-
Medical journals
- Career
Plicní embolie ve stáří – představuje diabetes mellitus riziko?
Authors: MUDr. Dana Weberová 1; prof. MUDr. Pavel Weber, CSc. 1; prof. MUDr. Hana Matějovská Kubešová, CSc. 1; MUDr. Hana Meluzínová 1; MUDr. Katarína Bielaková, Ph.D. 1; MUDr. Vlasta Polcarová 1; MUDr. Tomáš Nebeský 2; MUDr. Lubomír Mrhač 2
Authors‘ workplace: Klinika interní, geriatrie a praktického lékařství, LF MU a FN Brno 1; Klinika radiologie a nukleární medicíny, LF MU a FN Brno 2
Published in: Geriatrie a Gerontologie 2018, 7, č. 4: 141-146
Category:
Overview
Úvod: Žilní tromboembolismus je třetím nejčastějším kardiovaskulárním onemocněním. Přibližně 1,0 % hospitalizovaných pacientů umírá na plicní embolii.
Cíl: Byl analyzován a porovnán soubor pacientů s diabetem mellitem (DM) a bez diabetu mellitu, u nichž byla zjištěna akutní plicní embolie. Jednalo se o pacienty starší 65 let, hospitalizované na Klinice interní, geriatrie a praktického lékařství v letech 2005–2012. Cílem práce bylo zjistit, zda se embolie plic u starších diabetiků vyskytovala častěji.
Pacienti a metodika: Jednalo se o retrospektivní sběr dat z dokumentace pacientů hospitalizovaných na interně-geriatrické klinice v letech 2005–2012. V tomto období zde bylo hospitalizováno 9352 pacientů průměrného věku 79,9 ± 8,5 roku (min. 65, max. 103 let věku). Z tohoto počtu bylo 3090 diabetiků. Akutní plicní embolie byla zjištěna u 269 nemocných průměrného věku 80,3 ± 7,4 roku, zemřelo 95 pacientů (35,3 %) a 174 přežilo (64,7 %). 70 pacientů majících PE trpělo současně DM.
Výsledky: Prevalence plicního embolizmu u hospitalizovaných starších 65 let byla 2,9 %. Mortalita na embolii plícnice mezi všemi hospitalizovanými staršími 65 let byla 1,0 %. Vyšší prevalence tohoto onemocnění byla nalezena u nediabetiků – 3,2 %, ve srovnání s diabetiky – 2,3 % (p < 0,025). Průměrný věk nemocných s diabetem byl nižší vzhledem k nediabetikům, tedy u DM 78,1 ± 6,8 roku věku vs. u nediabetiků 80,4 ± 7,4 roku věku (p < 0,010). V rizikových faktorech byla nalezena u diabetiků významně častěji obezita oproti nediabetikům, jak u žijících (p < 0,001), tak i u zemřelých (p < 0,050). Nejvýznamnější rizikový faktor plicní embolie představovala u všech nemocných imobilita.
Závěr: Přestože přítomnost rizikových faktorů u diabetiků byla vyšší, prevalence embolie plic u nemocných s diabetem byla nižší oproti nemocným bez DM. V mortalitě obou skupin však nebyly pozorovány zásadní rozdíly. Nejvýznamnější rizikový faktor pro vznik plicní embolie všeobecně představovala imobilita, u diabetiků obezita.
Klíčová slova:
stáří – plicní embolizace – žilní tromboembolismus – imobilita – obezita – antikoagulační terapie
Úvod
Nemocní vyššího věku představují velmi heterogenní skupinu z medicínského hlediska s často nejednoznačnou a mnohdy spíše atypickou symptomatologií [1, 2]. Jejich počet trvale stoupá, a to včetně v séniu často přítomné polymorbidity [3, 4], jež nejednou zakrývá příznaky nemoci a může ohrožovat své nositele i na životě. Plicní embolie (PE), resp. žilní trombembolismus (VTE), představuje po infarktu myokardu a cévních mozkových příhodách třetí nejfrekventovanější kardiovaskulární onemocnění [5]. Asi 1 % hospitalizovaných pacientů umírá na PE. Poměr zemřelých na PE mezi chirurgickými a interními obory je 1 : 3 [6]. Hansson [7] uvádí, že u většiny zemřelých na PE nejsou příznaky předchozí VTE a ani tato u nich nebyla léčena.
Plicní embolie patří k nemocem oběhového systému, které jsou nejméně často správně a včas diagnostikovány [8, 9]. Průběh PE ve stáří má závažnější průběh ve srovnání s mladšími věkovými skupinami. Příznaky mohou být nespecifické, minimální, eventuálně bývají příčinou náhlé smrti a PE může být nejednou náhodným sekčním nálezem [10, 11]. Optimální intenzivní léčba může zlepšit průběh i prognózu této nemoci i u seniorů, včetně diabetiků, a dosáhnout dostatečné stabilizace somatického stavu a zabránit komplikacím [12, 13]. Incidence VTE se exponenciálně zvyšuje s věkem a patří mezi nejčastější příčiny smrti [14, 15].
Cílem naší práce bylo zjistit, zda se PE vyskytuje u diabetiků častěji. Byla provedena retrospektivní analýza dat pacientů starších 65 let, u nichž byla diagnostikována akutní PE. Všichni tito nemocní byli hospitalizováni na standartním lůžku interně-geriatrické kliniky v letech 2005–2012. Porovnáni byli pacienti s diabetem mellitem (DM) a bez diabetu mellitu (non-DM) z aspektu: prevalence, mortalita, rizikové faktory a terapie.
Pacienti a metodika
V letech 2005–2012 bylo na interně-geriatrické klinice hospitalizováno 9352 pacientů průměrného věku 79,9 ± 8,5 roku věku (r. v.), (min. 65 r. v., max. 103 r. v.), z nichž 3090 (33,0 %) bylo diabetiků. Provedli jsme analýzu dat pacientů s akutní plicní embolií tohoto období. Všichni nemocní přišli neselektovaně cestou centrálního příjmu naší kliniky. Většina nemocných byla přijata přímo na naši kliniku, a to ze spádové oblasti města Brna, kde žije cca 120 000 obyvatel, na základě doporučení obvodního lékaře, internisty, jiných ambulantních specialistů, nebo byli přivezeni zdravotnickou záchrannou službou. Část nemocných v kritickém stavu byla na jednotce intenzivní péče a potom přeložena na naši kliniku. Akutní PE byla tedy zjištěna buď při přijetí, nebo vznikla za hospitalizace na lůžkovém oddělení či jednotce intenzivní péče. U nemocných, kteří zemřeli náhlou smrtí, byla diagnóza PE potvrzena patologicko-anatomickou sekcí post mortem.
Akutní PE byla zjištěna u 269 nemocných průměrného věku 80,3 ± 7,4 roku. Z tohoto počtu zemřelo 95 pacientů (35,3 %) a 174 přežilo (64,7 %). 70 pacientů majících PE trpělo současně diabetem mellitem a 199 nemocných diabetes nemělo. Počet zemřelých byl v obou souborech s i bez DM shodně 35,0 %. U každého pacienta byla provedena standardní interní vyšetření – anamnéza, fyzikální vyšetření, elektrokardiogram, rentgenový snímek plic. U 210 pacientů (78,1 %) byla PE ověřena radiodiagnostickou metodou: počítačovou tomografií angiografií (CTAG) plicních cév (obr. 1) nebo plicní scintigrafií (SPECT) (obr. 2), případně byla doplněna k těmto dvěma vyšetřením i transtorakální echokardiografie (TTE).
Image 1. CTAG arteria pulmonalis. Patrna bilaterální masivní plicní embolie v obou hlavních kmenech plicnice (naznačeno šipkami) 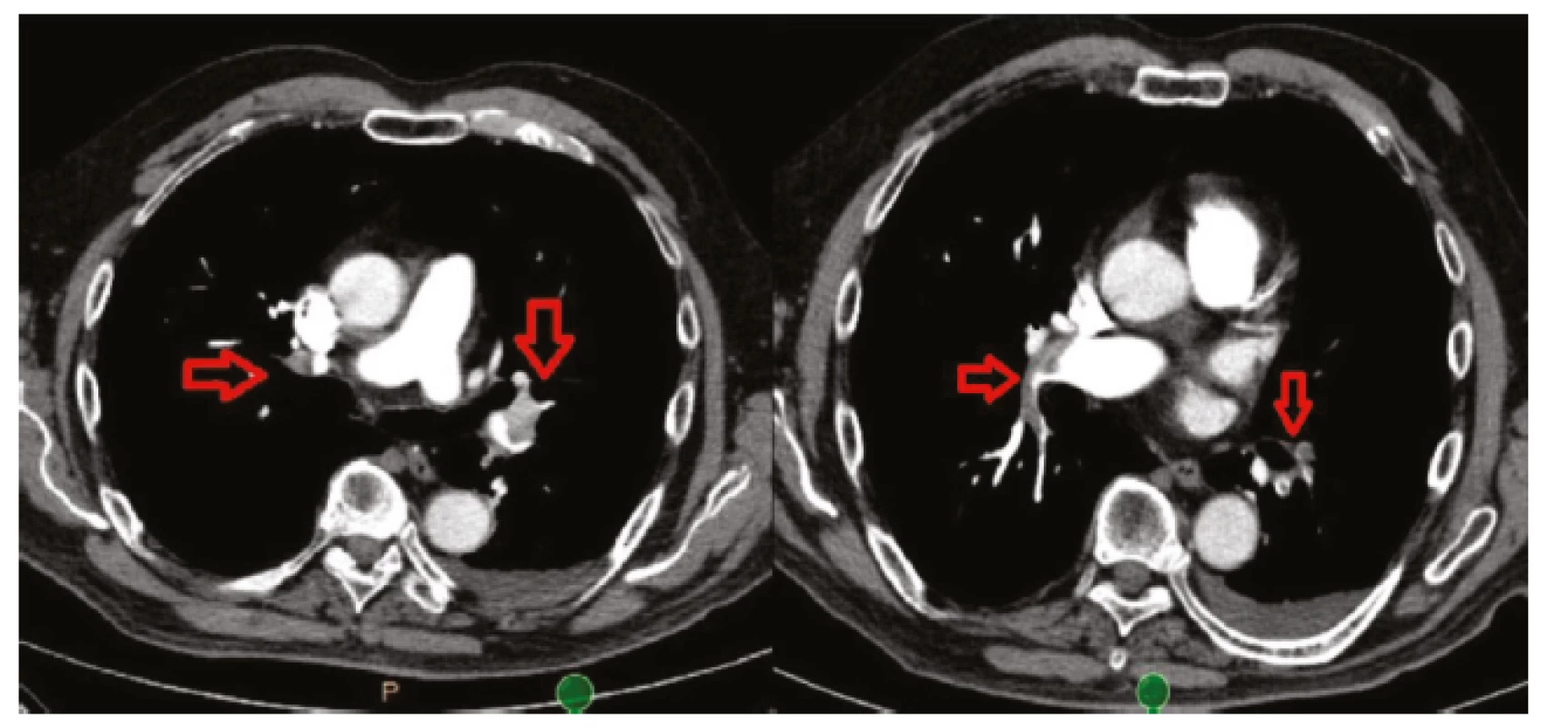
Image 2. Scintigrafie plic, SPECT. Bilaterální plicní embolie: rozsáhlý defekt perfuze v celém dolním laloku levé plíce a v části horního. Vpravo defekt v menším okrsku ve středním laloku ventrálně 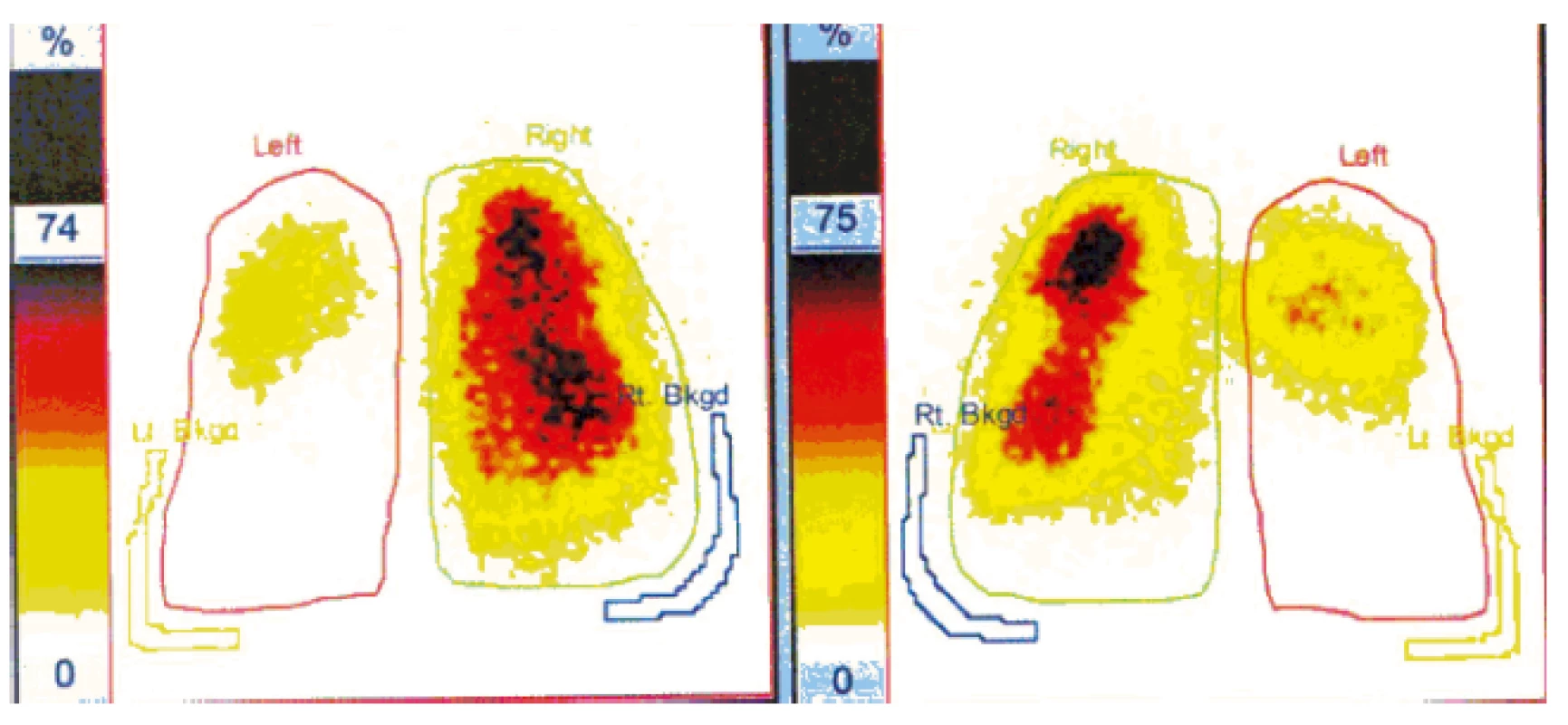
Dále bylo sledováno, zda některý z příznaků PE, jako dušnost, bolest na hrudi, synkopa, kašel či hemoptýza, byly přítomny při přijetí, nebo vznikly až v průběhu hospitalizace. Též byly hodnoceny rizikové faktory: imobilita, srdeční selhání (SS), hluboká žilní trombóza (HŽT), nádorová onemocnění (TU), obezita, traumata a chirurgické intervence v posledních 4 týdnech, cévní mozková příhoda s hemiparézou vyskytující se v posledním měsíci.
Při podezření na PE byla stanovována laboratorní hodnota D–dimerů. Pro jejich vysokou negativní prediktivní hodnotu byly snadno dostupným vyšetřením v diferenciální diagnostice PE.
Všechna data byla statisticky analyzována pomocí programu Microsoft Office Excel (χ2 - test; Studentův t-test).
Výsledky
Prevalence PE u hospitalizovaných starších 65 let byla 2,9 %. Meziročně vykazovala kolísání od 23 do 46 nemocných/rok (graf 1). Mortalita na PE u hospitalizovaných pacientů starších 65 let na interně-geriatrické klinice byla 1,0 %. Vyšší prevalence PE byla nalezena ve skupině nediabetiků – 3,2 %, ve srovnání se skupinou diabetiků – 2,3 % (χ2 = 6,17; p < 0,025). Přitom nebyly nalezeny zásadní rozdíly v mortalitě ani přežití obou skupin (χ2 = 1,390; p = NS, nesignifikantní rozdíl). Diabetici s PE byli věkově mladší než nediabetici: 78,1 ± 6,8 roku vs. 80,4 ± 7,4 roku (t = 2,275; p < 0,010).
Graph 1. Roční incidence plicní embolie (PE) u hospitalizovaných na interně-geriatrické klinice v absolutních číslech 
PE při přijetí byla zjištěna u 190 (70,6 %) nemocných na základě subjektivních příznaků a výsledků objektivních vyšetření. U 21 (7,8 %) nemocných vznikla PE v průběhu hospitalizace. Post mortem patologicko-anatomickou sekcí byla PE diagnostikována v 58 (21,6 %) případech (graf 2).
Graph 2. Časové rozvržení diagnostiky plicní embolie (PE), tj. při přijetí, vznik za hospitalizace, nebo nález při patologickoanatomické (P-A) pitvě 
Hladina D-dimerů byla vyšetřena při přijetí u 211 (78,4 %) nemocných s podezřením na PE. U 192 pacientů, tedy u 91,0 % měřených případů, byla hodnota zvýšena. V případě D-dimerů nebyly nalezeny významné rozdíly s ohledem na diabetes.
V rizikových faktorech (RF) pro obě skupiny byly nalezeny tyto rozdíly: u diabetiků přeživších byla významně častěji přítomna obezita oproti nediabetikům (χ2 = 24,1; p < 0,001). Podobně i u zemřelých byla obezita častěji přítomna u osob s DM (χ2 = 4,218; p < 0,050). Nejvýznamnější RF pro PE všeobecně představovala imobilita, která u nediabetiků zemřelých oproti žijícím činila 20,0 % vs. 12,8 %, u diabetiků pak 21,6 % vs. 7,5 % a celkově byla vysoce významným rizikem oproti mobilitě (χ2=48,092; p<0,001). Další rizikové faktory jako srdeční selhání, cévní mozková příhoda, tumory, hluboká žilní trombóza, traumata ani chirurgické intervence nevykazovaly statisticky významný rozdíl jak u žijících, tak u zemřelých diabetiků či nediabetiků (graf 3 a 4).
Graph 3. Rizikové faktory plicní embolie u diabetiků (DM) 
SS – srdeční selhání, CMP – cévní mozková příhoda, HŽT – hluboká žilní trombóza, chirurgie – chirurgická intervence v posledních 4 týdnech, RF – rizikový faktor Graph 4. Rizikové faktory plicní embolie u nediabetiků (non DM) 
SS – srdeční selhání, CMP – cévní mozková příhoda, HŽT – hluboká žilní trombóza, chirurgie – chirurgická intervence v posledních 4 týdnech, RF – rizikový faktor Jeden RF v souboru žijících se vyskytoval častěji u nediabetiků oproti diabetikům (χ2 = 4,05; p < 0,050). Tři RF současně se vyskytovaly častěji u žijících diabetiků (χ2 = 31,177; p < 0,001). Všechna ostatní srovnání RF u zemřelých pro jeden, dva a tři RF nedosahují statistické významnosti. Přehled počtu RF s ohledem na přežití a přítomnost DM poskytuje graf 5 a 6.
Graph 5. Přehled absolutního počtu rizikových faktorů dle přežití a přítomnosti diabetu mellitu 
DM – pacienti s diabetem mellitem, non DM – pacienti bez diabetu mellitu, SS – srdeční selhání, CMP – cévní mozková příhoda, HŽT – hluboká žilní trombóza, chirurgie – chirurgická intervence v posledních 4 týdnech, No RF – žádný rizikový faktor Graph 6. Absolutní počet rizikových faktorů podle přežití a přítomnosti diabetu mellitu 
DM – diabetes mellitus, non DM – bez diabetu mellitu Dále byla posouzena terapie PE. V souboru žijících bylo 98 % nemocných léčeno nízkomolekulárními hepariny (LMWH), 2 % nefrakcionovaným heparinem (UFH). Oproti tomu 56 % zemřelých bylo léčeno LMWH, 17 % zemřelých UFH. 18 zemřelých dostávalo před rozvojem PE antiagregační terapii a z důvodu náhlé smrti potvrzenou patologicko-anatomickou pitvou nebylo tedy možné na PE reagovat adekvátní terapií. Osm pacientů, u nichž byl též nález plicní embolie potvrzen patologicko-anatomickou pitvou, a zemřeli náhlou smrtí, nemělo žádnou antikoagulační terapii. Většina pacientů (84 % z přeživších) užívala po propuštění perorální antikoagulační terapii kumarinovými preparáty. U všech ostatních, kde byly tyto kontraindikovány, tj. non-compliance, střední až těžký kognitivní deficit, nemožnost monitorace léčby warfarinem, byla použita antiagregační terapie (tj. kyselina acetylsalicylová, clopidogrel apod.) [16, 17]. Nová antikoagulancia (NOAK) nebyla v době studie ještě na trhu běžně dostupná.
Diskuse
Diabetes bývá obvykle považován za rizikový faktor pro VTE a do určité míry i prokoagulační stav [18, 19]. V literatuře není mnoho prací, které by se tímto problémem systematicky zabývaly [20]. To nás vedlo k provedení této studie námi uváděného souboru nemocných v uvedených sedmi letech. Pro určitou rizikovost DM jako prokoagulačního stavu v naší studii svědčí i zjištění, že diabetici s PE byli věkově mladší než nediabetici 78,1 ± 6,8 r. v. vs. 80,4 ± 7,4 r. v. (t = 2,275; p < 0,010). Nicméně vyšší úhrnná prevalence PE byla nalezena u nediabetiků, tj. 3,2 %, ve srovnání s diabetiky – 2,3 % (χ2 = 6,17; p < 0,025). Tuto skutečnost si vysvětlujeme faktem, že nemocní s cukrovkou jsou u nás velmi pečlivě a systematicky sledováni, dispenzarizováni a je jim věnována velká pozornost jako rizikovým osobám z pohledu cerebrovaskulárních komplikací. Často také užívají antikoagulační nebo alespoň antiagregační terapii. To bude nejspíše i vysvětlením uvedené skutečnosti vyšší prevalence PE v našem souboru mezi nediabetiky. Nebyly přitom nalezeny zásadní rozdíly v mortalitě obou skupin.
Americká anesteziologická společnost [21] nepovažuje diabetes za významný rizikový faktor pro PE. Podobně ani my jsme ve všech aspektech, jak je uvádějí výsledky, nenalezli statisticky významné rozdíly ve výskytu PE nebo mortalitě na PE mezi jedinci s a bez DM. Pozoruhodné je, že diabetici s PE byli proti nediabetikům významně mladší (p < 0,010), což poukazuje na fakt, že DM určité riziko přece jen představuje. Fabbianovi [22] se naopak jeví DM jako nezávislý prediktor PE, ale s nízkým OR 1,120.
VTE je nejčastější příčinou úmrtí a hlavní příčinou nemocnosti v pozdějším věku [23]. Stejně jako srdeční a arteriální tromboembolismus i výskyt VTE se zvyšuje exponenciálně s věkem [24]. Pozorovali jsme také zvyšující se výskyt s věkem do 81 let a poté mírný pokles.
Z rizikových faktorů jsme podobně jako jiní autoři [25, 26] zjistili u diabetiků přeživších oproti nediabetikům (χ2 = 24,1; p < 0,001), tak i u zemřelých častěji přítomnou obezitu oproti nediabetikům (χ2 = 4,218; p < 0,05). Další rizikové faktory jako srdeční selhání, cévní mozková příhoda, tumory, hluboká žilní trombóza, traumata ani operace v předchorobí čtyř týdnů nevykazovaly statisticky významný rozdíl jak u žijících, tak u zemřelých mezi nemocnými s a bez diabetu. Nejvýznamnější RF pro PE představovala v obou podsouborech imobilita. Ta představovala i vyšší riziko mortality: u nediabetiků v poměru zemřelí ku přeživším (20,0 % vs. 12,8 %), zatímco u diabetiků byl její výskyt (21,6 % vs. 7,5 %).
Jeden RF v souboru žijících se vyskytoval častěji u nediabetiků oproti diabetikům (p < 0,050), zatímco tři RF současně se vyskytovaly častěji u žijících diabetiků (p < 0,001). Tato skutečnost jen potvrzuje obecnou rizikovost DM v počtu RF ve srovnání s nediabetiky [21, 27].
Při srovnání terapeutických a profylaktických postupů stran snížení rizika TEN jsme nezjistili statisticky významné rozdíly mezi oběma podsoubory s a bez DM v užití LMWH, warfarinu, či antiagregační terapie. V souboru zemřelých byla významněji vyjádřena polymorbidita, vyšší věk a také těžší průběh PE. Na důsledky použité terapie je tedy nutné pohlížet komplexně, s ohledem na celkový klinický stav nemocného.
Závěr
Naše výsledky jednoznačně nevyvracejí ani nepotvrzují diabetes mellitus jako rizikový faktor pro vznik plicní embolie. Je nepochybné, že diabetes mellitus je zásadním rizikovým faktorem pro rozvoj kardiovaskulárních příhod, a proto se domníváme, že na tuto skupinu je kladen větší důraz jak v primární, tak sekundární prevenci těchto onemocnění, plicní embolie nevyjímaje. Z výše uvedených důvodů předpokládáme, že právě proto byla zaznamenána vyšší prevalence plicní embolie ve skupině nediabetiků. Mortalita na plicní embolii byla však v obou skupinách bez rozdílů. Nejvýznamnějším rizikovým faktorem pro obě skupiny byla imobilita. Obezita pak navíc dominovala u diabetiků. Závěrem bychom tedy chtěli zdůraznit podobně jako jiní autoři [28, 29] důležitost včasné diagnostiky plicní embolie a její primární prevenci [30].
MUDr. Dana Weberová
e-mail: d.web@seznam.cz
Od roku 2011 pracuje jako sekundární lékařka na Klinice interní, geriatrie a praktického Lékařství FN Brno a jako asistentka na Lékařské fakultě Masarykovy univerzity (LF MU). Pregraduální studium absolvovala na LF MU. Studovala též na Lékařské fakultě na univerzitě ve Florencii (Itálie). Další zahraniční stáže absolvovala v Itálii, Rakousku, Německu a Francii. Zajímá se o problematiku akutního žilního tromboembolizmu a diabetu mellitu ve stáří.
Sources
1. Blackburn JA, Dulmus CN (eds.) Handbook of gerontology: evidence-based approaches to theory, practice, and policy. New York: Hoboken, N.J. Wiley 2007.
2. Pathy MSJ, Sinclair AJ, Morley JE (eds.) Principles and practice of geriatric medicine, 4.vyd. Chichester, UK: Wiley 2006.
3. Beers MH, Thomas VJ, Jones TV (eds.) The Merck Manual of Geriatrics – 7.vyd. New York: Merck & Co 2006.
4. Kalvach Z, Zadák Z, Jirák R, et al. Geriatrie a gerontologie. Praha: Avicenum, Grada 2004.
5. Braunwald E, Zipes DP, Libby P (eds.) Heart Disease. 7th edition – a Textbook of Cardiovascular Medicine. Philadelphia: W.B.Saunders Comp. 2005.
6. Siccama RN, Janssen K, Verheijden NA, et al. Systematic review: diagnostic accuracy of clinical decision rules for venous thromboembolism in elderly. Ageing Res Rev 2011; 10 : 304–313.
7. Hansson PO, Welin L, Tibblin G, et al. Deep vein thrombosis and pulmonary embolism in the general population. The Study of Men Born in 1913. Arch Intern Med 1997; 157 : 1665–1670.
8. Widimský J. Diagnostika a léčba akutní plicní embolie v roce 2010. Vnitř Lék 2011; 57 (1): 5–21.
9. Musil D. Žilní tromboembolická nemoc a antikoagulační léčba u seniorů. Interní Med 2013; 15(3–4): 94–98.
10. Stein PD, Gottschalk A, Sostman HD, et al. Methods of Prospective Investigation of Pulmonary Embolism Diagnosis III (PIOPED III). Semin Nucl Med 2008; 38 : 462–470.
11. Berková M, Berka Z, Topinková E. Hluboká žilní trombóza a její léčba v otázkách a odpovědích. Geri a Gero 2016; 5(1): 19–27.
12. Lášticová M. Diabetes mellitus 2. typu ve stáří. Geri a Gero 2014; 3(2): 88–91.
13. Spáčil J, Spáčilová J. Prevence žilní trombózy a plicní embolie na interním oddělení. Vnitř Lék 2005; 51(5): 518–522.
14. Ludka O. Antitrombotická léčba tromboembolické žilní nemoci. Interní Med 2016; 18(5): 222–225.
15. Kearon C, Elie Akl A, Omelas J, et al. Antithrombotic therapy for VTE disease. Chest guideline and expert panel report. Chest 2016; 149(2): 315–352. doi: 10.1016/j.chest.2015.11.026.
16. Nováková M, Graur L. Krvácivé komplikace antikoagulační léčby u geriatrických pacientů. Geri a Gero 2016; 5(1): 11–14.
17. Chlumský J. Antikoagulační léčba ve stáří. Geri a Gero 2016; 5(2): 217–222.
18. Lemkes BA, Hermanides J, Devries JH (eds.) Hyperglycemia: a prothrombotic factor? J Thromb Haemost 2010; 8 : 1663–1669.
19. Carr ME. Diabetes mellitus: a hypercoagulable state. J Diabetes complications 2001; 15 : 44–54.
20. Sechterberger MK, Hutten BA, Hermanides J (eds.) The incidence of diabetes mellitus following pulmonary embolism: a retrospective cohort study. J Thromb Haemost 2012 Dec; 10(12): 2628–30.
21. Mraovic B, Hipszer BR, Epstein RH (eds.) Preadmission hyperglycemia is an independent risk factor for in-hospital symptomatic pulmonary embolism after major orthopedic surgery. J Arthroplasty 2010 Jan; 25(1): 64–70.
22. Fabbian F, Gallerani M, Pala M (eds.) In-hospital mortality for pulmonary embolism: relationship with chronic kidney disease and end-stage renal disease. The hospital admission and discharge database of the Emilia Romagna region of Italy. Intern Emerg Med 2013 Dec; 8(8): 735–40.
23. West J, Goodacre S, Sampson F. The value of clinical features in the diagnosis of acute pulmonary embolism: systematic review and meta-analysis. QJM 2007; 100 : 763–769.
24. Musil D. Diagnostika a léčba tromboembolické nemoci z pohledu 10. ACCP doporučení. Interní Med 2017; 19(1): 7–9.
25. Barba R, Zapatero A, Losa JE (eds.) Body mass index and mortality in patients with acute venous thromboembolism: findings from the RIETE registry. J Thromb Haemost 2008; 6 : 595–600.
26. Sanchez O, Trinquart L, Caille V (eds.) Prognostic factors for pulmonary embolism: the prep study, a prospective multicenter cohort study. Am J Respir Crit Care Med 2010; 181 : 168–173.
27. Falciglia M, Freyberg RW, Almenoff PL (eds.) Hyperglycemia-related mortality in critically ill patients varies with admission diagnosis. Crit Care Med 2009 Dec; 37(12): 3001–9.
28. Rokyta R, et al. 2014 ESC Guidelines on the diagnosis and management of acute pulmonary embolism. Summary document prepared by the Czech Society of Cardiology. Cor et Vasa 2015; 57 : 275–296. Doi: 10.1016/j.crvasa.2015.05.009.
29. Topinková E, Berková M. Geriatrický pacient na oddělení urgentního příjmu. Geri a Gero 2016; 5(2): 79–85.
30. Weberová D, Matějovská Kubešová H, Weber P. Přínosy a rizika profylaxe tromboembolické nemoci u geriatrického pacienta. Kardio Rev Int Med 2018; 20(1): 36–40.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2018 Issue 4-
All articles in this issue
- Zhodnocení rizika malnutrice u seniorů– používáme správný screeningový nástroj?
- Plicní embolie ve stáří – představuje diabetes mellitus riziko?
- Edukuje lékař seniora dostatečně o ovlivnitelných rizicích kardiovaskulárních onemocnění?
- Stárnutí staré společnosti (seniorizace) a geriatrizace medicíny
- Pleurální výpotky – přehled současných znalostí
- Vertebrogenní algický syndrom ve stáří
- Farmakologická podpora kloubní chrupavky
- Dyspepsie jako první příznak Addisonovy choroby u geriatrické pacientky
- Akutní intoxikace lithiem u geriatrické pacientky
- Moje stáří: projekt prevence kardiovaskulárního rizika a demence
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vertebrogenní algický syndrom ve stáří
- Akutní intoxikace lithiem u geriatrické pacientky
- Pleurální výpotky – přehled současných znalostí
- Zhodnocení rizika malnutrice u seniorů– používáme správný screeningový nástroj?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

