-
Medical journals
- Career
Prevence aterosklerotických kardiovaskulárních příhod u křehčích pacientů
Authors: J. Piťha
Published in: Geriatrie a Gerontologie 2017, 6, č. 4: 158-162
Category: Review Article
Overview
Kardiovaskulárními příhodami aterosklerotického původu jsou nejčastěji postihovány osoby vyššího věku. U starších pacientů však kromě pokročilých a komplexních změn kardiovaskulárního systému čelíme dalším dlouhodobým onemocněním i následkům jejich léčby. Navíc u starších pacientů narážíme i na odlišnou odpověď na jakoukoli léčbu způsobenou obecně odlišnou farmakodynamikou a farmakokinetikou; tito pacienti také užívají další léky, které mohou s naší léčbou v tomto terénu nevhodně interagovat. Situaci dále komplikuje celkově horší spolupráce pro zhoršené kognitivní schopnosti. Na jedné straně tedy starší pacienti s vysokým kardiovaskulárním rizikem profitují z dobře nastavené léčby kardiovaskulárních onemocnění nejvíce, na straně druhé jsou často více vystaveni jejím nepříznivým účinkům. V některých případech lze však vhodnou léčbou a prevencí kardiovaskulárních onemocnění příznivě ovlivnit také celkový stav pacienta a snížit tak i křehkost. Mezi nejúspěšnější léky v této oblasti patří statiny a některá antihypertenziva. I v pokročilém věku lze navíc výrazně ovlivnit průběh řady onemocnění opatřeními životního stylu. Zmíněnou problematiku jsme se pokusili v tomto článku podrobněji diskutovat.
Klíčová slova:
kardiovaskulární onemocnění – ateroskleróza – starší osoby – léčba – křehkostÚvod
Kardiovaskulární příhody jsou nejčastěji způsobeny cévním postižením, zejména aterosklerotickými změnami. Nejvíce jsou postihovány osoby vyššího věku. Na počátku cévních změn je většinou subklinický zánět v oblasti cévní stěny, po kterém následují funkční změny typu endoteliální dysfunkce, dále se objevují již detekovatelné morfologické změny, zejména aterosklerotické pláty; dochází k jejich destabilizaci, rupturám, vzniku trombózy s následným uzávěrem tepny a často k fatálním klinickým příhodám(1). Nicméně může dojít i ke stabilizaci těchto změn formou kalcifikace či určitého zajizvení, které již nehrozí vznikem trombózy. Tento aterotrombotický proces je spuštěn téměř výhradně aterogenními lipidovými částicemi. Nicméně dochází i k paralelnímu poškozování cévního, nejvíce tepenného systému snižováním jeho poddajnosti, které již samo o sobě může vést ke zvýšení zátěže levé komory a jejímu následnému selhání. Tento proces je většinou způsoben hypertenzí. Kouření a diabetes mellitus pak dále akcelerují patologické procesy v cévní stěně, případně v myokardu. Teoreticky lze v mladším a středním věku tyto procesy výrazně zpomalit i zastavit vhodným životním stylem, případně agresivnější farmakologickou léčbou, nicméně jedná se stále o převážně teoretickou možnost. S naprostou většinou pacientů se totiž setkáváme již v pokročilé fázi komplexních změn v cévní stěně včetně kompenzačních mechanismů. Extrémně komplikovaná je pak situace u starších pacientů, kdy kromě pokročilých změn kardiovaskulárního systému čelíme dalším, často dlouhodobým onemocněním a následkům jejich léčby. Navíc u starších pacientů narážíme i na odlišnou odpověď na naši léčbu způsobenou jinými distribučními prostory, odlišnou farmakodynamikou a farmakokinetikou; tito pacienti také užívají další léky, které mohou s naší léčbou nevhodně interagovat. Situaci dále komplikuje celkově horší spolupráce pro zhoršené kognitivní schopnosti a například i horší stav chrupu neumožňující dodržovat některá dietní opatření.
Potýkáme se tedy obecně se sníženými fyziologickými rezervami a zvyšováním zranitelnosti vůči různým stresorům, včetně příliš agresivní terapie například hypertenze, hyperglykemie i dyslipidemie. Tento fenomén je obecně nazýván křehkostí, zranitelností, „frailty“, v anglickém jazyce(2–7). Kromě klasických rizikových faktorů je křehkost starších pacientů nezávislým rizikovým faktorem horší prognózy kardiovaskulárních onemocnění. Patofyziologicky se zřejmě jedná o systémový zánět, který může být klíčovým fenoménem spojujícím buněčné stárnutí, průběh kardiovaskulárních příhod a zmíněnou křehkost. Z hlediska klinické praxe je k určení stupně křehkosti navrhováno a používáno několik kritérií. Jedním z navrhovaných, zahrnujících i kardiovaskulární systém, je například Friedova definice křehkého fenotypu založená v zásadě na pěti kritériích: neúmyslné ztrátě hmotnosti, subjektivním pocitu vyčerpání, nízké fyzické aktivitě, pomalé chůzi a celkové slabosti(2).
Nicméně zda je časově náročné stanovení této stupnice („Fried Frailty Scale“) použitelné i v běžné klinické praxi a zda takto jednorázové hodnocení je skutečně dostatečné pro identifikaci křehkosti, není zdaleka jisté. Dalšími příklady je Gill Index; komplex vyšetření kombinující rychlost chůze, stoj na židli, testy rovnováhy a další. Nejpraktičtější postupy jsou založeny na posuzování každodenních aktivit. Závažnost postižení, tedy křehkost, pak lze hodnotit i orientačně od pouhého občasného zapomínání přes opakované až urputné dotazování na stejnou věc po nutnost celodenní péče. V zásadě jsou hlavními cíli primární i sekundární péče z tohoto hlediska především maligní onemocnění, osteoporóza a pády, preventivní očkování a v neposlední řadě právě kardiovaskulární onemocnění. Posledními se v tomto článku budeme zabývat podrobněji, nicméně i další zmíněné cíle péče je nutné brát v potaz při rozhodování o razanci léčebných opatření zaměřených na kardiovaskulární systém.
Kontrola rizikových faktorů kardiovaskulárních onemocnění
Hlavními ovlivnitelnými rizikovými faktory kardiovaskulárních onemocnění jsou dyslipidemie, hypertenze, kouření a diabetes mellitus. Bylo opakovaně prokázáno, že jejich kontrola přináší úspěch v prevenci a léčbě makrovaskulárních i mikrovaskulárních (především u diabetes mellitus) poruch. Nicméně pro starší osoby (nad 75–80 let) nejsou tato doporučení jasná, protože máme mnohem méně důkazů z větších studií než u mladších osob a také více obav z příliš agresivní léčby vzhledem ke zmíněné křehkosti. V zásadě stále platí, že osud starších osob s již přítomným kardiovaskulárním onemocněním mohou výrazně a pozitivně ovlivnit čtyři skupiny léků. Jsou to inhibitory angiotenzin konvertujícího enzymu (ACEI), blokátory receptoru pro angiotenzin II (ARB), betablokátory, inhibitory hydroxy-metyl-koenzym A reduktázy (statiny) a antiagregační/antikoagulační terapie. Pro primární prevenci kardiovaskulárních příhod naopak dostatek přesvědčivých důkazů nemáme a stále je například diskutován význam screeningu a léčení hypercholesterolemie statiny u pacientů starších 80 let. Nízké hladiny cholesterolu byly skutečně v řadě observačních studií asociovány s četnějšími úmrtími u křehkých starších osob. Podobně i příliš agresivní terapie hypertenze u starších osob může být spojena s horší kardiovaskulární prognózou i horšením kognitivních funkcí(8–9). Problémy mohou nastat i při agresivní terapii diabetes mellitus, kdy především starší pacienti mohou být vystaveni častějším hypoglykemiím a výrazné retenci tekutin, které právě v této populaci mohou vést k poškození nervové soustavy a kognitivnímu deficitu, k nepřiměřené aktivaci adrenergního systému a k závažným arytmiím či k srdeční insuficienci. Jedním z nejobávanějších stavů starších osob jsou narušené kognitivní funkce. Je však nutné si uvědomit, že opakované mozkové cévní příhody či další kardiovaskulární příhody mohou způsobit demenci nebo jiné kognitivní poruchy samy o sobě, navíc postihují až třetinu pacientů starších 75–80 let. Příliš agresivní kontrola rizikových faktorů těchto onemocnění, zejména hypertenze a hyperglykemie, však může tento stav za určitých okolností zhoršit. Léčebné postupy jako výraznější snižování krevního tlaku, podávání statinů a neuroprotektivních protizánětlivých léků zatím skutečně výrazné pozitivní výsledky ve zlepšování kognitivních funkcí nepřinesly. V současnosti jsou testovány intenzivnější programy zaměřené na vhodnou tělesnou aktivitu, vhodnou stravu a na kognitivní trénink, velké kontrolované studie však chybí. Optimální stav tradičních rizikových faktorů je ukázán v tabulce 1. U většiny pacientů je možné těchto optimálních hodnot dosáhnout, i když opatrnějšími postupy než u mladších osob či pacientů. Konkrétní postupy probereme podrobněji v následujících bodech.
Table 1. Ideální stav rizikových faktorů u starších osob 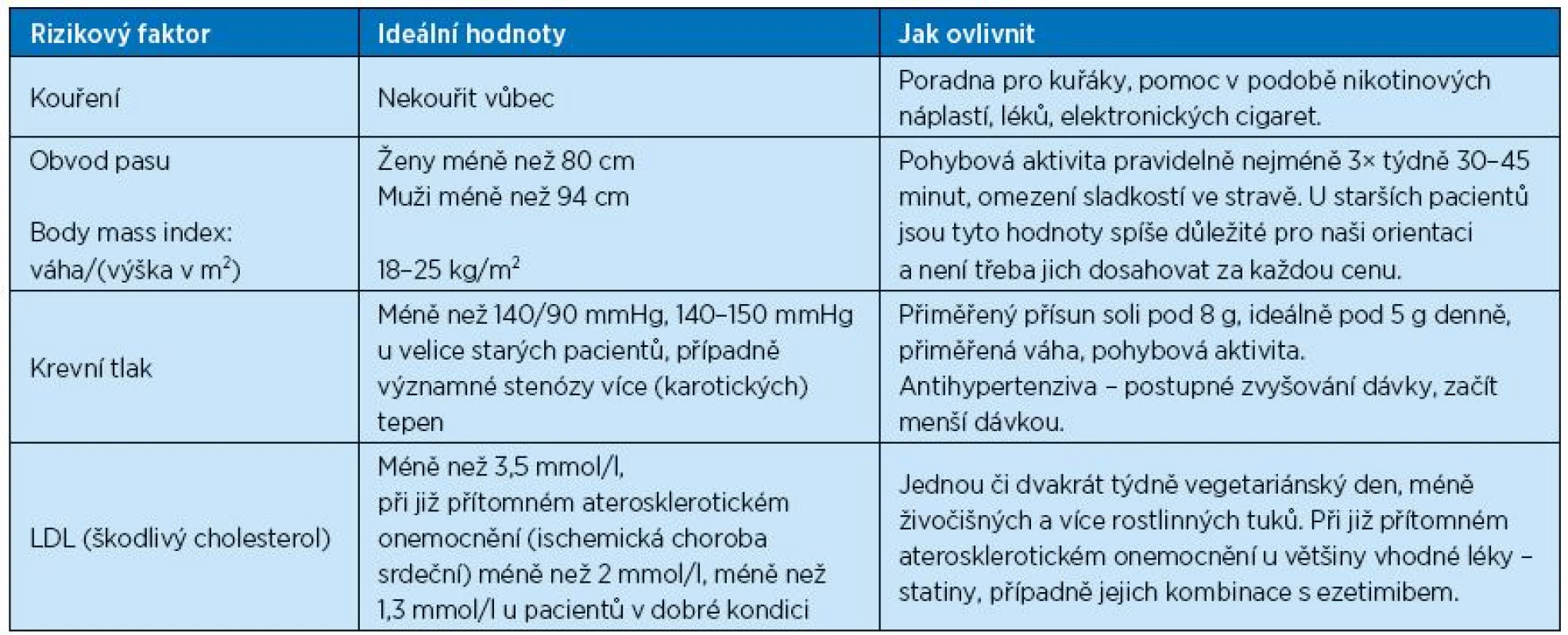
Kouření
S kouřením není samozřejmě vhodné začínat v žádném věku a v každém věku je vhodné s ním skončit. Podle našich dat je však například velice citlivým obdobím přechod do menopauzy u žen, kdy má tento i jinak robustní rizikový faktor ještě větší efekt na progresi aterosklerózy(10) a může tak ovlivnit osud žen ve starším věku. Proto by v některých věkových skupinách mělo být rozmlouvání tohoto zlozvyku ještě důraznější.
Dyslipidemie
Ve většině studií je u starších osob nalézán výrazně slabší vztah mezi aterogenními poruchami lipidového spektra a výskytem kardiovaskulárních příhod než v mladší populaci(11). Tyto nálezy lze vysvětlit řadou komplikovaných patologických procesů, jejichž hlavním hybatelem již nemusí být pouze aterogenní lipidy. Navíc v této věkové skupině může situaci komplikovat a tepny poškozovat již přítomná malnutrice (protein energy waisting disease) popsaná u starších osob a/nebo selhávajících ledvin či při dialyzační léčbě(12). V této populaci často mohou nízké hladiny lipidů způsobené zvýšeným a patologickým katabolismem paradoxně znamenat horší prognózu (takzvaná obrácená epidemiologie). Nicméně absolutní riziko kardiovaskulárních příhod je ve skupině starších osob nesmírně vysoké a efekt léčby statiny stále pozitivní a výrazný(13), u dalších léků často doporučovaných starší osobám taková data nemáme. Otázkou je, zda nedávno zpřísněných cílových hodnot LDL-cholesterolu uvedených v tabulce 1 má být dosaženo za každou cenu i u starších osob ve velmi vysokém riziku. Právě starší osoby jsou totiž citlivější k nežádoucím účinkům statinů, především k myopatii(14). Nicméně se zde jedná o řadu příčin, užívání dalších léků s možnými interakcemi, současně sníženou funkci ledvin a jater, zhoršené kognitivní funkce a možnost užívání vyšších dávek, než je doporučeno; samotné statiny jako skupina jsou v tom v zásadě nevinně. Nebyl ani potvrzen jejich často v médiích zmiňovaný nepříznivý vliv na kognitivní funkce, což potvrdily i dvě rozsáhlé metaanalýzy(15, 16).
Z praktického hlediska je dobré si uvědomit, že například i v léčebnách dlouhodobě nemocných, kde jsou často pacienti upoutáni trvale na lůžko, mohou statiny hrát důležitou roli. Ischemická cévní mozková příhoda poměrně častá i u ležícího pacienta, která dále znemožní polykací akt, může být zcela devastující a léčba statinem dokáže toto riziko výrazně snížit. Tedy i u starších osob by statiny měly být lékem zcela na počátku seznamu a měly by dostat přednost před téměř všemi ostatními léky, syntetickými vitaminy počínaje a naprostou většinou nootropik konče, o nesteroidních antirevmatikách užívaných mimo kontrolu lékařů ani nemluvě (viz dále). V zásadě se u vysoce rizikových pacientů (po již proběhlé koronární příhodě) s řadou přidružených onemocnění a rozsáhlou léčbou lze spokojit s 50% poklesem LDL-cholesterolu proti původním hodnotám a nedosahovat hladin pod 1,3 mmol/l vysokými dávkami vysoce účinných statinů. U biologicky mladších pacientů, bez dalších závažných přidružených onemocnění by však mohla být tato terapie jistě razantnější.
Hypertenze
V zásadě jsou cílové hodnoty krevního tlaku stejné jako u mladších osob – optimální hodnoty jsou mezi 130–140/80–90 mmHg, nicméně jich dosahujeme pomaleji. U velmi starých osob s významnými stenózami karotických či končetinových tepen se často spokojíme s hodnotami 140–150 mmHg. Zásadní je odhalit posturální hypotenzi, velmi častý fenomén u starších pacientů, který velmi komplikuje léčbu, ohrožuje pacienty pády a je spojen i s horší celkovou prognózou. Především u starších osob je tedy vhodné změřit tlak po 2–3 minutách vestoje a vyloučit výrazný pokles systolického krevního tlaku (o více než 15 mmHg) a diastolického krevního tlaku (o více než 5 mmHg). V zásadě se u většiny starších osob spokojíme s hraničními či mírně vyššími hodnotami krevního tlaku a případné hypertenzní špičky řešíme jednorázově podáním 12,5–25 mg captoprilu. I na základě randomizované studie HYVET (Hypertension in the Very Elderly Trial)(17) u velmi starých osob nad 80 let je doporučeným cílem krevní tlak u pacientů starších 80 let 150/80 mmHg i proto, aby se co nejvíce zabránilo hypotenzním příhodám. U pacientů starších 80 let by také jindy preferované inhibitory angiotenzin konvertujícího enzymu a thiazidová diuretika měly být na stejné úrovni jako například blokátory kalciového kanálu(8, 9). Také by i přes vysoké kardiovaskulární riziko a původně vysoké hodnoty krevního tlaku neměla být zahajována léčba podáváním vysokých dávek antihypertenziv či jejich kombinací („start low, proceed slow“).
Diabetes mellitus
Cílová hladina hemoglobinu A1c by měla být méně než 7,5 % u zdravých starších pacientů, ale postačí méně než 8,5 % pro osoby s délkou života omezenou na méně než 5 let. Nicméně rizika a přínosy těsné kontroly hladiny glukózy u starších pacientů se stále hodnotí. Tomuto tématu je věnován speciální článek v tomto čísle.
Antiagregancia
V zásadě je vhodné je podávat pouze jasně symptomatickým pacientům, tedy pacientům s již prokázanou ischemickou chorobou srdeční, po ischemické cévní mozkové příhodě nebo se symptomatickou ischemickou chorobou dolních končetin. V takzvané primární prevenci se nepodařilo významný přínos podávání antiagregační léčby prokázat. U starších pacientů je riziko krvácení mnohem vyšší, jsou navíc často již léčeni pro fibrilaci síní antikoagulační léčbou. Zásadní jsou i přidružená onemocnění. Na jednu stranu i rozsáhlejší krvácení nemusí mít pro člověka s dobrou fyziologickou rezervou vážnější následky a je možné být v této skupině s léčbou mírně odvážnější. Naopak u křehčích pacientů může velice rychle a nevratně poškodit řadu životně důležitých orgánů a musíme být opatrnější. Je však dobré mít na paměti, že podobně jako u statinů dokáže antiagregační i antikoagulační léčba zabránit devastujícím mozkovým příhodám (18), a je tedy někdy vhodné určité riziko z tohoto pohledu podstoupit a zajistit pacienty například inhibitory proteinového kanálu.
Zdravá strava a nezdravé léky
Zásadní jsou opatření životního stylu, zejména stravování. Je-li možné, je nejvhodnější, aby pacienti konzultovali specializované nutriční terapeuty a zabránilo se tak příliš jednostranné dietě, často vedoucí k malnutrici. Obecně lze doporučit středomořskou stravu, u které máme nejspolehlivější data(19, 20). Nejlépe je začít již ve středním věku, existují důkazy, že právě v tomto období by se mohlo předejít jak kardiovaskulárním obtížím, tak křehkosti, tedy výrazně snížit výskyt chronických onemocnění a závažných poruch kognitivních a fyzických funkcí. Na druhou stranu například u pacientů s opakovanými atakami divertikulitidy nebudeme trvat na větším množství hrubé vlákniny v potravě – a budeme jejich nutriční stav řešit individuálně, ideálně ve spolupráci s nutričním terapeutem. Je také dobré vědět, že existují léky, které mohou pacienty vystavit vyššímu riziku, jež nemáme jako lékaři pod kontrolou a které jsou především staršími pacienty užívány v poměrně velkém množství. Jedná se prakticky o všechna nesteroidní antirevmatika(21), jejichž užívání bylo spojeno se zvýšeným rizikem akutního infarktu myokardu. Nástup rizika nastává již v prvním týdnu při vysokých denních dávkách (celekoxib > 200 mg, diklofenak > 100 mg, ibuprofen > 1200 mg a naproxen > 750 mg). Také je třeba znát léky, které sice pod kontrolou máme, ale mohou zatížit vaskulární systém, jedná se především o kortikoidy a léky k terapii malignit(22, 23).
Závěr
Na jedné straně starší pacienti mohou výrazně profitovat z vhodné léčby a prevence nejčastějších kardiovaskulárních onemocnění, v absolutních číslech více než mladší populace (24). Na druhé straně je třeba si uvědomit, že u starších pacientů je řada faktorů, které je mohou vystavit většímu riziku nežádoucích účinků. Nicméně i obávaná křehkost starších pacientů je velice dynamický a tím i velice ovlivnitelný proces, tedy do určité míry reverzibilní. Vhodnou léčbou a prevencí kardiovaskulárních onemocnění lze často příznivě ovlivnit i celkový stav pacienta, včetně diskutované křehkosti, již ve středním věku. Obecné shrnutí postupu u starších osob prezentuje tabulka 2.
Table 2. Obecný přístup ke starším pacientům (nad 75–80 let) (upraveno podle 2–7) 
Podpořeno MZ ČR – RVO (Institut klinické a experimentální medicíny – IKEM), IČ 00023001 a projektem Ministerstva zdravotnictví koncepčního rozvoje výzkumné organizace 00064203 FN MOTOL.
doc. MUDr. Jan Piťha, CSc.
Interní klinika 2. LF UK a FN Motol,
Centrum experimentální medicíny IKEM, Praha
doc. MUDr. Jan Piťha, CSc.
e-mail: jan.pitha@fnmotol.cz
Působí jako kardiolog a internista, zabývá se především cévním postižením, jeho mechanismy a možnostmi prevence a léčby. V současné době pracuje na Interní klinice Fakultní nemocnice Motol, zároveň jako vedoucí Laboratoře pro výzkum aterosklerózy v Centru experimentální medicíny IKEM. Mezi jeho hlavní profesní zájmy patří genetické studie interakce gen–prostředí, detekce známek preklinické aterosklerózy a kardiovaskulární onemocnění u žen. Věnuje se klinické, pedagogické i výzkumné činnosti; je autorem a spoluautorem více než 200 domácích i zahraničních publikací. V roce 2000 dostal Cenu České společnosti pro hypertenzi za publikační činnost. V letech 2011 a 2012 obdržel Prusíkovu cenu České angiologické společnosti za nejlepší publikaci v oboru cévních onemocnění. Je předsedou Fóra zdravé výživy, vědeckým sekretářem České společnosti pro aterosklerózu a Secretary General International Union of Angiology.
Sources
1. Libby P, Hansson GK. Inflammation and immunity in diseases of the arterial tree: players and layers. Circ Res 2015; 116(2): 307–311.
2. Fried LP, Tangen CM, Walston J, et al. Cardiovascular Health Study Collaborative Research Group: Frailty in older adults: evidence for a phenotype. J Gerontol A Biol Sci Med Sci 2001; 56: M146–M156.
3. Strandberg TE, Pitkälä KH. Frailty in elderly people. Lancet 2007; 369 : 1328–1329.
4. Shamliyan T, Talley KM, Ramakrishnan R, et al. Association of frailty with survival: a systematic literature review. Ageing Res Rev 2013; 12 : 719–736.
5. Morley JE, Vellas B, van Kan GA, et al. Frailty consensus: a call toaction. J Am Med Dir Assoc 2013; 14 : 392–397.
6. de Vries NM, Staal JB, van Ravensberg CD, et al. Outcome instruments to measure frailty: a systematic review. Ageing Res Rev 2011; 10 : 104–114.
7. Clegg A, Young J, Iliffe S, et al. Frailty in elderly people. Lancet 2013; 381 : 752–762.
8. Tadic M, Cuspidi C, Hering D. Hypertension and cognitive dysfunction in elderly: blood pressure management for this global burden. BMC Cardiovasc Disord 2016; 16(1): 208.
9. Benetos A, Bulpitt CJ, Petrovic M, et al. An expert opinion from the European society of hypertension-European union geriatric medicine society working group on the management of hypertension in very old, frail subjects. Hypertension 2016; 67(5): 820–825.
10. Pitha J, Lesná K, Sekerkova A, et al. Menopausal transition enhances the atherogenic risk of smoking in middle aged women. Int J Cardiol 2013; 168(1): 190–196.
11. Pedro-Botet J, Climent E, Chillarón JJ, et al. Statins for primary cardiovascular prevention in the elderly. J Geriatr Cardiol 2015; 12(4): 431–438.
12. Greco A, Paroni G, Seripa D, et al. Frailty, disability and physical exercise in the aging process and in chronic kidney disease. Kidney Blood Press Res 2014; 39(2–3): 164–168.
13. LaRosa JC, He J, Vupputuri S. Effect of statins on risk of coronary disease: a meta-analysis of randomized controlled trials. JAMA 1999; 282(24): 2340–2346.
14. Pella D, Gvozdjáková A, Lietava A, et al. Myopatie asociovaná se statiny: klinické doporučení Slovenskej asociácie aterosklerózy a České společnosti pro aterosklerózu. Atherorevue 2016; 1(1): 7–13.
15. Richardson K, Schoen M, French B, et al. Statins and cognitive function: a systematic review. Ann Intern Med 2013; 159 : 688–697.
16. Swiger KJ, Manalac RJ, Blumenthal RS, et al. Statins and cognition: a systematic review and meta-analysis of short - and long-term cognitive effects. Mayo Clin Proc 2013; 88 : 1213–1221.
17. Beckett NS, Peters R, Fletcher AE, et al.; HYVET Study Group.: Treatment of hypertension in patients 80 years of age or older. N Engl J Med 2008; 358(18): 1887–1898.
18. Kubesova HM, Weber P, Meluzinova H, et al. Benefits and pitfalls of cardiovascular medication in seniors. Wien Klin Wochenschr 2013; 125(15–16): 425–436.
19. Creus-Cuadros A, Tresserra-Rimbau A, Quifer-Rada P, et al.; PREDIMED Study Investigators: Associations between Both Lignan and Yogurt Consumption and Cardiovascular Risk Parameters in an Elderly Population: Observations from a Cross-Sectional Approach in the PREDIMED Study. J Acad Nutr Diet 2017; 117(4): 609–622
20. Tresserra-Rimbau A, Guasch-Ferré M, Salas-Salvadó J, et al.; PREDIMED study investigators. Intake of Total Polyphenols and Some Classes of Polyphenols Is Inversely Associated with Diabetes in Elderly People at High Cardiovascular Disease Risk. J Nutr 2016; Mar 9.
21. Bally M, Dendukuri N, Rich B, et al. Risk of acute myocardial infarction with NSAIDs in real world use: bayesian meta-analysis of individual patient data. BMJ 2017; 357 : 1909.
22. Accordino MK, Neugut AI, Hershman DL. Cardiac effects of anticancer therapy in the elderly. J Clin Oncol 2014; 32(24): 2654–2661.
23. Herrmann J, Yang EH, Iliescu CA, et al. Vascular Toxicities of Cancer Therapies: The Old and the New An Evolving Avenue. Circulation 2016; 133(13): 1272–1289.
24. Damluji AA, Ramireddy A, Otalvaro L, et al. Secondary cardiovascular prevention in older adults: an evidence based review. J Geriatr Cardiol 2015; 12(5): 459–464.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2017 Issue 4-
All articles in this issue
- Výskyt a vývoj deprese v různých typech seniorských zařízení – využití Geriatrické škály deprese
- Prevence aterosklerotických kardiovaskulárních příhod u křehčích pacientů
- Léčba diabetu mellitu 1. typu u osob vyššího věku
- Krvácení do gastrointestinálního traktu – velké riziko pro geriatrické pacienty
- CHOPN – novinky v diagnostice a léčbě
- Zajištění cévního vstupu u geriatrických nemocných
- Křehký pacient se selháním ledvin
- Opakované resuscitace u geriatrické pacientky – a jak to bylo dál?
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Krvácení do gastrointestinálního traktu – velké riziko pro geriatrické pacienty
- Zajištění cévního vstupu u geriatrických nemocných
- CHOPN – novinky v diagnostice a léčbě
- Výskyt a vývoj deprese v různých typech seniorských zařízení – využití Geriatrické škály deprese
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


