-
Medical journals
- Career
Intenzivní geriatrická péče – efektivní řešení budoucího nárůstu stárnoucí populace
Authors: B. Jurašková; J. Zajíc; P. Kozelek; P. Žamberský; J. Fischer
Authors‘ workplace: III. interní gerontometabolická klinika LF UK a FN Hradec Králové 1; Fakultní nemocnice Hradec Králové, oddělení výpočetní techniky 2; Vysoká škola ekonomická v Praze, Fakulta mezinárodních vztahů, katedra světové ekonomiky 3; Vysoká škola ekonomická v Praze, Fakulta informatiky a statistiky, katedra ekonomické statistiky 4
Published in: Geriatrie a Gerontologie 2013, 2, č. 2: 65-69
Category: Original Article/Study
Overview
Autoři se zabývají vyhodnocením akutní geriatrické péče na geriatrickém pracovišti v porovnání s interním pracovištěm z hlediska ekonomických aspektů. Kritériem jsou náklady na jednotlivých pracovištích a délka hospitalizace. Sledování je provedeno u dvou nejčastějších diagnóz, s kterými byli senioři hospitalizováni v průběhu celého roku. Tato argumentace je důkazem, že péče geriatrem v akutním stadiu je méně nákladná a neprodlužuje délku hospitalizace. Je tedy z pohledu ekonomického zhodnocení cestou ke zvládnutí očekávaného nárůstu finančních nákladů spolu s nárůstem stárnoucí populace.
Klíčová slova:
akutní geriatrická péče – kardiovaskulární onemocnění – respirační onemocnění – jednotka intenzivní péče – standardní odděleníÚvod
Ve vyspělých zemích dochází ke strukturálním změnám obyvatelstva ve smyslu stále se prohlubujícího demografického stárnutí. Tento proces se stává nejsledovanějším demografickým faktorem, neboť vyžaduje politickou a institucionální adaptaci na tuto situaci. Stárnutí české populace zaznamenávalo v poválečném období výkyvy dané vývojem natality, vývojem kojenecké a dětské úmrtnosti a výkyvy ve složení jednotlivých generací. Pokles porodnosti na počátku 60. let ovlivněný legalizací umělého přerušení těhotenství byl záhy vystřídán populační explozí na počátku 70. let. Od 90. let však nastává opět pokles porodnosti(1).
Vývoj v posledních letech v oblasti prognózy demografického stárnutí v České republice na základě různých statistických rozborů a studií předznamenává nárůst stárnoucí populace do roku 2050 a její další trend bude záviset na vývoji úmrtnosti. Z hlediska stárnutí populace v Evropě zaujímá Česká republika významnou pozici. Stává se jednou z nejstarších evropských populací(2).
Jaká je současná péče o seniory?
V České republice je 80 % péče o nesoběstačné osoby vyššího věku zajišťováno rodinou. Průměrná doba pečování je 4–5 let. Pečujícími jsou nejvíce ženy v produktivním věku. Starší lidé spoléhají většinou na pomoc svých dětí, ale na druhé straně se ji zdráhají využít. V povědomí lidí stále zůstává jako hlavní zdroj pomoci a podpory ve stáří stát a přímí potomci. Ochota rodiny pečovat o své stárnoucí členy ještě neznamená, že má schopnost péči provádět. Je tedy nutné poskytnout rodinám potřebné informace a umožnit získání náležitých dovedností. Podpora pečujících rodin by měla být jedním z hlavních úkolů nejen pro politické představitele, ale i účastníky jednotlivých fází zdravotnické a sociální péče o nesoběstačné seniory(3).
Primární zdravotní péče o nemocné seniory je zajišťována praktickými lékaři pro dospělé. Péče je hrazena zdravotními pojišťovnami ze zdravotního pojištění formou kapitace (platbou za pacienta) a platbou za provedený výkon. Negativní stránkou systému péče o chronicky nemocné seniory je financování primární péče praktického lékaře pro dospělé, kde chronicky nemocný pacient z důvodů zvýšených nákladů na domácí zdravotní péči, léky, pomůcky pro inkontinentní apod. je ekonomicky příliš náročný a pečující lékař je ve finančním hodnocení zdravotními pojišťovnami znevýhodňován.
Bonifikace praktického lékaře zdravotními pojišťovnami trvá do doby, než lékař překročí limit. Praktický lékař pak raději takového pacienta doporučí k hospitalizaci. Rovněž poskytování návštěvní služby v rodině pacienta, které je tolik potřebné především u nesoběstačných imobilních nemocných, je minimalizováno, protože chybí finanční motivace lékaře. Návštěvní služba je zahrnuta rovněž v kapitační platbě. V případě přestěhování seniora do místa bydliště jeho dětí mnohdy dochází k tomu, že nesoběstačný a nemocný senior nenajde svého praktického lékaře, protože je pro praktické lékaře ztrátový.
Domácí zdravotní péči indikují praktičtí lékaři a prvních 14 dní po ukončení hospitalizace ošetřující lékař propouštějícího zařízení. Je vykonávána agenturami domácí zdravotní péče. Může se jednat o podnikatelské subjekty (osoby samostatně výdělečně činné nebo obchodní společnosti) nebo neziskové subjekty (diakonie, charita apod.) V případě zhoršení stavu nemocného, který je v péči domácí agentury, jsou možné konzultace během dne s praktickým lékařem. Po pracovní době však tato možnost není a sestra domácí agentury může zavolat pouze lékaře sloužícího pohotovostní službu(4).
V případě akutního zhoršení zdravotního stavu, který nelze zvládnout v domácím prostředí, se dostává nemocný senior do nemocničních zařízení. Geriatrická oddělení nejsou zřizována ve všech nemocnicích. Počet akutních geriatrických lůžek je ve srovnání s ostatními obory a s ohledem na počet stále narůstající stárnoucí populace zcela nedostatečný. Tato péče je hrazena na základě vykázaných výkonů a dále paušálem za lůžko a den, který klesá s dobou hospitalizace. Pro vedení nemocnic jsou takoví pacienti ekonomicky nevýhodní.
V rámci transformace zdravotnictví dochází k redukci počtu lůžek akutní péče a zvyšování počtu lůžek tzv. následné péče. Následná, ošetřovatelská a dlouhodobá péče je poskytována v nemocnicích, rehabilitačních zařízeních, léčebnách dlouhodobě nemocných. Zdravotní pojišťovny limitují dlouhodobé pobyty ve zdravotnických zařízeních smluvně limitem tří měsíců. Během této doby hradí pobyt pacienta na lůžku následné a ošetřovatelské péče. Prostředky zdravotního pojištění většinou hradí standardní péči. Uvedený limit tří měsíců vede v mnoha případech k překládání takových pacientů z jednoho zařízení do druhého.
Podle zákona č. 108/2006 Sb., o sociálních službách, se mohou ve zdravotnických zařízeních ústavní péče poskytovat pobytové sociální služby pacientům, kteří již nevyžadují ústavní zdravotní péči, ale vzhledem ke svému zdravotnímu stavu nejsou schopni se obejít bez pomoci jiné fyzické osoby, a proto nemohou být propuštěni ze zdravotnického zařízení ústavní péče do doby, než jim je zabezpečena pomoc osobou blízkou nebo jinou fyzickou osobou nebo zajištěno poskytování terénních nebo ambulantních sociálních služeb a pobytových sociálních služeb v zařízeních sociálních služeb(5).
Další formu péče o nesoběstačné seniory zajišťují pobytová zařízení sociálních služeb. Patří mezi ně týdenní stacionáře, domovy pro osoby se zdravotním postižením, domovy pro seniory a domovy se zvláštním režimem.
Komplex sociálních služeb občanům, kteří nejsou schopni zajistit si v domácím prostředí určité životní potřeby sami nebo prostřednictvím rodiny, poskytuje pečovatelská služba. Zřizovatelem jsou zpravidla obce a nestátní organizace. Aby celý systém péče byl dostatečně funkční, je třeba dbát nejen na kvalitu, ale i na provázanost jednotlivých částí péče.
U geriatrických pacientů při zhoršení zdravotního stavu je velice důležité co nejrychleji a intenzivně zasáhnout. To znamená včasnou diagnostiku, šetrnou, leč intenzivní terapii s návratem do domácího prostředí ve stavu kompenzace a soběstačnosti. Jedná se o akutní hospitalizaci na tzv. „nejdražším“ lůžku(5).
Zřízení akutních geriatrických lůžek je součástí koncepce geriatrie vytvořené Českou gerontologickou a geriatrickou společností. Současná situace akutních geriatrických lůžek s průměrnou ošetřovací dobou v jednotlivých nemocničních zařízeních z roku 2010 a 2011 (údaje získané z ÚZIS) však spíše vypovídá o nejednotnosti poskytované akutní péče (tab. 1, 2).
Table 1. Počet geriatrických lůžek v jednotlivých krajích ČR v roce 2010 (celkem 377). www.uzis.cz, lůžková péče 2010 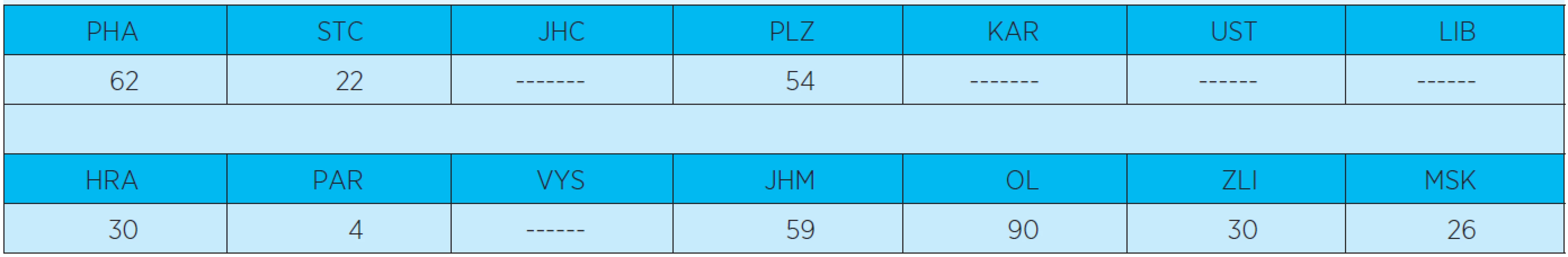
Table 2. Průměrná ošetřovací doba na geriatrických lůžkách v jednotlivých nemocnicích. www.uzis.cz, lůžková péče 2011 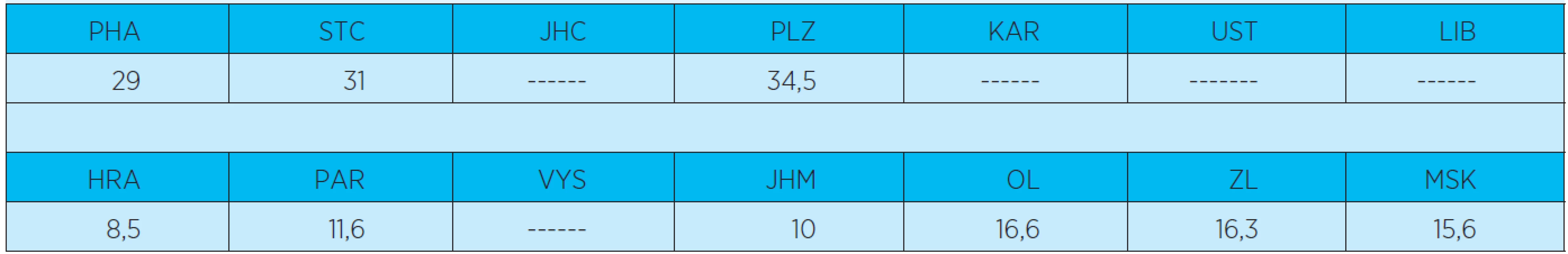
V České republice je v posledních letech diskutováno o nutnosti transformace zdravotnictví, redukci akutních lůžek a vytvoření lůžek „následné péče“. Největší problém však spočívá v tom, že se hovoří o lůžkách následné péče jako o „levných lůžkách“ a potřeba diferenciace a specializace, která by vedla ke kvalitní rehabilitační a ošetřovatelské péči, tolik potřebné pro chronicky nemocné, není respektována. Trendem současné geriatrie je dát nemocnému seniorovi v akutním stadiu v co nejkratší době maximální péči, aby návrat do plnohodnotného života byl v co možná nejkratší době. Geriatrie plně postihuje potřebný holistický pohled na seniora v nemoci se všemi specifiky péče. Stále se však potýká jako obor s nutností dokazovat svou existenci a čelit neustálým polemikám ostatních odborníků. Například zda tato péče není ekonomicky náročnější a zbytečně zatěžující celý systém. Odborný profit pro pacienty zpochybňovat nelze.
Rozhodli jsme se tedy podrobit akutní geriatrickou péči ekonomickému zhodnocení. Zdrojem sledování se stala data, získaná během jednoho celého roku z Kliniky gerontologické a metabolické v Hradci Králové. Jedná se o první kliniku tohoto typu péče v Čechách, která se více než 20 let věnuje akutní geriatrii.Sledovali jsme efektivitu léčby na tomto pracovišti ve vztahu k péči na ostatních interních odděleních.
Metodika šetření
Během celého roku byla sledována data „průměrné doby hospitalizace připadající na jednoho pacienta“ a „náklady na pacienta a den“ na standardních odděleních a odděleních intenzivní péče u seniorů nad 78 let ve srovnání na interních odděleních a odděleních geriatrické péče. Jde o argumentaci, která by měla objasnit, zda specializovaná geriatrická péče je přinejmenším stejně efektivní a nákladná ve srovnání s péčí interní. Hranice věku byla stanovena na základě spádového vymezení geriatrického pracoviště v dané oblasti. V následujícím textu předkládáme výchozí hypotézy a výsledky našeho průzkumu (H 1-6).
Hypotéza 1: Náklady na léčbu respiračních onemocnění (Dg. J) na geriatrické JIP jsou nižší než na interních JIP (H 1).
Řešení: Pro ověření hypotéz byla zvolena analýza rozptylu. Pomocí analýzy rozptylu jsme zkoumali závislost kvantitativní proměnné na proměnné kvalitativní (kvalitativní proměnnou obvykle označujeme jako faktor). Zjišťovali jsme, zda výše nákladů na léčbu respiračních onemocnění (Dg. J) je na geriatrické JIP nižší než na interních JIP. Pro provedení analýzy bylo třeba provést několik očištění: ve výběru JIP interní kardiologická 1 bylo kvůli zmenšení rozdílů v rozptylech mezi skupinami odstraněno odlehlé pozorování (průměrné denní náklady 30 276 Kč). Na síle našeho závěru to neubíralo, neboť tímto odstraněním naopak průměrné náklady na interní kardiologické JIP byly sníženy, a naopak to umožňovalo korektně použít uvedenou metodu. Vzhledem k tomu, že jako kvantitativní (závisle) proměnná vystupovala veličina průměrných denních nákladů, bylo třeba pro zachování vah, kterými je délka léčení, použít hodnotu tolikrát, kolik dnů pacient na daném oddělení ležel (vážené průměry se výrazně lišily od nevážených). Dále byly, pro snížení rozdílů v rozptylech, sjednoceny obě kardiologické JIP do jedné skupiny a porovnávány tak byly JIP kardiologické dohromady versus JIP geriatrická.
Průměrné denní náklady na léčbu na interní kardiologické JIP byly 9 071,30 Kč, zatímco na geriatrické JIP 7 137,21 Kč. Rozdíl je statisticky významný na libovolné hladině významnosti(F = 3,87; p < 0,001). Výsledky potvrzují naši hypotézu.
H 1 Náklady na léčbu respiračních onemocnění (Dg. J) na geriatrické JIP jsou nižší než na interních JIP 
Hypotéza 2: Náklady na léčbu kardiovaskulárních onemocnění (Dg. I) na geriatrické JIP jsou nižší než na interních JIP (H 2).
Řešení: S ohledem na velký počet pozorování (celkových dnů ležení) jsme postupovali odlišně oproti předchozímu případu a jako jednotlivá pozorování jsme uvažovali jednotlivé pacienty a jejich průměrné denní náklady na léčbu. Důvody pro odlišnost postupu byly tři: (i) relativně malý rozdíl mezi váženými a neváženými průměry, (ii) vyšší korektnost postupu, neboť v předchozím případě jsme museli pracovat s předpokladem, že denní náklady na jednoho konkrétního pacienta jsou po celou dobu léčení konstantní, (iii) vyšší vypovídací hodnota výsledku, neboť při vysokém počtu pozorování (kolem 1600) by již prakticky nemělo smysl testování hypotézy provádět (test vždy vyjde statisticky významný). Opět jsme sloučili obě kardiologické JIP do jedné porovnávané skupiny.
Nevážené průměrné denní náklady na léčbu na kardiologických JIP činily 9 107,99 Kč, na geriatrické JIP činily 7 812,63 Kč. Rozdíl je statisticky významný na 5% hladině význam-nosti, na 1% hladině významnosti statisticky významný není(F = 3,86, p = 0,022). Výsledky potvrzují hypotézu.
H 2 Náklady na léčbu kardiovaskulárních onemocnění (Dg. I) na geriatrické JIP jsou nižší než na interních JIP 
Hypotéza 3: Náklady na léčbu respiračních onemocnění (Dg. J) na geriatrickém standardním oddělení jsou nižší než na standardních interních odděleních (H 3).
Řešení: Již z průměrných hodnot (průměrné náklady na geriatrickém oddělení jsou vyšší) je vidět, že hypotéza nemůže platit.
H 3 Náklady na léčbu respiračních onemocnění (Dg. J) na geriatrickém standardním oddělení jsou nižší než na standardních interních odděleních 
Hypotéza 4: Náklady na léčbu kardiovaskulárních onemocnění (Dg. I) na geriatrickém standardním oddělení jsou nižší než na standardních interních odděleních (H 4).
Řešení: Již z průměrných hodnot (průměrné náklady na geriatrickém oddělení jsou vyšší) je vidět, že hypotéza nemůže platit.
H 4 Náklady na léčbu kardiovaskulárních onemocnění (Dg. I) na geriatrickém standardním oddělení jsou nižší než na standardních interních odděleních 
Hypotéza 5: Doba hospitalizace (počet dní) na léčbu respiračních onemocnění (Dg. J) na geriatrické JIP je nižší než na interních JIP (H 5).
Řešení: Opět jsme použili analýzu rozptylu a porovnání doby ležení (hospitalizace) podle jednotlivých jednotek. Rozdíl není statisticky významný (p = 0,92 pro porovnání tří jednotek a p = 0,68 pro porovnání 2 jednotek). Vysvětlení spočívá ve skutečnosti, že vnitroskupinová variabilita (variabilita uvnitř jednotlivých JIP) je výrazně vyšší než variabilita meziskupinová. V kombinaci s relativně nízkým počtem pozorování pak nemůžeme říci, že by průměrná délka ležení byla významně ovlivněna typem JIP a rozdíly lze přičíst spíše náhodě.
H 5 Doba hospitalizace (počet dní) na léčbu respiračních onemocnění (Dg. J) na geriatrické JIP je nižší než na interních JIP 
Hypotéza 6: Doba hospitalizace (počet dní) na léčbu kardiovaskulárních onemocnění (Dg. I) na geriatrické JIP je nižší než na interních JIP (H 6).
Řešení: Tuto hypotézu můžeme odmítnout rovnou, neboť již z tabulky průměrných hodnot je vidět, že průměrná doba léčení jednoho pacienta je na geriatrické JIP vyšší než na obou kardiologických JIP
H 6 Doba hospitalizace (počet dní) na léčbu kardiovaskulárních onemocnění (Dg. I) na geriatrické JIP je nižší než na interních JIP 
Hypotéza 7: Doba hospitalizace (počet dní) potřebná na léčbu respiračních onemocnění (Dg. J) na geriatrickém standardním oddělení je nižší než na standardních interních odděleních (H 7).
Řešení: Opět byla použita analýza rozptylu. Rozdíl v počtu dnů (11,4 na interních odděleních a 8,91 na geriatrickém oddělení) se neukázal jako statisticky významný. Důvodem byl malý počet pozorování na interních odděleních (12 dohromady) a vysoká meziskupinová variabilita. Problém byl navíc s dodržením podmínky rovnosti rozptylů, neboť variabilita počtu dnů je na standardních odděleních více než 5x vyšší oproti variabilitě počtu dnů na geriatrickém oddělení. Toto mohlo být opět způsobeno nízkým počtem pozorování na interních odděleních.
H 7 Doba hospitalizace (počet dní) potřebná na léčbu respiračních onemocnění (Dg. J) na geriatrickém standardním oddělení je nižší než na standardních interních odděleních 
Hypotéza 8: Doba hospitalizace (počet dní) potřebná na léčbu kardiovaskulárních onemocnění (Dg. I) na geriatrickém standardním oddělení je nižší než na standardních interních odděleních (H 8).
Řešení: Opět jsme použili analýzu rozptylu a sloučili obě interní oddělení do jednoho faktoru. Při porovnání interních oddělení dohromady a oddělení geriatrického jsme došli k rozdílu mezi průměrnými hodnotami (interní = 9,32, geriatrické = 6,81), který je statisticky významný na libovolné hladině významnosti (F = 18,08, p < 0,001). Statistická významnost je však ovlivněna i vysokým počtem pozorování a rozdílnou velikostí rozptylů v porovnávaných skupinách. Tuto hypotézu naše data potvrzují.
H 8 Doba hospitalizace (počet dní) potřebná na léčbu kardiovaskulárních onemocnění (Dg. I) na geriatrickém standardním oddělení je nižší než na standardních interních odděleních 
Závěr
Z výše uvedeného vyplývá, že akutní geriatrické péče na JIP u nejčastějších diagnóz (kardiovaskulárních a respiračních onemocnění) vychází v některých aspektech, a to zejména z hlediska nákladů, lépe než na interní JIP. Doba hospitalizace na obou typech JIP u obou nejčastějších diagnóz je srovnatelná.
Lze tedy konstatovat, že geriatrická péče se vyznačuje specifickým přístupem k péči v mnoha rovinách a pacient z ní nepochybně výrazně profituje. Aktivní přístup k pacientovi vyššího věku není nákladnější, spíše naopak. Akutní péče geriatrem je méně nákladná a netrvá déle ve srovnání s péčí jiným specialistou. Není tedy důvod tuto péči dále nerozšiřovat. Rozhodně představuje cestu řešení stále narůstajícího počtu stárnoucí populace. Aktivní přístup k péči o seniora je jedinou možnou cestou k návratu k plnohodnotnému životu, kde cílem je především zlepšení jeho soběstačnosti.
MUDr. Božena Jurašková, Ph.D.1
MUDr. Jiří Zajíc1
P. Kozelek2
Ing. Pavel Žamberský, Ph.D.3
doc. Ing. Jakub Fischer, Ph.D.4
1III. interní gerontometabolická klinika LF UK a FN Hradec Králové
2Fakultní nemocnice Hradec Králové,oddělení výpočetní techniky
3Vysoká škola ekonomická v Praze,Fakulta mezinárodních vztahů,katedra světové ekonomiky
4Vysoká škola ekonomická v Praze,Fakulta informatiky a statistiky,katedra ekonomické statistiky
MUDr. Božena Jurašková, Ph.D.
e-mail: juraskovabozena@seznam.cz
Od r. 2004 působí jako vedoucí ambulancí III. interní gerontometabolické kliniky FN HK, od r. 2006 vedoucí subkatedry geriatrie LF UK v Hradci Králové. Zde prosadila výuku geriatrie a gerontologie v pregraduální výuce magisterského studia lékařství i řadě bakalářských studijních programů. V r. 2012 se na hradecké LF zasadila o zavedení atestace z geriatrie a zahájení postgraduálních kurzů v geriatrii. Je dlouholetou organizátorkou Celostátních gerontologických kongresů a řady mezioborových seminářů. Od r. 2002 je krajským koordinátorem pro gerontologii a geriatrii, od r. 2006 členkou zkušební komise pro atestační zkoušky v oboru geriatrie, od r. 2008 členkou oborové komise vědecké rady Interní grantové agentury MZ ČR pro Ošetřovatelství, zdravotnické systémy a informatiku a členkou oborové rady doktorského studijního programu v oboru Aplikovaná etika na Fakultě humanitních studií UK v Praze. Je členkou redakční rady časopisu Geriatrie a gerontologie. Je autorkou desítek publikací v českých i zahraničních recenzovaných časopisech a spoluautorkou několika zahraničních monografií.
Sources
1. Mašková M: Věková struktura populace, regionální rozdíly: jak pracovat s demografickou informací. Praha: FOKUS 2006: s.12–13.
2. Mašková M: Věková struktura populace, regionální rozdíly - jak pracovat s demografickou informací. Praha: FOKUS 2006: s. 26.
3. Čevela R, Kalvach Z, Čeledová L: Sociální gerontologie, Úvod do problematiky, Grada Publishing, a.s., Praha 2012, s. 102-111.
4. Holmerová I, Jurašková B, Vaňková H a kol.: Křehkost vyššího věku a sarkopenie jako její důležitá komponenta. Čes Ger Rev 2007; 5(1): 31–34.
5. Holmerová I, Jurašková B, Zikmundová K: Vybrané kapitoly z gerontologie. Praha: ČALS 2003: s. 35-47.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2013 Issue 2
Most read in this issue- Hemodialyzační léčení u starých osob se selháním ledvin – současný stava výhledy do budoucna
- Poruchy metabolismu cholesterolu a terapie statiny ve stáří
- Intenzivní geriatrická péče – efektivní řešení budoucího nárůstu stárnoucí populace
- Aortální stenóza u geriatrických pacientů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


