-
Medical journals
- Career
Klinický průběh onemocnění COVID-19 u rizikového pacienta
Authors: R. Hainer 1; P. Nytrová 2; M. Slovák 2; J. Fiksa 2; L. Lambert 3; A. Kyslíková 4; V. Hainer 5
Authors‘ workplace: IV. interní klinika 1. LF UK a VFN, Praha, Přednosta: prof. MUDr. Radan Brůha, PhD. 1; Neurologická klinika 1. LF UK a VFN, Praha, Přednosta: prof. MUDr. Evžen Růžička, DrSc., FCMA, FEAN 2; Radiodiagnostická klinika 1. LF UK a VFN, Praha, Přednostka: doc. MUDr. Andrea Burgetová, PhD., MBA 3; Kožní oddělení Městské polikliniky Praha (Spálená), Ředitel polikliniky: MUDr. David Doležil, PhD., MBA 4; Endokrinologický ústav, Praha, Ředitelka: doc. RNDr. Běla Bendlová, CSc. 5
Published in: Prakt. Lék. 2021; 101(3): 174-179
Category: Case Report
Overview
Prezentujeme případ 76letého muže v anamnéze s tromboembolickou chorobou a ischemickou chorobou srdeční, který byl přijat do nemocnice pro akutní hypoxemickou respirační insuficienci při oboustranné pneumonii v důsledku onemocnění COVID-19. Vzhledem k tomu, že druhý den hospitalizace poklesla spontánní saturace O2 na 60 %, byl pacient přeložen na jednotku intenzivní péče, kde byla zahájena intenzivní oxygenoterapie (vysokoprůtoková nazální oxygenoterapie a neinvazivní ventilace prostřednictvím CPAP: Continuous Positive Airway Pressure). Saturace O2 postupně stoupala a docházelo ke zlepšení klinické symptomatologie. Po následné dechové rehabilitaci byl pacient po 17 dnech hospitalizace propuštěn do domácí péče. Ve sdělení jsou zvažovány hlavní faktory, které ovlivňují výsledek léčby ARDS (Acute Respiratory Distress Syndrome). Vedle intenzivní oxygenoterapie přispěly velmi pravděpodobně k úspěšnému zvládnutí závažného stavu u tohoto pacienta včasné podání nízkomolekulárního heparinu, remdesiviru a dexamethasonu. Klinické zlepšení doprovázelo zlepšení laboratorních nálezů (CRP, prokalcitonin, D-dimery, kreatinin, hs-troponin, počet lymfocytů). Závěrem je diskutována možná kauzální souvislost koronavirové infekce s herpetiformním exantémem, který se objevil před propuštěním pacienta z nemocnice.
Klíčová slova:
COVID-19 – rizikový pacient – hypoxemická respirační insuficience – intenzivní oxygenoterapie – nízkomolekulární heparin – dexamethason – remdesivir
ÚVOD
Onemocnění Covid-19 se objevilo koncem roku 2019 v důsledku infekce koronavirem SARS-CoV-2 v čínském Wuchanu (1). Na jaře 2020 proběhla epidemie tohoto onemocnění ve většině zemí, přičemž vysoká úmrtnost byla zaznamenaná v USA, Španělsku, Itálii, Spojeném království a Belgii. Po krátkém zotavení světa z této koronavirové infekce v období léta 2020 následovaly od podzimu další vlny tohoto onemocnění. Ke dni 7. dubna 2021 bylo na světě přes 132,5 milionů potvrzených případů onemocnění COVID-19, přičemž 2 876 350 pacientů (2,2 %) zemřelo (2). Zjara 2021 se Česká republika zařadila do čela zemí nejvíce postižených koronavirovou infekcí, a to jak v počtu nakažených (146 026/milión obyvatel), tak i zemřelých (2 557/milion obyvatel) (2). Metaanalýza 86 studií (n = 91 621) sledovala klinické symptomy, rentgenové a laboratorní nálezy spojené se závažností onemocnění COVID-19 (3). Mezi typické příznaky této infekce patří horečka, úporný kašel, dušnost, svalová slabost a únava. Gastrointestinální příznaky bývají obvykle mírné a mohou se manifestovat průjmy, nauzeou, zvracením, bolestmi břicha či nechutenstvím. Často se vyskytují také poruchy chuti, čichu a intenzivní bolest hlavy či jiná neurologická symptomatologie. Dochází též k poškození jater a ledvin, která nemusejí být zřetelně klinicky vyjádřena. Závažné a život ohrožující bývá postižení mikrocirkulace v myokardu a plicích, kde vznikají mikrotromby, a to někdy i při antikoagulační léčbě (4). Dochází k embolii plicnice, a to i v době rekonvalescence. Charakteristická je bilaterální pneumonie, která může vyústit v akutní respirační selhání (ARDS – Acute Distress Respiratory Syndrome), který mnohdy končí letálně. V kazuistice popisujeme průběh koronavirové infekce u rizikového pacienta jak z hlediska věku, tak s ohledem na onemocnění (ischemická choroba srdeční a tromboembolická nemoc). V kazuistice je prezentován průběh onemocnění, vývoj laboratorních ukazatelů a léčebný postup, který mohl ovlivnit vývoj ARDS s hypotenzí. Závěrem je zmiňována i možná souvislost vzniku exantému v gluteální krajině v období rekonvalescence s koronavirovou infekcí či s infekcí herpes simplex.
OSOBNÍ ANAMNÉZA
Muž, 76 let, index tělesné hmotnosti (BMI) 26,29 kg/m2. Pacient prodělal v 18 letech embolii plicnice po apendektomii při abscedující apendicitidě. Ve věku 62 let byla u něho diagnostikována hluboká žilní trombóza bérce při letu z Austrálie. Následné vyšetření neprokázalo významnější genetickou komponentu v náchylnosti k trombóze. V 74 letech pacient prodělal infarkt myokardu spodní stěny, který byl řešen angioplastikou pravé koronární tepny. Následně byl proveden trojnásobný aortokoronární bypass. Další onemocnění: hiátová hernie projevující se občasným pálením žáhy. Dlouhodobě spondylogenní algický syndrom C, Th a LS páteře. V minulosti opakované výsevy viru herpes simplex v gluteální krajině.
Koncem roku 2020 v Revmatologickém ústavu v Praze bylo vysloveno podezření na séronegativní revmatoidní artritidu. Nasazeny kortikoidy v malé dávce (Medrol tbl. 4 mg/den). Poslední medikamentózní terapie: Godasal (anopyrin) 100 mg 1-0-0 tbl., Piramil (ramipril) 1,25 mg 1-0-0 tbl., Controloc (pantoprazol) 40 mg 1-0-0 tbl., Medrol (methylprednisolon) 4 mg 1-0-0 tbl., Rosumop (rosuvastatin) 20 mg 0-0-1 tbl., Omnic (tamsulosin) 0,4 mg 0-0-1 tbl., Lyrica (pregabalin) 75 mg 0-0-1 tbl., Concor (bisoprolol) 2,5 mg 0-0-1/2 tbl.
NYNĚJŠÍ ONEMOCNĚNÍ
Od 9. února udávala pacientova manželka kašel a horečky. Dne 10. února PCR diagnostika prokázala COVID-19 pozitivitu jak u manželky, tak u pacienta. Oběma byla nasazena hned po nahlášení pozitivity antitrombotická léčba Clexanem 2krát denně 4000 U. Dále byl podáván Isoprinosine, vitamin D a antibiotikum Ciprofloxacin. Chronická medikamentózní terapie byla ponechána. Pacient byl po dobu 4 dnů bez příznaků. Po 5 dnech, od 14. února se u něj objevil kašel s hlenovitou expektorací provázený horečkami (až 39,5 °C), třesavkou a zimnicí. Saturace O2 měřena pulzním oxymetrem dosahovala 96–98 % až do 16 hodin dne 19. února 2021. V 17 : 00 hodin došlo k rychlému zhoršení stavu s náhlým vznikem dušnosti a poklesem saturace O2 na 76 %. U pacienta byla přivolanou rychlou záchrannou službou zahájena oxygenoterapie. Pacient byl týž den v noci přijat na standardní COVID oddělení Všeobecné fakultní nemocnice (VFN). Na RTG v den přijetí byla prokázána těžká bilaterální pneumonie. K dosavadní terapii nízkomolekulárním heparinem (v nemocnici aplikován Fraxiparin) byly přidány Dexamed (dexamethason) a Remdesivir v infuzi. Pokračováno v podávání Anopyrinu v dávce 100 mg. Po 24 hodinách hospitalizace došlo k progresi respirační insuficience, a tak byl pacient převeden na vysokoprůtokovou oxygenoterapii (HFNO – High-Flow Nasal Oxygen). Vzhledem ke zhoršení saturace O2 i při vysokoprůtokové oxygenoterapii byl pacient dne 21.února přeložen na JIP. Objektivně dyspnoe při delší řeči. SpO2 nativně 60 %. Bylo pokračováno v intenzivní léčbě (při HFNO 60 l/min s FiO2 60 % bylo dosaženo saturace O2 88–92 %). Střídavě proto prováděna dechová podpora prostřednictvím neinvazivní ventilace CPAP (Continuous Positive Airway Pressure) s vysokým PEEP 12. ARDS komplikován závažným poklesem krevního tlaku, který vyžadoval zajištění noradrenalinem. Pacient byl v době katecholaminové podpory převeden z frakcionovaného heparinu na nefrakcionovaný. Klinickému obrazu odpovídaly laboratorní hodnoty (tab. 1). Rentgen plic ze dnů 19. února a 24. února jakož i HRCT (High-Resolution Computed Tomography) plic ze dne 21. února potvrdily rozsáhlé pro COVID-19 charakteristické postižení obou plicních křídel (obr. 1). Po 2 dnech intenzivní léčby na JIP se stav zlepšoval a postupně se dařilo snižovat frakci a průtok O2. Pacient po celou dobu hospitalizace na JIP neměl kašel a byl afebrilní. Trpěl úpornou nespavostí. Žádné bolesti neměl, rovněž poruchy čichu či chuti neudával. Byla zajišťována adekvátní hydratace. Dne 26. února byl pacient přeložen na standardní oddělení, kde bylo pokračováno v intenzivní dechové rehabilitaci a snižování průtoku O2. SARS-CoV-2 antigenní test ze dne 1. března 2021 byl negativní. Při překladu 3. března na interní kliniku normosaturace při kyslíkových brýlích a průtoku O2 5 l/min. S lepšícím se klinickým obrazem a dechovou rehabilitací se normalizovaly některé laboratorní parametry (tab. 1). V posledních 2 dnech hospitalizace byl pacient bez kyslíkové podpory a saturace O2 dosahovala 95–98 % při spontánním dýchání. Během onemocnění byl zaznamenán hmotnostní pokles 6,0 kg i přes to, že pacient měl během hospitalizace dobrou chuť k jídlu. Udával však pocit únavy a významnou svalovou slabost. Pacient byl v závěru hospitalizace převeden na původní dlouhodobou farmakoterapii a 8. března byl propuštěn do domácí péče. Aplikace Fraxiparinu ve dvoudenních dávkách byla při pobytu doma nahrazena podáváním Fraxiparinu forte 0,8 ml s.c. 1krát denně.
Table 1. Vybrané biochemické a hematologické parametry v průběhu onemocnění 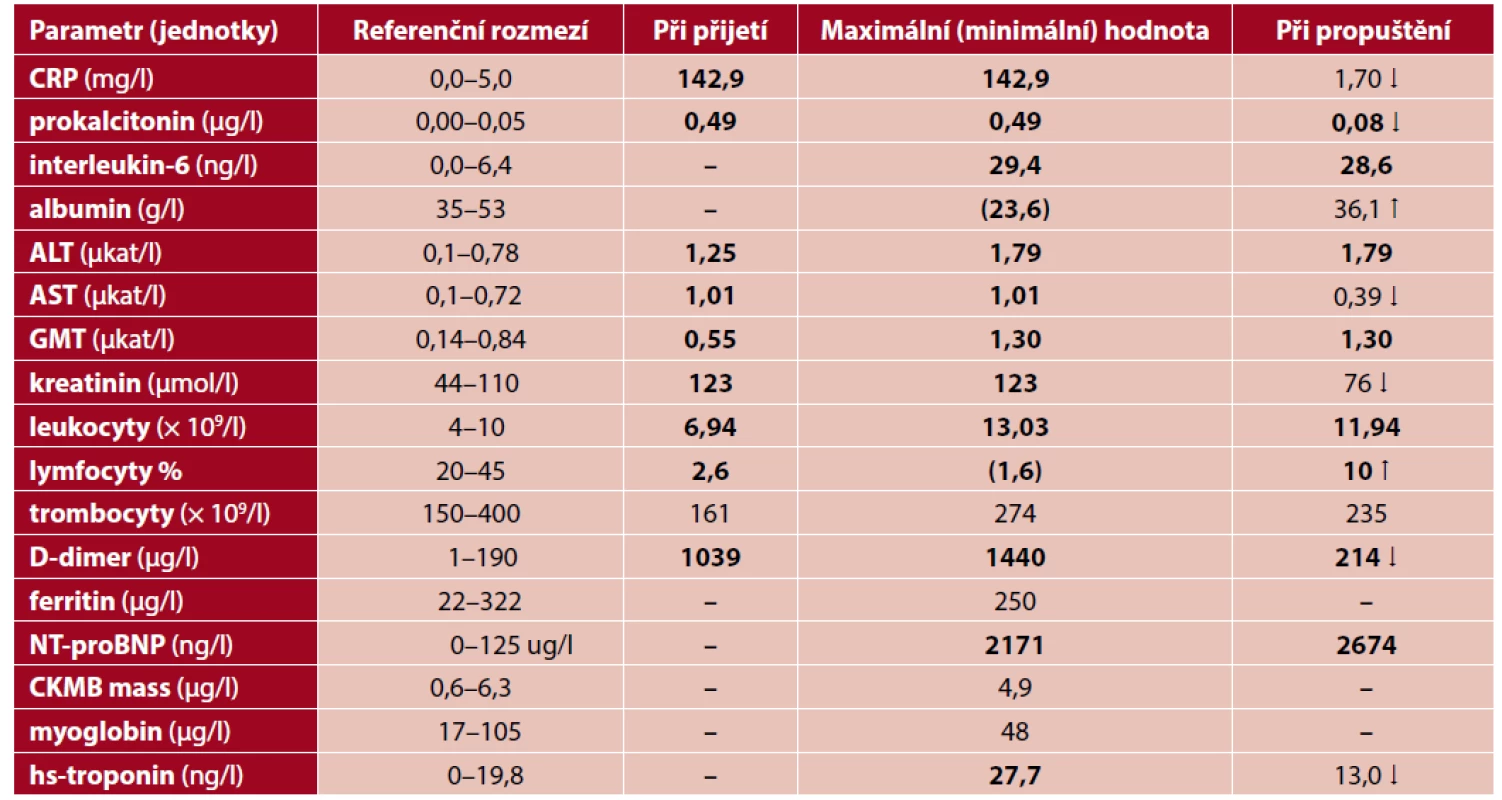
Patologické hodnoty vyznačeny tučným písmem; šipkami vyznačeno zvyšování (↑) či snižování (↓) hodnot v průběhu Před propuštěním pozoroval ošetřující lékař drobné vezikuly v křížové oblasti. Během prvních 2 dnů pobytu doma došlo k rozsevu makulopapulózního exantému s ojedinělými vezikulami v oblasti hýždí (obr. 2), který navozoval bolesti jak při sedu, tak při lehu na zádech. Kožní příznaky se objevily až po významném zlepšení klinického stavu pacienta. Vzhledem k anamnéze byla diagnosticky zvažována exacerbace infekce virem herpes simplex, a proto byla zahájena perorální terapie antivirotikem acyclovir (Zoxon, tbl. a 500 mg 5krát denně po dobu 1 týdne a následně 1 tbl./den). Nicméně rozsah infekce byl podstatně větší než předešlé výsevy. Dermatolog doporučil přes den potírání antibiotickou mastí Fucidin (20 mg/g) a na noc aplikaci tekutého pudru. Exantém s opakovaným výsevem vezikul přetrvával po dobu 14 dní a definitivně ustoupil až po 3 týdnech.
DISKUZE
U rizikového pacienta (věk 76 let, ischemická choroba srdeční a tromboembolická nemoc v anamnéze) došlo při bilaterální pneumonii v důsledku onemocnění COVID-19 k rozvoji akutní hypoxické respirační insuficience se závažným poklesem krevního tlaku. Na CT hrudníku byly prokázány pro onemocnění COVID-19 charakteristické rozsáhlé oblasti vyšší denzity typu „mléčného skla“ (ground glass opacities) v parenchymu obou plicních křídel (obr. 1). Ty se objevují obvykle již v 1. týdnu po manifestaci klinických symptomů onemocnění (5). Vedle závažného plicního nálezu se významnými rizikovými faktory z hlediska prognózy ukázaly též některé laboratorní ukazatele (tab. 1). Byly zaznamenány významně zvýšené hodnoty CRP, prokalcitoninu a D-dimerů. Současně byla zjištěna významná lymfopenie a hypoalbuminemie. Na druhé straně nebyly u pacienta během hospitalizace zaznamenány patologické hodnoty dalších prediktivních faktorů rizika, jakými jsou trombocyty, ferritin, CKMB mass a myoglobin. Na význam laboratorních ukazatelů při posuzování závažnosti onemocnění COVID-19 poukázala recentní španělská studie BIOCOVID (6). U 18 laboratorních ukazatelů byly významné rozdíly mezi přeživšími a těmi, kteří v důsledku koronavirové infekce zemřeli. Nejčastější alterace byly zvýšené hodnoty CRP, D-dimerů, ferritinu a LDH, které jsou spolu s lymfopenií ukazatelem závažného průběhu onemocnění a rizika úmrtí. U pacienta byly zjištěny zvýšené hladiny NT-proBNP (N-terminal pro-brain natriuretic peptide). Ty jsou markerem kardiálního selhávání a mohou provázet hypoxii. Nicméně u pacienta nebyly pozorovány během hospitalizace významnější známky kardiálního selhávání a při přijetí provedená echokardiografie prokázala hypokinezi spodní stěny, ale dobrou celkovou systolickou funkci levé komory. Abdeen et al. (7) prokázal, že koncentrace BNP neovlivňovaly prognózu pacientů hospitalizovaných s onemocněním COVID-19. Podle recentní studie Kaufmanna et al. (8) je nezávislým prediktorem krátkodobé mortality při onemocnění COVID-19 MR-proANP (Mid-regional pro-atrial natriuretic peptide) a nikoliv NT-proBNP.
Image 1. HRCT hrudníku (A, B) ukazuje rozsáhlé oblasti vyšší denzity typu „mléčného skla“ (ground glass opacities) se zesílením interlobulárních sept v parenchymu obou plicních křídel s relativním ušetřením centrální části plic. V dolních lalocích jsou zachyceny bronchiektázie (B). Na RTG (C, D) je patrná snížená transparence především v periferní části obou plicních křídel. 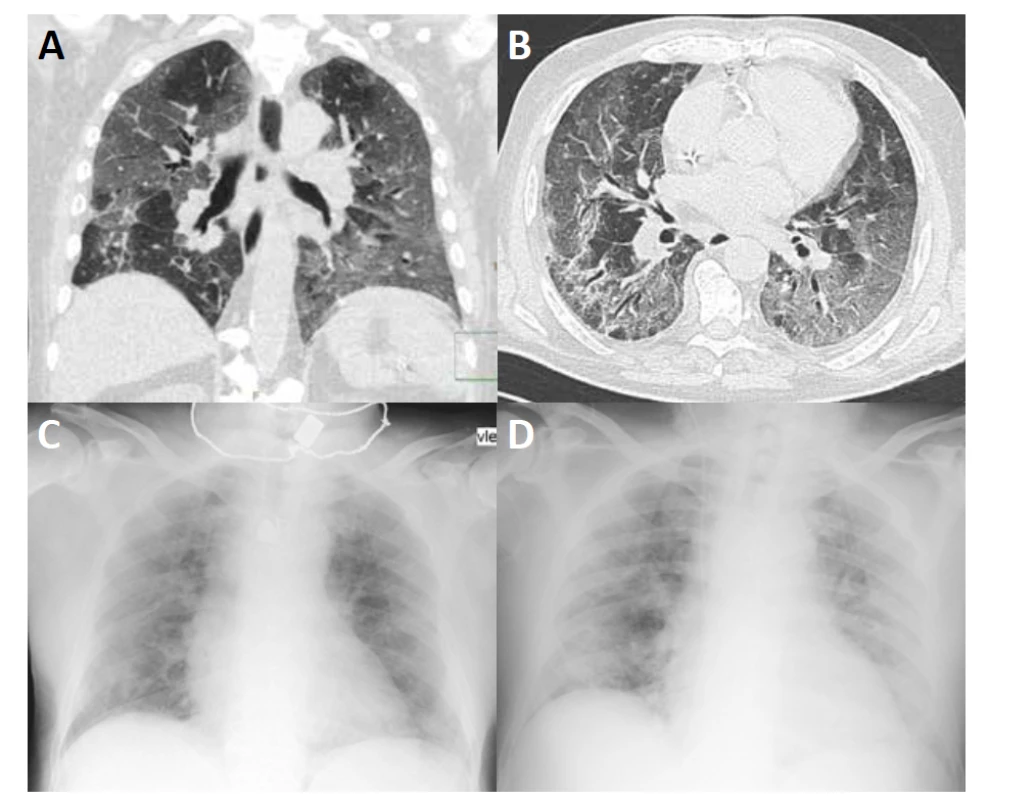
Vzhledem k včasnému přesunu na JIP a intenzivní oxygenoterapii s pokračující heparinizací při i.v. podávání Dexamedu (8 mg/den po 10 dní) se podařilo kritický stav u pacienta zvrátit. Pro úlohu podávání glukortikoidů v léčbě závažných stavů při onemocnění COVID-19 svědčí řada studií. Rozsáhlá britská studie RECOVERY prokázala, že u pacientů hospitalizovaných s onemocněním COVID-19 podávání dexamethasonu snížilo 28denní mortalitu u jedinců, u nichž byla prováděna invazivní mechanická ventilace nebo samotná oxygenoterapie, nikoliv však u těch jedinců, jimž nebyla poskytována respirační podpora (9). Rovněž u pacientů hospitalizovaných s onemocněním COVID-19, kteří vyžadovali respirační podporu v univerzitních nemocnicích v pařížské oblasti, vedlo podávání dexamethasonu k významnému snížení mortality (poměr rizika: 0,46) (10). Dexamethason příznivě ovlivňuje průběh onemocnění COVID-19 tím, že inhibuje „cytokinovou bouři“, která je spojena s uvolňováním prozánětlivých cytokinů (např. TNF, IL-6, IL-1, IL-8 a MCP-1), s poruchou alveolárních funkcí a s multiorgánovým selháním a následnými úmrtími (11).
Významnou úlohu bezpochyby sehrálo i to, že u pacienta byla v bezpříznakovém období ihned po detekci COVID pozitivity nasazena antikoagulační léčba, což mohlo přispět k zabránění tromboembolických komplikací, které často provázejí onemocnění COVID-19. Studie provedená u 4389 pacientů s onemocněním COVID-19 prokázala, že jak profylaktické, tak terapeutické podávání antikoagulancií (oproti skupině bez antikoagulancií) významně snížilo jak riziko mortality během hospitalizace (poměr rizika: 0,53), tak nutnost intubace (poměr rizika: 0,69) (12).
U pacienta byl po dobu 5 dní aplikován Remdesivir. Po počáteční euforii byl význam tohoto přípravku zpochybňován. Nicméně nedávno publikovaná studie Mehty et al. prokázala, že aplikace Remdesiviru pacientům se závažným a velmi závažným průběhem nemoci COVID-19 v době do 9 dní od začátku příznaků významně snížila úmrtnost, zatímco při pozdější aplikaci úmrtnost neovlivnila (13). Tento pacient dostal první dávku Remdesiviru 6. den od objevení se příznaků, takže i Remdesivir mohl příznivě ovlivnit průběh onemocnění. Laboratorní nález odrážel příznivý klinický průběh nemoci. Došlo k poklesu CRP, prokalcitoninu, D-dimerů, kreatininu a hs-troponinu při současném vzestupu lymfocytů a albuminu (viz tab. 1).
Více než čtyřnásobně zvýšená koncentrace interleukinu-6 u pacienta by možná mohla být k indikací k podávání anti-IL-6 (např. tocilizumabu). V rozsáhlé metaanalýze bylo prokázáno, že tocilizumab po 28 dnech léčby ve srovnání se standardní péčí nebo s podáváním placeba snižuje mortalitu ze všech příčin a současně též lehce snižuje výskyt závažných nežádoucích účinků (14). Nicméně podávání tohoto léku nenavodilo žádné, popř. indukovalo jen nevelké zlepšení klinického stavu, který byl definován např. trváním nutné hospitalizace pacienta. V léčbě onemocnění COVID-19 se zkouší i řada dalších léků jako např. monoklonální protilátky, polyklonální sérum či rekonvalescentní plazma.
Náš pacient dostával před hospitalizací a v první fázi hospitalizace preparát Isoprinosine, který se doporučuje pro imunomodulační účinky (stimulace lymfocytů T) k terapii lehčích poruch buněčné imunity provázených recidivujícími virovými infekcemi. Nicméně u tohoto přípravku podobně jako u antiparazitika ivermectinu a alkaloidu colchicinu (indikovaného k léčbě dnavých záchvatů) chybějí sofistikované randomizované klinické studie, které by jednoznačně potvrdily jeho účinnost v léčbě onemocnění COVID-19.
U pacienta se objevil v době propuštění z nemocnice v sakrální a gluteální krajině bolestivý makulopapulózní exantém s ojedinělými vezikulami (viz obr. 2). Je nepravděpodobné, že by byl projevem lékové alergie, neboť spektrum léků, které pacient dlouhodobě užíval, se nezměnilo. Vzhledem k tomu, že pacient měl v anamnéze kožní infekci herpes simplex v této lokalizaci (avšak jen s ojedinělými vezikulami), nebylo možné vyloučit recidivující primární herpetickou infekci, a proto byla nasazena perorální léčba antivirotikem acyclovir. Nicméně rozsah exantému a opakovaný výsev vezikul po dobu 14 dnů nevylučuje, že kožní projevy u pacienta představovaly pozdní manifestaci koronavirové infekce, i když kožní manifestace patří k méně často se vyskytujícím projevům onemocnění COVID-19 (15, 16). Při koronavirové infekci byly popsány rozmanité kožní léze. Thompson et al. upozornil na to, že výsev vezikul u COVID-19 napodobuje diseminovanou herpetickou infekci (15). Z kožních projevů se však nejčastěji vyskytují ischemické projevy na akrech či léze napodobující omrzliny na prstech, které jsou popisovány zejména u mladých lidí bez výraznějších systémových projevů. Méně časté jsou urtikariální a morbiliformní exantémy či purpura a nekrotické léze při vaskulopatii. Ruiz et al. v pěti ze 13 vyšetřených případů v postižené kůži detekoval koronavirus SARS-CoV-2 pomocí elektronové mikroskopie (16).
Image 2. a,b Makulopapulózní exantém s ojedinělými vezikulami v gluteální krajině 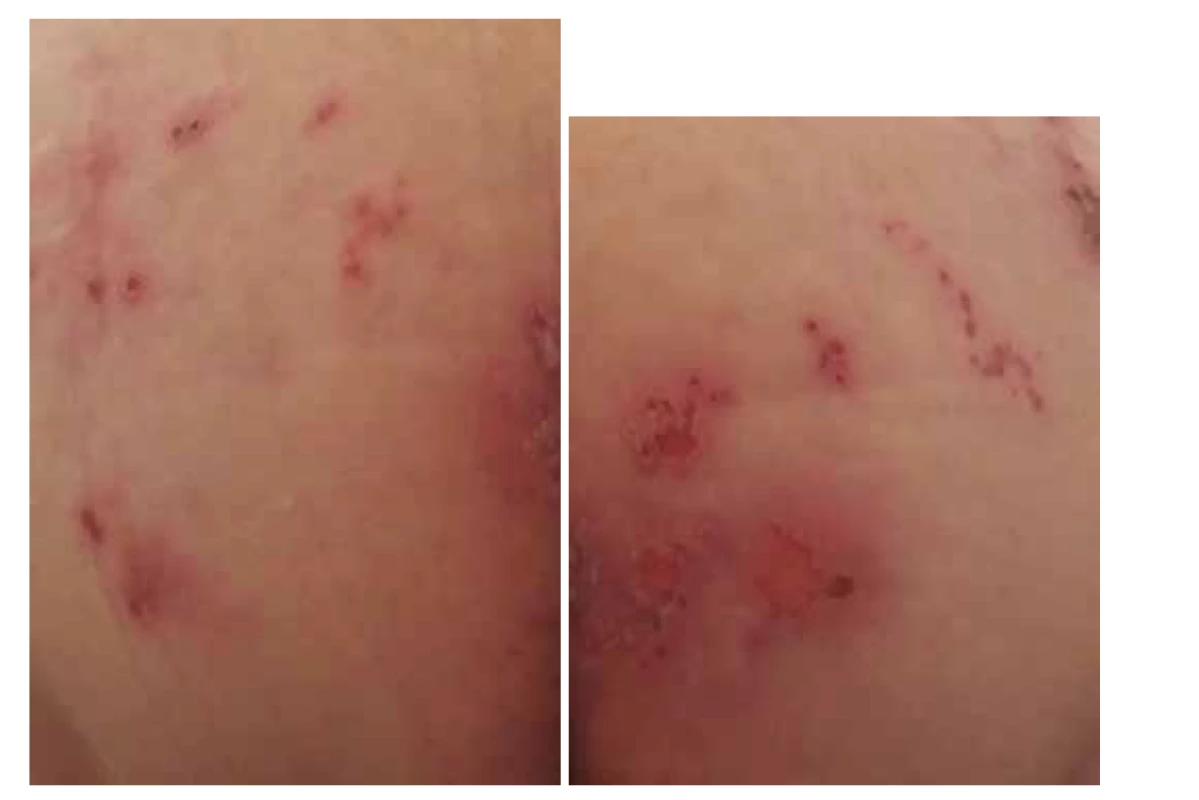
Podpořeno MZ ČR – RVO (Endokrinologický ústav EÚ 00023761).
Autoři článku děkují za sdílení zkušeností s léčbou MUDr. Basharu Aldhoonovi, PhD., který se podílel na péči o pacienty s onemocněním COVID-19 jako konzultant v nemocnici Royal Worcestershire Hospital ve Worcesteru ve Velké Británii.
Konflikt zájmů: žádný.
adresa pro korespondenci:
doc. MUDr. Vojtěch Hainer, CSc.
Endokrinologický ústav
Centrum pro diagnostiku a léčbu obezity
Národní 8, 116 94 Praha 1
e-mail: vhainer@endo.cz
Sources
1. Zhu N, Zhang D, Wang W, et al. China novel coronavirus investigating and research team. A novel coronavirus from patients with pneumonia in China, 2019. N Engl J Med 2020; 382(8): 727–733.
2. Johns Hopkins University. COVID-19 Dashboard by the Center for Systems Science and Engineering (CSSE) at Johns Hopkins University (JHU) [online]. Dostupný z: https://coronavirus.jhu.edu/map.html [cit. 2021-04-12].
3. do Nascimento IJB, von Groote TC, O´Mathúna DP, et al. Clinical, laboratory and radiological characteristics and outcomes of novel coronavirus (SARS-CoV-2) infection in humans: A systematic review and series of meta-analyses. PloS One 2020; 15(9): e0239235.
4. Menter T, Haslbauer JD, Nienhold R, et al. Postmortem examination of COVID-19 patients reveals diffuse alveolar damage with severe capillary congestion and variegated findings in lungs and other organs suggesting vascular dysfunction. Histopathology 2020; 77(2): 198–209.
5. Guo T, Liu X, Xu C, et al. Fangcang Shelter Hospital in Wuhan: A radiographic report on a cohort of 98 COVID-19 patients. Int J Med Sci 2020; 17(14): 2125–2132.
6. De Guardiana-Romualdo LG, Morell-García D, Morales, et al. Characteristics and laboratory findings on admission to the emergency department among 2873 hospitalized patients with COVID-19: the impact of adjusted laboratory tests in multicenter studies. A multicenter study in Spain (BIOCOVID-Spain study). Scand J Clin Lab Invest 2021; 1–7.
7. Abdeen Y, Kaako A, Alnabulsi M, et al. The prognostic effect of brain natriuretic peptide levels on outcomes of hospitalized patients with COVID-19. Avicenna J Med 2021; 11(1): 20–26.
8. Kaufmann C, Ahmed A, Kassem M, et al. Mid-regional pro-atrial natriuretic peptide independently predicts short-term mortality in COVID-19. Eur J Clin Invest 2021; e13531.
9. RECOVERY Collaborative Group: Horby P, Lim WS, Emberson JR, et al. Dexamethasone in hospitalized patients with Covid-19. N Engl J Med 2021; 384(8): 693–704.
10. Hoertel N, Sánchez-Rico M, Vernet R, et al. Dexamethasone use and mortality in hospitalized patients with coronavirus disease 2019: A multicentre retrospective observational study. Br J Clin Pharmacol 2021; 10.1111/bcp.14784.
11. Andreakos E, Papadaki M, Serhan CN. Dexamethasone, pro-resolving lipid mediators and resolution of inflammation in COVID-19. Allergy 2021; 76(3): 626–628.
12. Nadkarni GN, Lala A, Bagiella E, et al. Anticoagulation, bleeding, mortality, and pathology in hospitalized patients with COVID-19. J Am Coll Cardiol 2020; 76(16): 1815–1826.
13. Mehta RM, Bansal S, Bysani S, Kalpakam H. A shorter symptom-onset to remdesivir treatment (SORT) interval is associated with a lower mortality in moderate-to-severe COVID-19: a real-world analysis. Int J Infect Dis 2021; 106 : 71–77.
14. Ghosn L, Chaimani A, Evrenoglou T, et al. Interleukin-6 blocking agents for treating COVID-19: a living systematic review. Cochrane Database Syst Rev 2021; 3 : 1–122. CD013881.
15. Thompson AM, Hsiao JL, Shi VY. COVID-19 skin manifestations: the new great imitator? Dermatol Online J 2020; 26(11): 19. Dostupný z: https://escholarship.org/uc/item/33d81791 [cit. 2021-04-14].
16. Ruiz MCG, Santos-Briz Á, Sánchez A, et al. Spectrum of clinicopathologic findings in COVID-19-induced skin lesions: Demonstration of direct viral infection of the endothelial cells. Am J Surg Pathol 2021; 45(3): 293–303.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2021 Issue 3-
All articles in this issue
- Purkyňova cena za rok 2021 byla udělena prof. MUDr. Eduardu Zvěřinovi, DrSc.
- Lingua geographica v ordinácii praktického lekára
- Jak (správně) zpracovat a publikovat kazuistiku z klinické praxe?
- Multidisciplinární péče o pacienty s nehojící se ránou v terénu diabetické nohy
- Maskovaná hypertenze – neprávem opomíjená oblast
- Naše zkušenosti s využíváním NPWT metod a jejich dostupnost
- Protilátky proti SARS-CoV-2 u zaměstnanců Státního zdravotního ústavu v první vlně pandemie COVID-19 v České republice, duben až květen 2020
- Onemocnění COVID-19 jako nemoc z povolání ve vybraných evropských státech
- Klinický průběh onemocnění COVID-19 u rizikového pacienta
- 180 let od narození prof. Eduarda Alberta (1841–1900)
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Jak (správně) zpracovat a publikovat kazuistiku z klinické praxe?
- Naše zkušenosti s využíváním NPWT metod a jejich dostupnost
- Lingua geographica v ordinácii praktického lekára
- Klinický průběh onemocnění COVID-19 u rizikového pacienta
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

