-
Medical journals
- Career
Pokroky a úskalí v léčbě chronické HCV infekce
Authors: P. Chalupa; H. Rozsypal
Authors‘ workplace: Přednosta: doc. MUDr. Hanuš Rozsypal, CSc. ; 1. lékařská fakulta a Nemocnice Na Bulovce ; Klinika infekčních a tropických nemocí ; Univerzita Karlova v Praze
Published in: Prakt. Lék. 2018; 98(6): 246-252
Category: Reviews
Overview
Práce upozorňuje na některé nejdůležitější aspekty spojené s léčbou chronické infekce virem hepatitidy C (HCV) pomocí bezinterferonové léčby DAA preparáty (IFN-free DAA režimy), která je vysoce účinná, bezpečná, s minimem kontraindikací a nežádoucích účinků. Nelze ovšem opomenout některé důležité skutečnosti, které léčbu provázejí: interakce s jinými léky, nebezpeční reaktivace HBV infekce a zásady péče po úspěšně proběhlé léčbě.
KLÍČOVÁ SLOVA:
HCV infekce – HBV infekce – interferon-free léčba – DAA preparáty – HBV reaktivace
ÚVOD
Obdobně jako jiné vyspělé státy čelí i ČR následkům neléčené, resp. nevyléčené chronické infekce virem hepatitidy C (HCV). Riziko vzniku jaterní cirhózy (CIH) do 20 let od infekce je 15–30% a u řady těchto pacientů může vzniknout hepatocelulární karcinom (HCC). Existují odhady, že v ČR trpí HCV infekcí asi 80 000 obyvatel (8). Při chronické HCV infekci je většina pacientů asymptomatických, tedy bez klinických obtíží, ale onemocnění u nich progreduje, v játrech přibývá vaziva a po letech může dojít k nějaké závažné komplikaci (k ikteru, dekompenzaci CIH, krvácení z jícnových varixů nebo HCC). Mnoho nakažených o svém onemocnění neví a HCV přitom soustavně a nepozorovaně poškozuje játra. Často je to i mnoho desítek let, než vznikne CIH nebo HCC s potřebou transplantace jater. Nezbytné tedy je, aby nemocní byli zavčas zachyceni a mohli se začít léčit. Na rozdíl od virové hepatitidy A i B neexistuje proti hepatitidě C zatím vakcinace a v důsledku velké genetické variability tohoto viru se nezdá, že by se v dohledné době nějaká očkovací látka na trh dostala.
Evropská asociace pro studium jater (EASL) v dubnu 2018 uvádí, že celosvětově trpí HCV infekcí 71 milionů lidí. Odhady WHO mluví dokonce o 80 milionech v roce 2016. Většina lidí byla infikována ve druhé polovině 20. století po podání transfuze, v důsledku operačního zákroku nebo injekčního užívání drog. V současné době největší skupinou nakažených jsou i.v. narkomani. Dle WHO pro rok 2018 je celosvětově 16 milionů i.v. narkomanů ve 148 zemích světa a z toho počtu má 10 milionů HCV infekci. Hned na druhém místě to jsou lidé, kteří byli nakažení z krve nebo krevního derivátu před rokem 1992, kdy testování na HCV infekci ještě nebylo rutinní a povinné.
I když léčba chronické HCV infekce je doménou hepatologicky zaměřených lékařů, měli by o ní být informováni i lékaři ostatních oborů, neboť HCV nezpůsobuje pouze jaterní postižení, ale i různá postižení extrahepatální. Dnes umíme chronickou HCV infekci účinně a dokonce v krátkém čase (8–12 týdnů) zcela vyléčit. Léčba tohoto onemocnění od roku 2011 vstoupila do zcela nové éry. Bylo to díky rychlému zavádění přímo působících virostatik – DAA (directly acting antivirals), která se nyní podávají perorálně v bezinterferonových (IFN-free) léčebných režimech. DAA jsou vysoce účinná, bezpečná, mají minimum kontraindikací a nežádoucích účinků, pouze jedinou nevýhodou je zatím jejich velmi vysoká cena. Od 1. ledna 2016 došlo v ČR k významné změně v systému léčby této infekce. Všechny preparáty IFN-free režimů jsou zařazeny do systému „centrové léčby“ a na webových stránkách České hepatologické společnosti ČLS JEP a Společnosti infekčního lékařství ČLS JEP lze vyhledat pracoviště, která aktuálně tuto léčbu v ČR poskytují.
Interferon-free léčba s DAA preparáty
Pro chronickou HCV infekci je v ČR vypracován doporučený diagnostický a terapeutický postup, jeho poslední verze je z roku 2017 (12) a uvádí pro léčbu chronické HCV infekce způsobenou jednotlivými genotypy 1 až 6 varianty IFN-free režimů, které v současné době v ČR používáme (tab. 1). V roce 2018 vydala Evropská asociace pro studium jater (EASL) k této problematice nové, aktualizované doporučení (6), a lze předpokládat, že do budoucí verze českého doporučeného postupu budou tyto aktualizace nepochybně zapracovány. V léčebných schématech EASL se např. již objevily preparáty, se kterými zatím v ČR větší zkušenosti nemáme. Jedná se o Maviret™ (glecaprevir + pibrentasvir) a Vosevi™ (sofosbuvir + velpatasvir + voxilaprevir).
Table 1. Varianty IFN-free režimů pro léčbu HCV infekce genotypem 1 až 6 – v současné době v ČR doporučené a používané 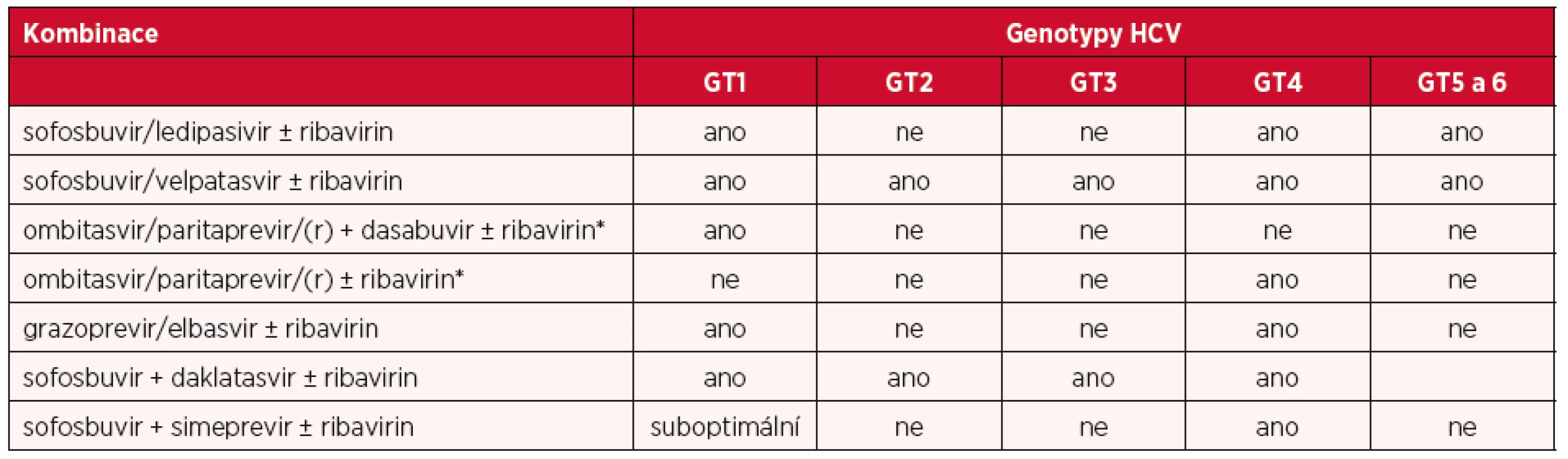
*(r) – ritonavir Detekce jaterní fibrózy
Prognóza, léčba a management pacientů s chronickým jaterním onemocněním závisí na stupni jaterní fibrózy. Dlouhou dobu byla „zlatým standardem“ této diagnostiky jaterní biopsie. V poslední dekádě ale došlo k prudkému rozvoji neinvazivních možností detekce stupně jaterní fibrózy, které jsou validovány především pro HBV a HCV infekci a pokročilost jaterního onemocnění vyjadřuje Metavir skóre: F0–F1 (2,5–7 kPa) – fibróza chybí, nebo je jen mírná (mild), F2 (7–9,5 kPa) – fibróza je významná (significant), F3 (9,5–12,5 kPa) – fibróza je závažná (severe) a F4 (> 12,5 kPa) – jedná se již o jaterní cirhózu. Existují dva odlišné, ale komplementární způsoby detekce stupně jaterní fibrózy. Buď je to vyšetření různých sérových biomarkerů: např. kyselina hyaluronová, laminin, YKL-40 (chondrex), α2-makroglobulin, PIIINP, type IV collagen, tenascin, undulin, fibronektin, cytokiny (TGF-β, TGF-α a PDGF), nebo vyšetření elasticity jater. Transientní elastografie (FibroScan) je nejpropracovanější a široce používané vyšetření, kdy měříme rychlost propagace elastických střižných vln (50 Hz) tkání (mechanický impulz) a čím tužší jaterní tkáň je, tím rychleji se shear wave propagují (3, 9). K výhodám FibroScanu patří rychlost, neinvazivnost, bedside, možnost opakování, ale existují i nevýhody (např. omezená zkušenost vyšetřujícího, obezita – BMI nad 30 kg/m2, ascites, cholestáza, hodnoty ALT nad trojnásobek normy, městnání v játrech kardiální etiologie, přítomnost větší jaterní léze, např. cysta, tumor). Vyšetření se provádí přístrojem FibroScan® 502, francouzské firmy Echosens. Srovnatelná metoda s FibroScanem je ARFI (acoustic radiation force impulse imaging) – jedná se o vyslání silného, ale přitom krátkého akustického signálu (0,3 ms) s následnou detekcí šíření vln sondou. Vyšetření se provádí na ultrasonografickém přístroji Siemens Accuson S2000.
Kandidáti na protivirovou léčbu
Měli by to být všichni pacienti s chronickou HCV infekcí, dosud protivirově neléčeni nebo v minulosti léčeni neúspěšně (tj. bez dosažení SVR = sustained viral response, trvalé virologické odpovědi). Léčba by měla být bezodkladně poskytnuta pacientům s významnou fibrózou (Metavir F2 nebo F3) a s CIH (Metavir F4), včetně dekompenzované CIH. Indikace k přednostnímu zahájení léčby by měla být také u pacientů s projevy mimojaterního postižení (např. symptomatická kryoglobulinemie, HCV-asociovaná imunokomplexová nefropatie, HCV asociované non-hodgkinské lymfomy a jiné), dále u pacientů s rekurencí HCV infekce po transplantaci jater, u pacientů ve vysokém riziku rychlé progrese jaterní fibrózy při komorbiditách (zejména osoby po orgánových transplantacích, po transplantaci kostní dřeně, diabetici), osoby představující epidemiologické riziko – aktivní uživatelé drog, muži mající sex s muži (MSM), ženy plánující graviditu, pacienti v chronickém dialyzačním programu. Aktivní uživatelé drog a MSM by měli být poučeni o možných rizicích reinfekce po úspěšné terapii a měli by souhlasit s účastí v preventivních programech různého typu. Osoby s dekompenzovanou CIH (Child-Pugh B nebo C) a MELD skóre ≥ 18–20 bodů by měly nejdříve podstoupit transplantaci jater a teprve poté protivirovou léčbu (pravděpodobnost reparace jaterních funkcí a dlouhodobé přežití bez transplantace je u nich velmi nízká). Kontraindikací k léčbě jsou také pacienti, jejichž krátkodobé a střednědobé přežití je limitováno závažným přidruženým onemocněním. Na webových stránkách lze vyhledat různé kalkulátory k výpočtu Childova-Pughova skóre, MELD skóre (model for end-stage liver disease) od 12 let věku, případně PELD skóre (pediatric end-stage liver disease) pro mladší 12 let.
Extrahepatální projevy u HCV infekce
U chronické HCV infekce je relativně častý výskyt jejich extrahepatálních projevů (2, 7, 10), který je nepochybně častější, než je tomu u chronické HBV infekce. V tabulce 2 jsou uvedena nejčastější onemocnění a jejich asociace s HCV (jako procenta prevalence anti-HCV) a také nejdůležitější patofyziologické mechanismy, které k těmto onemocněním vedou.
Table 2. Extrahepatální projevy HCV infekce, jejich asociace s HCV a nejdůležitější patofyziologické mechanismy jejich rozvoje – upraveno dle (7) 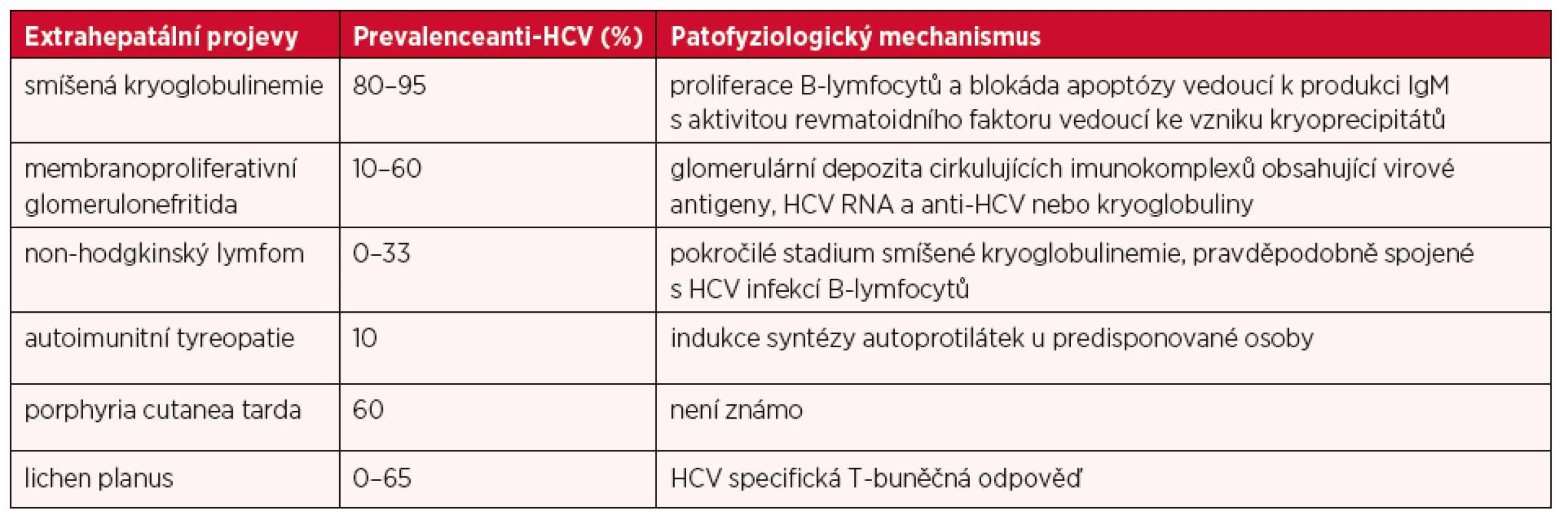
Tabulka 3 uvádí nejdůležitější symptomy a onemocnění, která mohou být extrahepatální manifestací HCV infekce. V řadě případů mohou být extrahepatální projevy více vyjádřeny než samotná HCV infekce, a proto je důležité o těchto projevech vědět, a pokud se vyskytnou, tak na HCV infekci aktivně myslet, diagnostikovat ji a léčit. Pro extrahepatální projevy HCV infekce se v literatuře objevilo označení CHASM (C hepatitis associated systemic manifestations) (10).
Table 3. Nejčastější klinické projevy a onemocnění, která mohou s HCV infekcí souviset a představovat její extrahepatální manifestaci 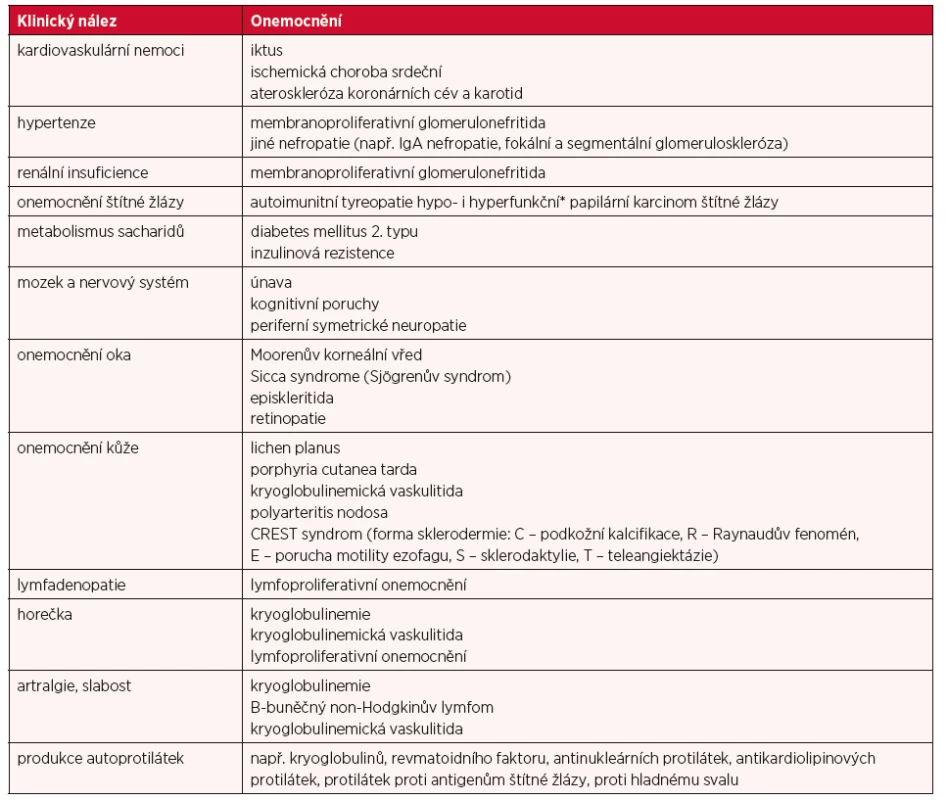
*Z minulosti jsou známé tyreopatie jako nežádoucí účinek při léčbě interferonem alfa. DAA preparáty
Zavedení DAA preparátů do terapie chronické HCV infekce představuje velice významný pokrok v léčbě tohoto onemocnění. Přehled přímo působících antivirotik – monokomponentních a kombinovaných přípravků uvádí tabulka 4. Cílem terapie je vyléčení HCV infekce, tedy dosažení trvalé eliminace viru z organismu. Eradikace HCV z organismu brání rozvoji jak jaterních, tak i mimojaterních komplikací HCV infekce, včetně pokročilé jaterní fibrózy, CIH, dekompenzované CIH a rozvoji HCC. Vzhledem k tomu, že po léčbě DAA preparáty dosahujeme ve více jak 95 % trvalého vymizení HCV RNA z organismu, což hodnotíme za 12 týdnů (SVR12, substained viral response 12), případně za 24 týdnů (SVR24) od ukončení léčby, považujeme HCV infekci v současné době za onemocnění, které umíme vyléčit. SVR12 a SVR24 spolu korelují v 99 % případů a dle dlouhodobých studií představuje dosažení SVR v 99 % případů trvalé vyléčení HCV infekce. Znamená to, že u osob, které dosáhly SVR, nedochází k pozdním relapsům onemocnění, ovšem reinfekce možná je (nejčastěji např. u i.v. narkomanů). Pro případy, kdy by po IFN-free léčbě nedošlo k SVR, bylo by možné použít některý z preparátů, který je pangenotypální, tedy má terapeutický efekt na infekce způsobené všemi HCV genotypy. Je to buď Vosevi™, nebo Epclusa™, případně Maviret™.
Table 4. Přehled přímo působících antivirotik – monokomponentních a kombinovaných přípravků 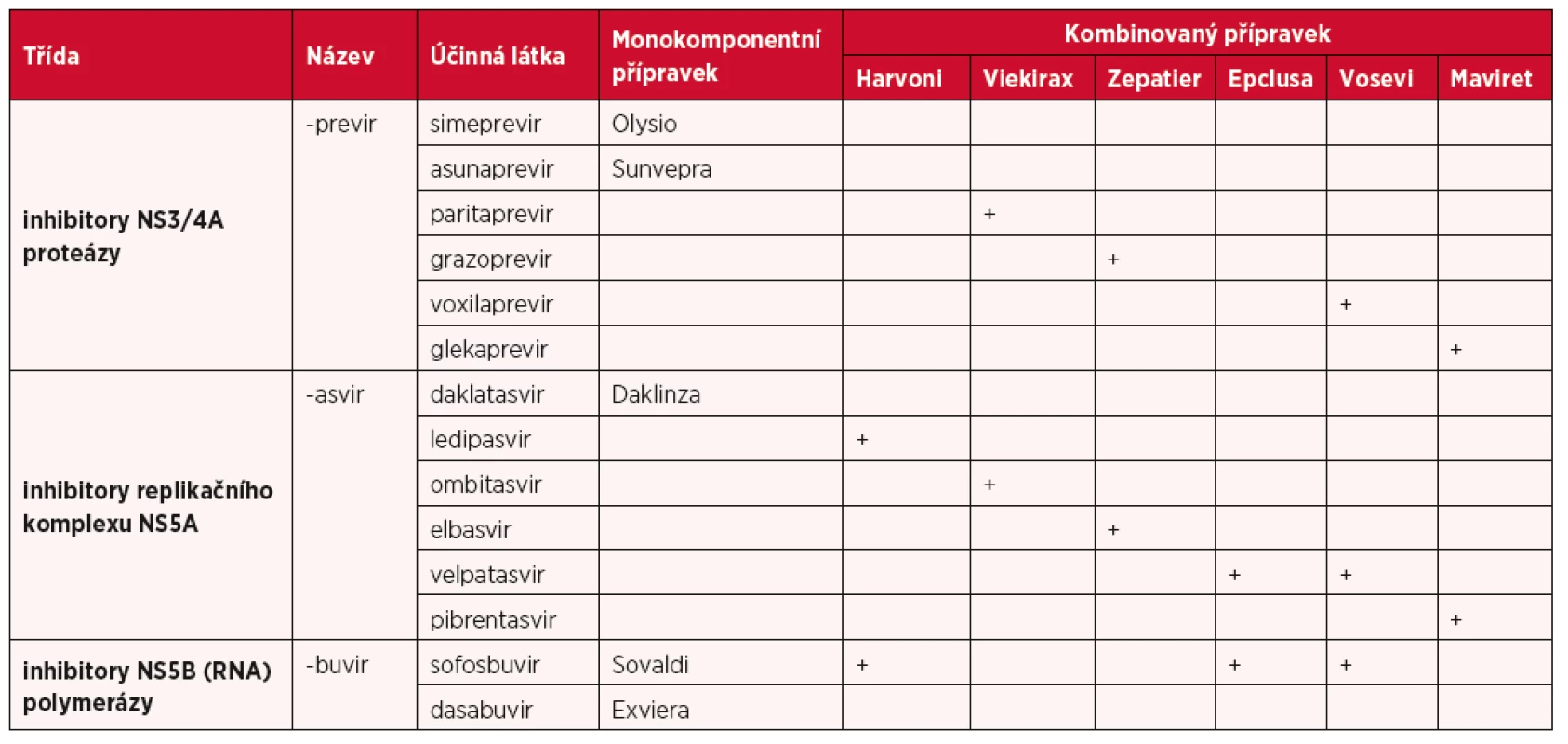
I když DAA preparáty jsou nepochybně velkým přínosem a v převážné většině případů je pacienti velmi dobře snášejí, třeba pamatovat i na některá úskalí.
Interakce DAA s jinými léky
Před nasazením léčby s DAA preparátem třeba nejdříve zjistit, jakou chronickou léčbu pacient užívá, abychom předešli případným klinicky významným lékovým interakcím s jinými léky a zabránili tak jak možným nežádoucím účinkům, tak při kombinaci s jinými léky i riziku poklesu až ztrátě antivirového účinku. Tyto lékové interakce s léky používanými v hepatologii, lze snadno vyhledat a zjistit na internetu na adrese www.hep-druginteractions.org v databázi (vyhledávači) univerzity v Liverpoolu „HEP Drug Interaction Checker“. Jedná se o databázi, která je průběžně aktualizovaná, což je také zárukou získání aktuálních informací. Klinicky významné lékové interakce jsou možné především při kombinaci DAA s inhibitory protonové pumpy, statiny, perorálními antikoagulancii, inhibitory nebo induktory CYP3A4 či P-glykoproteinu. Enzymatický systém cytochromu P450 je velkou skupinou „podrodin cytochromu P450“, která metabolizuje chemické látky, se kterými přicházejí živé organismy neustále do styku (4). Některé léky vyvolávají zvýšenou enzymatickou aktivitu, tzv. indukci, jiná léčiva naopak enzymatickou aktivitu tlumí a způsobují tzv. inhibici. Důsledkem enzymatické indukce není jenom zrychlení metabolismu, ale i snížení plazmatických hladin a terapeutického účinku. Jiné léky mohou naopak biotransformační procesy inhibovat. Jako nejdůležitější z celého systému cytochromu P450 se jeví podrodina CYP3A. Jelikož inhibitory NS3/4A jsou substráty cytochromu P450 3A4 (CYP3A4), tak při současném podávání DAA s inhibitory CYP3A4 je možnost vzniku nežádoucích účinků a naopak při podávání s induktory CYP3A4 je riziko snížení až ztráty jejich antivirového účinku a taková léčiva mohou zabránit vyléčení a zmařit velké finanční prostředky vložené do terapie. Léčiva, která jsou induktory, případně inhibitory CYP3A4, uvádí tabulka 5.
Table 5. Některá léčiva, která jsou inhibitory, případně induktory CYP3A4 – upraveno dle (4) 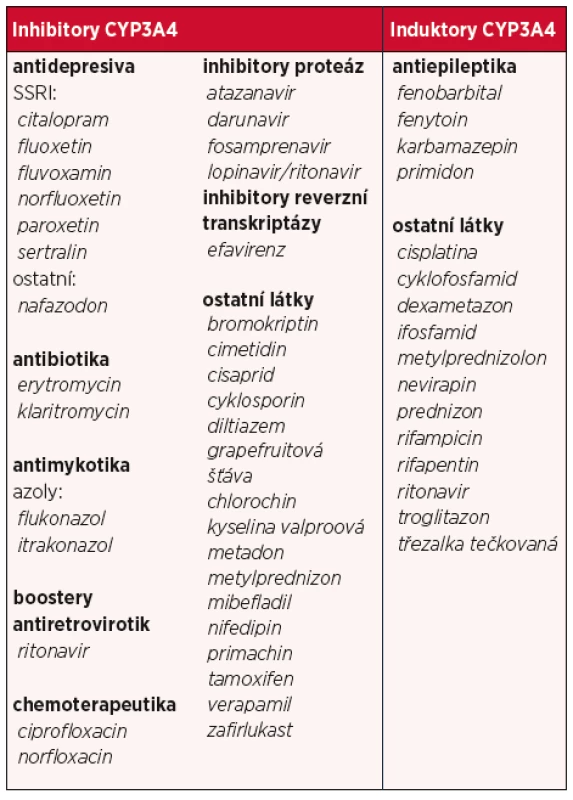
Souběžné podávání DAA a fytofarmak
Nebezpečné může být i souběžné podávání DAA a fytofarmak nebo potravinových doplňků, které je obsahují, neboť řada z nich působí na systém CYP3A4 a P-glykoproteinu (11). Při terapii inhibitory NS3/4A zakazujeme pití grapefruitové šťávy, jíst grapefruity nebo plody pomela, neboť látky v nich obsažené působí jako inhibitor CYP3A4 a P-glykoproteinu, což může vést ke zvýšenému výskytu nežádoucích účinků. Induktory CYP3A4 a P-glykoproteinu, např. třezalka tečkovaná, šalvěj červenokořenná, ženšen pravý a další) vedou k poklesu až ztrátě antivirového účinku. Nejvýznamnější je třezalka tečkovaná (Hypericum perforatum, angl. St. John’s wort), která je nejen induktorem CYP3A4, ale i induktorem CYP3A5, CYP2C19, CYP2C9, P-glykoproteinu a ovlivňuje tak efekt (dochází ke snížení až ztrátě účinku) u stovek běžně používaných léků, včetně např. glukokortikoidů. Třezalka tečkovaná je přímo u řady DAA preparátů v jejich SPC kontraindikovaná. V upravené tabulce 6 z časopisu Remedia je uveden přehled významných lékových interakcí DAA s fytofarmaky s indukční nebo inhibiční aktivitou na CYP3A4 a P-glykoprotein.
Table 6. Přehled lékových interakcí DAA s fytofarmaky s indukční nebo inhibiční aktivitou na CYP3A4 a P-glykoprotein – upraveno dle (10) 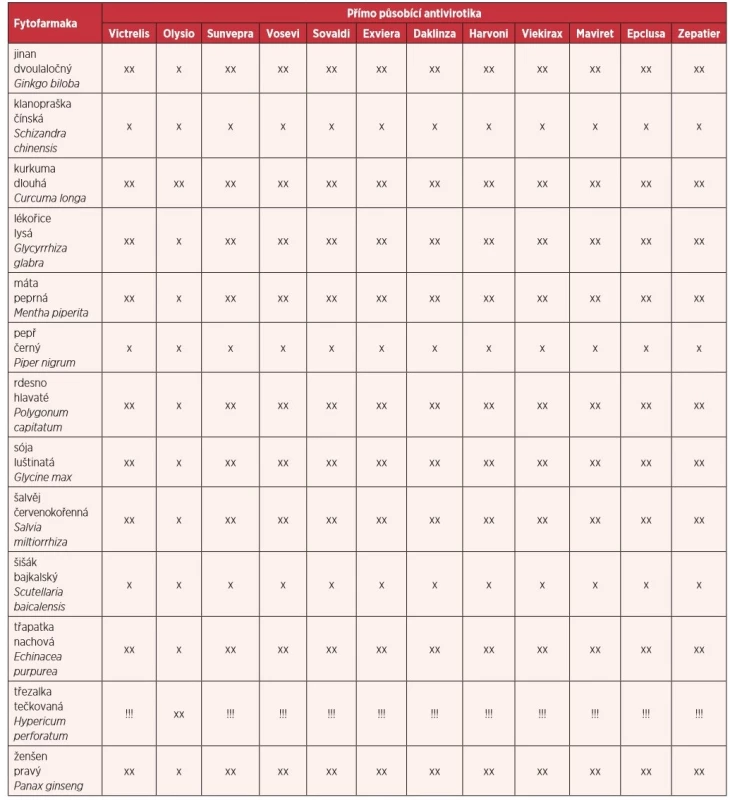
!!! – souběžné podávání je kontraindikované, což je jednoznačně uvedeno v Souhrnu údajů o přípravku (v SPC)
xx – souběžná terapie není obecně doporučena
x – nutná opatrnost při souběžném podávání a nutnost monitorování nežádoucích účinků nebo účinnosti antivirové terapieReaktivace HBV infekce
V průběhu léčby DAA preparáty může dojít po prodělané HBV infekci v minulost k její reaktivaci, která může být i život ohrožující a nasazení antivirové léčby nukleos(t)idovými analogy (NA) až při takto vzniklé HBV reaktivaci již může být bez efektu, což způsobí další progresi jaterní dekompenzace, a jsou i případy, kdy bylo nutné provést transplantaci jater. I když riziko reaktivace je velmi nízké (1), je třeba na ni myslet a zabránit jí. Před nasazením DAA preparátů je nutné vyšetřit sérologii na hepatitidu B (HBsAg, anti-HBc a anti-HBs). EASL v roce 2017 doporučuje postupovat takto: Pokud pacient splňuje kritéria pro léčbu HBV infekce, tak nasadit léčbu NA. U HBsAg pozitivních pacientů, kde není indikováno nasazení antivirové léčby, třeba nasadit NA profylaxi, a to během celého průběhu léčby DAA preparáty a v této profylaxi pokračovat ještě 12 týdnů po jejím ukončení. U pacientů, kteří jsou HBsAg negativní a anti-HBc IgG pozitivní, je nutné v průběhu DAA léčby monitorovat, zda k HBV reaktivaci nedochází a při prvních známkách (zvýšení hodnot ALT) NA profylaxi ihned nasadit (5).
Pacienti s dekompenzovanou cirhózou
Pacienti s dekompenzovanou CIH (Child-Pugh B nebo C) by měli být léčeni v centrech, která mají s DAA léčbou nejen velké zkušenosti, ale v takovém centru musí být zajištěna i návaznost a snadná dostupnost k případnému provedení jaterní transplantace. Během léčby těchto pacientů je nutné její pečlivé monitorování a v případech zhoršující se jaterní dekompenzace léčbu co nejrychleji ukončit. Pacienti s dekompenzovanou CIH (Child-Pugh B nebo C) bez HCC, čekající na transplantaci jater s MELD skóre < 18–20 by měli nejdříve podstoupit léčbu a teprve potom transplantaci jater. U pacientů s dekompenzovanou CIH (Child-Pugh B nebo C) jsou kontraindikované režimy s proteázovými inhibitory (6, 11).
Pacienti s renálním postižením
U lehkého až středně těžkého renálního postižení (glomerulární filtrace eGFR ≥ 30 ml/min/1,73 m2) není třeba při léčbě DAA preparáty provádět žádné úpravy. U pacientů se závažným renálním postižením nebo u pacientů hemodialyzovaných je třeba používat léčebné režimy bez sofosbuviru (6, 11).
Rezistence k antivirové léčbě
S velkou genetickou variabilitou HCV je spojena i možnost, že existují HCV populace, které mohou být k antivirové léčbě rezistentní. Klinicky významná je substituce (polymorfismus) oblasti NS5A viru HC, která je asociovaná s rezistencí a označuje se jako RAS (resistance associated substitution), nebo RAV (resistance associated variant). Klinicky nejvýznamnější jsou tři RAS a třeba na ně myslet při léčbě inhibitory NS5A replikačního komplexu u HCV infekce způsobené genotypem 1a nebo genotypem 3, což může vést k špatnému efektu antivirové léčby, případně i k jejímu selhání. Při léčbě HCV infekce způsobené genotypem 1a přípravkem Harvoni™ (sofosbuvir + ledipasvir) může být rezistence na ledispavir, při léčbě HCV infekce způsobené genotypem 1a přípravkem Zepatier™ (grazoprevir + elbasvir) může být rezistence na elbasvir (tuto RAS se doporučuje vyšetřovat až při hodnotě viremii HCV RNA > 800 000 IU/ml) a při léčbě HCV infekce způsobené genotypem 3 přípravkem Epclusa™ (sofosbuvir + velpatasvir) může být rezistence na velpatasvir.
Vyšetření na polymorfismy NS5A provádí: Laboratoř molekulární biologie a genetiky (vedoucí laboratoře Mgr. Scheinost), Nemocnice České Budějovice, a.s., B. Němcové 54, 370 01 České Budějovice. Kontaktní osoba: Mgr. Pavel Trubač, tel.: 387 873 021, e-mail: trubac@nemcb.cz
Péče o pacienty po proběhlé léčbě
Po dosažení SVR je nutné u pacientů s Metavir skóre F3 a F4 provádět po 6 měsících ultrasonografii břicha jako surveillance HCC. Současně je možné vyšetřovat i alfa-1-fetoprotein v séru, ale povinné to není. Monitorování regrese fibrotických změn v játrech po dosažení SVR se zatím běžně neprovádí, ale nedá se vyloučit, že se to v budoucnu změní. Bylo totiž zjištěno, že po IFN-free léčbě nedojde pouze k zastavení další progrese jaterního onemocnění v důsledku eliminace HCV RNA, ale může dojít i k určitému zlepšení (ústupu) již existujících fibrotických změn v játrech. Pacienti, kteří po dosažení SVR zůstávají v riziku, že budou znovu HCV infikováni, je doporučeno vyšetřovat 1krát za rok HCV RNA v séru.
V rámci péče o pacienty s chronickou HCV infekcí nelze opomenout doporučení, aby tito pacienti byli očkováni proti virové hepatitidě A, pokud ji neprodělali nebo očkování již neabsolvovali (je anti-HAV IgG negativita) a proti virové hepatitidě B třeba očkovat séronegativní pacienty (tj. HBsAg, anti-HBc total a anti-HBs negativní), neboť tyto infekce mohou na chronicky postiženém terénu HCV infekcí probíhat podstatně závažněji.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
prof. MUDr. Pavel Chalupa, CSc.
Klinika infekčních a tropických nemocí
Budínova 2, 180 81 Praha 8
e-mail: pavel.chalupa@bulovka.cz
Sources
1. Belperio PS, Shahoumian TA, Mole LA, et al. Evaluation of hepatitis B reactivation among 62,920 veterans treated with oral hepatitis C antivirals. Hepatology 2017; 66(1): 27–36.
2. Cacoub P, Comarmond C, Domont F, et al. Extrahepatic manifestations of chronic hepatitis C virus infection. Ther Adv Infect Dis 2016; 3(1): 3–14.
3. Castera L, Forns X, Alberti A. Non-invasive evaluation of liver fibrosis using transient elastography. J Hepatol 2008; 48(5): 835–847.
4. Dostálek M. Enzymatický systém cytochromu P450. Postgrad Med 2006; 8(1): 46–54.
5. European Association for the Study of the Liver. EASL 2017 clinical practice guidelines on the management of hepatitis B virus infection. J Hepatol 2017; 67(2): 370–398.
6. European Association for the Study of the Liver. EASL Recommendation on treatment of hepatitis C 2018. J Hepatol 2018, 69(2): 461–511.
7. Hůlek P, Urbánek P, a kol. Hepatologie. Praha: Grada Publishing 2018.
8. Chlíbek R, Smetana J, Šošovičková R, a kol. Výsledky séroprevalenční studie HCV infekce u dospělých v ČR. Hradecké virologické dny, Hradec Králové, 12.–13. 10. 2016 [online]. Dostupné z: https//www.fnhk.cz/fs1899/15chlibekprevalencehcvv-cr.pdf [cit. 2018-09-30].
9. Mastera L, Vergniol J, Foucher J, et al. Prospective comparison of transient elastography, Fibrotest, APRI, and liver biopsy for the assessment of fibrosis in chronic hepatitis C. Gastroenterology 2005; 128(2): 343–350.
10. Sherman AC, Sherman KE. Extrahepatic manifestations of hepatitis C infection: navigating CHASM. Curr HIV/AIDS Rep 2015; 12(3): 353–361.
11. Suchopár J, Prokeš M. Přímo působící antivirotika proti hepatitidě typu C a jejich lékové interakce. Remedia 2018; 28(1): 95–108.
12. Urbánek P, Husa P, Šperl J, a kol. Standardní diagnostický a terapeutický postup chronické infekce virem hepatitidy C (HCV). Klin Mikrobiol Infekc Lek 2017; 23(1): 22–40.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2018 Issue 6-
All articles in this issue
- Tmavé léze v dutině ústní – diferenční diagnostika
- Pokroky a úskalí v léčbě chronické HCV infekce
- Stručné repetitorium o vlasovém cyklu a vlasovém folikulu
- Wagnerov model starostlivosti o chronicky chorých
- Analýza výskytu nejběžnějších alimentárních onemocnění v České republice v letech 2007–2017
- Využití telerehabilitace jako doplněk k běžné rehabilitační péči
- Náhradní mateřství: stav v české republice a odpovědnost praktického lékaře
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Tmavé léze v dutině ústní – diferenční diagnostika
- Náhradní mateřství: stav v české republice a odpovědnost praktického lékaře
- Využití telerehabilitace jako doplněk k běžné rehabilitační péči
- Analýza výskytu nejběžnějších alimentárních onemocnění v České republice v letech 2007–2017
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

