-
Medical journals
- Career
Operace žaludku v současnosti
Authors: J. Šafránek; J. Geiger; V. Veselý; D. Kubačková; D. Šmíd
Authors‘ workplace: Přednosta: prof. MUDr. Vladislav Třeška, DrSc. ; Chirurgická klinika FN, Plzeň
Published in: Prakt. Lék. 2015; 95(6): 249-252
Category: Of different specialties
Overview
Metodika:
Retrospektivní analýza 146 operací žaludku v období 2010–2014. Hodnoceny byly výkony provedené pro onemocnění žaludku, nikoliv jícnu/kardie či okolních orgánů.Výsledky:
V uvedeném období jsme provedli 54 gastrektomií, 61 subtotálních gastrektomií a BII resekcí, 31 BI a menších resekčních výkonů včetně devíti laparoskopických.
Ve skupině gastrektomií jsme zaznamenali mortalitu 7,4 %. K insuficienci ezofagojejunoanastomózy došlo ve třech případech (5,6 %), ve dvou případech byla řešena endoskopickým zavedením stentu. K insuficienci pahýlu duodena došlo ve čtyřech případech (7,4 %). K řešení vzniklých komplikací byla nutná relaparotomie v osmi případech (14,8 %), jinak bylo možné komplikace řešit konzervativně.
Ve skupině velkých resekcí byla mortalita 6,6%. K insuficienci pahýlu duodena došlo ve čtyřech případech (6,6 %), jednou k závažnému pooperačnímu krvácení, jednou k perforaci příčného tračníku a jednou k insuficienci anastomózy. Relaparotomie k řešení komplikací byla nutná ve čtyřech případech (6,6 %).
Ve skupině malých resekcí byla mortalita nulová, reoperace byla nutná v jednom případě (3,2 %), pro dehiscenci laparotomie.Diskuze:
Ve spektru operací žaludku dlouhodobě převažují operace pro karcinom, v našem souboru 74,7 %. Následují resekce pro vředové komplikace 11,6 % a gastrointestinální stromální tumor (GIST) 4,8 %.Pro odstranění karcinomu s bezpečným lemem indikujeme většinou gastrektomie. Subtotální resekce volíme při lokalizaci tumoru v distální části žaludku a spíše u karcinomu intestinálního typu. Menší resekce provádíme jako paliativní výkony u karcinomu či z ostatních indikací. Ezofagojejunoanastomózu po gastrektomii provádíme již téměř vždy staplerem, anastomózu po resekcích většinou ručně šitou. Karcinom tvoří většinu indikací k resekci žaludku, ostatní indikace tvoří jen asi čtvrtinu případů. Nejčastějšími chirurgickými komplikacemi gastrektomií/resekcí žaludku zůstávají insuficience ezofagojejunoanastomózy a pahýlu duodena.Klíčová slova:
gastrektomie – resekce žaludku – excize žaludkuMETODIKA
Retrospektivní analýza operací žaludku provedených na chirurgické klinice FN Plzeň v období let 2010–2014. Rozbor zahrnuje výkony indikované pro chorobu žaludku, nikoliv jícnu/kardie či okolních orgánů.
Soubor jsme rozdělili do tří skupin podle rozsahu resekované části žaludku. Skupina gastrektomií byla vymezena provedením totální gastrektomie s ezofagojejunoanastomózou. Tuto provádíme na našem pracovišti vždy cirkulárním staplerem. Skupina velkých resekcí zahrnuje subtotální gastrektomie a resekce BII typu, tedy resekce, kdy nebyla provedena gastroduodenoanastomóza, ale gastrojejunoanastomóza, v převážné většině ručně šitou technikou. Skupina malých resekcí zahrnuje resekci BI typu a periferní excize. Ve skupinách jsme hodnotili operační diagnózu, chirurgické komplikace a 30denní mortalitu.
VÝSLEDKY
V uvedeném pětiletém období bylo na našem pracovišti provedeno 146 operací žaludku. Z toho 54 totálních gastrektomií (skupina gastrektomií), 61 subtotálních gastrektomií a BII resekcí (skupina velkých resekcí), 31 BI a menších resekčních výkonů včetně laparoskopických (skupina malých resekcí).
Totální gastrektomii jsme indikovali téměř výhradně pro karcinom žaludku a 2krát pro lymfom. Výjimkou byla jedna gastrektomie pro rozsáhlou vředovou deformitu atypické lokalizace, nejisté histologické povahy. Ve skupině gastrektomií jsme zaznamenali mortalitu 7,4 %. K insuficienci ezofagojejunoanastomózy došlo ve třech případech (5,6 %), které byly řešeny reoperací, drenáží oblasti nezhojení anastomózy a ve dvou případech i dočasným endoskopickým zavedením potaženého stentu (obr. 1 a 2). Insuficienci pahýlu duodena po gastrektomii jsme zaznamenali ve čtyřech případech (7,4 %). Celkem byla relaparotomie k řešení komplikací nutná v osmi případech (14,8 %).
Image 1. Endoskopický pohled na místo insuficience ezofagojejunoanastomózy, 10. pooperační den 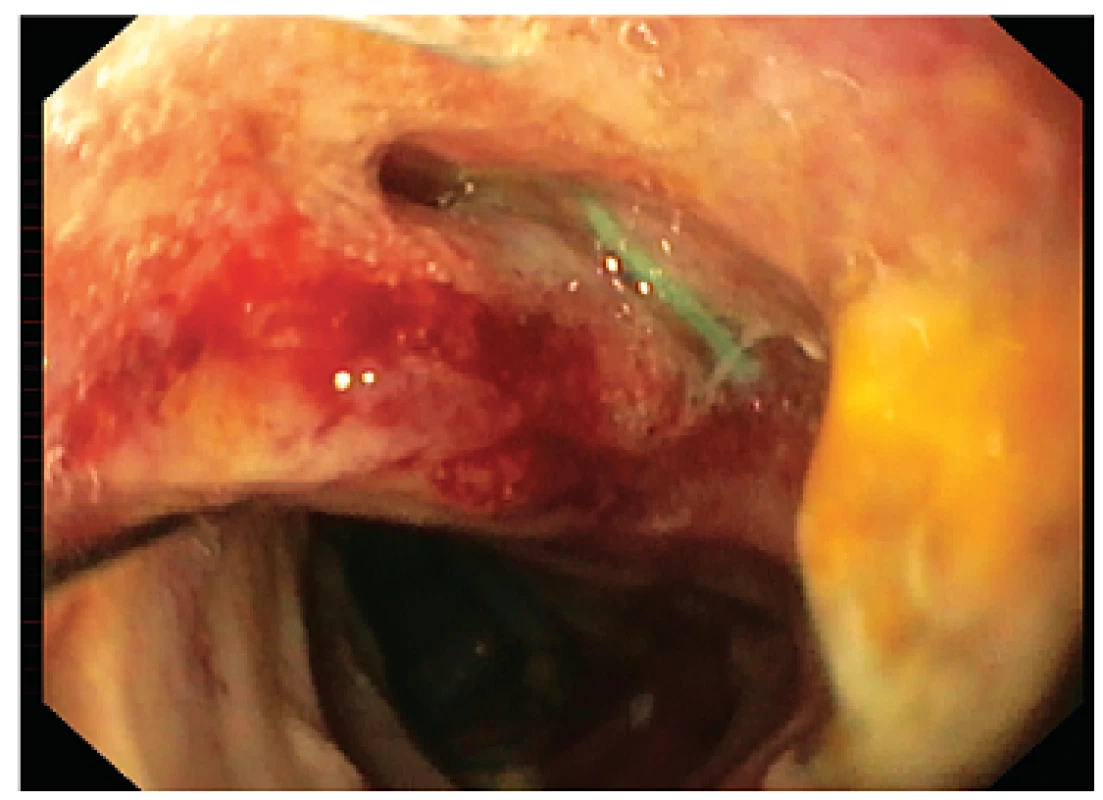
Image 2. Endoskopický pohled do stentu uloženého přes místo insuficience anastomózy 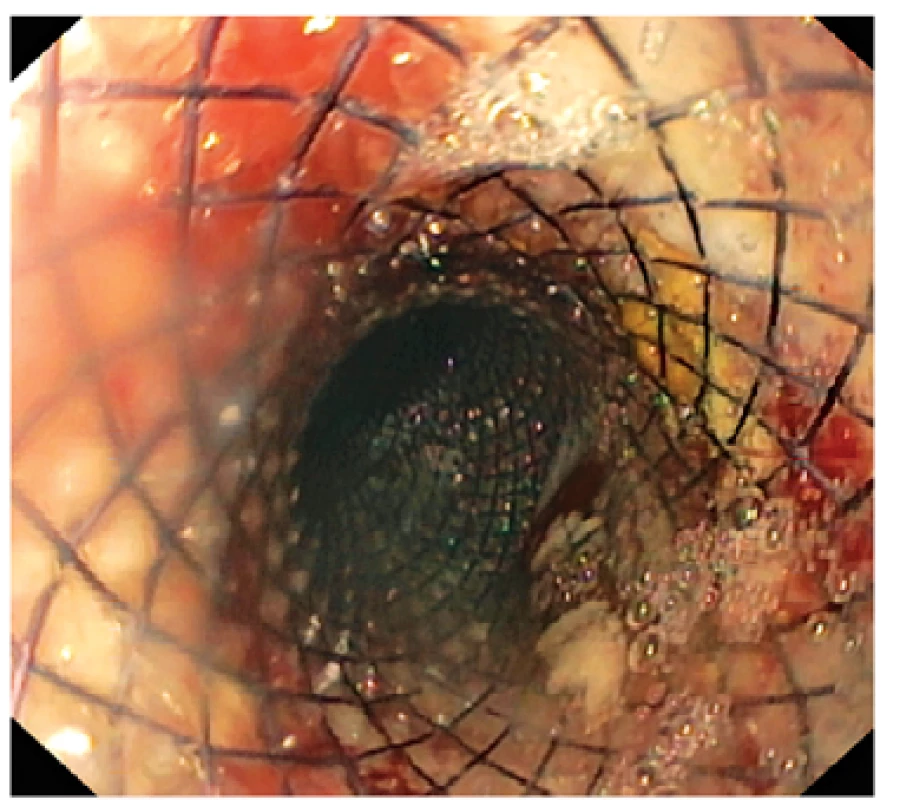
I ve skupině velkých resekcí (subtotální gastrektomie) převažovaly indikace pro karcinom 43 (70,5 %), četnější již byly resekce (BII) pro komplikace vředové choroby 11 (18,0 %). V této skupině byla mortalita 6,6%. K insuficienci pahýlu duodena došlo ve čtyřech případech (6,6 %), jednou došlo k závažnému pooperačnímu krvácení, jednou k poranění příčného tračníku a jednou k insuficienci gastrojejuno-anastomózy. Reoperace k řešení uvedených komplikací ve skupině velkých resekcí byla nutná ve čtyřech případech (6,6 %).
Ve skupině malých resekcí žaludku byla také hlavní indikací paliativní resekce (BI) pro karcinom v 15 (48,4 %) případech, ostatní indikace činily 16 (52,6 %) případů. V této skupině byla mortalita nulová, devět výkonů bylo provedeno laparoskopicky (periferní či transgastrické excize). Reoperace byla nutná v jediném případě (3,2 %), pro dehiscenci laparotomie. Přehledně ukazují rozbor indikací a komplikací pro jednotlivé typy operací tabulka 1 a 2.
Table 1. Rozbor indikací pro jednotlivé typy výkonů 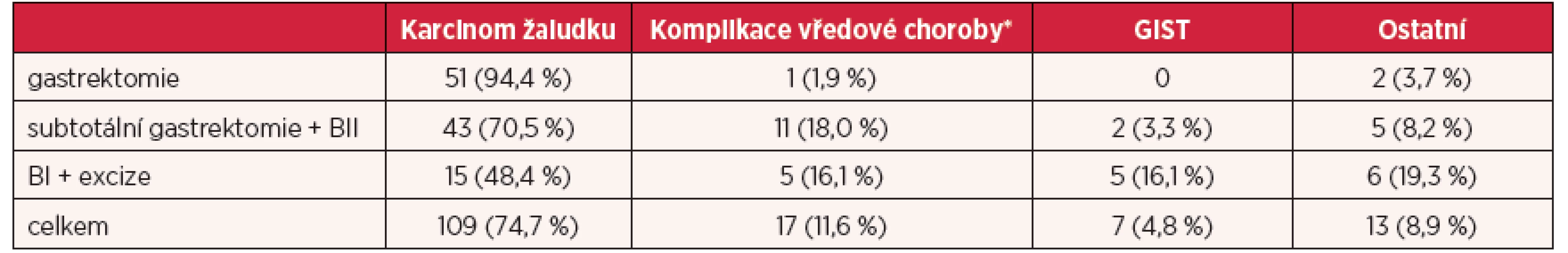
*stenóza, krvácení, perforace žaludečního vředu, BI – Bilroth I typ rekonstrukce, BII – Bilroth II typ rekonstrukce Table 2. Rozbor vzniklých komplikací po jednotlivých výkonech 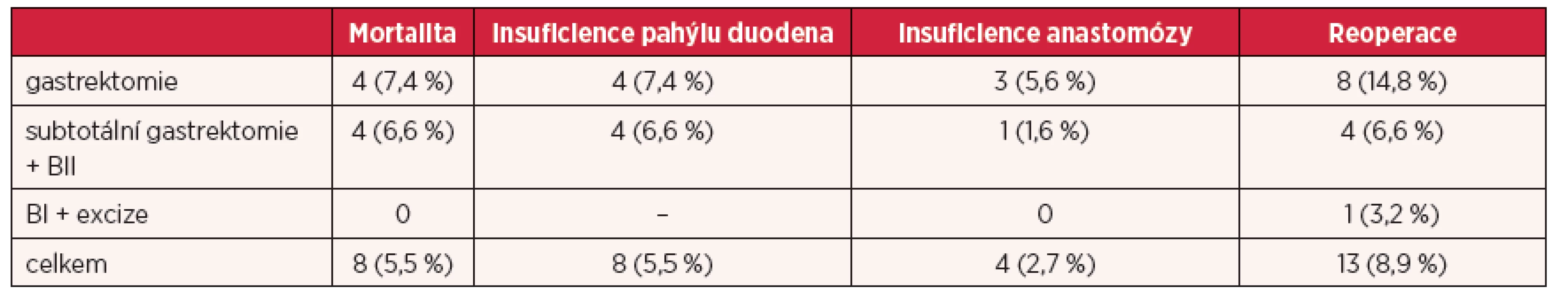
DISKUZE
Nejčastější indikací k operaci žaludku je již dlouhodobě karcinom, který v našem souboru činí 74,7 %. Dále následují resekce pro komplikace vředové choroby 11,6 % a GIST 4,8 %.
Za radikální operační výkon při karcinomu žaludku se považuje gastrektomie, zejména u difuzního typu karcinomu, Laurénovy klasifikace. U karcinomů intestinálního typu Laurénovy klasifikace, lokalizovaných v distální části žaludku, se za radikální považuje i subtotální gastrektomie (spíše 4/5 než 2/3) (13). K tomu bylo prezentováno několik prospektivních randomizovaných studií, které prokázaly, že karcinom distální třetiny žaludku má po subtotální resekci a dodržení dostatečného odstupu od nádoru stejné dlouhodobé výsledky jako totální gastrektomie, a to při menším počtu komplikací (7, 9, 10). Šířka dostatečného lemu zdravé tkáně se udává různě, za standard se považuje 5–6 cm u intestinálního typu a 7–8 cm u difuzního typu karcinomu (2, 13). Subtotální resekce žaludku je považována za technicky jednodušší, za méně zatěžující a méně rizikový výkon umožňující lepší pooperační příjem potravy (2). V reálné chirurgické praxi ale ne vždy můžeme dosáhnout radikální resekce, ne pro každý karcinom lze provést totální či subtotální gastrektomii. Spektrum operací je širší, včetně BI resekcí i menších paliativních výkonů. Důvodem pro paliativní resekci bývá mimo jiné vyšší věk a horší stav nemocného, krvácení z nádoru i nedostatečný efekt pouze onkologické léčby (3). Paliativní resekce tak v našem souboru dosahují až 40 %. Insuficience anastomózy po totální gastrektomii je častější než po subtotální, uvádí se v rozmezí 1–17 % (7, 9, 11).
Vlastní ezofagojejunoanastomózu po gastrektomii provádí většina pracovišť staplerem, buď kompletně cirkulárním staplerem, nebo „polomechanicky“ – v části obvodu lineárním staplerem a v části ručně šitou technikou (13). Řešení dehiscence je svízelné, pro každý případ individuální. Podstatou je především zajištění řádné drenáže, případně přešití místa defektu. Pokud je drenáž dostatečná, ponechaná od původní operace a stav nemocného je stabilní, je možné postupovat konzervativně (ponechání nazogastrické sondy) či je možné endoskopicky zavést stent přes místo defektu (v našem souboru dva případy).
Místem četnějších komplikací bývá vedle anastomóz i uzávěr pahýlu duodena. Technika sutury je i zde možná staplerem, ruční suturou nebo v kombinaci obojího. Odvíjí se od zvyklostí pracoviště a především operačního nálezu jednotlivých nemocných. K insuficienci pahýlu duodena dochází v průměru kolem 5 %, náš soubor 6,6 % (7). Zhojení insuficience je možné při dostatečné zevní drenáži dosáhnout také konzervativně (enterální nutrice jejunální sondou a vyřazením pasáže potravy přes místo pahýlu duodena), jinak operační revizí a pokusem o přešití defektu.
Rekonstrukce po gastrektomii se provádí dnes nejčastěji exkludovanou kličkou jejuna, Y-Roux, která je fyziologičtější než rekonstrukce tvaru Ω-omega (6). Celosvětově se tak Y-Roux rekonstrukce využívá u 60–70 % všech operovaných pacientů (13). První jejunální klička se přeruší asi 20 cm od duodenojejunálního ohbí. Rekonstrukční úsek jejuna má být dostatečně dlouhý (30–40 cm), s kvalitním cévním zásobením, k jícnu doléhat volně a bez tahu. Po 2/3 resekci žaludku, zejména pro vředové komplikace (stenóza, krvácení, perforace) následuje BII rekonstrukce s gastrojejunoanastomózu. Případně je rekonstrukce možná i dobře tolerována, exkludovanou Y-Roux kličkou jejuna jako po gastrektomii. Anastomóza po resekčních výkonech se na většině pracovišť provádí ručně šitou technikou. Otázka volby mezi rekonstrukcí BI a BII typu je diskutována již od dob prvních resekcí žaludku. Proklamovanou zkušeností je, že II typ je méně fyziologický, má více komplikací a je indikován tam, kde nelze provést rekonstrukci I. typu. Roli v rozvaze o typu rekonstrukce hraje i riziko adenokarcinomu v anastomóze, který se může vyskytnout za poměrně dlouhou dobu, 15–30 let od primární operace (4). Podle dostupných údajů je riziko vzniku karcinomu po resekci BII typu asi 4krát vyšší než po resekci BI typu (8, 12, 14).
V případě operace žaludku pro GIST se za dostatečné považuje dosáhnout R0 linie resekce (resekce nedosahuje hranice tumoru), optimálně 1–2 cm volný resekční lem (5). Podstatné je vyvarovat se porušení kapsuly tumoru. Při periferní lokalizaci GIST či jiné nemaligní léze žaludku je vhodnou metodou laparoskopický přístup se staplerovou resekcí, resp. okrajovou excizí (v našem souboru devět výkonů). Jinak lze laparoskopii využít k posouzení resekability tumoru na úvod operace, a vyvarovat se tak explorativní laparotomie při pokročilém karcinomu. A spíše výjimečně se i na našich chirurgických pracovištích provádí i kompletní (BI, BII, gastrektomie) laparoskopicky asistovaná resekce žaludku (1).
ZÁVĚR
Ve spektru operací žaludku převažují gastrektomie či resekce pro karcinom. Nejčastější rekonstrukcí je Y-Roux se staplerovou anastomózou po totální gastrektomii či ručně šitou anastomózou po subtotální resekci žaludku. V případě insuficience ezofagojejunoanastomózy je možné napomoci dohojení defektu zavedením stentu. Role laparoskopie ve spektru operací žaludku zůstává většinou omezená na stagingové operace nebo okrajové excize.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
doc. MUDr. Jarmil Šafránek, Ph.D.
Chirurgická klinika FN
Alej Svobody 80, 304 60 Plzeň
e-mail: safranek@fnplzen.cz
Sources
1. Adamčík L, Duda M, Škrovina M, Jínek T. Komplikace a rizika chirurgie nádorů horní části zažívacího traktu (Foregut). Rozhl Chir 2013; 92 : 530–537.
2. Bozzetti F, Marubini E, Bonfanti G, et al. Subtotal versus total gastrectomy for gastrin cancer. Five year survival rates in a multicenter randomised Italian trial. Ann Surg 1999; 230(2): 170–178.
3. Cunningham D, Allum WH, Stenning SP, et al. Perioperative chemotherapy versus surgery alone for resectable gastroesophageal cancer. N Engl J Med 2006; 355 : 11–20.
4. Duda M, Gryga A, Dlouhý M, a kol. Chirurgie gastroduodenálního vředu v České republice. Rozhl Chir 1997; 76 : 32–35.
5. Kysela P, Kala Z, Novotný I. Chirurgická léčba pacientů s gastrointestinálním stromálním tumorem. Farmakoterapie 2010; 6 : 14–18.
6. Lehnert T, Buhl K. Techniques of reconstruction after total gastrectomy or cancer. Br J Surg 2004; 91(5): 528–539.
7. Selby LV, Vertosick EA, Sjoberg DD, et al. Morbidity after total gastrectomy: analysis of 238 patients. J Am Coll Surg 2015; 220 : 863–871.
8. Ohashi M, Katai H, Fukagawa T, et al. Cancer of the gastric stump following distal gastrectomy for cancer. Br J Surg 2007; 94 : 92–95.
9. Papenfuss WA, Kukar M, Oxenberg J, et al. Morbidity and mortality associated with gastrectomy for gastric cancer. Ann Surg Oncol 2014; 21 : 3008–3014.
10. Robertson CS, Chung SC, Woods SD, et al. A prospective randomized trial comparing R1 subtotal gastrectomy with R3 total gastrectomy for antral cancer. Ann Surg 1994; 220 : 176–182.
11. Sasako M. Surgical management of gastric cancer: the Japanese experience. In Daly JM, Hennessy TPJ, Reynolds JV. Management of upper gastrintestinal cancer. Philadelphia: WB Saunders 1999; 117.
12. Sinning C, Schaefer N, Standop J, et al. Gastric stump carcinoma – epidemiology and current concepts in pathogenesis and treatment. Eur J Surg Oncol 2007; 33 : 133–139.
13. Šimša J, Šmejkal P. Chirurgická léčba karcinomu žaludku. Rozhl Chir 2012; 91 : 446–448.
14. Tanigawa N, Nomura E, Lee SW, et al. Current state of gastric stump carcinoma in Japan: based on the results of a nationwide survey. World J Surg 2010; 34 : 1540–1547.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2015 Issue 6-
All articles in this issue
- Betaglukany – imunomodulační látky v prevenci a podpůrné léčbě
- Operace žaludku v současnosti
- Nádorová onemocnění – strategické programy a prevence v České republice
- Názory a postoje občanů České republiky k problematice zdravotnictví a zdravému způsobu života
- Jak naplnit zákonnou povinnost poučit pacienta sestavujícího si své dříve vyslovené přání?
- Komisionální posuzování zdravotního stavu lékařskými posudkovými komisemi
- Psychologické aspekty maligních vazovagálních synkop
- Změny tělesného složení a stravovacích návyků obézních pacientů po zavedení intragastrického balónu
- Ověření reliability české verze dotazníku bažení po jídle
- Pacient s aneuryzmatem břišní aorty – diagnostika, sledování a péče v ambulanci praktického lékaře
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Operace žaludku v současnosti
- Betaglukany – imunomodulační látky v prevenci a podpůrné léčbě
- Komisionální posuzování zdravotního stavu lékařskými posudkovými komisemi
- Pacient s aneuryzmatem břišní aorty – diagnostika, sledování a péče v ambulanci praktického lékaře
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

