-
Medical journals
- Career
Pacient s aneuryzmatem břišní aorty – diagnostika, sledování a péče v ambulanci praktického lékaře
: L. Kubíček; R. Staffa
: Přednosta: prof. MUDr. Robert Staffa, Ph. D. ; Centrum cévních onemocnění ; Fakultní nemocnice u sv. Anny v Brně a Lékařská fakulta Masarykovy univerzity ; II. chirurgická klinika
: Prakt. Lék. 2015; 95(6): 283-287
: Of different specialties
Úvod:
Incidence pacientů s aneuryzmatem abdominální aorty (AAA) se stále zvyšuje a v případě jeho ruptury zůstává stále velmi vysoká mortalita. Praktický lékař má možnost jako první pomocí klinického vyšetření vyhledávat rizikové pacienty ohrožené přítomností aneuryzmatu, a to hlavně starší muže, kuřáky s hypertenzí. Cílem této práce je shrnutí poznatků o AAA jak z recentní literatury, tak ze zkušeností cévně chirurgického pracoviště a vytvoření stručných doporučení pro praktické lékaře.Soubor pacientů:
V letech 2010–2015 jsme na našem pracovišti provedli 144 elektivních intervencí u pacientů s asymptomatickým AAA (117 otevřených resekcí a 27 endovaskulárních intervencí) a 80 urgentních resekčních výkonů u pacientů s rupturou AAA.Výsledky:
Mortalita pacientů po urgentním intervenčním zákroku byla v našem souboru 48,8%, zatímco po elektivních výkonech pouze 4,3%. Ze souboru vyplývá jasná převaha mužů jak s rupturou AAA (80,0 %), tak podstupujících elektivní zákrok (83,3 %). Nejdůležitějším rizikovým faktorem jak vzniku aneuryzmatu, tak i jeho ruptury je hypertenze, která byla přítomna u naprosté většiny pacientů. Zajímavé je znázornění počtu ruptur v jednotlivých měsících, s největší koncentrací v období duben až červenec.Diskuze:
Vzhledem k absenci národního ultrazvukového (UZ) screeningového programu v České republice je ambulance praktického lékaře prvním místem, kde může být část asymptomatických AAA zachycena pomocí jednoduchého a rychlého fyzikálního vyšetření u rizikové populace (muž starší 65 let, kuřák a hypertonik) s následným UZ vyšetřením. Pro pacienta s AAA je zásadní důsledná korekce krevního tlaku, který je hlavním rizikovým faktorem ruptury. Praktický lékař by měl provádět pravidelné kontroly krevního tlaku a eventuálně jeho korekci úpravou medikace. Po intervenčních zákrocích je často praktický lékař první, kdo má možnost zjistit případné komplikace, proto by tyto měl mít na paměti a úzce spolupracovat s cévně chirurgickým pracovištěm. Vzájemná kooperace je zásadní k odhalení co největšího počtu asymptomatických AAA a k jejich úspěšné léčbě..Klíčová slova:
aneuryzma abdominální aorty – ruptura – dispenzarizace – rizikové faktoryÚVOD
Léčba a sledování pacientů s aneuryzmatem břišní aorty (AAA) je jednou z hlavních oblastí cévní chirurgie a v posledních letech i intenzivního výzkumu předních světových pracovišť. Jelikož incidence AAA nejen v naší populaci za poslední desetiletí stále roste (1, 2), je třeba, aby se zvýšila osvěta odborné veřejnosti, a to hlavně lékařů první linie kontaktu s pacientem, tak i samotných pacientů, kteří většinou nemají žádnou představu, co je AAA a jaká rizika jsou s ním spojena. Výskyt AAA je výrazně vyšší u mužů než u žen (1,3 % u žen a 7,6 % u mužů ve starší populaci) (3, 5) a typickými rizikovými faktory jsou hypertenze a kouření. Nejvíce ohroženými pacienty jsou tedy muži kuřáci starší 65 let, kteří mají zároveň hypertenzi, v horším případě neléčenou (6, 7). Elektivní intervence v případě AAA – ať už v podobě otevřené resekce a náhrady bifurkační cévní protézou (obr. 1, 2), nebo ve formě endovaskulárního zákroku – EVAR (obr. 3) mají výrazně lepší prognózu a nižší rizika než řešení aneuryzmatu prasklého. Mortalita pacienta s rupturou AAA je v literatuře uváděna 50–90% (8), a proto je pro léčbu AAA zcela zásadní včasná diagnostika se záchytem AAA v asymptomatickém stádiu a příprava pacienta k elektivní intervenci, jejíž mortalita je uváděna 3–5% (9).
1. Aneuryzma břišní aorty v průběhu resekčního výkonu, vlevo odstup společných pánevních tepen 
2. Implantovaná bifurkační cévní protéza do aorto-bifemorální pozice po resekci vaku aneuryzmatu břišní aorty 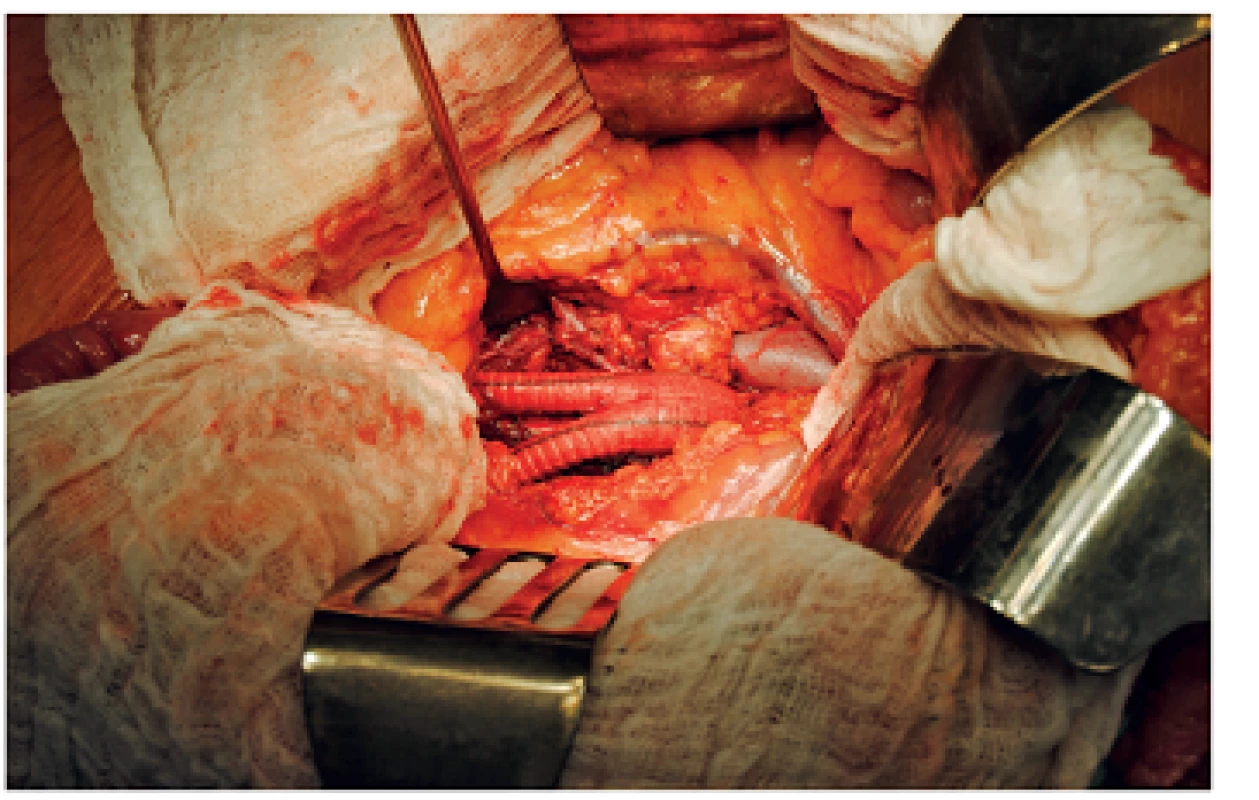
Jelikož většina AAA bývá zjištěna v asymptomatickém stadiu jako náhodný nález a vzhledem k tomu, že v České republice neexistuje oficiální screeningový program u rizikové populace k vyhledávání asymptomatických AAA, připadá nejdůležitější role při záchytu asymptomatických AAA právě praktickému lékaři. Cílem této práce je shrnutí poznatků o AAA jak z recentní literatury, tak z vlastních zkušeností našeho cévně chirurgického pracoviště a vytvoření stručných doporučení pro praktické lékaře ke komplexní péči o pacienta s AAA (klinická diagnostika, sledování, průběh intervence a možné komplikace).
SOUBOR PACIENTŮ
Ve sledovaném období od 1. ledna 2010 do 31. července 2015 jsme na našem pracovišti provedli 144 elektivních intervencí u pacientů s asymptoma-tickým AAA (117 otevřených resekcí a 27 endovaskulárních intervencí) a 80 urgentních resekčních výkonů u pacientů s rupturou AAA.
VÝSLEDKY
Mortalita pacientů po urgentním zákroku pro rupturu AAA byla 48,8% (n = 39) a pouze 14 pacientů bylo v čase ruptury již dispenzarizováno (17,5 %), u všech ostatních byla ruptura prvním projevem přítomnosti AAA. Mortalita pacientů po elektivních výkonech přímo související s resekcí (po dobu hospitalizace ve FN) byla 4,3% (n = 5), po endovaskulární intervenci nezemřel pacient žádný. Do souboru byli zařazeni pouze pacienti, kteří se fyzicky dostali na naše pracoviště a byli zde přijati. Údaje o pacientech, kteří na rupturu AAA zemřeli „náhlou smrtí“ mimo naše zařízení, nemáme k dispozici. Údaj o mortalitě pacientů lze tedy považovat za mortalitu pacientů, kteří byli schopni transportu do zdravotnického zařízení, a ne jako celkovou mortalitu vztahující se k ruptuře AAA. Jasným zjištěním byla výrazná převaha mužů v souboru jak prasklých AAA, kde bylo z 80 pacientů 64 mužů (80,0 %), tak i v souboru elektivních zákroků, kde bylo mužů 120 (83,3 %). Hypertenze byla zjištěna u naprosté většiny pacientů, i když u pacientů s rupturou AAA bylo více čerpáno z dokumentace než z vlastního pozorování, protože pacienti byli většinou přijímání v šokovém stavu s hypotenzí. Zajímavým zjištěním je rozložení počtu záchytu prasklých aneuryzmat v jednotlivých měsících roku, k čemuž nás vedl každoroční zvýšený záchyt ruptury AAA na přelomu jara a léta. Největší záchyt prasklých AAA je každoročně v období mezi dubnem a červencem (graf 1).
1. Grafické rozložení počtu prasklých aneuryzmat v jednotlivých měsících v letech 2010–2015 
DISKUZE
Diagnostika AAA
Z literárních zdrojů i z našeho vlastního pozorování vyplývá, že většina zachycených AAA jsou buď náhodné nálezy v průběhu vyšetřování dutiny břišní, nebo je jejich prvním projevem ruptura a život ohrožující krvácení. Vzhledem k rostoucí incidenci AAA v evropské populaci (1, 2) a vzhledem k závažnosti stavu pacientů a vysoké mortalitě u ruptury AAA je v několika evropských zemích již zaveden screeningový ultrazvukový program rizikové populace (muži starší 65 let, kuřáci, hypertonici) (11). V České republice zatím žádný takový program zaveden nebyl. I když není dostupné rutinní ultrazvukové vyšetření, je možné provádět zjednodušený screening rizikových pacientů v ambulanci praktického lékaře. Větší AAA jsou totiž většinou dobře přístupná fyzikálnímu vyšetření, a to i u pacientů s nadváhou. Vyšetření se provádí u pacienta vleže prohmatáním břicha v okolí pupku, AAA je typicky hmatné vlevo od pupku jako pulzující rezistence. Vyšetření je rychlé, nenáročné a pro pacienta nezatěžující, dá se snadno provádět při preventivních prohlídkách. Při podezření na přítomnost pulzující rezistence je druhým krokem odeslání na ultrazvukové vyšetření, kde je přítomnost AAA definitivně potvrzena, nebo naopak vyvrácena. Přínos obyčejného fyzikálního vyšetření pro záchyt asymptomatických AAA je významný právě pro jeho nenáročnost a možnost provedení u velkého počtu pacientů. Po potvrzení přítomnosti ultrazvukem je pacient odeslán na pracoviště cévní chirurgie, kde proběhne další došetření a zhodnocení velikosti a stavu AAA, a je určen další postup.
Sledování pacienta s AAA
Pokud je pacient indikován cévně chirurgickým pracovištěm k dispenzarizaci je typicky za 6 měsíců provedeno kontrolní CT angiografické vyšetření k vyloučení rychle rostoucího AAA. Hlavním úkolem praktického lékaře v období sledování pacienta je důsledná korekce hypertenze, která je hlavním rizikovým faktorem nejen vzniku AAA, ale hlavně i jeho ruptury (7). Pravidelné kontroly krevního tlaku v průběhu 1. roku od záchytu AAA, eventuálně úprava medikace a důsledné poučení pacienta o riziku ruptury AAA při nedodržení léčby, jsou zásadní pro prevenci ruptury. Z našeho sledování vyplývá, že 17,5 % pacientů s rupturou AAA bylo již v čase ruptury dispenzarizováno, a i přesto došlo k ruptuře. Bohužel údaj o krevním tlaku v čase ruptury je ve většině případů ovlivněn šokovým stavem, takže nelze validně zjistit, jaká hodnota tlaku vedla k ruptuře.
Zajímavá je hypotéza spojující hodnotu krevního tlaku s rozložením počtu prasklých AAA v průběhu jednotlivých měsíců v roce, kdy největší počet ruptur pozorujeme v období od dubna do července, což může souviset se změnami atmosférického tlaku v průběhu roku (4) a fyzickou aktivitou pacientů v jarním období, která při přepětí (např. zvedání těžkých břemen) může vést k výraznému jednorázovému zvýšení tlaku krve, a tím způsobit rupturu AAA. K potvrzení tohoto předpokladu by však bylo nutné časté měření krevního tlaku u pacientů i několikrát v průběhu dne, abychom mohli potvrdit, že při fyzické aktivitě dochází k tak výraznému zvýšení tlaku, které by významně zvýšilo riziko ruptury.
Kromě korekce krevního tlaku je zásadním aspektem sledování pacienta s diagnostikovaným AAA zvažovat jeho přítomnost u jakékoliv epizody bolesti břicha a bederní oblasti, což jsou typické lokalizace propagace bolesti v případě ruptury nebo u symptomatických AAA. V takovém případě, pokud není zjevná jiná jasná etiologie, je vždy jistější provést akutní CT angiografické vyšetření a do vyloučení ruptury s pacientem zacházet, jako by se o rupturu jednalo. Sledování pacienta do dalšího dne není v tomto případě možné, protože pokud by se opravdu jednalo o rupturu AAA, která by nebyla okamžitě řešena, hrozilo by velmi vysoké riziko smrti pacienta.
Sledování pacienta po intervenčním zákroku, ať už elektivním nebo urgentním, probíhá v pravidelných intervalech v ambulanci cévně chirurgického pracoviště. Praktický lékař by měl dále sledovat a korigovat krevní tlak pacienta. I když již nehrozí prasknutí původního AAA, neléčená hypertenze může často vést k rozvoji dalších aneuryzmat jako např. na a. poplitea (12). Dále by měl mít vždy na paměti přítomnost cizorodého materiálu v těle pacienta (bifurkační protéza nebo stentgraft) (viz obr. 2, 3), což může vést ke vzniku infekčních komplikací, ať už raménka v třísle, nebo těla protézy v retroperitoneu. Každá infekce cévní protézy je život ohrožujícím stavem, při kterém hrozí rozvoj sepse a nebezpečí vzniku akutního krvácení po destrukci cévní anastomózy infekčním procesem. Při každém podezření na možnou infekční komplikaci, zarudnutí a rezistence v třísle nebo bolesti břicha a bederní oblasti s febriliemi, je třeba pacienta neprodleně odeslat na cévně chirurgické pracoviště, kde je pacient došetřen a eventuální komplikace okamžitě řešena. Pacienti po intervenčních zákrocích jsou doživotně indikováni k antiagregační terapii jako prevence trombózy protetického materiálu. Pravidelné předepisování antiagregační terapie je často jednou z kompetencí praktického lékaře, zvláště v pozdějších fázích sledování, kdy pacient navštěvuje častěji praktického lékaře než cévně chirurgické pracoviště, kde mu byla intervence provedena.
3. Aneuryzma břišní aorty vyztužené stentgraftem po úspěšné endovaskulární intervenci (EVAR) 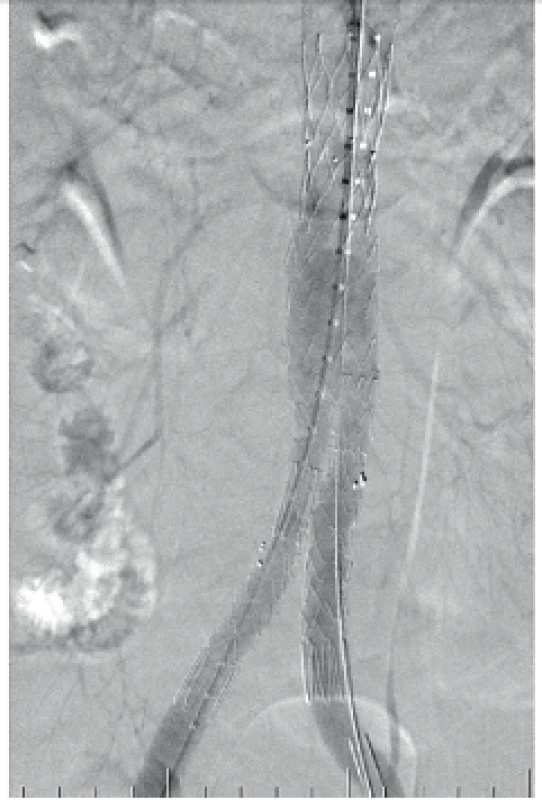
Možné komplikace u pacienta s AAA
Kromě již zmíněné ruptury AAA a možných infekčních komplikací po intervenčním zákroku je další typickou možnou komplikací u pacientů po otevřených resekčních výkonech vznik kýly v jizvě po střední laparotomii. Vzhledem k rozsahu rány od mečovitého výběžku nad symfýzu a k celkové náročnosti resekčního zákroku je pacientův organismu oslaben a hojení operačních ran není vždy zcela příznivé. Jako pozdní komplikace může dojít právě ke vzniku kýly v jizvě a to v rozsahu od drobné pupeční kýly až po úplnou diastázu přímých svalů břišních. V takovém případě je praktický lékař většinou prvním, kdo tuto komplikaci pozoruje při pravidelných prohlídkách. Pacient by měl být odeslán na chirurgické pracoviště (všeobecné chirurgie nebo sledující cévně chirurgické pracoviště) k řešení vzniklé komplikace. Typicky cévně chirurgickou komplikací je vznik tzv. pseudoaneuryzmatu v třísle u pacienta po implantaci bifurkační aorto-(bi)femorální protézy. Pseudoaneuryzma může vzniknout v oblasti distální anastomózy v třísle. V takovém případě je možné u pacienta pozorovat rezistenci v třísle, která sice není zarudlá (jako u infekce), ale zato je jasně hmatná její pulzace. Praktický lékař by tuto komplikaci měl mít na paměti a pacienta odeslat na cévně chirurgické pracoviště, protože u pacienta hrozí ruptura pseudoaneuryzmatu a život ohrožující krvácení.
ZÁVĚR
Praktický lékař je při řešení pacienta s AAA nepostradatelný. Vzhledem k absenci plošného US screeningu rizikové populace je ambulance praktického lékaře prvním místem, kde může být část asymptomatických AAA zachycena pomocí jednoduchého a rychlého fyzikálního vyšetření. Vzhledem k rostoucí incidenci AAA by toto vyšetření mělo být prováděno u všech rizikových pacientů, což je typicky muž starší 65 let, kuřák a hypertonik. Krom pravidelné dispenzarizace je pro pacienta se zjištěným AAA zásadní důsledná korekce krevního tlaku, který je hlavním rizikovým faktorem ruptury. U pacientů s diagnostikovaným AAA by měl praktický lékař důsledně provádět časté pravidelné kontroly krevního tlaku a eventuálně jeho korekci úpravou medikace, čímž se výrazně snižuje riziko ruptury. Pokud je podezření na rupturu AAA (bolest břicha a bederní oblasti, známky šoku, anemie, hmatná pulzující rezistence vlevo do pupku), je vždy nutné jednat maximálně urgentně a pacienta neprodleně odeslat na nejbližší cévně chirurgické pracoviště. Po intervenčních zákrocích je často praktický lékař první, kdo má možnost zjistit případné komplikace, proto by tyto měl mít na paměti a úzce spolupracovat s cévně chirurgickým pracovištěm. Vzájemná kooperace je zásadní k odhalení co největšího počtu AAA a k jejich úspěšné léčbě.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
MUDr. Luboš Kubíček
II. chirurgická klinika FN u sv. Anny v Brně
Pekařská 53, 656 91 Brno
e-mail: lubos.kubicek@fnusa.cz +
Sources
1. Best VA, Price JF, Fowkes FG. Persistent increase in the incidence of abdominal aortic aneurysm in Scotland, 1981–2000. Br J Surg 2003; 90(12): 1510–1515.
2. Filipovic M, Goldacre MJ, Roberts SE, et al. Trends in mortality and hospital admission rates for abdominal aortic aneurysm in England and Wales, 1979–1999. Br J Surg 2005; 92(8): 968–975.
3. Derubertis BG, Trocciola SM, Ryer EJ, et al. Abdominal aortic aneurysm in women: Prevalence, risk factors, and implications for screening. J Vasc Surg 2007; 46(4): 630–635.
4. Liapis C, Sechas M, Iliopoulos D, et al. Seasonal variation in the incidence of ruptured abdominal aortic-aneurysm. Eur J Vasc Surg 1992; 6(4): 416–418.
5. Mureebe L, Egorova N, McKinsey JF, Kent KC. Gender trends in the repair of ruptured abdominal aortic aneurysms and outcomes. J Vasc Surg 2010; 51(Suppl 4): 9S–S13.
6. Kent KC, Zwolak RM, Egorova NN, et al. Analysis of risk factors for abdominal aortic aneurysm in a cohort of more than 3 million individuals. J Vasc Surg 2010; 52(3): 539–548.
7. Brown LC, Powell JT. Risk factors for aneurysm rupture in patients kept under ultrasound surveillance. Ann Surg 1999; 230(3): 289–296.
8. The UK Small Aneurysm Trial Participants. Mortality results for randomised controlled trial of early elective surgery or ultrasonographic surveillance for small abdominal aortic aneurysms. Lancet 1998; 352(9141): 1649–1655.
9. Giles KA, Pomposelli F, Hamdan A, et al. Decrease in total aneurysm-related deaths in the era of endovascular aneurysm repair. J Vasc Surg 2009; 49(3): 543–551.
10. Moll FL, Powell JT, Fraedrich G, et al. Management of abdominal aortic aneurysms clinical practice guidelines of the European society for vascular surgery. Eur J Vasc Endovasc Surg 2011; 41(Suppl 1): S1–S58.
11. Health Quality Ontario. Ultrasound screening for abdominal aortic aneurysm: an evidence-based analysis. Ont Health Technol Assess Ser 2006; 6(2): 1–67.
12. Dawson J, Fitridge R. Update on aneurysm disease: current insights and controversies peripheral aneurysms: when to intervene – is rupture really a danger? Prog Cardiovasc Dis 2013; 56(1): 26–35.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2015 Issue 6-
All articles in this issue
- Betaglucans – immunomodulatory substances in prevention and support treatment
- Gastric surgery at present
- Malignant tumours – strategy and preventive programmes in the Czech Republic
- Opinions and attitudes of Czech citizens on the issue of health and healthy lifestyles
- How to fulfil a legal duty to inform patient writing his/her previous expressed wish?
- Commission health assessment by medical assessor committees
- Psychological aspects of malignant vasovagal syncopes
- Changes in body composition and eating habits of obese patients after intragastric balloon insertion
- The reliability of the Czech version of the General-Food Craving Questionnaire-Trait
- Patient with abdominal aortic aneurysm – diagnostics, follow-up and treatment in the ambulance of general practitioner
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Gastric surgery at present
- Betaglucans – immunomodulatory substances in prevention and support treatment
- Commission health assessment by medical assessor committees
- Patient with abdominal aortic aneurysm – diagnostics, follow-up and treatment in the ambulance of general practitioner
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

