-
Medical journals
- Career
Bronchiektázie nesouvisející s cystickou fibrózou
Authors: M. Šterclová; M. Vašáková
Authors‘ workplace: Přednosta: prof. MUDr. Jiří Homolka, DrSc. ; Primářka: doc. MUDr. Martina Vašáková, PhD. ; Pneumologická klinika 1. LF UK a Thomayerovy nemocnice, Praha
Published in: Prakt. Lék. 2014; 94(3): 152-155
Category: Of different specialties
Overview
Termín bronchiektázie je popisný a vyjadřuje patologickou dilataci průdušek spojenou s poškozením jejich stěny. Identifikace vyvolávající příčiny může vést v některých případech ke změně terapeutického postupu (humorální imunodeficity, alergická bronchopulmonální aspergilóza, deficit alfa-1-antitrypsinu), proto je jednoznačně doporučeno se o ni u všech nemocných s bronchiektáziemi pokusit. Nejčastějším symptomem u dospělých pacientů s bronchiektáziemi je chronický produktivní kašel, při rozsáhlém postižení s perzistující expektorací purulentního sputa. Definitivní diagnóza se opírá o výsledky počítačové tomografie hrudníku s vysokou rozlišovací schopností (HRCT). Obecné principy léčby u nemocných s bronchiektáziemi zahrnují identifikaci a následnou léčbu vyvolávající příčiny, snahu o udržení popř. zlepšení plicních funkcí, snížení počtu akutních exacerbací a zlepšení kvality života nemocných.
Klíčová slova:
bronchiektázie – kašel – antibiotika – mukolytikaÚVOD
Termín bronchiektázie je popisný a vyjadřuje patologickou dilataci průdušek spojenou s poškozením jejich stěny. Jednou z možných příčin vzniku bronchiektázií je cystická fibróza (CF) často spojená s mimoplicními příznaky. S ohledem na specifika léčby by měli být pacienti s CF sdružováni ve specializovaných centrech, která o ně zajišťují komplexní péči. Následující přehled je zaměřen na možné příčiny, příznaky, diagnostiku a léčbu dospělých nemocných, jejichž bronchiektázie nejsou asociovány s cystickou fibrózou (nonCF bronchiektázie) (3).
ETIOLOGIE
K poškození stěny bronchu a vzniku bronchiektázií může dojít na podkladě strukturálního defektu stěny průdušky, působením abnormálního tlaku vzduchu nebo důsledkem zánětu, ať již provázejícího infekci, inhalaci toxických látek či autoimunitní proces. Choroby, které mohou být komplikovány rozvojem bronchiektázií, shrnuje tabulka 1. Etiologii bronchiektázií se podaří objasnit v cca 50 % případů (4). Identifikace vyvolávající příčiny může vést v některých případech ke změně terapeutického postupu (humorální imunodeficity, alergická bronchopulmonální aspergilóza, deficit alfa-1-antitrypsinu), proto je jednoznačně doporučeno se o ni u všech nemocných s bronchiektáziemi pokusit (obr. 1 až 7).
Table 1. Možné příčiny bronchiektázií u dospělých 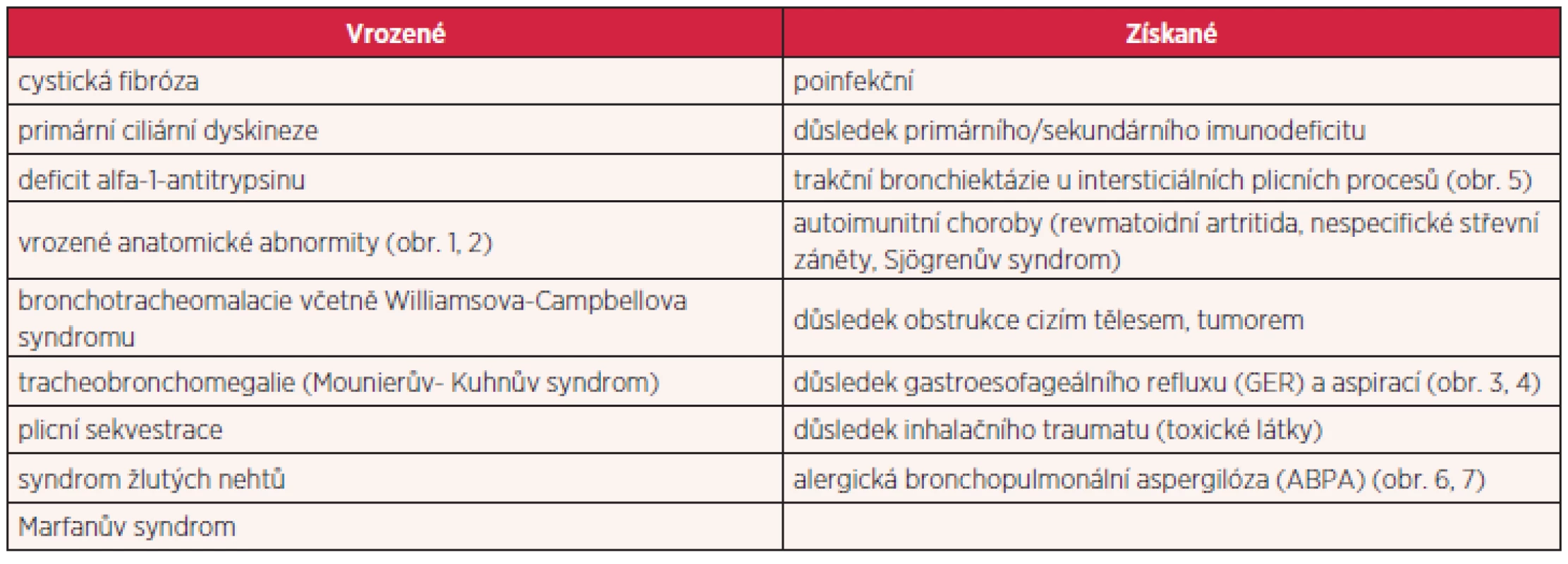
Image 1. Zadopřední skiagram nemocné s bronchiektáziemi na podkladě vrozené vývojové vady levé plíce 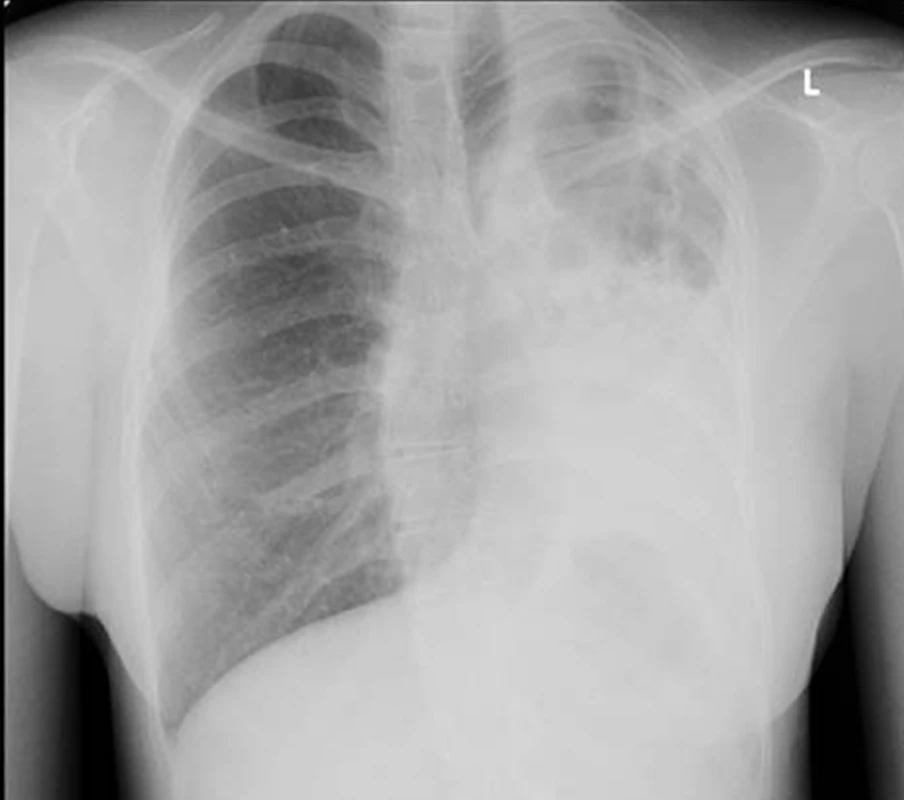
Image 2. Počítačová tomografie (CT) hrudníku nemocné s bronchiektáziemi na podkladě vrozené vývojové vady levé plíce 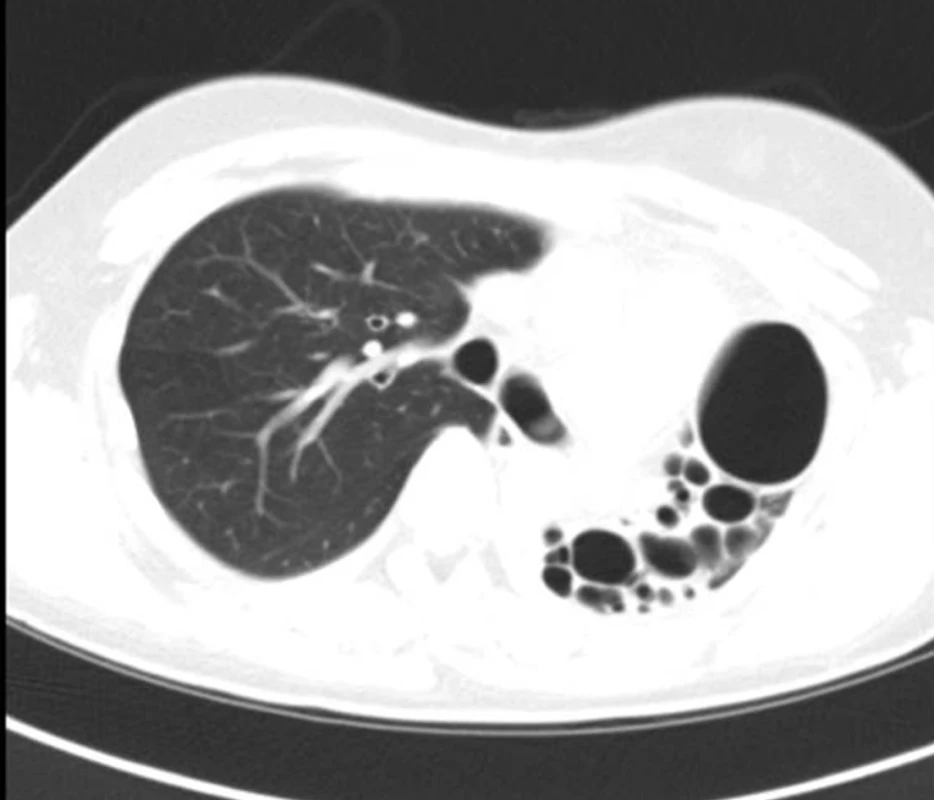
Image 3. Zadopřední skiagram hrudníku pacienta s bronchiektáziemi na podkladě opakovaných aspirací při gastroezofageálním refluxu v dětství 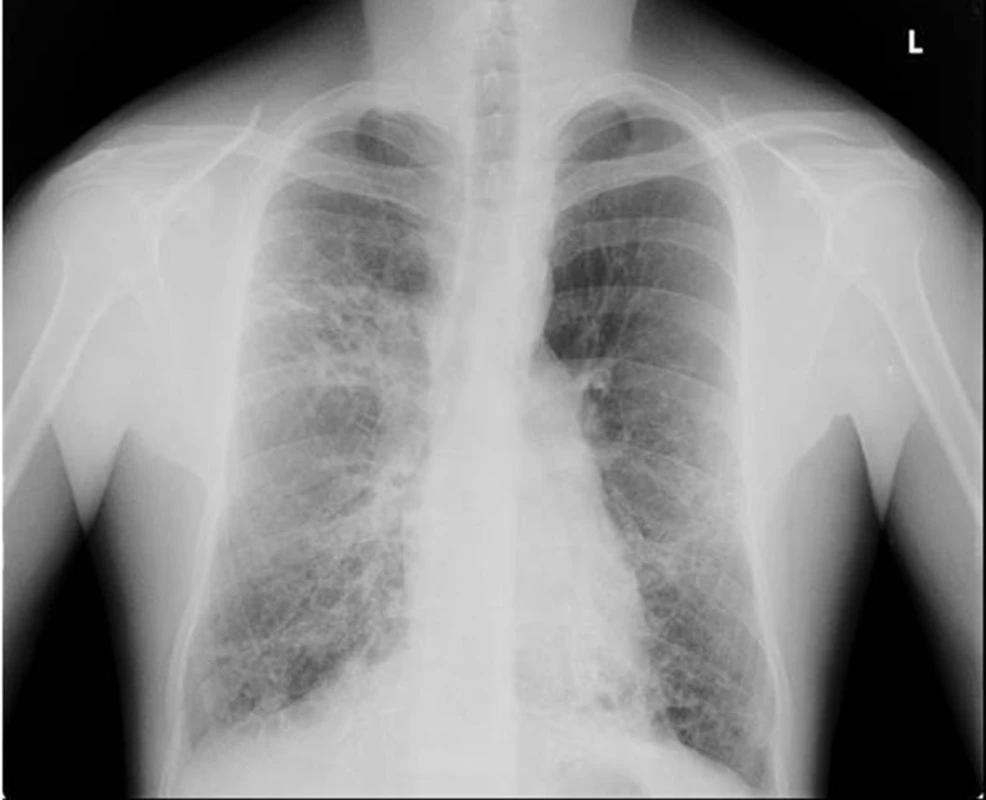
Image 4. HRCT obraz bronchiektázií vzniklých na podkladě opakovaných aspirací při gastroezofageálním refluxu v dětství 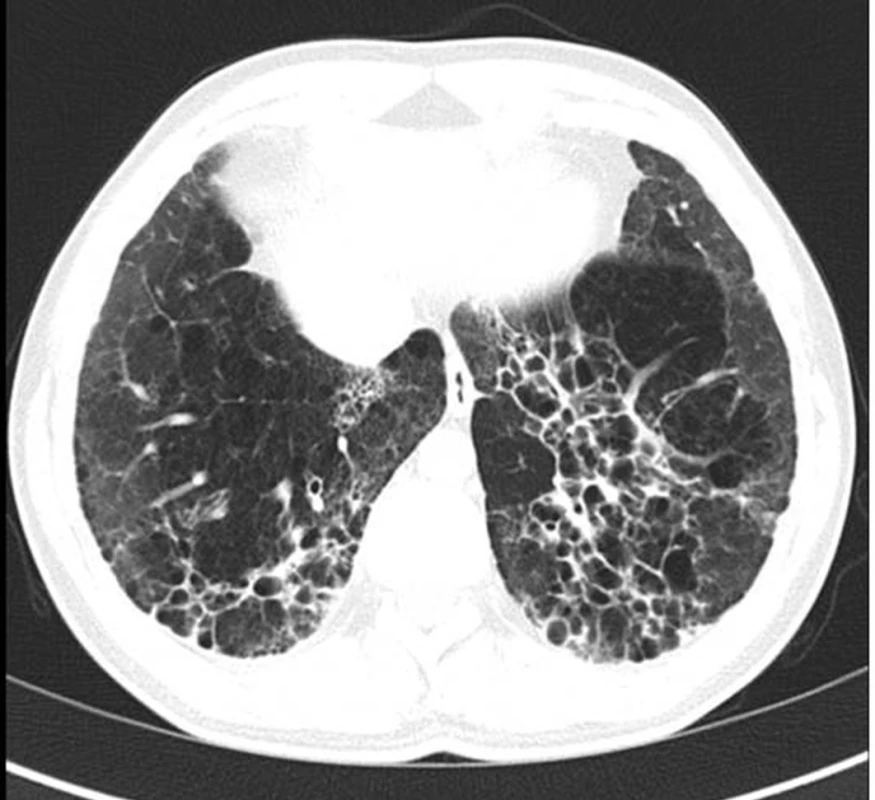
Image 5. HRCT obraz bronchiektázií u nemocného s intersticiálním plicním procesem 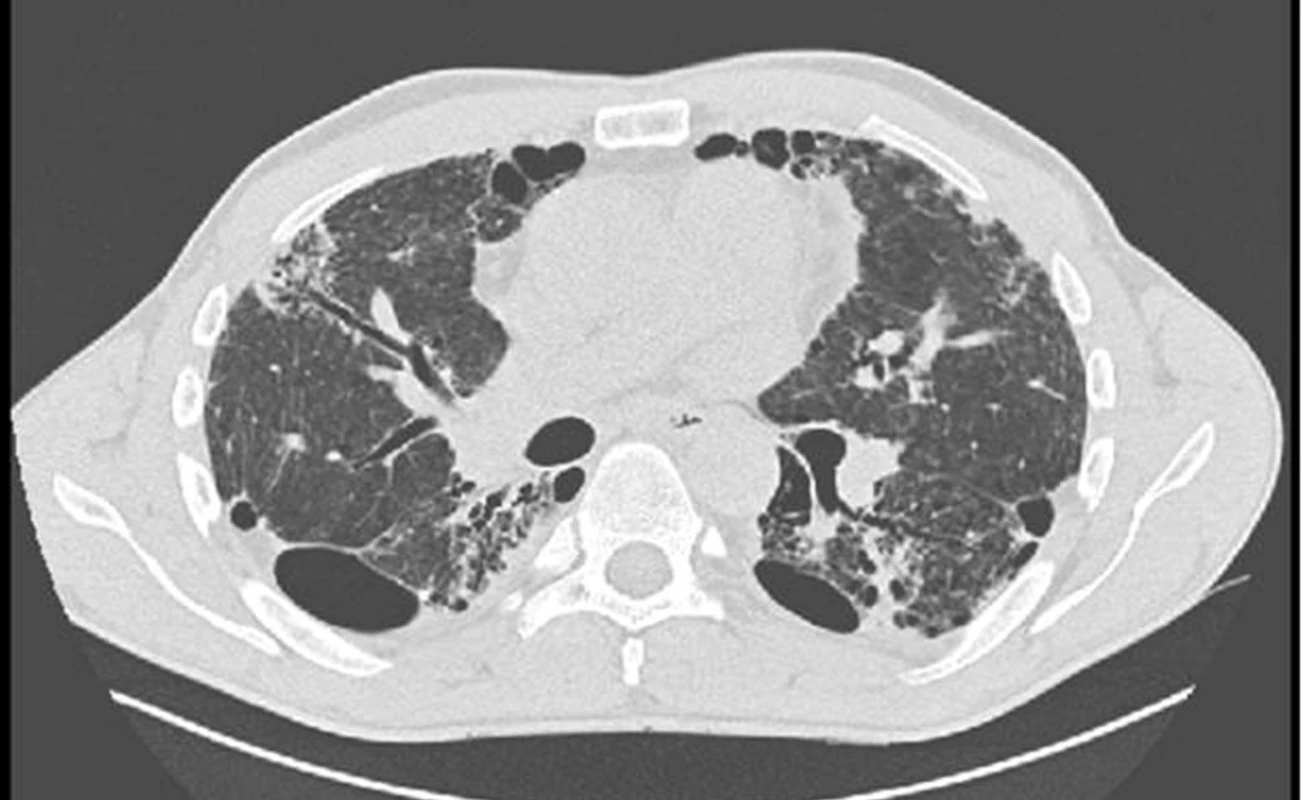
Image 6. Zadopřední skiagram hrudníku nemocné s bronchiektáziemi při alergické bronchopulmonální aspergilóze 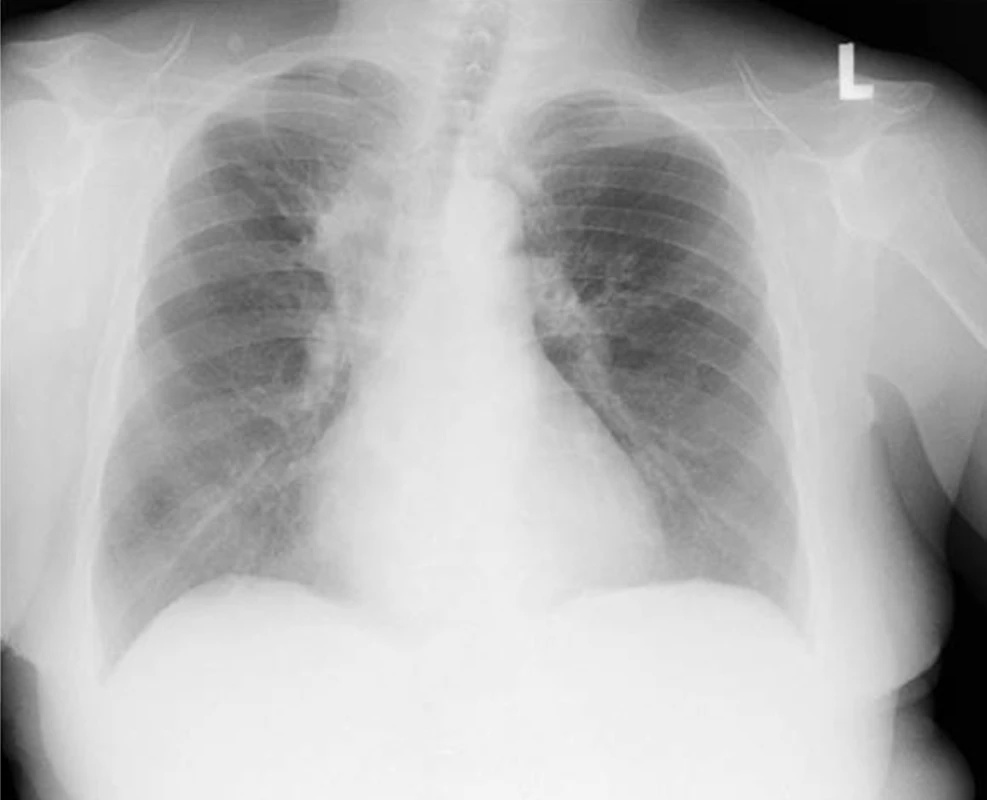
Image 7. HRCT hrudníku nemocné s bronchiektáziemi při alergické bronchopulmonální aspergilóze 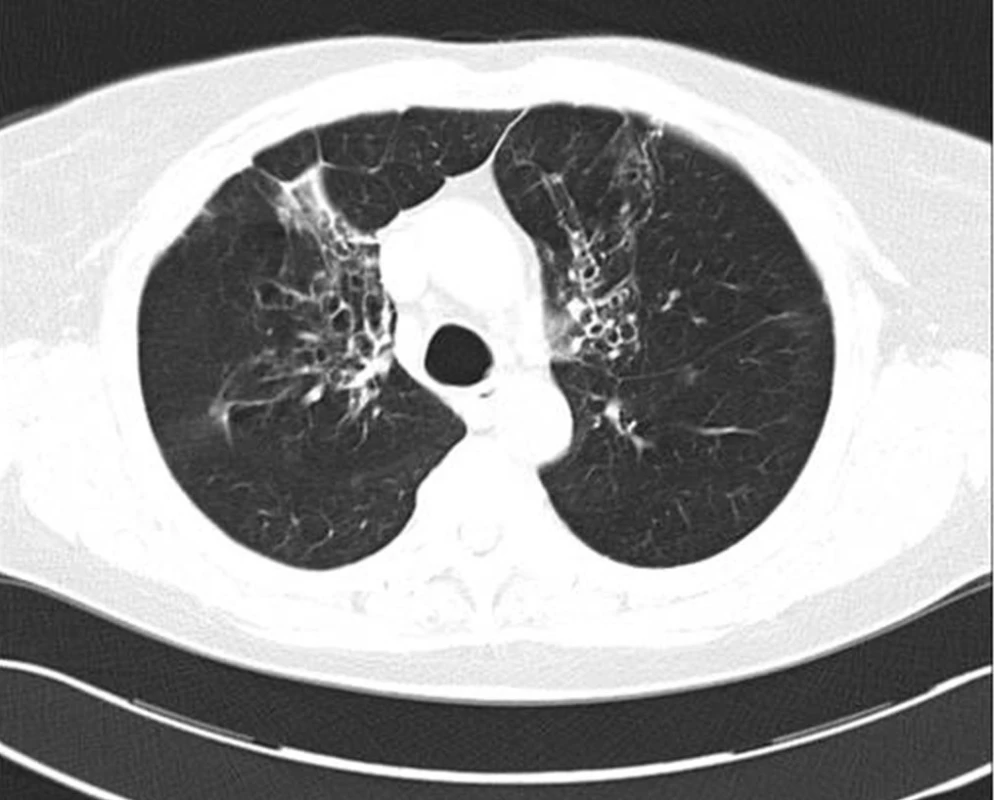
PŘÍZNAKY
Nejčastějším symptomem u dospělých pacientů s bronchiektáziemi je chronický produktivní kašel, při rozsáhlém postižení s perzistující expektorací purulentního sputa. Další příznaky mohou zahrnovat dušnost, únavu, pískoty nebo bolesti na hrudi. Akutní exacerbace onemocnění může být provázena změnou charakteru sputa či febriliemi. Upozornit na bronchiektázie může i hemoptýza nebo prokázaná kolonizace Pseudomonas aeruginosa (7).
U části nemocných vídáme paličkovité prsty. Poslechový nález nad plicními poli může být v průběhu exacerbace bohatý, s pískoty, vrzoty a chrůpky. U nemocných s plicní fibrózou je patrný krepitus. Normální poslechový nález bronchiektázie nevylučuje. Pacienti s již rozvinutou respirační insuficiencí mohou být cyanotičtí nebo mít známky cor pulmonale (hepatomegalie, hepatojugulární reflux, otoky dolních končetin) (2).
DIAGNOSTIKA
Spektrum vyšetření indikovaných u nemocných s bronchiektáziemi by mělo být cíleno na stanovení etiologie onemocnění vedoucího k jejich rozvoji a na posouzení stupně postižení plicního parenchymu. Podezření na přítomnost bronchiektázií ve spojitosti s typickými klinickými příznaky mohou vyvolat některé nálezy na skiagramu hrudníku. Patří mezi ně paralelní lineární denzity (tzv. obraz tramvajových kolejí), prstenčité nebo tubulární větvící se opacity. U nemocných s centrálními bronchiektáziemi v případě vyplnění průsvitu průdušky např. hlenovou zátkou mohou být na skiagramu patrné opacity odpovídající dystelektáze plicního parenchymu (8).
Definitivní diagnóza se opírá o výsledky počítačové tomografie hrudníku s vysokou rozlišovací schopností (HRCT). Bronchiektázie jsou definované jako rozšíření průdušek (vnitřní průměr bronchu > šíře arterie v příslušném bronchovaskulárním svazku, není patrné zužování bronchu směrem do periferie). Někdy bývá patrné zesílení jejich stěny. HRCT obraz může zúžit diferenciální diagnostiku etiologie bronchiektázií, a to zejména u nemocných s alergickou bronchopulmonální aspergiózou, ciliární dyskinezí, cystickou fibrózou, mykobakteriálními infekcemi, obstrukcí bronchu cizím tělesem a tracheobronchomegalií. Pro cystickou fibrózu jsou typické bronchiektázie lokalizované v horních plicních lalocích, vyloučena by měla být ale i u nemocných se známkami malabsopce, primární mužské infertility, anamnézou steatorey v dětství a opakovanou izolací Staphylococcus aureus ze sputa. U nemocných s ciliární dyskinezí bývá postižen spíše střední lalok, v anamnéze figurují příznaky opakovaných infekcí horních cest dýchacích od dětství včetně zánětů středouší. Suspekci by měla vyvolat i dextrokardie nebo neplodnost (5).
Všichni nemocní s radiologicky prokázanými bronchiektáziemi by měli podstoupit základní imunologické vyšetření (doporučováno je především stanovení sérové koncentrace imunoglobulinů včetně IgE a specifických IgE proti Aspergillus fumigatus, neboť průkaz hypogamaglobulinémie či alergické bronchopulmonální aspergilózy může mít terapeutický dopad).
U všech pacientů s prokázanými bronchiektáziemi by dále mělo být provedeno mikrobiologické vyšetření sputa (včetně se zaměřením na mykobakteria) a funkční vyšetření (minimálně usilovná vitální kapacita (FVC)), usilovně vydechnutý objem za první sekundu (FEV1) a vrcholový výdechový průtok (PEF) 1krát ročně, dále před a po intravenózní antibiotické léčbě). Nejčastějším patogenem kultivovaným ze sputa nemocných s non CF bronchiektáziemi bývá Haemophillus influenzae (35 % nemocných). Kolonizace Pseudomonas aeruginosa je spojena s těžším plicním postižením a horší prognózou.
Další možná vyšetření zahrnují stanovení koncentrace chloridů v potu, sérové koncentrace alfa-1-antitrypsinu, měření koncentrací oxidu dusnatého ve vzduchu vydechovaném nosem (nemocní s primární ciliární dyskinezí), vyšetření vzorku nosní sliznice elektronovým mikroskopem nebo sérové koncentrace autoprotilátek. Zvláštní pozornost je třeba věnovat symptomům gastroezofageálního refluxu, který může v hrát v patogenezi bronchiektázií klíčovou úlohu (6).
LÉČBA
Obecné principy léčby u nemocných s bronchiektáziemi zahrnují:
- identifikace a následná léčba vyvolávající příčiny,
- snaha o udržení popř. zlepšení plicních funkcí,
- snížení počtu akutních exacerbací,
- zlepšení kvality života nemocných.
Pokud lze u nemocných s bronchiektáziemi identifikovat jejich vyvolávající příčinu, měla by být takto cílená i terapie (tj. substituční léčba u nemocných s humorálním imunodeficitem, systémová kortikoterapie a antimykotická léčba u pacientů s alergickou bronchopulmonální aspergilózou, imunosupresní terapie a/nebo imunomodulační léčba u osob se systémovými chorobami pojiva či nespecifickými střevními záněty, léčba gastroezofageálního refluxu) (1). Dlouhodobá imunomodulace makrolidy je doporučována u pacientů difuzní panbronchiolitidou a u nemocných s četnými exacerbacemi chronické obstrukční plicní nemoci (tři a více ročně).
U řady pacientů je možná pouze symptomatická léčba. Snížení bakteriální nálože lze dosáhnout inhalační nebo systémovou antibiotickou léčbou. Před jejím zahájením by mělo vždy proběhnout mikrobiologické vyšetření sputa. Inhalační antibiotickou léčbu lze zvážit u nemocných s anamnézou četných exacerbací, kteří jsou kolonizováni Pseudomonas sp. (pro nemocné s non CF bronchiektáziemi v ČR kolistin). Systémově podávaná antibiotika jsou indikována u nemocných s akutní exacerbací na podkladě bakteriálního infektu (tab. 2). U nemocných s četnými exacerbacemi nebo u nemocných s těžkým průběhem exacerbací lze zvážit dlouhodobou antibiotickou léčbu dle aktuálních mikrobiologických nálezů. Dlouhodobě by však neměly být podávány chinolony.
Table 2. Doporučená systémová antibiotická léčba u nemocných s bronchiektáziemi dle typu kolonizujícího agens 
U nemocných s bronchiektáziemi hraje důležitou úlohu i bronchiální hygiena, s cílem usnadnění expektorace sputa a prevence vzniku hlenových zátek. Nezbytná je fyzioterapie (doporučovány techniky aktivního dechového cyklu, posturální drenáž, techniky s využitím usilovného výdechu a oscilační pomůcky). K inhalacím lze doporučit fyziologický roztok nebo hypertonický solný roztok, u nemocných s prokázanou reverzibilní bronchiální obstrukcí aplikaci beta agonistů a/nebo anticholinergik (tab. 3).
Table 3. Pořadí, v jakém by měla být užívána inhalační léčba zejména u nemocných s non-CF bronchiektáziemi 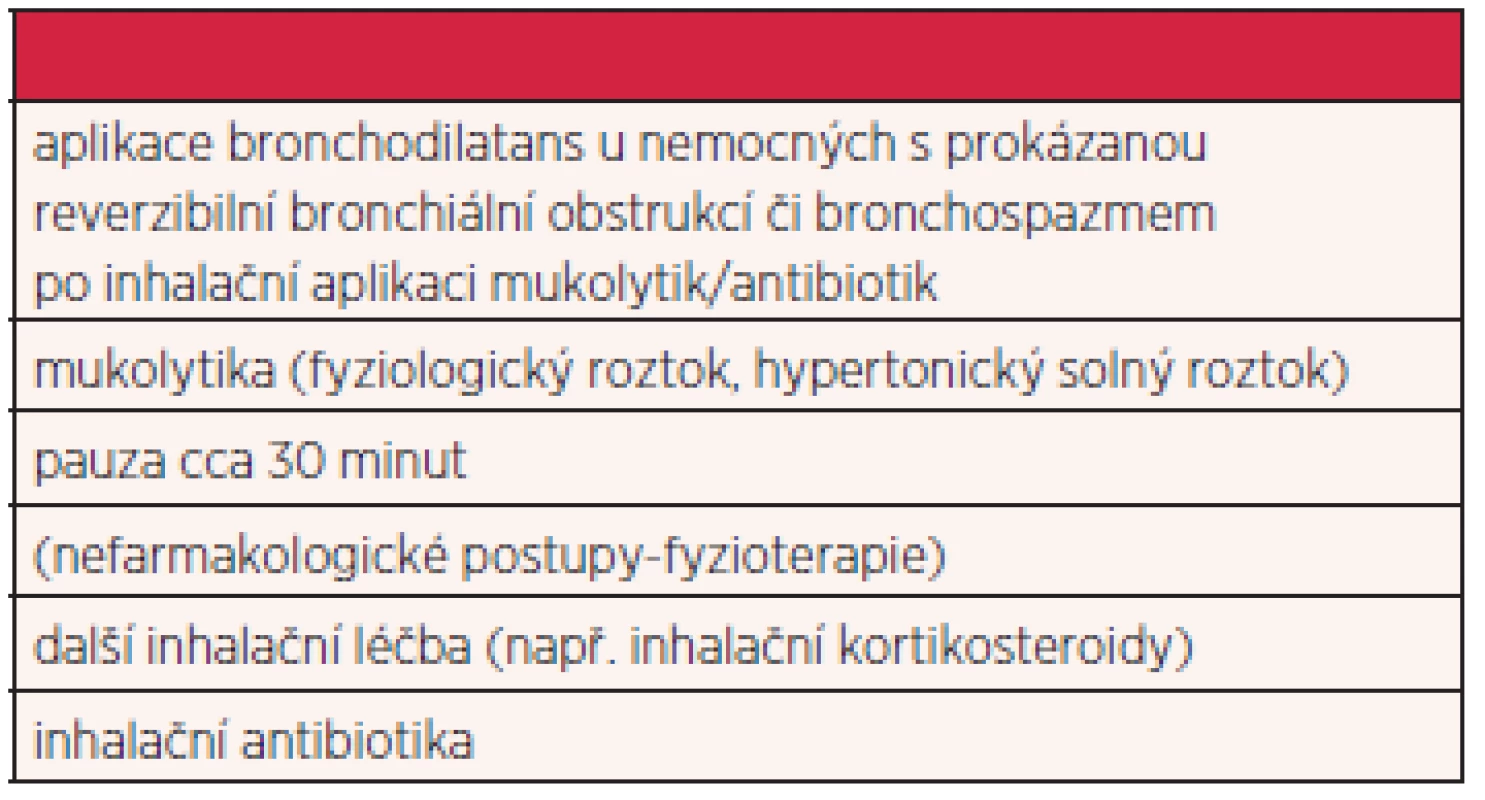
Nemocní splňující kritéria České pneumologické a ftiseologické společnosti (ČPFS) pro léčbu kyslíkem by měli být kandidáty dlouhodobé domácí oxygenoterapie (DDOT). U vybraných nemocných lze zvážit i domácí neinvazivní ventilační podporu, jedná se především o nemocné s hyperkapnickou respirační insuficiencí a poruchami spánku. Chirurgická léčba zahrnuje jak resekci lokalizovaných bronchiektázií, tak i řešení některých komplikací jako např. krvácení nebo odstranění nejpostiženějších segmentů u nemocných kolonizovaných rezistentními patogeny. Plicní transplantace by měla být zvážena u nemocných s non CF bronchiektáziemi s FEV1 < 30 % náležité hodnoty + třemi a více exacerbacemi ročně/recidivujícími pneumothoraxy/hemoptýzou vyžadující léčbu. S ohledem na riziko infekce je doporučena transplantace obou plic (9).
ZÁVĚR
Bronchiektázie mohou komplikovat řadu plicních i systémových onemocnění. Diagnostika choroby stojící za jejich vznikem může signifikantně ovlivnit další léčbu pacientů, v 50 % případů je však terapie nadále pouze symptomatická. Prognóza nemocných se odvíjí od rozsahu postižení plicního parenchymu a s tím souvisejícím poklesu plicních funkcí a od typu kolonizujícího agens.
ADRESA PRO KORESPONDENCI:
MUDr. Martina Šterclová, PhD.
Pneumologická klinika 1. LF UK a Thomayerovy nemocnice
Vídeňská 800, 140 59 Praha 4
e-mail: martina.sterclova@ftn.cz
Sources
1. Feldman C. Bronchiectasis: new approaches to diagnosis and management. Clin Chest Med 2011; 32 : 535–546.
2. Flight WG, Jones AM. Cystic fibrosis, primary ciliary dyskinesia and non-cystic fibrosis bronchiectasis: update 2008-11. Thorax 2012; 67 : 645–649.
3. Floto RA, Haworth CS (eds). Non-CF bronchiectasis. Eur Respir Mon 2011; 52 : 1–262.
4. Goeminne P, Dupont L. Non-cystic fibrosis bronchiectasis: diagnosis and management in 21st century. Postgrad Med J 2010; 86 : 493–501.
5. Kolek V, Kašák V, Vašáková M. Pneumologie. Praha: Maxdorf 2011.
6. Nair GB, Ilowite JS. Pharmacologic agents for mucus clearance in bronchiectasis. Clin Chest Med 2012; 33 : 363–370.
7. Pasteur MC, Bilton D, Hill AT, et al. British thoracic society guideline for non-CF bronchiectasis. Thorax 2010; 65: i1–i58.
8. Rademacher J, Welte T. Bronchiectasis--diagnosis and treatment. Dtsch Arztebl Int 2011; 108 : 809–815.
9. Vašáková M. Moderní farmakoterapie v pneumologii. Praha: Maxdorf 2013.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2014 Issue 3-
All articles in this issue
- Bolest v obličeji: rinosinusitida nebo jiná příčina?
- Metody chirurgické léčby stresové inkontinence po radikální prostatektomii
- „Vakcína na alergii“ v ordinaci praktického lékaře
- Dětské otravy – zkušenosti Toxikologického informačního střediska v Praze
- Výsledky Adamsova testu skoliotického zakřivení páteře u žáků základních škol
- Ošetřování hemoroidů na III. chirurgické klinice – patnáctileté zkušenosti
- Kolorektální karcinom a obezita
- Povinnosti ošetřujícího lékaře v nemocenském pojištění
- Bronchiektázie nesouvisející s cystickou fibrózou
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- „Vakcína na alergii“ v ordinaci praktického lékaře
- Dětské otravy – zkušenosti Toxikologického informačního střediska v Praze
- Bolest v obličeji: rinosinusitida nebo jiná příčina?
- Výsledky Adamsova testu skoliotického zakřivení páteře u žáků základních škol
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

