-
Medical journals
- Career
Jaké je v České republice riziko onemocnění legionelózou?
Authors: M. Petrovová
Authors‘ workplace: Přednosta: prof. MUDr. Petr Brhel, CSc. ; Klinika pracovního lékařství LF MU a Fakultní nemocnice u svaté Anny v Brně
Published in: Prakt. Lék. 2012; 92(4): 209-213
Category: Of different specialties
Overview
Článek podává stručný přehled současných klinických, diagnostických a léčebných poznatků o legionelózách a podrobněji se věnuje možným rizikovým expozicím a způsobům prevence. Šetřením NRL pro legionely v České republice v letech 1998–2008 bylo zjištěno vysoké procento hotelů, lázeňských hotelů, nemocnic a chladicích věží, kolonizovaných legionelami (60–89 %). Počty hlášených případů legionelózy ve stejném období měly trvale vzrůstající trend s maximem v roce 2008 (n = 15). V roce 2011 byl počet hlášených onemocnění již čtyřnásobný (n = 58). V letech 2000–2010 bylo hlášeno 14 % legionelóz v souvislosti s cestováním, 9 % při pobytu ve zdravotnickém zařízení a 3 % při výkonu profese. Původ ostatních 74 % onemocnění nebyl uspokojivě objasněn. Jednalo se o sporadické případy onemocnění, komunitní ani průmyslové epidemie či clustery nebyly v České republice dosud zjištěny. Roste počet osob s rizikovými faktory, přibývá i expozice legionelám v rámci bydlení, zdravotnických zařízení, obchodních, sportovních a nákupních center nebo v souvislosti s profesí.
Klíčová slova:
legionelóza, Legionářská nemoc, Pontiacká horečka, Legionella pneumophila, epidemiologie.Úvod
Infekční onemocnění nejsou v současnosti díky potenciálu antibiotik a vakcín vnímána jako zásadní terapeutický problém. Přesto existují infekční onemocnění početně vzácná, ale s vysokou smrtností i při včasné a adekvátní léčbě pacienta. Legionelóza je příkladem takové bakteriální infekce. Pojem legionelóza zahrnuje všechny formy infekce způsobené bakteriemi rodu Legionella. Jedná se o akutní bakteriální multisystémové onemocnění s variabilním průběhem. V České republice je legionelóza zařazena mezi infekce aktivně sledované v rámci epidemiologické surveillance.
Legionářská nemoc (1) je pneumonie vzniklá po inkubační době 2–10 dnů (i delší). Onemocnění má nízký attack rate (procento osob ze všech exponovaných, které onemocněly) – 5 %, proto je třeba aktivně pátrat po dalších nerozpoznaných případech. Odhaduje se, že legionely způsobí 2 až 5 % komunitních pneumonií a až 30 % pneumonií nozokomiálních. Plicnímu postižení nepředchází infekce horních cest dýchacích, typický je náhlý nástup s horečkou, zimnicí, bolestmi hlavy a svalů. Rozvíjí se suchý kašel a dušnost, u třetiny nakažených jsou přítomné symptomy gastrointestinální (průjem, zvracení, křeče), které zprvu mohou převládat nad příznaky respiračními. Během 1–2 dnů se rozvine pneumonie těžko odlišitelná od pneumonií jiného původu. Masivní plicní RTG nález je necharakteristický, může odpovídat intersticiální i lobární pneumonii a je často doprovázen pleurálním výpotkem. V laboratorním nálezu v této fázi nacházíme zvýšené hladiny aminotransferáz, laktátdehydrogenázy, častá je hyponatrémie a hypofosfatémie i zvýšená aktivita svalové frakce kreatinkinázy a myoglobinurie.
V průběhu dalších dnů nastupují příznaky encefalopatické (zmatenost, excitace), ale i těžší poruchy vědomí. Postupně se rozvíjí hypoxie, příznaky ARDS a nefropatie. Stav pacienta vyžaduje pobyt na JIP, někdy je nutná umělá plicní ventilace. Smrtnost u dosud zdravých jedinců může dosahovat až 10 %, u imunokompromitovaných nebo pozdě diagnostikovaných jedinců se pohybuje kolem 30–50 %. Příčinou smrti je nejčastěji respirační selhání při ARDS či multiorgánové selhání anebo diseminace infekce s rozvojem abscesů v mozku, ledvinách, svalech, játrech i jinde (2). Rizikové faktory pro vznik onemocnění jsou vyšší věk, mužské pohlaví, oslabený imunitní systém, chronické onemocnění dýchacích cest a ledvin, malignita nebo diabetes mellitus (3). Výskyt legionářské choroby je 2,5krát vyšší u mužů než u žen. V posledních letech roste incidence celková, v nižších věkových skupinách (45–64 let) i u dětí (4). Celková úmrtnost legionářské nemoci v posledních 20 letech klesla z 30 % na 12 %, u imunokompetentních pacientů se pohybuje mezi 1–5 %. Pacienti s respiračním selháním, imunosuprimovaní a s nozokomiální legionelózou mají trvale úmrtnost až 30 % a v případě přežití často trvalé následky (5).
Pontiacká horečka je akutní chřipkové onemocnění bez postižení plic, s nulovou mortalitou. Má krátkou inkubační dobu (12–48 hodin) a vysoký attack rate – 95 %. Je známkou kontaminace prostředí legionelami, často souvisí s profesní expozicí. Postihuje osoby s funkčním imunitním systémem, nebyly zjištěny predispoziční faktory ani závislost na věku či pohlaví (1).
Následující text podává stručný přehled současných klinických, diagnostických a léčebných poznatků o legionelózách a podrobněji se věnuje možným rizikovým expozicím a způsobům prevence v českých podmínkách.
Laboratorní diagnostika
Pouze z klinického obrazu a RTG nálezu nelze diagnózu legionářské nemoci stanovit. Používá se kombinace metod: kultivace, imunofluorescence, sérologie a močového antigenu (6, 7). Kultivací je možné vyšetřovat klinický materiál (sputum, respirační sekret z bronchoalveolární laváže, popř. sekční materiál) i environmentální vzorky. Takto získané legionely se dále identifikují. Vyšetření rozpustného lipopolysacharidového antigenu legionel v moči nemocného umožňuje rychlou etiologickou diagnózu i po zahájení antibiotické léčby a zvýšilo počty potvrzených legionelových infekcí (8). Mezi nepřímé diagnostické metody patří opakované vyšetření specifických protilátek pomocí reakce ELISA (27). Je vhodné pro epidemiologické vyšetřování osob v ohnisku. Metoda PCR průkazu DNA legionel v klinickém materiálu přispívá hlavně k objasnění role non-pneumophila druhů legionel (9). Sekvenace genomu legionel nabízí další možnosti v identifikaci jednotlivých kmenů a pomáhá k jednoznačné identifikaci zdroje (10).
Léčba
Základem efektivní léčby je včasné podání antibiotik. Legionela je intracelulární patogen schopný tvorby beta-laktamázy. Peniciliny, cefalosporiny a aminoglykosidy nejsou účinné. Historickým lékem volby je erytromycin, v současnosti se používají přednostně makrolidy a fluorochinolony, dále rifampicin, ketolidy a inhibitory proteáz (11). Výhody kombinované ATB léčby nejsou zatím přesvědčivé. Antibiotika je obvykle nutné podávat parenterálně, dávkování při horní hranici, doba terapie většinou 14 dní, při komplikacích i déle. I při adekvátní léčbě jsou komplikace časté. Ke zlepšení stavu dochází obvykle až po 3–5 dnech antibiotické terapie (12). Úplné vymizení RTG plicních nálezů může trvat i několik měsíců.
Ekologie legionel
Původcem onemocnění je anaerobní, G-bakterie Legionella. Bylo identifikováno více než 50 druhů legionel, nejméně 24 z nich je schopno vyvolat humánní onemocnění. Nejvýznamnější Legionella pneumophila má popsáno 16 séroskupin. Největší potenciál zdravotního rizika má Legionella pneumophila serogroup 1, subgroup A – Pontiac, dále L. pneumophila sg. 4 a 6. U imunosuprimovaných jedinců se uplatňují i jiné druhy legionel – L. longbeache, L. micdadei, L. bozemanae a další. V 80–90 % všech případů onemocnění v České republice je zjišťována L. pneumophila serogroup 1, tento fakt souvisí i s volbou diagnostické metody.
Legionely se vyskytují v půdě, půdních substrátech a kompostu, převážně ale ve vodním prostředí – v povrchové vodě sladké i mořské. Legionely ve vodním prostředí žijí jako intracelulární parazité vodních améb a cyanobakterií. Pravidelně osídlují i umělé vodní rezervoáry. Optimální růstové podmínky tvoří teplota vody v rozmezí 20–45 °C, stagnace nebo nízký průtok vody, biofilm, usazeniny a vodní kámen. Pro prevenci onemocnění osob je velmi důležité vědět, který konkrétní druh legionely je přítomen v prostředí a v jakém množství.
Z nedostatečně udržovaných technických systémů s vodní náplní se legionely šíří vzdušnou cestou – kontaminovaným aerosolem. U exponovaných osob může vdechnutí legionel vyvolat plicní onemocnění. Vzácný je přenos ingescí nebo přímou instilací mikroba do plic. Kolonizace orofaryngu je diskutována, ale nebyla zatím přesvědčivě potvrzena. Nebyl zjištěn mezilidský přenos původce onemocnění. Vnímavost osob k nákaze je všeobecná, při dostatečné expozici nebezpečnému kmeni legionely může onemocnět i zcela zdravý jedinec.
Epidemiologie legionelóz v České republice
Rozsáhlé vyšetřování klinických i environmentálních vzorků bylo v České republice zahájeno po nozokomiální epidemii v pražském IKEM v roce 1998. Z přehledu výsledků mikrobiologických vyšetření prováděných NRL pro legionely v České republice v letech 1998–2008 (13) je zřejmé, že 71 % vyšetřených hotelů (n = 60), 69 % lázeňských hotelů (n = 48), 89 % nemocnic (n = 60) a 77 % chladicích věží (n = 52) bylo kolonizováno legionelami. V hotelích byla nejčastěji izolována L. pneumophila sg. 6, ve zbývajících zařízeních převažovala L. pneumophila sg. 1, následovaná sg. 6, sg. 3 a sg. 5. Mezi saprofytickými druhy dominovaly L. spiritensis a L. rubrilucens.
Do databáze infekčních onemocnění Epidat bylo od roku 2000 s rostoucím trendem každoročně hlášeno 2–58 onemocnění, nejvíce v roce 2011. Jednalo se o sporadické případy, komunitní ani průmyslové epidemie či clustery nebyly v České republice dosud zjištěny. Počty případů v jednotlivých letech uvádí tabulka 1.
Table 1. Počet hlášených pfiípadÛ legionelózy v České republice 2001–2011 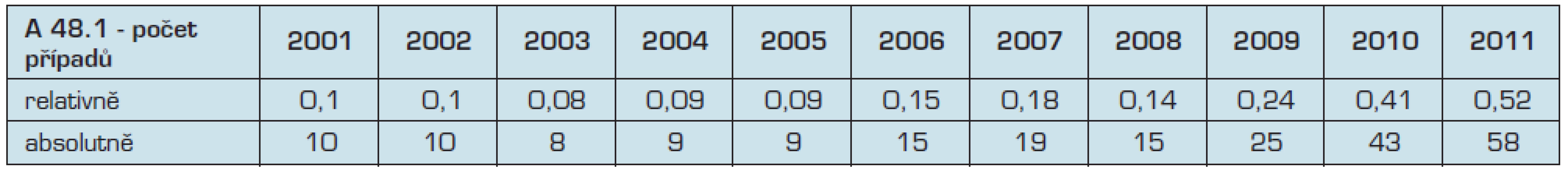
Obtížná diagnostika a složitost došetřování možných rezervoárů jsou hlavními příčinami nízkého počtu hlášených případů onemocnění – skutečný počet onemocnění v podmínkách České republiky se odhaduje na dvacetinásobný. Pro epidemiologické sledování se legionelózy dělí na komunitní, cestovní, nemocniční a profesní. V letech 2000–2010 vzniklo z celkového počtu hlášených onemocnění 14 % v souvislosti s cestováním, 9 % při pobytu ve zdravotnickém zařízení a 3 % při výkonu profese. Původ ostatních 74 % onemocnění nebyl uspokojivě objasněn.
Cestovní legionelóza
Dříve byly českými turisty vyhledávány levnější hotely a penziony bez nadstandardu v podobě klimatizace a využívání wellness služeb. V posledních letech přibývá nároků na kvalitu a rozsah služeb, cest do exotických destinací, výjimečné nejsou výpravy napříč světadíly a plavby na luxusních výletních lodích. V hotelových koupelnách při osobní hygieně, zejména při sprchování, může být klient vystaven kolísavým, nárazově i velmi vysokým dávkám infekčního aerosolu. Omezení provozu nebo uzavření části hotelových kapacit po skončení hlavní turistické sezóny vede ke stagnaci vody v nepoužívaných systémech a ke zhoršení její mikrobiální kvality (14). V tropických oblastech s přirozeným nedostatkem pitné vody se používají různé zásobní nádrže na vodu dešťovou, bez řádné údržby a čištění přináší riziko expozice legionelám. K dovolené patří také relaxační aktivity v bazénech, jacuzzi a na vodních atrakcích. Také provoz obřích výletních lodí, cruise ships, je plně závislý na zásobách pitné vody a úpravě vody mořské. Nejde jen o vodu k vaření a osobní hygieně, ale i o vodu provozní a technologickou z klimatizace a chlazení motorů, dále o upravenou vodu pro bazény, vířivky.
Do evropské databáze cestovních legionelóz je v posledních 10 letech hlášeno cca 700–1000 případů onemocnění turistů ročně. K nejrizikovějším zemím s vysokými počty onemocnění u turistů patří Itálie, Francie, Turecko a Španělsko (15), tedy oblíbené destinace českých turistů.
Nozokomiální legionelóza
Legionelóza se vyskytuje i jako onemocnění vzniklé v souvislosti s léčením, ošetřováním a vyšetřováním ve zdravotnickém zařízení. Nozokomiální legionelóza mívá závažnější průběh, vyšší smrtnost a v etiologii širší druhové spektrum legionel. Četnost nozokomiální legionelózy se pohybuje od 0 do 47 % a závisí na množství mikrobů, na jejich virulenci, na spektru pacientů a jejich vnímavosti k infekci, na míře expozice a na dostupnosti identifikačních metod pro legionely v jednotlivých nemocnicích (16, 17). Ve většině evropských zemí státní zdravotní orgány vydaly doporučení k rutinnímu monitorování legionel v systémech s teplou vodou a k preventivnímu ošetření vody v těchto zařízeních. V České republice konkrétní zásady stanoví vyhláška MZ č. 293/2006 Sb., o hygienických požadavcích na pitnou a teplou vodu a četnost a rozsah kontroly pitné vody. Stanoví početní limit legionel pro zdravotnická či ubytovací zařízení a sprchy u veřejných bazénů a koupališť. Požadavek nulových nálezů legionel platí pro oddělení nemocnic ošetřující imunokompromitované pacienty. Splnění požadavku je při stáří a kvalitě vodovodních systémů v budovách většiny českých nemocnic nereálné bez pravidelně prováděných sanačních opatření a kontinuální dezinfekce.
Předpis v České republice ošetřuje i provoz rehabilitačních a lázeňských zařízení, jako jsou bazény, hydromasážní a perličkové vany pro vodoléčbu a končetinové koupele. Jejich rizikovou částí jsou hadice, trysky, vedlejší okruhy a čerpadla, opět z důvodů stagnace, vyšší teploty vody a obtížné čistitelnosti. Novela vyhlášky o hygienických požadavcích na koupaliště a sauny z podzimu 2011 nařizuje zdravotnickým zařízením s lázeňským či rehabilitačním provozem vypracovat a nechat schválit provozní řády orgány ochrany veřejného zdraví. Samostatnou kapitolou jsou termální vody a navazující služby v lázeňských centrech. Zachování přírodní kvality těchto léčivých vod se v praxi dostává do rozporu s nutností ošetřit z hlediska stagnace a teploty rizikovou vodu před nebezpečím kolonizace legionelami.
Mikrobiologickým vyšetřením i epidemiologicky bylo potvrzeno i riziko u chladicích systémů zubařských vrtaček. Při jejich použití vzniká aerosol, možná je expozice pacienta i personálu (18). Ve zdravotnických zařízeních se používají i další přístroje a nástroje s technologickou vodou: respirátory, nebulizátory, inhalátory, irrigátory, chladicí systémy endoskopických přístrojů, pohotovostní sprchy, spreje pro výplach očí, zásobníky a rozvody demineralizované vody atd. Jejich provoz není v současné době legislativně ani prakticky z tohoto pohledu dostatečně ošetřen. Oficiální informace výrobce často neobsahují instrukce o vhodných postupech údržby a prevence komponent přístroje, které jsou v kontaktu se stagnující vodou o vyšších teplotách.
Komunitní legionelóza
K nejvýznamnějším potvrzeným rizikovým rezervoárům patří celosvětově vodní systémy opatřené chladicí věží nebo odpařovacím kondenzátorem (19). Chladicí věže průmyslové i komunitní slouží k ochlazování provozní vody v protisměrném proudu studeného vzduchu. Tato voda je pak využívána k chlazení technologických procesů nebo klimatizovaných pobytových prostor (bytů, kanceláří, nákupních, společenských a sportovních center). Při nedostatečné údržbě chladicích věží vznikají na vnitřních mokrých plochách vrstvy usazenin a biofilmu. Biofilm je zásadní struktura pro život legionel. Poskytuje jim dobré růstové podmínky, symbiózu s amébami a také ochranu před vlivem čisticích a dezinfekčních látek. Průmyslové objekty s chladicími věžemi jsou často umístěny v blízkosti bytové zástavby, po směru větru se infekční aerosol může rozšířit i do komunitní sféry. Dále se v přenosu infekce často uplatňují špatně udržované teplovodní systémy v soukromých i veřejných budovách a ostatní systémy obsahující vodu, jejíž teplota může přesáhnout 20 °C a která se může uvolňovat v podobě spreje nebo aerosolu (20). Jsou to například požární hydranty, okrasné vodotrysky, fontány, zvlhčovače potravin v supermarketech či rosiče květin v hobby marketech. Jedna z největších dosud popsaných epidemií vznikla roku 1999 v Holandsku na výstavě květin, kde byly za provozu předváděny perličkové koupele obsahující nezabezpečenou vodu. Po expozici infekčnímu aerosolu zde onemocnělo 188 osob z řad návštěvníků, vystavovatelů i obsluhy zařízení (21). Zatím největší světový výskyt s 449 potvrzenými případy onemocnění byl zachycen ve španělské Murcii v červenci 2001. Provedená epidemiologická šetření jako zdroj této komunitní epidemie označila chladicí věže v městské nemocnici (22). Z poslední doby možno uvést epidemii v německém Ulmu v zimě roku 2010, kde po expozici kontaminovanému aerosolu z průmyslové chladicí věže onemocnělo 65 osob, pět z nich zemřelo (23).
Oblíbené odpočinkové aktivity nabízí wellness centra, akvaparky, komerční jacuzzi, sauny, vířivé vany a další provozy. Nebezpečí hrozí u systémů, kde voda stagnuje v technické, obslužné části, tvořené soustavou obtížně dostupných a čistitelných hadic a spojek. Průběžná údržba a trvalá dezinfekce jsou zde metodou volby v prevenci onemocnění legionelózou. Domácí koupelnové vířivé vany nebo vkládané rošty také vyžadují údržbu, čištění a dezinfekci.
Mezi komunitní legionelózy řadíme i onemocnění osob po expozici v domácím prostředí. Zajištění kvality studené a zejména teplé vody v objektech je základním požadavkem pro jejich trvalý provoz. Odpovědnost za kvalitu teplé vody nese provozovatel objektu. Vodárenské společnosti zajišťují zdravotně nezávadnou vodu s nízkým přirozeným výskytem mikroorganismů, teprve jejím ohřevem dochází k pomnožení legionel. Vodovodní potrubí přivádí centrálně ohřátou vodu do koncových odběrových míst. Často je neudržované, za hranicí životnosti, plné slepých ramen a nepoužívaných koncovek (20). Umyvadlové baterie a sprchové hlavice plné usazenin a biofilmu v kombinaci s teplotou vody v koupelnách rodinných domů i bytů poskytují legionelám ideální růstové podmínky. V posledních letech epidemiologové často šetří onemocnění v panelákové výstavbě, neudržované kvůli složitým vlastnickým vztahům a cenám oprav. Rizikové naopak nejsou domácnosti vyrábějící teplou vodu průtokovými ohřívači, kde se ohřívá jen množství k okamžité spotřebě a nedochází tak ke stagnaci vody.
Profesionální onemocnění
Legionářská nemoc postihuje také osoby s profesní expozicí. Byla popsána u pracovníků v odvětví těžby ropy, práce s plynovým zařízením, svářečů, pracovníků při zpracování plastů vstřikováním, ve sklářském průmyslu, zaměstnanců mycích linek, horníků, řidičů, zdravotníků, pracovníků v potravinářském a nápojovém průmyslu, v čistírnách odpadních vod, v celulózkách a papírnách (24, 25).
V letech 2000–2011 bylo v České republice evidováno šest případů profesionální legionelózy, další tři z roku 2011 jsou v šetření. Jednalo se např. o profese mechanik-seřizovač, humanitární pracovník, zámečník, dělník, lodní kapitán, technik, školník, zedník. Rizikové expozice: kontakt s recirkulující technologickou vodou, oprava kalového čerpadla, údržba chladicí věže a zásobníků vody, protiprašné zkrápění v kamenolomu, stavební práce. Do Registru nemocí z povolání byly hlášeny celkem tři případy uznané a odškodněné profesionální legionelózy v letech 1998–2000 (profese údržbář, svářeč a řidič nákladního auta). Od té doby nebyla tato diagnóza v souvislosti s profesí řešena.
Riziko onemocnění je v technických a dělnických profesích zejména během odstávek, výměn, oprav, údržby a čištění zařízení. Na uvedené pracovní pozice není vhodné zařazovat osoby s rizikovými faktory v anamnéze, zejména s poruchou imunity. Je třeba pracovníky poučit o riziku expozice a stanovit správný pracovní postup. Při čištění, opravách nebo odběru vzorků je vhodná ochrana dýchacích cest a sliznic respirátory s vysokou účinností, ochrannými brýlemi a rukavicemi. Je třeba dbát, aby nebyl během prací údržby generován žádný aerosol. Platí zákaz jídla, pití a kouření. Nezastupitelná je role závodních lékařů, kteří znají pracovní podmínky na konkrétním pracovišti a mohou aktivně na možné biologické riziko upozornit zaměstnavatele.
Preventivní postupy
Prevence začíná správným projektem, použitím vhodných materiálů při realizaci a udržováním správných provozních podmínek. Technické postupy jsou dostupné v manuálech a doporučeních pro různé obory. Odpovědnost za stav zařízení nese provozovatel. Metodou je zavedení postupů k minimalizaci rizika, tedy jeho identifikace, sledování, vyhodnocování a provedení nápravných opatření v případě potřeby.
Odstranění legionel z již kolonizovaných vodních systémů je složité. Jako krátkodobé řešení bývá doporučována nárazová termodezinfekce – přehřátí vody v celém systému na teplotu 70 °C a její odpouštění. Výsledky tohoto řešení v praxi často nesplní očekávání, zvlášť v rozsáhlých systémech a při nedůsledné realizaci. Chemická dezinfekce účinkuje dlouhodobě, ale vyžaduje investice do instalace a provozu zařízení pro kontinuální dávkování biocidů, v poslední době zejména na bázi oxidu chloričitého, dříve chloru, nebo iontů stříbra a mědi (26). Metody použité v chladicích věžích a průmyslu navíc nesmí narušovat technologii výroby a kvalitu produktů. Vypracováním analýzy rizik, monitoringem i sanací se zabývají specializované firmy. Při potvrzené kontaminaci legionelami se jedná již o speciální ochrannou dezinfekci, tedy činnost vyžadující odbornou způsobilost.
Závěr
Úspěšná léčba chronických onemocnění a používání imunosupresiv paradoxně zvyšuje počet osob s vyšším rizikem onemocnění legionářskou nemocí. Současně dochází k častější expozici legionelám v běžném životě, například vlivem oteplování klimatu, výstavbou moderních komplexů budov s použitím otevřených vodních chladicích systémů. Jedná se o ubytovací kapacity, zdravotnická zařízení, obchodní a nákupní centra nebo průmyslové provozy. Zásadní význam pro nemocné legionelózou má rychlé stanovení diagnózy a provedení mikrobiologického vyšetření kombinací metod. K ukončení rizikové expozice dalších osob je třeba najít rezervoár původce nákazy, což vyžaduje zapojení státních dozorových institucí. Pro zlepšení mikrobiologické bezpečnosti provozu vodních systémů je nezbytné harmonizovat legislativu ČR s legislativou evropskou. Rovněž epidemiologové v současné době přizpůsobují databázi infekčních onemocnění požadavkům evropského informačního systému v rámci ECDC. Je třeba zvýšit povědomí o této problematice mezi technickými odborníky i v běžné populaci a optimalizovat komunikaci všech zúčastněných stran.
MUDr. Markéta Petrovová
Klinika pracovního lékařství FN u sv. Anny v Brně
Výstavní 17
360 00 Brno
E-mail: marketa.petrovova@fnusa.cz
Sources
1. Bartram, J.Y. Chartier, Lee J., et al. Legionella and the prevention of legionellosis. Geneva, Switzerland: World Health Organization Press, 2007. ISBN 9241562978.
2. Schurmann, D., Grosse. G., Horbach, I., Fehrenbach, F.J. Pulmonary and extrapulmonary manifestation of L. pneumophila. Zentralbl Bacteriol Mikrobiol Hyg (A), 1983, 255(1), 120–126.
3. Jarešová, M., Stříž, I., Hložánek, I. Legionella – bakterie ohrožující imunosuprimované pacienty po orgánových transplantacích. Alergie, 2000, 2(4), s. 128–130.
4. Turzíková, J., Fuchs, M., Pohunek, P., Nechanický P. Legionella pneumophilla – původce pneumonie v dětském věku. Alergie, 2000, 2(2), s. 128–130.
5. Pedro-Botet, ML., Nunez, R., Sopena, N., et al. Legionella pneumonia (LP) in immunosuppressed (IS) patients. Abstractbook. The 7th International Conference Legionella 2009. Institute Pasteur: Paris, France, 2009.
6. Waterer, G.W., Baselski, V.S., Wunderink, R.G. Legionella and community-acquired pneumonia: a review of current diagnostic tests from a clinician’s viewpoint. Am J Med., 2001, 110(1), p. 41–48.
7. Edelstein, P.H. Detection to antibodies to Legionella. In: Rose AR, Conway de Macario E, Fahey JL, Friedman P, Penn GM (eds.). Manual of clinical immunology, 4th ed. Washington D.C.: American Society for Microbiology 1992, p. 459–466.
8. Blyth, C.C., Adams, D.N., Chen, S.C. Diagnostic and typing methods for investigating Legionella infection. N S W Public Health Bull., 2009, 20(9–10), p. 157–161.
9. Mahbubani MH, Bej AK, Miller R, et al. Detection of Legionella with polymerase chain reaction and gene probe methods. Mol Cell Probes, 1990, 4(3), p. 175–187.
10. Haroon, A., Koide, M., Higa, F., et al. Identification of Legionella pneumophila serogroups and other Legionella species by mip gene sequencing. J Infect Chemother., 2011, October 2011. [Epub ahead of print] DOI: 10.1007/s10156-011-0324-0. ISSN 1437-7780.
11. Edelstein, P.H. Antimicrobial therapy for Legionnaires’ disease, still in need of improvement. Abstractbook, The 7th International Conference Legionella 2009. Institute Pasteur: Paris, France, 2009.
12. Jindrák, V. Strategie antibiotické léčby těžké komunitní pneumonie v intenzivní péči. Anest. intenziv. Med., 2003, 14(6), p. 291–294.
13. Drašar, V., Polcar, R., Fry, N.K. Legionella colonization of czech environment and its health risk. A ten year study. Abstractbook. The 7th International Conference Legionella 2009. Institute Pasteur: Paris, France, 2009.
14. Piana, A., Azara, A., Sotgiu, G., et al. Travel-associated Legionellosis: emerging illness or epidemiological reality? Ig Sanita Pubbl., 2006, 62(3), p. 305–318.
15. Carol, J. Legionnaires’ disease in Europe 1995–2008: Trends and Challenges. Abstractbook. The 7th International Conference Legionella 2009. Paris, France: Institute Pasteur, 2009.
16. Roig, J., Sabria, M., Pedro-Botet, M.L. Legionella spp.: community acquired and nosocomial infections. Curr Opin Infect Dis., 2003, 16(2), p. 145–151.
17. Sabria, M., Yu, V.L. Hospital-acquired legionellosis: solutions for a preventable infection. Lancet Infect Dis., 2002, 2(6), p. 368–373.
18. Singh, T., Coogan, M.M. Isolation of pathogenic Legionella species and legionella-laden amoebae in dental unit waterlines. J Hosp Infect., 2005, 61(3): p. 257–262.
19. Mouchtouri, V.A., Goutziana, G., Kremastinou, J., Hadjichristodoulou, C. Legionella species colonization in cooling towers: risk factors and assessment of control measures. Am J Infect Control., 2010, 38(1): p. 50–55.
20. Stojek, N., Dutkiewicz, J. Legionella and other gram-negative bacteria in potable water from various rural and urban sources. Ann Agric Environ Med., 2006, 13(2), p. 323–335.
21. Boshuizen, H.C., Neppelenbroek, S.E., van Vliet, H., et al. Subclinical Legionella infection in workers near the source of a large outbreak of Legionnaires disease. J Infect Dis., 2001, 184(4), p. 515–518.
22. García-Fulgueiras, A., Navarro, C., Fenoll, D., et al. Legionnaires’ disease outbreak in Murcia, Spain. Emerg Infect Dis., 2003, 9(8): p. 915–921.
23. von Baum, H., Härter, G., Essig, A., et al. Preliminary report: outbreak of Legionnaires’ disease in the cities of Ulm and Neu-Ulm in Germany, December 2009 – January 2010. Euro Surveill., 2010, 15(4): pii=19472. Dostupný též na http://www.eurosurveillance.org/ViewArticle.aspx?ArticleId=19472. [cit. 3-2-2012].
24. Juanita, A., Luqman, T., Dick, J.H., Arie, H.H. Infectious disease risks associated with occupational exposure: a systematic review of the literature. Occup Environ Med., 2012, 69, p. 140–146.
25. Sas, K. (Ed.) Legionella and legionnaires’ disease: a policy overview [on-line]. Dostupný na: osha.europa.eu/en/publications/literature_reviews/legionella-policy-overview.pdf. [cit. 3-2-2012].
26. Stout, J.E., Yu, V.L. Experiences of the first 16 hospitals using copper-silver ionization for Legionella control: implications for the evaluation of other disinfection modalities. Infect Control Hosp Epidemiol., 2003, 24(8), p. 563–568.
27. Strnad, V., Staňková, M., Misoň, P. První zkušenosti se sérologickou diagnostikou legionelózy v Československu. Čas Lék čes., 1982, 121(28), s. 865–869.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2012 Issue 4-
All articles in this issue
- Základy kognitivní, afektivní a sociální neurovědy: XVII. Svobodná vůle
- Astma a výživa: stravovací doporučení pro prevenci a léčbu astmatu
- Fyzická aktivita v kontexte postprandiálneho metabolizmu glukózy a lipidov
- Varianty lidských chromozomů a jejich význam z pohledu klinické genetiky
- Jaké je v České republice riziko onemocnění legionelózou?
- Profesionální onemocnění hlášená v České republice v roce 2011
- Rizikové faktory pracovního prostředí a profesionální onemocnění hlášená v České republice v roce 2011
- Alkohol a nádory jícnu – ekonomické náklady
- Personální situace všeobecných praktických lékařů v České republice
- Studie QUALICOPC – porovnání rozvoje primární péče v 31 evropských zemích
- Význam histologické verifikace metastáz tumorů
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Astma a výživa: stravovací doporučení pro prevenci a léčbu astmatu
- Varianty lidských chromozomů a jejich význam z pohledu klinické genetiky
- Jaké je v České republice riziko onemocnění legionelózou?
- Význam histologické verifikace metastáz tumorů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

