-
Medical journals
- Career
Demence v ordinaci praktického lékaře
: J. Fiala
: Přednosta: doc. MUDr. Otakar Keller, CSc. ; Primářka: MUDr. Jolana Marková ; Neurologická klinika Fakultní Thomayerovy nemocnice a IPVZ, Praha
: Prakt. Lék. 2009; 89(9): 488-493
: Various Specialization
Demence je trvalý stav, kdy dochází k poklesu kognitivních funkcí oproti stavu před nemocí do té úrovně, že pacient selhává ve zvládání úkonů v běžném životě. Nejčastější formou demence je Alzheimerova nemoc, vaskulární a smíšené demence a nemoc s Lewyho tělísky. Pro diagnostiku je zásadní především anamnéza trvajících obtíží ve zvládání dříve běžných aktivit, anamnéza poruch chování, fyzikální vyšetření, zobrazovací vyšetření mozku (počítačová tomografie nebo magnetická rezonance) a běžná laboratorní vyšetření. Je vhodné odeslání pacienta na pracoviště neurologie nebo psychiatrie, která jsou specializovaná na péči o pacienty s demencí, a to zvláště u onemocnění s atypickým průběhem. Včasná diagnostika je důležitá zejména k vyloučení stavů, které mohou demenci napodobovat a mohou být případně včas kauzálně léčitelné. Ve zvládání pacientů s demencí je důležitá nejen vhodná farmakologická léčba, ale zejména edukace pacienta a jeho pečovatele a poskytnutí psychosociální opory.
Klíčová slova:
demence, péče, přehled.Úvod
Demence je definovaná jako zhoršení paměti a zhoršení výkonu v jedné z následujících kognitivních funkcí:
- řeč,
- exekutivní funkce (plánovaní, pozornost, abstraktní uvažování),
- praxe (naučené pohybové stereotypy).
Jedná se o pokles oproti předchozímu chování, dochází k porušení sociálních návyků a pracovní výkonnosti a nelze tento stav přičíst na úkor jiných stavů, jako je deprese, jiné poruchy nálady nebo psychóza (2).
Diagnóza demence
Na prvním místě v diagnostickém algoritmu je nutné na možnost demence vůbec pomyslet (9). Vzhledem k povaze onemocnění má často sám pacient snížený nebo zcela chybějící náhled na to, že by mohl být nemocen (anosognozie). To vede k bagatelizování stavu nejen jeho okolím, ale často i lékaři. Někdy je nutné pacienta vyšetřit několikrát a doplnit anamnézu nejen od člověka, který je s pacientem v denním kontaktu, ale i od jiných blízkých osob (17). Anamnéza (osobní, farmakologická) je pro vlastní diagnózu mimořádně důležitá.
Co se týká podezření na možnost demence, zjišťujeme míru zhoršení a aktuální stav zejména od blízké osoby (potíže s pamětí – vybavování, nutnost připomínat, schopnost samostatně nakupovat, ztrácení věcí, dále verbálních schopností, schopnost číst a vnímat obsah toho, co čte, poslouchá nebo toho, co sleduje v televizi, apod.). Je vhodné požádat o konkrétní příklady.
Dále zjišťujeme, čemu se pacient věnuje ve svém volném čase a jak se schopnosti případně zhoršují, jak udržuje sociální kontakty, jak se stará o osobní hygienu, zda nejsou přítomné náznaky změny osobnosti.
Ke srovnání s předešlou úrovní kognitivní výkonnosti je užitečné zjistit úroveň dosaženého vzdělání a pracovní pozici před vznikem onemocnění. Pro vlastní zhodnocení kognitivní výkonnosti se používají jednak některé jednodušší testy a pak velká řada podrobnějších testů, které nicméně vyžadují zkušenosti a čas. Je lepší proto pacienta odeslat na speciální psychologické vyšetření (neuropsychologické), blíže viz např. (9).
Test MMSE (5) je nejčastěji používaný test, který orientačně hodnotí základní kognitivní domény. Maximum je 30 bodů. Dosažení méně než 24 bodů svědčí pro demenci při odpovídající anamnéze se senzitivitou 87 % a specificitou 82 % (17).
Nevýhodami MMSE jsou zejména necitlivost k lehkým formám demence nebo ke zhodnocení hraničních stavů, zvláště při vyšším premorbidním vzdělání a necitlivostk poruše exekutivních funkcí.
Test hodin je velmi užitečný a rychlý, zvláště při hodnocení s určitými zkušenostmi (9). Dobře ukazuje hlavně na poruchu plánování, schopnost řešení několikastupňových úkonů a schopnost abstrakce.
Důležité je důkladné fyzikální a zvláště neurologické vyšetření, při kterém zejména pátráme po stopách po proběhlých mozkových příhodách (paréza, pyramidové jevy, hemianopsie, atd.), po známkách hypokinezy nebo rigidity. Důležité je posouzení chůze (17, 16).
Je doporučeno provést základní laboratorní vyšetření k vyloučení sekundární příčiny kognitivního deficitu, případně jiných komorbidit (sedimentace, krevní obraz s diferenciálním rozpočtem, minerály, glykémie, renální a jaterní parametry a vyšetření štítné žlázy, vitamin B12).
Další testy se z důvodů ekonomické náročnosti nedoporučuje rutinně vyšetřovat. Jejich indikace se zvažuje individuálně (sérologie HIV, lues, trophyrema whipplei – gastrointestinální potíže, myoklonie, revmatologický skríning, thiamin, kyselina metylmalonová/homocystein, hladina vitaminu E, genetické vyšetření (např. m. Huntington) atd. (17, 16).
Vyšetření mozkomíšního moku má opět význam především diferenciálně diagnostický, a to zejména k vyloučení možnosti zánětlivého postižení mozku. Vyšetření zvýšených hodnot tau proteinu, fosfo-tau a amyloidového-beta 42 proteinu může mít význam při diagnostických rozpacích (16), ale v klinické praxi se neukázalo jako příliš užitečná (17).
Kromě základních zobrazovacích vyšetření mozku (počítačová tomografie – CT, magnetická rezonance – MR) se ještě k funkčnímu zhodnocení používají izotopová vyšetření (SPECT nebo PET mozku), a to zejména v případech, kdy po zhodnocení klinickém a strukturálním zůstává diagnostická nejistota, nebo jako doplněk ke strukturálnímu vyšetření (17, 16). Vyšetření EEG má v diagnostice demencí malý význam a slouží především k podpoře klinického podezření na epileptickou transientní amnézii nebo na jiné parciální epileptické záchvaty (9, 16) a je součástí diagnostických kriterií při určení pravděpodobné sporadické formy Creutzfeldt-Jakobovy nemoci dle WHO.
Základní formy demence
Přesné etiologické určení demence je možné jedině post mortem. Během života je možné určit maximálně diagnózu pravděpodobnou.
Nejčastější formou demence je Alzheimerova nemoc, která tvoří asi 50–65 % všech příčin demence (9). Dalšími nejčastějšími formami demence jsou vaskulární demence (asi 10–15 %), smíšená demence (vaskulární/Alzheimerova nemoc asi 10 %) a nemoc s Lewyho tělísky (10 až 15 %). Frontotemporální demence představuje asi 5–6 % přápadů.
Mezi zbývající příčiny patří demence u normotenzního hydrocefalu, potraumatické, poinfekční, posthypoxické, při encefalopatiích metabolického původu a u vzácných neurodegenerativních onemocnění, např. progresivní supranukleární obrny, kortikobazální degenerace, Huntigtonovy nemoci a u některých případů Parkinsonovy nemoci.
Alzheimerova nemoc
Představuje nejčastější typ demence. U nás postihuje přibližně 70–90 tisíc lidí (9). Typicky začíná po 45. roce života, ale nejčastěji se rozvíjí po 65. roce života (17). Jedná se o kortikální demenci, to znamená, že maximum změn postihuje mozkovou kůru. Příčinou je předčasné odumírání neuronů postupně v celé mozkové kůře na podkladě degenerativních změn, které jsou histologicky charakterizovány ukládáním vláken a smotků (tangles) hyperfosforylovaného proteinu tau uvnitř buněk a depozit amyloidu vně buněk, především kolem cév.
Pro tuto klinickou jednotku je zcela zásadní porucha recentní deklarativní paměti. Pacienti nemají dlouho v průběhu onemocnění potíže vybavovat si staré události, což často uvádějí jako argument, že mají paměť dobrou. Postiženo je především ukládání nových paměťových stop. Pro tuto schopnost je zásadní normální funkce hipokampů, které bývají Alzheimerovou nemocí postiženy velmi časně. S určitým zjednodušením lze říci, že hipokampy nejsou potřeba pro vybavování paměťových stop již uložených (9), proto pacienti nemají dlouho potíže s vybavováním informací zapamatovaných před rozvojem nemoci.
Rozlišení poruchy vybavení a ukládání nové informace lze provést jednoduchým testem (9). Pacientovi je předložen seznam slov (3–5), která si má zapamatovat. Tento seznam slov je možné několikrát zopakovat, abychom vyloučili případný podíl nepozornosti. Po odvedení pozornosti nějakým jiným úkolem pacienta požádáme, aby si vzpomněl na co nejvíce slov, která si měl zapamatovat. Porušená výbavnost i vštípivost se v této fázi projeví podobně: pacient si nevybaví žádná nebo jen některá slova. Pokud ale poskytneme vhodnou nápovědu (první písmeno, kategorii předmětu, výběr z možností), pacienti s poruchou pouze vybavování jsou schopni si na slova vzpomenout dobře a jsou si jisti, o které slovo šlo. Naproti tomu pacienti s poruchou vštípivosti (u Alzheimerovy nemoci) si jednak často vůbec nevzpomínají, že si měli něco pamatovat, dále si nejsou jisti odpovědí, ale nejčastěji udávají zcela náhodná slova, nebo si z možností vybírají nesprávná (konfabulace neboli intruze).
Pro stanovení diagnózy je ale nutné najít postižení v alespoň ještě jedné kognitivní sféře.
Řeč:
- porucha pojmenování,
- porozumění,
- plynulosti řeči,
- opakování.
Zrakově-prostorové funkce:
- kreslení obrazců,
- manipulace trojrozměrnými předměty,
- konstrukční apraxie, atd.
Exekutivních funkce:
- plánování činnosti,
- schopnost provést plán,
- změna plánu při výskytu nových informací,
- pozornost, atd.
Dále je potřeba prokázat, že jde o postižení tak výrazné, že pacient není schopen normálně fungovat v běžném životě a že se jedná o změnu delší než 6 měsíců. Je nutné vyloučit, že potíže nemohou být způsobeny jiným onemocněním (nádor mozku, úraz mozku, mozková příhoda, hydrocefalus, hypothyreóza, další metabolická onemocnění, atd.).
Po splnění všech výše uvedených podmínek stav pacienta odpovídá diagnostickým kriteriím pravděpodobné Alzheimerovy nemoci (DSM – IV) (2). Motorické potíže nejsou součástí onemocnění, a pacienti mají obvykle velmi dobře zachovalou motoriku do pozdních stadií onemocnění (17).
Vaskulární demence
Vaskulární demence vzniká úbytkem mozkové tkáně na podkladě cévního onemocnění mozku. Její příčinou je nejčastěji multiinfarktové postižení mozku v důsledku ischemie v povodí drobných perforujících tepen (postihuje převážně bílou hmotu hemisfér) nebo rozsáhlejších ischemických ložisek v povodí větších mozkových tepen (postihuje kůru i bílou hmotu). Existuje i demence po jednorázové cévní mozkové příhodě v některém pro kognici kritickém místě (gyrus supramarginalis, angularis, thalamus, apod.) (9, 19). Uvedené procesy se často kombinují.
Pro diagnózu je důležitý anamnestický průkaz opakovaných cévních mozkových příhod, přítomnost cévních rizikových faktorů (hypertenze, kouření, dyslipidémie, diabetes mellitus, srdeční onemocnění) a nález pokročilých cévních změn na zobrazovacím vyšetření mozku (CT, MR – postischemická ložiska) při infarktech v povodí velkých tepen, a/nebo leukoaraióza při infarktech v povodí perforujících tepen. Klinicky je charakteristické schodovité zhoršování kognitivních funkcí, jejichž výsledné (kumulované) postižení dosahuje úrovně demence.
Dominuje zejména porušení exekutivních funkcí (plánování činnosti, schopnosti provést plán, změnu plánu, zaměření pozornosti, odfiltrování rušivých vlivů) a často bývá přítomna emoční labilita (spastický smích, pláč) nebo apatie.
Další kognitivní sféry jsou poškozeny pouze tehdy, pokud byla oblast důležitá pro zpracování dané informace postižena (např. afázie při frontotemporální nebo parietální lézi dominantní hemisféry). Paměť bývá postižena zejména ve sféře výbavnosti (viz výše). Osobnost pacienta (povaha, osobnostní rysy) bývá dlouho zachována, na rozdíl např. od Alzheimerovy nemoci. Dále je možné nalézt pozůstatky po cévních mozkových příhodách při běžném neurologickém vyšetření (parézy, pyramidové jevy, asymetrie reflexů, pseudobulbární syndrom, spasticita, apod.) (17).
V čisté formě se nicméně vaskulární demence vyskytuje spíše vzácně a jsou časté překryvy zejména s Alzheimerovou nemocí (smíšený typ demence). Analýzou epidemiologických studii (4) bylo dokonce zjištěno, že rizikové faktory platné pro vaskulární demenci jsou stejné jako v případě Alzheimerovy nemoci.
Existují různé pomůcky ke klinickému odlišení Alzheimerovy nemoci od vaskulární demence, i když s odkazem na výše uvedené je jistě tento pohled schematický. Odráží nicméně pravděpodobnost, do jaké míry mohou být obě jednotky u daného pacienta zastoupeny. Nejznámější je Hutchinsonova škála, viz tabulka 1.
1. Hutchinsonova ischemická škála 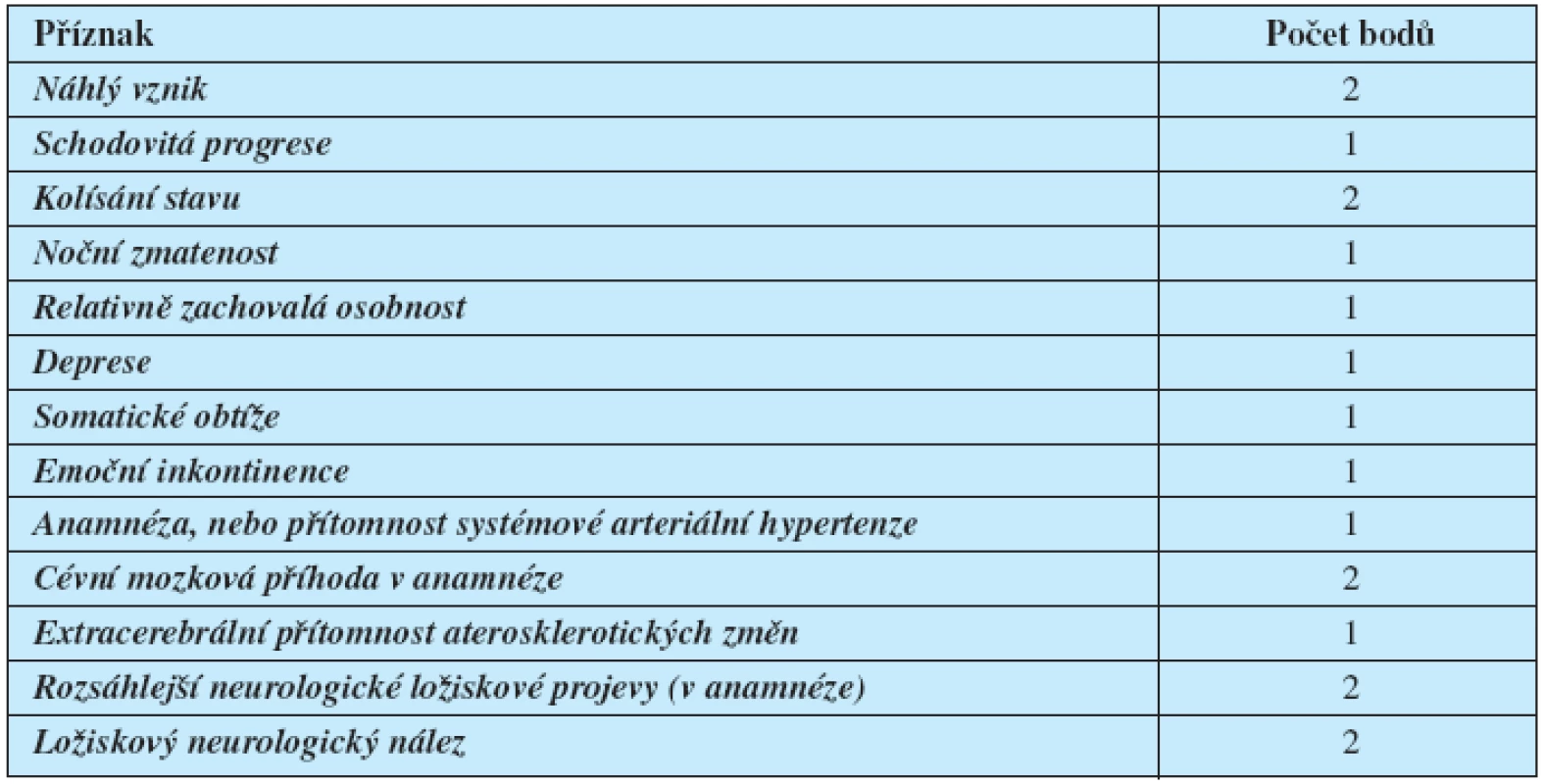
Hutchinsonova škála slouží k orientačnímu odlišení vaskulární demence a demence na neurodegenerativním podkladû, zejména Alzhemerovy nemoci (9). Body se sečtou. Skóre nad 7 bodů svědčí pro vaskulární demenci, skóre pod 4 body nesvědčí pro vaskulární etiologii. Nemoc s Lewyho tělísky
Jedná se o třetí nejčastější demenci. Podobně jako Alzheimerova nemoc postihuje převážně mozkovou kůru. Histopatologicky je charakterizovaná patologickými nitrobuněčnými agregáty alfa synukleinu (Lewyho tělíska a Lewyho neurity) zejména v oblasti mozkové kůry, ale někdy i s převahou v mozkovém kmeni nebo limbickém sytému (13).
Lewyho tělíska jsou okrouhlé eozinofilní inkluze, obklopené světlým halo ve světelném mikroskopu, a jsou podobná, i když ne zcela identická, těmi, které se vyskytují v substantia nigra u pacientů s Parkinsonovou nemocí (13).
Demence u nemoci s Lewyho tělísky postihuje opět více kognitivních domén, ačkoli potíže s pamětí se objevují spíše v průběhu, nežli na začátku onemocnění. Nejvíce postižené jsou funkce vizuospaciální, pozornost a funkce exekutivní. Onemocnění se kromě demence projevuje třemi klíčovými projevy:
- fluktuacemi stavu,
- zrakovými halucinacemi, a
- parkinsonismem (13, 3).
Fluktuace je nejhůře rozpoznatelným rysem a projevuje se hlavě epizodami denní ospalosti, kolísavou kognitivní výkonností i hybností. Zrakové halucinace, především komplexní a opakované, jsou velmi charakteristickým znakem a často se objevují zejména v počátku onemocnění. Z parkinsonské symptomatologie je zejména přítomna rigidita a hypokinéza, která má spíše axiální převahu a je častá posturální instabilita s pády. Třes je málo obvyklý. Parkinsonský syndrom obvykle špatně odpovídá na léčbu L-dopou.
Kromě těchto klíčových příznaků jsou podpůrnými znaky poruchy REM spánku, zvýšená senzitivita na neuroleptika a oboustranně snížená aktivita ve striatu při zobrazení pomocí DATScanu (funkční zobrazení dopaminového transportního systému).
Poruchy spánku mohou vlastní onemocnění předcházet a projevují se hlavně živými sny doprovázenými motorickou aktivitou a vokalizacemi. Senzitivita na neuroleptika je přítomna asi v 50 %, ale pokud je přítomna, je pro nemoc s Lewyho tělísky velmi charakteristická.
Existuje ještě celá řada nespecifických, ale pro diagnózu podpůrných znaků, jako například:
- opakované pády a synkopy,
- přechodné a nevysvětlitelné poruchy vědomí,
- autonomní dysfunkce (ortostatická hypotenze, inkontinence, impotence, obstipace),
- deprese,
- psychotické stavy,
- halucinace v jiných modalitách,
- bludy a další.
Pro splnění diagnostických kriterií pro pravděpodobnou nemoc s Lewyho tělísky (13, 3) je nutnou podmínkou přítomnost demence, jak byla definována výše a dva klíčové znaky nebo alespoň jeden klíčový znak a jeden podpůrný znak. Nemoc s Lewyho tělísky je spojena s deficitem acetylcholinu v mozkové kůře a zvláště pacienti se zrakovými halucinacemi (největší deficit) dobře odpovídají na terapii inhibitory cholinesteráz.
Frontotemporální demence
Frontotemporální demence (frontotemporální lobární degenerace) je vzácné onemocnění, které se projevuje zejména časnou změnou osobnosti, ztrátou náhledu a oploštěním emotivity (14, 6, 9). Paměť a zrakově prostorové funkce zůstávají dlouho zachované. Jedná se o etiologicky heterogenní skupinu, která má tři hlavní klinické fenotypy:
- klasickou frontotemporální demenci projevující se výše uvedenými poruchami chování a změnou osobnosti,
- formu s postižením navíc i řeči v expresivní složce – primární progresivní afázie, nebo
- formu s postižením řeči v její percepční složce – sémantická demence (14).
Podkladem je neurodegenerativní proces spojený s patologií v metabolismu proteinu tau. Histopatologické obrazy jsou pestré (14). Přesná patofyziologie není známa. Na rozdíl od výše uvedených neurodegenerativních demencí je nejvíce postiženým mediátorovým systémem systém serotoninergní a je také poměrně zachována funkce acetylcholinergního systému (10).
Demence u Parkinsonovy nemoci
Parkinsonova nemoc jako taková je spojena s téměř šestinásobně vyšším rizikem demence nežli u běžné populace (1). Nejčastější rysy demence u Parkinsonovy nemoci zahrnují poruchy pozornosti, paměti a špatné exekutivní funkce, dále bývají přítomny poruchy spánku, autonomní dysfunkce (13).
Diagnóza demence u Parkinsonovy nemoci by měla být stanovena jen tehdy, pokud se demence objeví u již předtím jasně diagnostikované Parkinsonovy nemoci, tj. charakteristická symptomatologie (asymetrická hypokineze, rigidita, třes), odpovídá dobře na L-dopu, atd. (13). Většinou začíná asi po 10 letech od stanovení diagnózy Parkinsonovy nemoci, a neměla by být stanovena dříve než jeden rok od stanovení diagnózy Parkinsonovy nemoci (pak se podle diagnostických kriterií jedná o nemoc s Lewyho tělísky).
Jiné demence spojené s parkinsonskou symptomatologií
Dalšími vzácnými onemocněními s rozvojem demence a parkinsonismem jsou například progresivní supranukleární obrna a kortikobazální degenerace (9, 17).
Při objevení se demence ve spojení s parkinsonskou symptomatologií je vždy nutné vyloučit možnost normotenzního hydrocefalu, který je potenciálně léčitelný prostřednictvím zkratové operace. Ten se projevuje klasickou symptomatologií
- poruchou chůze – „frontálního typu“, hypokineza, o široké bazi, „apraxie chůze“,
- demencí,
- močovou inkontinencí.
Je to jeden z důvodu, proč by pacienti se syndromem demence měli být vyšetření pomocí CT nebo MR mozku.
Mírná kognitivní porucha
Jedná se o heterogenní skupinu onemocnění, která jsou na pomezí mezi „normou“ a demencí (blíže viz 15). Český název (9) odpovídá anglickému ekvivalentu Mild Cognitive Impairment, který se i v české literatuře zkracuje jako MCI. Jedná se o pokles kognitivních funkcí, kdy pacient nesplňuje diagnostická kriteria pro demenci (např. je postižena jen jedna složka kognice, není porušena soběstačnost).
Existuje několik forem MCI. Nejčastější forma je amnestická. Určité procento, zejména amnestické MCI, progreduje do Alzheimerovy nemoci. Není stále jednoznačná shoda na tom, zda, kteří pacienti s MCI a kdy by měli být léčeni inhibitory cholinesteráz (9, 17). Léčba u nás není, nicméně, hrazeno pojišťovnou.
Rozlišení demence a deprese
Rozlišení deprese je jeden ze základních kroků v diagnostice demencí vzhledem k častému výskytu deprese u seniorů, ale i k výrazné komorbiditě (9). Pro depresi jsou příznačné zejména tyto příznaky:
- převážně smutná nálada,
- horší výkon po ránu,
- nedostatečné úsilí při hledání odpovědí („nevím“),
- upozorňování na potíže,
- pocity viny, únavy, nevýkonnosti, stáří, nemoci (8).
Muže být nižší psychomotorické tempo, neochota komunikovat.
Naproti tomu u pacienta s demencí, především u Alzheimerovy nemoci, bývá nálada spíše normální, pacienti bagatelizují své obtíže. Při hledání odpovědí projevují snahu, ale netrefují se do správných odpovědí. Mohou tyto nezdary kamuflovat udáváním nepravých důvodů, proč selhávají („o to já se už nezajímám“), mívají potíže se vyjadřovat a rozumět.
Jednou z pomůcek jsou škály deprese (např. GDS), vždy je ale vhodné psychologické vyšetření, konzultace s psychiatrem nebo neurologem. Při přetrvávaní diagnostických rozpaků lze vyzkoušet odpovídavost na antidepresiva typu SSRI (9) a po asi 2–6 měsících zhodnotit jejich efekt. Základní podmínkou je vyloučit „organický“ podklad takového stavu.
Situace je nicméně komplikovaná, neboť bylo například zjištěno, že u pacientů s depresí lze zjistit určitý kognitivní deficit (porušení paměti, exekutivních funkcí), daný zejména snížením psychomotorického tempa. Je zajímavé, že se opakovaně ukázalo, že ačkoliv je zahájena antidepresivní medikace a dochází ke klinickému zlepšení, nedochází ke zlepšení výkonu v některých neuropsychologických testech (20). To je způsobeno zřejmě tím, že deprese může mít částečně podklad ve vaskulárních změnách zejména v bílé hmotě.
Přehled farmakoterapie demence
Kauzální terapie Alzheimerovy nemoci ani jiných neurodegenerativních demencí není dosud známa. Pro symptomatickou terapii lehké až střední formy Alzheimerovy nemoci se používají zejména inhibitory cholinesteráz a memantin (11, 17, 9).
Inhibitory cholinesteráz
Tato léčba vychází z poznatku, že při rozvoji Alzheimerovy nemoci dochází k postižení především cholinergního mediátorového systému. Sníženým odbourávání acetylcholinu cholinesterázami (acetycholinesterázou, butylcholinesterázou) dochází ke zvýšení specifické excitační transmise v oblasti mozkové kůry a ke zlepšení mnestických funkcí.
Inhibitory cholinesteráz jsou v České republice určeny pro pravděpodobnou Alzheimerovu nemoc podle diagnostických kritérií DSM-IV s hodnotami MMSE 20–13 bodů (11). Testují se pacienti před nasazením terapie a pak v průběhu léčby každé tři měsíce. Pokud klesne skóre pod tuto mez, nebo pokud je pokles větší než dva body oproti minulému vyšetření, nejsou inhibitory cholinesteráz nadále indikovány.
Ačkoliv byl účinek inhibitorů acetylcholinesteráz prokázán i u jiných forem demence (vaskulární a smíšené demence) je indikace vyhrazena, kromě rivastigminu, jen pro Alzheimerovu nemoc (11).
Rivastigmin je indikován kromě výše uvedených podmínek také u demence u Parkinsonovy nemoci. Nicméně se považuje za racionální podávat inhibitory cholinesteráz i v rozmezí MMSE 20–26 bodů. V tomto rozmezí však nejsou inhibitory pojišťovnou hrazeny.
Mezi nežádoucí účinky inhibitorů cholinesteráz patří gastrointestinální; obtíže: průjmy, nechutenství, nauzea, může se zpomalovat tepová frekvenci prodloužením QT intervalu. Neměly by se proto užívat současně s beta-blokátory. Kontraindikovány jsou také u převodních poruch srdečních a vředové choroby gastroduodenální.
Mezi inhibitory cholinesteráz patří donepezil (Aricept, Yasnal). Podává se jednou denně, a to večer. Úvodní dávka je 5 mg. Po měsíci léčby by se měla navýšit na 10 mg v jedné denní dávce.
Rivastigmin (Exelon) se podává dvakrát denně. Úvodní dávka je 1,5 mg dvakrát denně. Postupně se navyšuje o 3 mg denně v intervalu 1 měsíce, až na 6 mg dvakrát denně. Terapeutická dávka je od 6 mg v denní dávce. Doporučuje se maximální dávka, kterou pacient toleruje.
Galantamin (Reminyl) existuje ve formě retardované i neretardované. Opět se začíná nízkými dávkami (4 mg dvakrát denně, 8 mg jednou denně u retardované formy). Dávka se navyšuje postupně po jednom měsíci až do dávky 24 mg denně. Klinická účinnost všech forem inhibitorů cholinesteráz je srovnatelná, liší se v individuální snášenlivosti.
Memantin
Memantin je parciální inhibitor NMDA receptorů (11). Jeho účinek se vysvětluje ovlivněním mechanismu dlouhodobé potenciace (LTP) prostřednictvím blokády NMDA receptorů. Mechanismem LTP v hipokampech se zvyšuje pravděpodobnost určité synapse převádět impulzy; navazující děje vedou k vytvoření paměťové stopy (9). Memantin má minimum nežádoucích účinků. Je indikován k léčbě středně těžké až těžké Alzheimerovy nemoci v rozmezí MMSE 17–6 bodů. Kontroly se provádějí opět každé tři měsíce, a MMSE by nemělo klesnout mezi dvěma kontrolami o 2 body.
Další léky
Behaviorální projevy u demencí (agrese, psychotické projevy) jsou velmi náročné pro pečovatele i okolí, proto je vhodné jejich ovlivnění pomocí neuroleptik. Doporučuje se je podávat po co nejkratší dobu a v co nejnižší dávce. Podávají se častěji spíše atypická neuroleptika: risperidon, olanzapin, quetiapin (17).
Antidepresiva (SSRI) jsou indikována pro zvládání současné deprese, na vlastní psychotické projevy nebyl jasný vliv prokázán (17, 18).
Základní principy zvládání péče o pacienta s demencí
Pacienti s demencí jsou velkou zátěží pro své okolí, a to jednak pro vlastní deficit kognice, ale i pro přidružené poruchy chování a další projevy. Vzhledem k tomu by měla být nedílnou součástí péče o pacienty i poradenská činnost směřovaná zejména na pečovatele.
Je nutné pečovatele od počátku připravovat na možné komplikace a projevy, které onemocnění demencí často doprovází. Pro poučení o potížích, které mohou pečovatele potkat, a zásadách, kterými by se měl řídit, lze doporučit příručky, které vydává Česká alzheimerovská společnost (7). Doporučení jsou založena spíše na empirii a lze je rozdělit do několika úrovní:
- Úprava prostředí, ve kterém pacient žije,
- každodenní život s pacientem,
- vlastní řešení nečastějších komplikací stavu.
K bodu 1.:
Většině komplikací, které mohou vzniknout, lze předejít mnohdy jednoduchými opatřeními. Zahrnují zabezpečení vlastního bytu před neopatrnou manipulací s nebezpečným vybavením, jako je plyn, elektrické spotřebiče, chemikálie, zápalky. Tyto je třeba nahradit méně nebezpečnými alternativami, případně z bytu zcela odstranit. Dále je potřeba zavést opatření, která by snížila možnost, že se pacient sám poraní: odstranit překážky (koberce, ozdoby), ošetřit ostré hrany nábytku, označit schody, zajistit je proti pádu, zabránit opaření horkou vodou, v noci zajistit osvětlení důležitých míst, jako je chodba a toaleta, apod.
Dále jsou nutná opatření ke snížení pravděpodobnosti odcházení z domova, útěku (zabezpečit okna, dveře), vhodné jsou cedulky se jménem a kontakty do kapes.
Další skupinou jsou opatření, která zvyšují bezpečnost pohybu po bytu (madla, nápisy na dveřích, zakrytí zrcadla – pacienti se mohou děsit vlastního obrazu – odstranit možnost zamknout se na záchodě, v koupelně).
Na druhou stranu je nevhodné dělat v bytě větší úpravy, neboť známé věci představují pro pacienta důležité orientační body, a proto by měly být všechny úpravy pokud možno účelné (7).
K bodu 2.:
Je nutné si uvědomit, že pacienti s počínající demencí, a tím spíše v jejím rozvoji, mají potíže s organizací času. Je třeba zavést do každodenního života pravidelný režim a co nejvíce činností rutinizovat.
Další zásadou je, že pacienti by měli být vedeni k činnostem, které ještě zvládnou nebo částečně zvládnou kvůli zachování určitého stupně soběstačnosti a z důvodu kognitivní a pracovní rehabilitace. Neměli by ale být nuceni do činností, které jsou pro ně již složité a nejsou schopni je zvládnout. Přílišné úsilí pacienty zbytečně vyčerpává a navíc vede k prohlubování pocitu nesoběstačnosti a méněcennosti.
Je nutné pečlivě dbát o dodržování osobní hygieny. Zde je opět nejvýhodnější zavést schematizované postupy (7). Je rovněž nutné dbát na pravidelnou a přiměřeně vydatnou stravu, která by měla obsahovat dostatek vlákniny a tekutin, jako prevence obstipace. Je žádoucí pravidelný pohyb.
Mezi těmito nezbytnými činnostmi je nutné pacientům zajistit náhradní aktivity za ty, které již nejsou schopni zvládnout. Vhodnou činností je probírat s pacientem známé věci z minulosti, opakovat si tváře blízkých, prohlížet fotografie. Další důležitá věc je pravidelný režim spánku a bdění, dostatečná aktivita během dne, netolerovat spánek přes den, neboť u pacienta s demencí často dochází v průběhu onemocnění k poruchám spánku nebo až k inverzi spánkového režimu (12).
Hlavním smyslem všech těchto opatření je předcházení komplikací, které mohou vést u pacienta s demencí k dalšímu zhoršování stavu kognice, ke zvýšení pravděpodobnosti rozvoje poruch chování a k možnosti rozvoje delirantního stavu.
K bodu 3.:
V průběhu onemocnění se často vyskytují poruchy chování. Zvláště nebezpečné jsou stavy agresivity, halucinace, bludy. Tyto stavy mohou vznikat jednak na podkladě vlastního onemocnění, jednak mohou být projevem delirantního stavu na podkladě infekce, dehydratace nebo jiného nepříznivého stavu (např. změna prostředí, nedostatek podnětů, obstipace, smyslová deteriorace, apod.).
Delirantní stavy a jejich příčinu je potřeba vyloučit a kauzálně řešit, neboť mohou představovat ohrožení života pacienta.
Pokud se jedná o časté projevy agresivity, je potřeba si uvědomit, že u pacienta s demencí mohou představovat snahu o komunikaci s okolím, snahu vyjádřit dyskomfort nebo odrážejí poruchu pochopení situace. Pacienta je nutné zklidnit, vyslechnout, mluvit zřetelně, snažit se aby porozuměl, říci totéž jiným způsobem, opakovat důležité věci, sledovat, zda dobře vidí a slyší. Dbát na přívětivou mimoslovní komunikaci: usmívat se, nedávat najevo strach, neklid, vztek, nenadávat (7).
Pokud se vyskytnou halucinace nebo bludy je nevhodné je pacientovi vymlouvat, spíše na ně přistoupit a pomalu odvést pozornost jinam. Bludy u pacientů s demencí, pokud mají poruchy paměti, nejsou většinou konzistentní a rychle po odvedení pozornosti pominou.
V průběhu dlouhodobé ambulantní péče je potřeba pomoci pečovateli se rozhodnout, jakou úroveň péče pacient v tom kterém stadiu potřebuje vzhledem k pravděpodobné progresi stavu. Dostatečně včas plánovat další kroky (pečovatel, sociální zařízení, apod). Pro bližší informace doporučuji navštívit stránky České alzheimerovské společnosti (www. alzheimer.cz).
Závěr
Demence představuje závažný společensko-medicínský problém, jehož význam v budoucnu zřejmě nadále poroste. Alespoň orientační znalost správné a včasné diagnostiky, léčby a vedení pacientů a jejich pečovatelů začíná být nutností pro všechny zdravotnické odbornosti.
Často se stává, že diagnóza demence je stanovena až v pokročilém stádiu. Farmakologické možnosti jsou již v této fázi onemocnění limitované, navíc se již také vyskytují poruchy chování a další doprovodné jevy, na které nejsou blízcí pacienta připraveni. V kontextu špatné dostupnosti následné specializované péče pak vzniká situace, která bez dostatečného předstihu několika let představuje obtížně řešitelný problém.
MUDr. Jindřich Fiala
Neurologická klinika
Fakultní Thomayerovy nemocnice s poliklinikou a IPVZ
Vídeňská 800
140 59 Praha 4
E-mail.: jindrich.fiala@ftn.cz
Sources
1. Aarsland, D. Andersen, K. Larsen, J. et al. Risk of dementia in Parkinson’s disease. A community based, prospective study. Neurology 2001, 56(6), p. 730–736.
2. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. 4. American Psychiatric Association; Washington DC, USA: 1994. Dementia of the Alzheimer’s type.
3. Ballard, C.G. Definition and diagnosis of dementia with Lewy bodies. Dement. Geriatr. Cogn. Disord. 2004, 17 (suppl 1), p. 15-24.
4. de al Torre, J.C. Alzheimer disease as a vascular disorder: nosological evidence. Stroke 2002, 33, p. 1152-1162.
5. Folstein, M., Folstein, S., McHugh, P. Mini-mental state: a practical method for grading the cognitive state of patients for the clinician. J. Psychiatr. Res. 1975, 12(3), p. 189-198.
6. Hodges, J., Putnam, K., Grafman, J. Clinicopathological correlates in frontotemporal dementia. Ann. Neurol. 2006, 56, p. 399–406.
7. Holmerová, I. Demence a deprese ve vyšším věku. Med. pro praxi 2009, 6(2), p. 111-114.
8. Holmerová, I., Jarolímová, E., Nováková, H. Alzheimerova nemoc v rodině. Praha: Pfizer, spol. s.r.o, 2004. Dostupné také na WWW: <http://www. gerontologie.cz/files/alzheimerova_nemoc_v_rodine.pdf>
9. Hort, J., Rusina, R. a kol. Paměť a její poruchy. Praha: Maxdorf 2007, ISBN 978-80-7345-004-5.
10. Huey, E., Putnam, K., Grafman, J. A systematic review of neurotransmitter deficits and treatments in frontotemporal dementia. Neurology 2006, 66(1), p. 17–22.
11. Jirák, R. Aktuální pohled na léčbu Alzheimerovy nemoci. Farmakoterapie 8/2006 - psychiatrie, s. 593-597.
12. McCurry, S.M., Gibbons, L.E., Logsdon, R.G. et al. Training caregivers to change the sleep hygiene practices of patients with dementia: the NITE-AD project. J. Am. Geriatr. Soc. 2003, 51, p. 1455-1460.
13. McKeith, I.G., Dickson, D.W., Lowe, J. Diagnosis and management of dementia with Lewy bodies. Third report of the DLB consortium. Neurology 2005, 65, p. 1863–1872.
14. Neary, D., Snowden, J., Mann, D. Frontotemporal dementia. Lancet Neurol. 2005, 4, p. 771 – 780.
15. Petersen, R.C. Mild cognitive impairment as a diagnostic entity. J. Intern. Med. 2004, 256, p. 183-194.
16. Ressner, P., Hort, J. Rektorová, I. a kol. Doporučené postupy pro diagnostiku Alzheimerovy nemoci a dalších onemocnění spojených s demencí. Cesk. Slov. Neurol. 2008; 71/104, 4, s. 494-501.
17. Scott, K.R., Barrett, A.M. Dementia syndromes: evaluation and treatment. Expert. Rev. Neurother. 2007, 7(4), p. 407-422.
18. Sink, K., Holden, K., Yaffe, K. Parmacological treatment of neuropsychiatric symptoms of dementia: a review of the evidence. JAMA 2005, 293(5), p. 596–608.
19. Szirmai, I.,Vastagh, I., Szombathelyi, E. et al. Strategic infarcts of the thalamus in vascular dementia. J. Neurol. Sci. 2002, 203-204, p. 91-97.
20. Thomas, A.J., O’Brien, J.T. Depression and cognition in older adults. Current Opinion in Psychiatry 2008, 21, p. 8-13.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2009 Issue 9-
All articles in this issue
- Burn out syndrome and assessment doctors
- Depression and anxiety in pregnant women
- Concept of discipline General Practice
- Previously expressed wishes or about human freedom and dignity
- Echocardiography and anticoagulation treatment of patients with cardioembolic stroke
- Dementia in a general practitioner‘s office
- Deliberate self-harm – a serious symptom and dangerous social phenomenon
- A comparison of the lifestyles of young healthy women with different smoking behaviours
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Depression and anxiety in pregnant women
- Deliberate self-harm – a serious symptom and dangerous social phenomenon
- Dementia in a general practitioner‘s office
- Echocardiography and anticoagulation treatment of patients with cardioembolic stroke
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

