-
Medical journals
- Career
Poruchy pánevního dna u žen z pohledu koloproktologa
Authors: Berková A. 1; Vlček P. 1; Červeňák V. 2; Dolina J. 3; Vystrčilová T. 1; Hemmelová B. 1; Chovanec Z. 1
Authors‘ workplace: I. chirurgická klinika LF MU a FN u sv. Anny v Brně 1; Klinika zobrazovacích metod LF MU a FN u sv. Anny v Brně 2; Interní gastroenterologická klinika LF MU a FN Brno 3
Published in: Gastroent Hepatol 2022; 76(4): 319-326
Category: Clinical and Experimental Gastroenterology: Review Article
doi: https://doi.org/10.48095/ccgh2022319Overview
Poruchy pánevního dna a anorektální dysfunkce jsou významnou příčinou diskomfortu mnoha žen. V důsledku ostychu a studu přicházejí ženy k vyšetření až po delší době trvání potíží, většinou pro progredující poruchy defekace a kontinence. I přes nízkou morbiditu mají anorektální dysfunkce velmi významný vliv na kvalitu života pacienta, proto by měla být diagnostika a následně i léčba zaměřena na veškerou možnou příčinu. Gastroenterologické vyšetření může hrát významnou roli v primárním záchytu, ale i v multioborovém diagnostickém procesu patologie pánevního dna. Stejně tak koloproktologie je neodmyslitelnou součástí diagnosticko-terapeutického algoritmu pánevních dysfunkcí. Cílem příspěvku je poskytnout informace o patofyziologii, diagnostice a léčbě anorektálních poruch z pohledu koloproktologa. Anorektální dysfunkce jsou multioborovým problémem, proto pro dosažení dobrých výsledků léčby je nezbytně nutná kooperace různých oborů.
Klíčová slova:
prolaps – inkontinence – anorektální dysfunkce – defekace – rektokéla – rektopexe
Úvod
Pánevní dno se skládá ze složité sítě pojivových tkání a svalů, které za fyziologických podmínek odolávají gravitačním silám a nitrobřišnímu tlaku a zároveň poskytují podporu pánevním orgánům. Pokud je tato síť narušena, dochází ke vzniku různých symptomů poukazujících na poruchy pánevního dna. Nejen strukturální, ale i funkční abnormality pánevního dna se nacházejí téměř u všech pacientů s obtížnou defekací, inkontinencí, perineální bolestí, sexuální dysfunkcí a dalšími symptomy, které mohou vést až k různému stupni genitálního prolapsu. Populační studie z USA zjistily, že 6–8 % žen má příznaky pánevní dysfunkce [1]. Přesnou prevalenci pánevních dysfunkcí je ale obtížné zjistit, protože některé ženy s nízkým stupněm pánevní dysfunkce mohou být asymptomatické, anebo pokud mají přítomné symptomy, pro ostych nevyhledají lékaře [2,3].
Definice a terminologie descensu pánevního dna
Descensus pánevního dna je obecný termín pro oslabení nebo ztrátu podpory pánevních orgánů (močového měchýře, pochvy, dělohy a konečníku), což má za následek prolaps pánevních orgánů.
Mezi typy prolapsu pohlavních orgánů patří:
- prolaps vaginální klenby, který je způsoben ztrátou podpory nebo oslabením uterosakrálních vazů, ligamentum cardinale uteri a poškozením endopelvické fascie v úrovni sakrospinálního vazu;
- prolaps dělohy je způsoben ztrátou podpory uterosakrálních nebo kardinálních vazů;
- cystokéla je herniace močového měchýře do přední vaginální stěny. Je způsobena poškozením endopelvické fascie v předním segmentu. Dle místa poškození fascie rozlišujeme cystokélu centrální a paravaginální [4];
- enterokéla, která je definována jako herniace tenkých kliček podél ventrální stěny rekta a způsobuje jeho kompresi. Dochází k ní při poškození endopelvické fascie v oblasti rektovaginálního septa;
- sigmoideokéla je svým obrazem totožná s příznaky enterokély. Herniovanou kličkou je však vinuté kolon sigmoideum, tzv. dolichosigma;
- rektální intususcepce (procidencie neboli vnitřní prolaps) je charakterizována invaginací rektální stěny, která neprolabuje mimo řitní kanál. Rozlišujeme tři stupně:
- I. stupeň: intususcepce je patrná nad úrovní puborektální kličky;
- II. stupeň: prolaps je v úrovni puborektální kličky;
- III. stupeň: prolaps zasahuje po linea dentata, ale nevyhřezává extraanálně;
- rektokéla, která je nejčastěji diagnostikovanou patologií u žen, vzniká nejčastěji na podkladě oslabení rektovaginálního septa, zvláště po porodu a u multipar. Projevuje se vyklenutím ventrální stěny rekta do pochvy během defekace. Méně často bývá vyklenutí dorzálně do presakrálního prostoru. Podle lokalizace můžeme rozdělit rektokély na:
- ventrální – vyklenující se rektovaginální septum. Ta se dále dělí na:
- vysokou rektokélu, která je spojena s descensem dělohy a perinea;
- mediální rektokélu, která není spojena s poklesem dělohy;
- rektokélu spojenou s poklesem dělohy „pari pasu“;
- nízkou rektokélu, která vzniká na podkladě disrupce pojivové tkáně perinea;
- dorzální – vyklenující se dorzálně do presakrálního prostoru. Je velmi vzácná.
- prolaps rekta, ten je spojen s výhřezem celé stěny rekta (obr. 1). Je potřeba ho odlišit od čistě mukózního prolapsu, který je spojen s hemoroidálním onemocněním. U prolapsu rekta můžeme rozlišit tři stupně:
- I. stupeň: rektum prolabuje jen při silné námaze a spontánně se reponuje. Kontinence je zachována;
- II. stupeň: rektum prolabuje při lehké námaze a opět dochází ke spontánní repozici. Může dojít k prvním známkám inkontinence;
- III. stupeň: konečník prolabuje stále a jsou projevy inkontinence.
Image 1. Pacientka s manifestním prolapsem rekta III. stupně (archiv autorů).
Fig. 1. Patient with manifest rectal prolapse III (authors’ archive).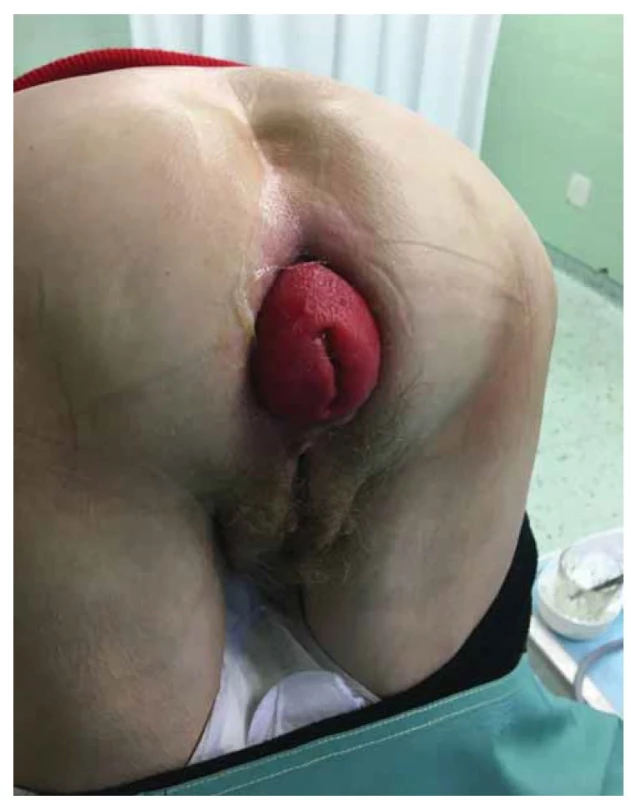
Pokud se zaměříme na zadní segment pánevního dna, jsou anorektální dysfunkce velmi častým onemocněním, které postihuje převážně ženy všech věkových kategorií a má zásadní dopad na kvalitu života. Rektokéla a rektální vnitřní slizniční prolaps jsou přítomny u > 90 % pacientů s pánevní dysfunkcí [5].
Fyziologie pánevního dna a defekace
Pro pochopení patologií pánevního dna je nutná znalost fyziologických mechanizmů defekace a kontinence. Tyto procesy fungují v synchronizované interakci mezi anatomickými strukturami, svaly pánevního dna a nervovým systémem. Pánevní dno je inervováno s větví sakrálních nervových kořenů S2, S3, S4, pudendálních nervů, perineálních nervů a sympatických a parasympatických nervových vláken [6]. Hluboké pánevní svaly, kam patří musculus pubococcygeus, musculus ileococcygeus a musculus puborectalis, tvoří komplexní jednotku musculus levator ani. Tyto svaly hrají důležitou roli při podpoře pánevních orgánů. Levator ani obkružuje distální část močové trubice, pochvy a konečníku a přitahuje tyto orgány směrem ke stydké kosti. Tím ovlivňuje anorektální úhel, který vytváří mechanickou bariéru průniku stolice, a ovlivňuje tak mechanizmus kontinence [7].
Na svaly levatoru naléhá tenká vrstva endopelvické fascie, což je pojivová tkáň, která připojuje dělohu a pochvu k pánevnímu skeletu. Endopelvická fascie hraje významnou roli při podpoře orgánů malé pánve, a zabraňuje tak vzniku prolapsu [8].
K povrchovým svalům pánve patří vnitřní anální svěrač a zevní anální svěrač. Ty se podílejí především na evakuaci stolice. Při nahromadění stolice v rektu dojde ke stimulaci mechanoreceptorů a aktivuje se defekační reflex. Relaxace svěračů a zesílení peristaltických vln se vzájemnou spoluprací břišního lisu umožňuje evakuaci stolice. Současně s relaxací svěrače dochází i k relaxaci puborektálního svalu a napřímení anorektálního úhlu. Následná kontrakce svěračů pak defekaci ukončuje. Opakované volní zadržování defekace pak vede postupně k těžké poruše koordinace mezi svaly pánevního dna, motilitou anorekta a levé části tračníku [5].
Etiologie
Na poklesu pánevního dna u žen se podílí nejčastěji těhotenství, porod nebo gynekologické operace, ale mohou to být také jiné operace nebo poranění v pánevní oblasti. Následkem těchto zevních příčin vzniká circulus vitiosus, kdy dochází k poranění sakrální a pudendálních nervů, což vede k hypotonii svalů pánevního dna a k jeho poklesu. V oblasti zadního kompartmentu pánve, v tzv. pararektálním prostoru dochází k rozvolnění tkání, rozšíření rektální ampuly a následně k uzávěru análního kanálu redundantní mukózou. V důsledku těchto změn vzniká obstruktivní defekace, chronická zácpa, která opět vede k chronickému napínání pánevního dna při každé defekaci. Na druhou stranu také anatomické variace konečníku nebo hypermobilita rektální stěny mohou u určitých jedinců predisponovat k rektálnímu prolapsu. To vede ke vzniku potíží u nerodících žen a také u mužů [9]. Prolaps rekta vede až u 80 % postižených k inkontinenci [10].
K dalším významným rizikovým faktorům patří věk. Menopauza u žen a nízká hladina estrogenu vede k oslabení pojivové tkáně a ke snížené koncentraci kolagenu v pojivové tkáni, což je klíčové pro vznik genitálního prolapsu. Estrogenové receptory byly identifikovány v jádrech pojivové tkáně a v buňkách hladkého svalstva trigona močové trubice, vaginální sliznice, ve svalových buňkách levatoru ani a uterosakrálních vazech. Použití hormonální substituční léčby po dobu delší než 5 let by mohlo mít při dysfunkci pánevního dna ochrannou roli. Doposud ale neexistují žádné studie hodnotící terapii estrogenem zahájené na začátku menopauzy v prevenci genitálního prolapsu [11].
Klasifikace anorektálních dysfunkcí
Pro lékaře, který hodnotí poruchy pánevního dna, je důležité rozlišovat mezi funkčními a organickými abnormalitami. Genitální prolaps různého stupně velmi často nekoreluje s příznaky pacienta. Mnoho žen i s velkým prolapsem si nemusí stěžovat na vyklenování orgánů, ale právě na doprovodné příznaky, jako je inkontinence, nebo naopak obstipace. Výjimkou není perineální bolest a proktalgie [6].
1. Organické anorektální dysfunkce
a) Inkontinence
- primární
- vrozené postižení svaloviny svěračů nebo neurologická porucha inervace;
- získaná porucha – trauma, pooperační nebo poporodní stavy, prolaps rekta, neurologické příčiny – sclerosis multiplex, nádory, syndrom caude equine a další;
- sekundární – průjmové stavy, metabolická onemocnění, abúzus laxativ, intoxikace, IBD.
b) Obstipace
- primární
- vrozené poruchy: aganglióza – morbus Hirschsprung, vývojové vady (např. atrezie);
- získané: tumory, intususcepsce – invaginace, rektokély, enterokély, prolaps, IBD;
- sekundární: metabolicko-endokrinní onemocnění (hypotyreóza, hyperkalcemie, porfyrie), neurologická onemocnění (morbus Parkinsoni), psychiatrická, poruchy výživy a defekačních návyků.
c) Anorektální bolest – proktalgie
- při postižení konečníku a análního kanálu – cizí těleso, trauma, fisura, hemoroidy, absces, fistulace, nádorové postižení a útlak pudendálního nervu;
- při postižení okolí konečníku a análního kanálu – kokcydynie, sinus pilonidalis, nádory, postižení perinea – infekce, trauma, nádory;
- při postižení okolních orgánů anorekta – gynekologické patologie, cystitida, perineální neuralgie a u mužů prostatitida.
2. Funkční anorektální dysfunkce
a) Funkční inkontinence je popisována jako rekurentní nekontrolovaná evakuace stolice po dobu nejméně jednoho měsíce, při vyloučení organické etiologie.
b) Funkční proktalgie:
- syndrom levatoru vzniká nejspíše v důsledku rektoanální dyskoordinace a spazmu svalů pánevního dna společně se zvýšením klidového tonu svěračů. Bolest obvykle trvá déle než 30 minut. Klinicky je patrná citlivost v oblasti puborektálního svalu;
- nespecifická funkční anorektální bolest, která je často spojována se stavy úzkostí, tenzí a psychickou zátěží;
- proctalgia fugax je ostrá a křečovitá bolest trvající vteřiny a je spojována s abnormální kontrakcí hladké svaloviny anorekta, někdy i s hypertrofií análních svěračů.
c) Dysynergie pánevního dna je paradoxní kontrakce nebo porucha relaxace svalů pánevního dna při pokusu o defekaci [6].
Klinické projevy
Pacienti s anorektální dysfunkcí často přicházejí pro chronické, nespecifické, dyspeptické potíže spojené s poruchou defekace. Terminální zácpa se, na rozdíl od ostatních typů zácpy, projevuje problémy s přirozeným vytlačením stolice. Převažují příznaky, jako je pocit obstrukce v oblasti konečníku, pocit nedokonalého vyprázdnění, tupá tlaková bolest pánevního dna nebo vyprazdňování pouze malého množství stolice po částech při silném tlačení na stolici. Někdy je nutná i digitální manipulace a repozice rektovaginálního septa nebo perinea. Self-digitalizace může bohužel způsobit anorektální ulcerace nebo anální fisury, které bývají komplikovány krvácením a anální fibrózou. Aby se předešlo chronickým změnám a komplikacím, je důležité tyto potíže časně detekovat, pacienta odeslat na specializované pracoviště k dalšímu došetření a k zahájení komplexní terapie. U pacientů s inkontinencí dochází buď ke špinění, nebo přímo k nekontrolovatelnému odchodu plynů či stolice. V případě genitálního prolapsu kombinované etiologie dominují spolu s anorektálními příznaky také potíže gynekologické, urologické včetně inkontinence moči a chronická pánevní nebo perineální bolest.
Diagnostika
Diagnóza pánevních dysfunkcí je založena na pečlivém vyhodnocení klinické anamnézy pacienta. Pečlivá anamnéza a fyzikální vyšetření, včetně vyšetření per rectum a bidigitálního vyšetření rektovaginálního septa, se provádějí s cílem identifikovat symptomy. Všichni pacienti s pánevní dysfunkcí by měli být vyšetřeni v genukubitální poloze, ale i ve fyziologickém sedu tak, aby byl případný prolaps vizualizován [12]. Závažnost příznaků lze objektivně vyhodnotit pomocí validovaného skóre, například PFDI-20 (Pelvic Floor Disability Index), Wexner score, FISI (Fecal Incontinence Severity Index) nebo Longo‘s ODS Score System. Pokud dominují anorektální příznaky, je namístě anoskopie, rektoskopie a koloskopie, které se využívají k vyloučení organického nálezu. Pro svou dostupnost tvoří zlatý standard ve vyšetřování.
Vhodná diagnostika však navzdory moderním metodám není vždy bezproblémová, protože mnohé metody nemohou napodobit defekaci v jejím přirozeném, fyziologickém průběhu. Ke stanovení konečné diagnózy napomáhají další zobrazovací metody. Neustálý pokrok diagnostických metod, zejména high resolution anorektální manometrie, transanální ultrazvuk a MR defekografie, poskytuje mnohem lepší posouzení anatomických i funkčních změn, stejně tak i pochopení patofyziologie pánevních dysfunkcí. Tím nám umožňuje zlepšit léčbu.
- Anorektální manometrie je neinvazivní, objektivní metoda, která se využívá k posouzení funkce vnitřního a zevního svěrače. Je velmi využívaná v diagnostice, k predikci a kontrole účinnosti biofeedbacku při pánevní dysfunkci.
- Anorektální sonografie je považována za standardní metodu, která umožňuje zobrazení stěny konečníku, svěračů a okolního prostoru. Poskytuje přesné informace o velikosti, případně postižení zevního a vnitřního svěrače.
- Defekografie je rentgenová metoda umožňující dynamické vyšetření rektální evakuace. Tato metoda má schopnost detekovat abnormality, které jsou objektivně špatně diagnostikovány klinickým nebo jiným vyšetřením.
- Magnetická rezonance napomáhá převážně v diagnostice defektů sfinkterů a klasifikaci perianálních píštělí. V dynamické podobě je alternativou ke klasické defekografii. Výhodou je nulová radiační zátěž. Díky vysokému kontrastu měkkých tkání umožňuje dynamická MR defekografie komplexní morfologické a funkční zhodnocení všech tří kompartmentů pánve současně, bez použití ionizujícího záření. Umožňuje dynamické zhodnocení funkčních onemocnění v reálném čase, podobně jako u konvenční defekografie [13]. Hlavním limitem dynamické MR defekografie je poloha vleže na zádech, pokud je použit uzavřený magnet 1,5-Tesla. Poloha na zádech byla v některé literatuře kritizována, protože vyhodnocení defekace neprobíhá za fyziologických podmínek [14,15]. Srovnávací studie prováděné s otevřenými a uzavřenými magnety však nakonec potvrdily shodu mezi výsledky získanými v poloze vsedě a v poloze na zádech [14]. Nejčastější patologie pánevního dna vizualizované dynamickou MR defekografií ukazuje obr. 2.
- Transit Time je pasáž trávicího traktu RTG kontrastními značkami. Po požití kontrastních značek se provádí RTG snímky břicha s odstupem 3, 6, 12, 48 a 72 hodin. Vyšetření slouží k diagnostice Slow-Transit Constipation, tj. obstipace v důsledku zpomalené pasáže. Lze tak odlišit izolovanou kolickou inercii od generalizované intestinální hypomotility.
- CT kolonografie oproti klasické koloskopii umožňuje vyšetřit celou stěnu střevní a současně zhodnotit okolí střeva, orgány dutiny břišní a malé pánve.
- Elektromyografie se využívá k mapování inervace svěrače, k identifikaci případného poškození svěrače, k objektivizaci kontrakce nebo relaxace sfinkteru a v neposlední řadě k vyloučení neurogenní léze.
- Urogynekologické vyšetření a urodynamické vyšetření se zaměřuje převážně na problematiku příčiny močové inkontinence. Využívá mimo klinické vyšetření i rentgenové a ultrazvukové diagnostické postupy. Celkový přehled těchto metod by mohl být na samostatnou rozsáhlou kapitolu.
Image 2. Dynamická MR defekografie.
a) kompletní descensus pánevního dna s přítomnou rektokélou a enterokélou.
b) izolovaná rektokéla.
c) izolovaná cystokéla (archiv autorů).
Fig. 2. Dynamic MRI defecography.
a) complete pelvic floor descensus with rectocele and enterocele.
b) isolated rectocele.
c) isolated cystocele (authors’ archive).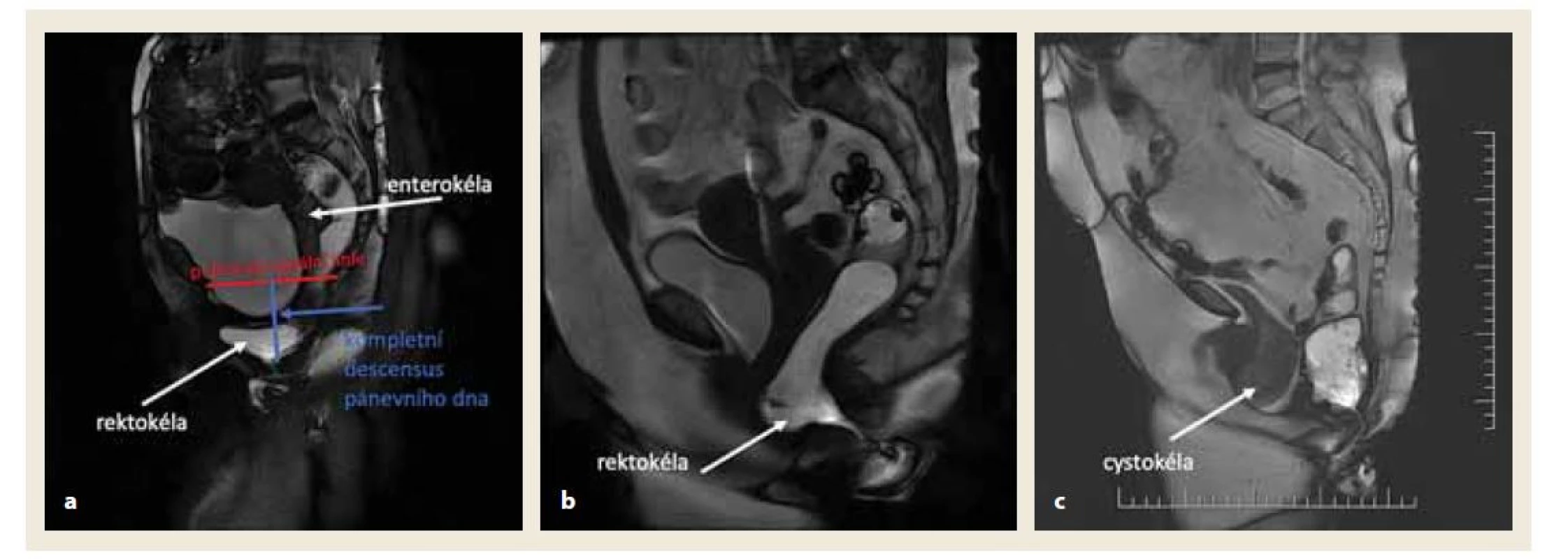
Jak již bylo zmíněno výše, anorektální dysfunkce jsou často spojeny s psychickými nebo psychiatrickými poruchami. Proto by mělo být psychologické či psychiatrické vyšetření nedílnou součástí diagnostického procesu.
Terapie
Základem terapie je komplexní přístup a multioborová spolupráce (urolog, gynekolog, chirurg, gastroenterolog, radiolog, fyzioterapeut, psycholog, psychiatr a další odbornosti). Léčba je konzervativní a chirurgická. Z patofyziologie anorektálních dysfunkcí je zřejmé, že chirurgický výkon má v léčbě pánevní dysfunkce až sekundární roli. V první řadě je třeba se zaměřit především na neuromuskulární postižení a na psychický stav pacienta. Konzervativní terapie a rehabilitace tvoří základ léčby u pacientů s pánevní dysfunkcí. Důležitá je změna stravovacího režimu. Nutností je dostatek příjmu vlákniny ve stravě a zvýšený pitný režim. Dále je potřebné se vyvarovat potravin zvyšujících viskozitu stolice (například čokoláda, sladké nápoje, černý čaj a další). Změna v defekačním režimu, nácviku defekačního reflexu, důsledná a dlouhotrvající rehabilitace pánevního dna společně s často opomíjenou psychologickou podporou tvoří základ v konzervativní terapii [16]. U pacientů s obstipací a syndromem obstruktivní defekace je možné doporučit vyprazdňování v dřepu, který díky relaxaci pánevního dna a fyziologičtější poloze vede k jednodušší defekaci [17]. V rámci fyzioterapie je pacient poučen o správné pozici při sezení na toaletě, správné relaxaci svalů pánevního dna a břišních svalů, nutnosti vyhýbat se nadměrnému tlačení, které bývá spojováno se zadržováním dechu. Účinný a důležitý je biofeedback (metoda biologické zpětné vazby), kdy pacient trénuje zatlačení na stolici se současnou relaxací svěrače a svalů pánevního dna při zavedené balonkové sondě v konečníku. Zpětnou vazbu o efektivitě cvičení dostává pacient pomocí audiovizuální signalizace. Rehabilitace pánevního dna a biofeedback je využíván nejen v terapii prolapsů, ale zejména v terapii funkčních proktalgií a dyssynergii pánevního svalstva.
V rámci komplexní terapie je podmínka kompenzace případných komorbidit, které se mohou podílet na vzniku obstipace. Stejně tak je důležitá kontrola, případně úprava zavedené medikace. Pokud to lze, je výhodou vyřadit medikamenty způsobující obstipaci (např. antidepresiva, antipsychotika, preparáty železa a další). V rámci terapie zácpy lze využít běžná laxativa, rektální klyzmata a glycerinové čípky, které stimulují rektální sliznici a mají osmotický účinek. Psychologické poradenství je užitečné u pacientů s depresí nebo úzkostí v anamnéze. Komplexní, konzervativní terapie je dlouhodobá a každodenní. Proto se někdy pacienti i chirurgové uchylují k rychlejšímu řešení problému, tj. k operaci. To vysvětluje, proč většina chirurgických výkonů má v dlouhodobém horizontu sklon k recidivám [18]. K chirurgické léčbě jsou indikováni pacienti, kteří i přes konzervativní terapii mají obtěžující symptomy.
Operační výkon lze provést transvaginálním, transabdominálním nebo transanálním přístupem. Volba operačního výkonu záleží na typu pánevní dysfunkce, velikosti prolapsu, míře potíží s defekací a zkušenostech operatéra.
Při transvaginálním přístupu je možná korekce malé ventrální rektokély, případně i cystokély, nebo provedení vaginální hysterektomie v případě kombinovaného prolapsu. Tento přístup je preferován především gynekology.
Transanální přístup klasickou metodou, jako je Delormeova operace a Altemeierova operace, je preferován u starších a vysoce rizikových pacientů. V současné době je staplerová transanální resekce (STARR) technika, která je využívána v řešení menších rektokél a intususcepce rekta. Tento typ operace je u syndromu obstruktivní defekace stále častěji využíván pro svůj miniinvazivní a relativně bezpečný průběh. Cílem operace je odstranit mechanickou překážku v rektu. Vizualizaci prolabované tkáně peroperačně s následnou resekcí ukazuje obr. 3. Výkon je relativně jednoduchý, s nízkou morbiditou, málo zatěžující pro pacienty a následnou rychlou rekonvalescencí [19]. Staplerová korekce rektokély či intraanální intususcepce vede ke korekci anatomických poměrů anorekta a ke zlepšení symptomů obstrukčního defekačního syndromu s akceptovatelnou morbiditou [20].
Image 3. Transanální resekce intraanálního prolapsu.
a) vizualizace prolapsu v operačním anoskopu.
b) resekce prolapsu transanálním staplerem.
c) resekát prolabující tkáně.
d) stav po resekci (archiv autorů).
Fig. 3. Transanal resection of intraanal prolapse.
a) visualization of the prolapse in the operating anoscope.
b) resection of the prolapse with a transanal stapler.
c) resection of prolapsing tissue.
d) state after resection (authors’ archive).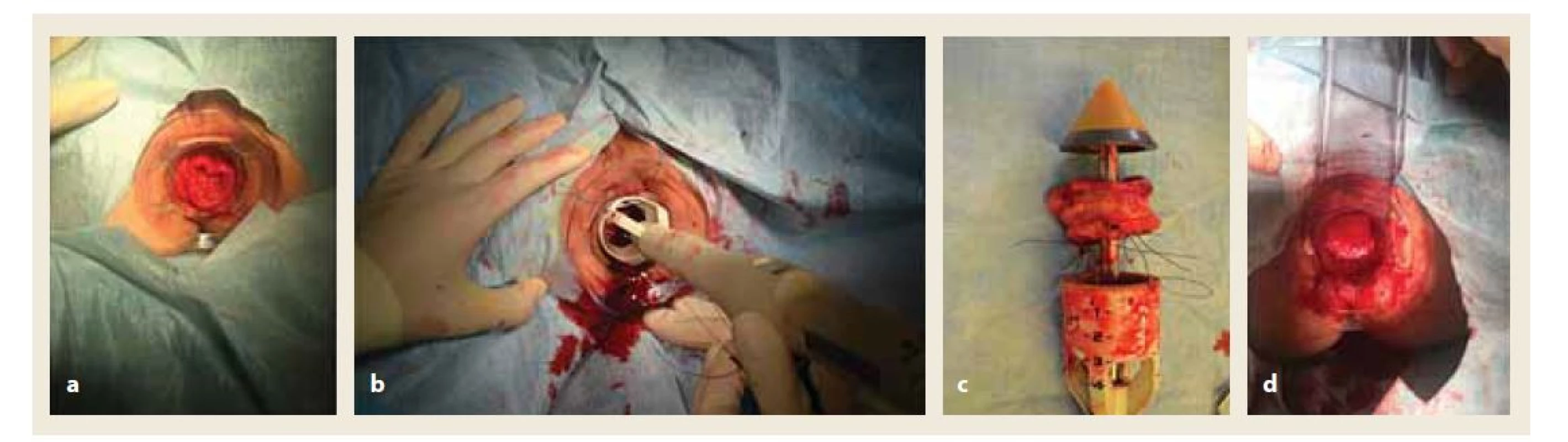
Cílem transabdominálního přístupu je obnovit postavení pánevních orgánů do vhodné anatomické polohy. Toho lze dosáhnout resekčními výkony – resekční rektopexe, nejčastěji dolichosigmatu, nebo pexí prolabujících orgánů pomocí síťky. Proto jsou transabdominální výkony využívány zejména při objemných rektokélách, kompletním prolapsu nebo při přítomnosti sigmoideokély či enterokély. Vždy je preferován laparoskopický přístup před klasickou laparotomií. Abdominální výkony mají lepší dlouhodobé i funkční výsledky, ale u pacientů ve vyšším věku či polymorbidních jsou komplikovaně proveditelné.
Resekční rektopexe dle Frykmana-Goldberga je indikována u pacientů s chronickou obstipací nebo prolapsem, pokud je přítomné vinuté dolichosigma nebo sigmoideokéla.
Při rektopexi s implantací síťky, tzv. ventral mesh repair, se během operačního výkonu mobilizuje rektum, které odděluje od rektovaginálního septa až na svaly pánevního dna. Následně se rektum fixuje síťkou k promontoriu. Ripsteinova technika fixuje síťku na rektum ventrálně, Wellsova technika na dorzální stranu rekta. Dle D’Hoore se síťka implantuje na rektum ventrolaterálně. U prolapsu po hysterektomii a v některých indikovaných případech lze tuto operaci spojit se sakrokolpopexí, kdy se další síťkou fixuje poševní pahýl do sakrální kosti v úrovni S2 a S3.
Jako další terapeutickou možnost lze využít neuromodulaci sakrálních nervů. Tato metoda je využívána převážně v léčbě inkontinence stolice, při nedostatečné funkci svěračů a svalstva pánevního dna. V současné době se jeví jako alternativa chirurgického výkonu, a stala se tak standardně zavedenou minimálně invazivní terapií nejen refrakterního hyperaktivního močového měchýře, neobstrukční retence moči, ale i fekální inkontinence [21]. Implantaci stimulátoru ukazuje obr. 4. Neuromodulace ovlivňuje rektální citlivost a kontraktilitu i anální motilitu.
Image 4. Implantace neurostimulátoru.
a) implantace elektrody pod RTG kontrolou.
b) připojení elektrody na stimulátor (archiv autorů).
Fig. 4. Neurostimulator implantation.
a) implantation of the electrode under X-ray control.
b) connection of the electrode to the stimulator (authors’ archive).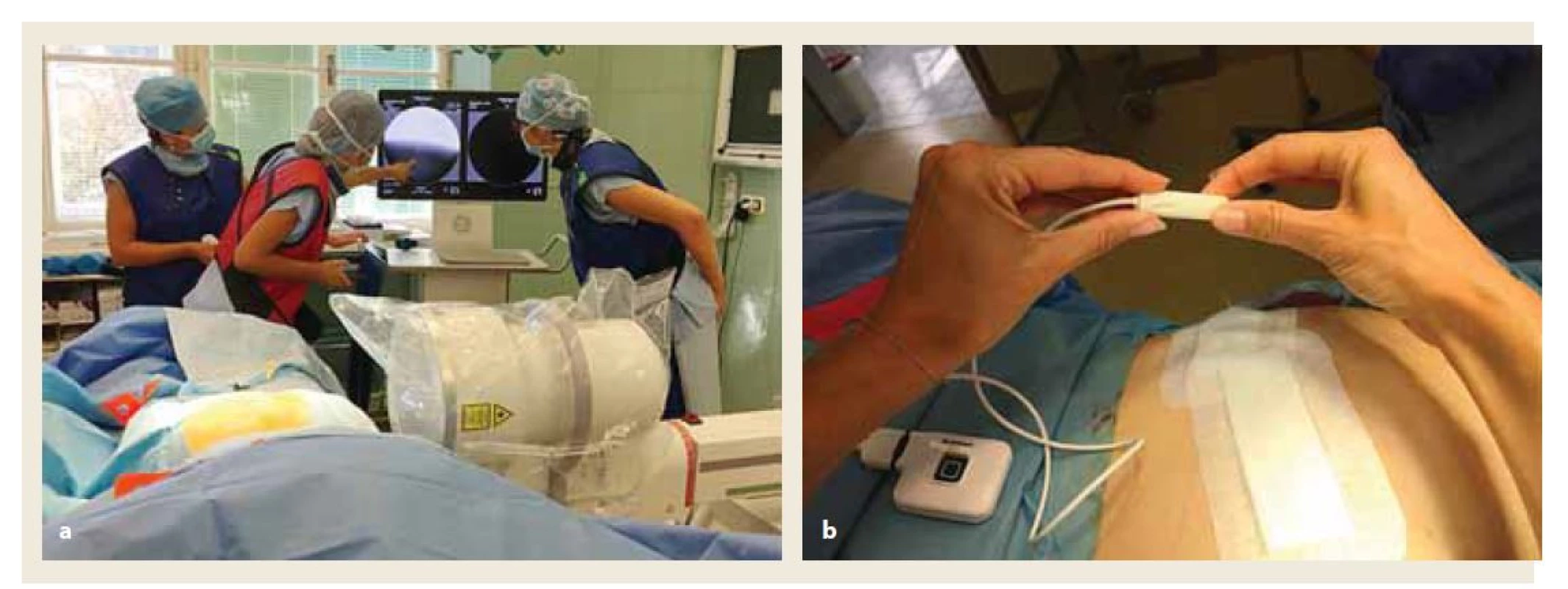
Existují obrovské rozdíly v hlášení úspěšnosti a komplikací jednotlivých operačních výkonů pánevních dysfunkcí. Současná doporučení se nezaměřují jen na anatomické výsledky, ale i na subjektivní hodnocení pacientek [22]. V přehledu provedených studií Pelvic Floor Disorders Network (PFDN) se incidence chirurgických nežádoucích komplikací pohybuje v rozmezí 3–17 % [23]. Ve skutečnosti bývá míra komplikací po operaci prolapsu v současné literatuře přeceňována. Po operaci může dojít k dobrému funkčnímu výsledku i přesto, že anatomicky není výsledek dokonalý [22]. Proto je pro efektivní pooperační výsledky nutná nejen přesná diagnostika typu anorektální dysfunkce, ale i dlouhodobá intenzivní pooperační rehabilitace. Při selhání veškerých terapeutických možností je někdy jedinou možností řešení potíží založení kolostomie.
Závěr
Problematika anorektálních a pánevních dysfunkcí je značně rozsáhlá a symptomatologie tohoto onemocnění je velmi pestrá. Vzhledem k tomu, že se incidence tohoto onemocnění s věkem zvyšuje, je potřeba na ně pomýšlet v rámci diferenciální diagnostiky poruch defekace, kontinence a perineálních algií. Ke stanovení diagnózy a následné léčbě je často nutná spolupráce specialistů z mnoha oborů, jako je chirurgie, gastroenterologie, neurologie, gynekologie, urogynekologie, fyzioterapie a další. Základem úspěšné terapie je dobrá compliance pacienta. Zmírnění symptomů pánevní dysfunkce konzervativním způsobem zahrnuje doživotní režimové opatření, především péči o pravidelnou stolici a rehabilitaci s využitím biofeedbacku. Při neúspěchu, v indikovaných případech, je namístě terapie chirurgická.
ORCID autorů
A. Berková ORCID 0000-0003-2787-0076,
B. Hemmelová ORCID 0000-0002-2282-3249,
Z. Chovanec ORCID 0000-0001-6605-6013.
Doručeno/Submitted: 5. 6. 2022
Přijato/Accepted: 18. 7. 2022
MUDr. Alena Berková, Ph.D.
I. chirurgická klinika
LF MU a FN u sv. Anny v Brně
Pekařská 664/53
656 91 Brno
Sources
1. Chapman GC, Sheyn D, Slopnick EA et al. Perioperative Safety of Surgery for Pelvic Organ Prolapse in Elderly and Frail Patients. Obstet Gynecol 2020; 135 (3): 599–608. doi: 10.1097/AOG.0000000000003682.
2. Rogers, RG, Fashokun, TB. Pelvic organ prolapse in females: Epidemiology, risk factors, clinical manifestations, and management. 2022 [online]. Available from: https: //www.uptodate.com/contents/pelvic-organ-prolapse-in-females-epidemiology-risk-factors-clinical-manifestations-and-management.
3. Barber MD, Maher C. Epidemiology and outcome assessment of pelvic organ prolapse. Int Urogynecol J 2013; 24 : 1783–1790. doi: 10.1007/s00192-013-2169-9.
4. Kim JK, Kim YJ, Choo MS et al. The urethra and its supporting structures in women with stress urinary incontinence: MR imaging using an endovaginal coil. AJR Am J Roentgenol 2003; 180 (4): 1037–1044.
5. Horák L, Skřička T, Šlauf P et al. Praktická proktologie. Praha: Grada 2013.
6. Patcharatrakul T, Rao SSC. Update on the Pathophysiology and Management of Anorectal Disorders. Gut Liver 2018; 12 (4): 375–384. doi: 10.5009/gnl17172.
7. Raizada V, Bhargava V, Karsten A et al. Functional morphology of anal sphincter complex unveiled by high definition anal manometery and three dimensional ultrasound imaging. Neurogastroenterol Motil 2011; 23 (11): 1013–1019. doi: 10.1111/j.1365-2982.2011.01782.x.
8. DeLancey JO. The anatomy of the pelvic floor. Curr Opin Obstet Gynecol 1994; 6 (4): 313–316.
9. Attaallah W. Update on the pathophysiology of rectal prolapse. Turk J Gastroenterol 2019; 30 (12): 1074–1075. doi: 10.5152/tjg.2019.19 196.
10. Rockwood TH, Church JM, Fleshman JW et al. Patient and surgeon ranking of the severity of symptoms associated with fecal incontinence: the fecal incontinence severity index. Dis Colon Rectum 1999; 42 (12): 1525–1532. doi: 10.1007/BF02236199.
11. Moalli PA, Ivy AJ, Meyn LA et al. Risk factors associated with pelvic floor disorders in women undergoing surgical repair. Obstet Gynecol 2003; 101 (5): 869–874. doi: 10.1016/s0029 - 7844 (03) 00078-4.
12. Ortega AE, Cologne KG, Lee SW. Management of Rectal Prolapse – The State of the Art. JSM Gen Surg Cases Image 2017; 2 (1): 1018.
13. Maccioni F. Functional disorders of the ano-rectal compartment of the pelvic floor: clinical and diagnostic value of dynamic MRI. Abdom Imaging 2013; 38 (5): 930–951. doi: 10.1007/s00261-012-9955-6.
14. Bertschinger KM, Hetzer FH, Roos JE et al. Dynamic MR imaging of the pelvic floor performed with patient sitting in an open-magnet unit versus with patient supine in a closed-magnet unit. Radiology 2002; 223 (2): 501–508. doi: 10.1148/radiol.2232010665.
15. Roos JE, Weishaupt D, Wildermuth S et al. Experience of 4 years with open MR defecography: pictorial review of anorectal anatomy and disease. Radiographics 2002; 22 (4): 817–832. doi: 10.1148/radiographics.22.4.g02jl02817.
16. Sákra L, Šiller J. ODS – Obstrukční defekační syndrom – souhrnné sdělení. Rozhl Chir 2017; 96 (6): 247–251.
17. Martínek J. Zácpa – častý problém. Prakt Lékáren 2010; 6 (1): 15–21.
18. Pescatori M, Boffi F, Russo A et al. Complications and recurrence after excision of rectal internal mucosal prolapse for obstructed defaecation. Int J Colorectal Dis 2006; 21 (2): 160–165. doi: 10.1007/s00384-005-0758-x.
19. Örhalmi J. Proktologie vyššího věku – prolaps rekta. Postgraduální gastroenterologie & hepatologie 2016; 2 (4): 150–153.
20. Ihnát P, Jelínek P, Guňková P et al. Chirurgická léčba rektokély – mnoho technik, málo jednoznačných závěrů. Rozhl Chir 2014; 93 (4): 188–193.
21. De Wachter S, Knowles CH, Elterman DS et al. New Technologies and Applications in Sacral Neuromodulation: An Update. Adv Ther 2020; 37 (2): 637–643. doi: 10.1007/s12325 - 019-01205-z.
22. Jelovsek JE, Gantz MG, Lukacz E et al. Success and failure are dynamic, recurrent event states after surgical treatment for pelvic organ prolapse. Am J Obstet Gynecol 2021; 224 (4): 362.e1–362.e11. doi: 10.1016/j.ajog.2020.10.009.
23. Dunivan GC, Sussman AL, Jelovsek JE et al. Gaining the patient perspective on pelvic floor disorders‘ surgical adverse events. Am J Obstet Gynecol 2019; 220 (2): 185.e1–185.e10. doi: 10.1016/j.ajog.2018.10.033.
Labels
Paediatric gastroenterology Gastroenterology and hepatology Surgery
Article was published inGastroenterology and Hepatology

2022 Issue 4-
All articles in this issue
- Klinická a experimentální gastroenterologie
- Kvíz z klinické praxe
- Sarkopenie, myosteatóza a syndrom křehkosti u pacientů s cirhózou jater
- Význam biologické léčby v časné fázi Crohnovy choroby: mini-review
- Kolorektální karcinom po transplantaci jater
- Poruchy pánevního dna u žen z pohledu koloproktologa
- Asociácia nealkoholovej tukovej choroby pečene s kardiálnym štrukturálnym postihnutím
- Výběr z mezinárodních časopisů
- Odešel MUDr. Ivo Novotný, CSc., a endoskopické Brno už nebude nikdy stejné
- Zpráva o činnosti výboru ČGS ČLS JEP v období 2018–2022
- Profesor Martin Freeman hostem Olomouc Live Endoscopy 2022
- Tak šel čas s PBC – je třeba posunout se zase o krok vpřed
- Kreditovaný autodidaktický test: klinická a experimentální gastroenterologie
- Účinek ketaminu, antagonisty NMDA-receptoru, na žaludeční myoelektrickou aktivitu experimentálních prasat
- Úprava životního stylu pro zlepšení úzkosti a deprese u pacientů se syndromem dráždivého tračníku
- Cirhóza pečene u rómskych pacientov z pohľadu hepatologického transplantačného centra
- Gastroenterology and Hepatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Poruchy pánevního dna u žen z pohledu koloproktologa
- Odešel MUDr. Ivo Novotný, CSc., a endoskopické Brno už nebude nikdy stejné
- Sarkopenie, myosteatóza a syndrom křehkosti u pacientů s cirhózou jater
- Význam biologické léčby v časné fázi Crohnovy choroby: mini-review
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

