-
Medical journals
- Career
Vzácná komplikace koloskopie – cholelitiáza s komplikacemi
Authors: L. Vondrová 1; E. Hovorková 2; J. Cyrany 1; M. Kopáčová 1
Authors‘ workplace: II. interní gastroenterologická klinika LF UK a FN Hradec Králové 1; Fingerlandův ústav patologie, LF UK a FN Hradec Králové 2
Published in: Gastroent Hepatol 2016; 70(5): 426-431
Category: Digestive Endoscopy: Case Report
doi: https://doi.org/10.14735/amgh2016csgh.info13Overview
Koloskopie je běžně využívanou endoskopickou metodou s rostoucím počtem vyšetřených pacientů. Přestože je relativně bezpečná, má řadu komplikací souvisejících s analgosedací, přípravou na vyšetření a vlastním výkonem (zejména u výkonů terapeutických). Mezi nejčastější patří bolest při výkonu a po něm či krvácení. Prezentujeme čtyři pacienty z našeho pracoviště, u kterých došlo v časové souvislosti s přípravou a následnou koloskopií k manifestaci komplikací cholelitiázy. Ve dvou případech se jednalo o akutní kalkulózní cholecystitidu, v jednom případě o akutní biliární pankreatitidu a v posledním případě o cholecystitidu s pericholecystitidou. Podle literárních údajů se tvorba konkrementů ve žlučníku de novo jeví pravděpodobnější než manifestace dosud asymptomatické cholelitiázy. Za tvorbu konkrementů je zodpovědná příprava střeva před výkonem, která vlivem relativní dehydratace vytváří litogenní prostředí ve žlučníku. Klinické příznaky se u našich nemocných většinou dostavily do 72 hod po výkonu. Řešením u většiny takto nemocných v literárních kazuistikách byla cholecystektomie. Úmrtí zatím nebylo popsáno.
Klíčová slova:
koloskopie – cholelitiáza – cholecystitida – pankreatitidaÚvod
Koloskopie jako diagnostická a terapeutická metoda patří do běžné praxe gastroenterologů již od roku 1970. Počet vyšetření každoročně kontinuálně narůstá, zejména se zařazením koloskopie do screeningového programu kolorektálních novotvarů. Diagnostická koloskopie je relativně bezpečnou metodou, ale jako jiné invazivní metody může být provázena různými komplikacemi. Mezi nejčastější patří krvácení, zejména po terapeutických výkonech (0,87 %), perforaci vídáme zřídka (do 0,1 %) [1–3]. Bolest při výkonu je obvykle varovným příznakem prověšování endoskopu a nepřiměřeného tahu za mezokolon či nepřiměřené insuflace (tedy špatné techniky koloskopie). Významné zlepšení komfortu v průběhu výkonu pozorujeme po zavedení insuflace tračníku kysličníkem uhličitým a zavádění endoskopu ve vodní imerzi. V rámci diferenciální diagnostiky bolesti po výkonu je po vyloučení střevní perforace třeba zvažovat i jiné příčiny. V tomto sdělení prezentujeme čtyři pacienty, u kterých jsme v rozmezí 10 let evidovali vznik či manifestaci komplikací cholelitiázy (zánětem či s rozvojem pankreatitidy) v souvislosti s přípravou na koloskopii a případně i s následnou koloskopií.
Popis případů
Pacient 1
Muž, 71 let, léčený hypertonik, endoskopicky dispenzarizován pro vícečetné adenomové léze tračníku, bez předchozích biliárních potíží. Během plánovaného koloskopického vyšetření, na které se připravoval fosfátovými solemi, byly odstraněny čtyři drobné ploché léze v transverzu a sigmatu. Dva dny po koloskopii se dostavily silné, trvalé bolesti v pravém podžebří. Při sonografickém vyšetření dominuje obraz vícečetné cholecystolitiázy se sludge, ztluštělou a hypoechogenní stěnou žlučníku, bez biliární dilatace. Laboratorní nález elevace zánětlivých markerů (CRP 156 mg/l, leukocyty 16 × 109/l) s retencí dusíkatých katabolitů potvrdil diagnózu akutní kalkulózní cholecystitidy. Po konzervativní léčbě na lůžku zahrnující trojkombinaci antibiotik (ertapenem, ciprofloxacin, metronidazol) byla provedena laparoskopická cholecystektomie. Nález dokumentuje histologický preparát řezu stěnou explantovaného žlučníku s patrným ztluštěním stěny a chronickou zánětlivou infiltrací (obr. 1).
Image 1. Histologický obrázek – lehce ztluštělá stěna žlučníku s chronickou zánětlivou infiltrací stěny. Fig. 1. Histological image – slightly thickened gallbladder wall with chronic inflammatory infiltration. 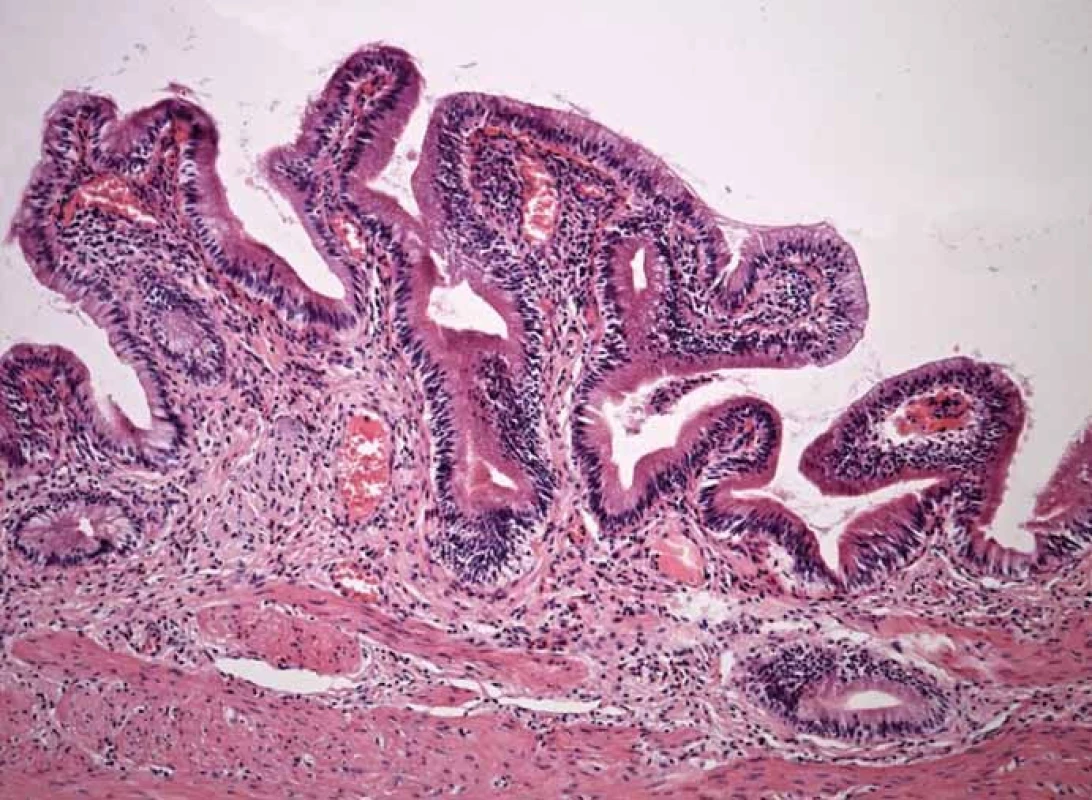
Pacient 2
Muž, 79 let, s generalizovanou aterosklerózou, po orchiektomii a prostatektomii pro karcinom prostaty. Indikací k provedení koloskopie byl chronický dyspeptický syndrom dolního typu s bolestmi v podbřišku, frekventovanějšími stolicemi (7× denně) a hmotnostním úbytkem (6 % hmotnosti za pět týdnů). Ambulantně provedený ultrazvuk břicha byl bez vysvětlující příčiny, bez patrné cholelitiázy. Po dělené přípravě 4 l makrogolového roztoku (preparát Fortrans®) bylo provedeno koloskopické vyšetření s nálezem divertiklů sigmatu a prosáklé, fragilnější sliznice celého tračníku, argonovou plazmakoagulací byla ošetřena drobná cévní malformace na dně céka. Druhý den po výkonu došlo k výrazné alteraci klinického stavu ve smyslu silných bolestí břicha se známkami peritoneálního dráždění a sepse. Byla provedena urgentní chirurgická revize dutiny břišní s průkazem biliární peritonitidy a odstraněn gangrenózní žlučník se známkami hnisavé pericholecystitidy. Revize tlustého střeva neprokázala perforaci. V explantovaném žlučníku nebyla litiáza patologem dokumentována. V pooperačním období podávána antibiotika, stav upraven a pacient byl v dobrém klinickém stavu propuštěn do domácí péče.
Pacient 3
Žena, 54 let, po resekci 50 cm terminálního ilea a subtotální kolektomii pro adenokarcinom céka v terénu 20 let trvající Crohnovy choroby přišla k plánované sigmoideoskopii. Po přípravě přípravkem Fortrans® děleně o objemu 4 l provedena endoskopie se stacionárním nálezem fibrotizovaného anu, výrazného jizvení sliznice zbylého tračníku, ileosigmoideoanastomóza a neoterminální ileum s drobnými ulceracemi. Pacientka klinicky zcela bez potíží. Na plánovaném kontrolním sonografickém vyšetření provedeném téhož dne se však nově objevil obraz cholecystitidy a pericholecystitidy (zesílení stěny žlučníku s obsahem sludge). Laboratorně známky inkompletní cholestázy, bez zvýšení reaktantů zánětu. Pacientka byla pouze sledována, antibiotika jsme nenasazovali. Další průběh byl již asymptomatický. Kontrolní ultrazvukové vyšetření po roce prokázalo pouze malé množství sludge ve žlučníku bez známek zánětu.
Pacient 4
Muž, 76 let, hypertonik s metabolickým syndromem, profesní pneumokoniózou, po dvou tranzitorních mozkových ischemických příhodách, přijat plánovaně k provedení endoskopické submukózní disekce (ESD) pokročilého adenomu rekta. Příprava probíhala preparátem Fortrans® děleně. Za několik hodin po jejím ukončení se u pacienta dostavily bolesti břicha s poruchou střevní pasáže a ikterem. Oproti vstupní laboratoři byly nově přítomny známky cholestázy s elevací sérových amyláz. Na základě ultrazvukového nálezu vícečetné drobné cholecystolitiázy a edému těla pankreatu byla provedena endoskopická retrográdní cholangiopankreatografie s papilotomií a extrakcí solitární pigmentové litiázy z distálního choledochu. Po výkonu a 10denní léčbě ciprofloxacinem byl pacient bez potíží, kyselina ursodeoxycholová nebyla podávána. Plánovaný výkon byl proveden o dva měsíce později po dělené přípravě pikosulfátem sodným (preparát Picoprep®). Z léze snesené vcelku bez komplikací byl prokázán adenokarcinom in situ, bez známek invaze a bez dalších konsekvencí. Cholecystektomie byla u pacienta plánována, ale nebyla dosud provedena. Nemocného jsme edukovali, ale přesto výkon odmítá, cítí se dobře.
Diskuze
Komplikace koloskopie lze dělit dle různých hledisek – dle závažnosti, časové souvislosti, dále na komplikace související s přípravou, výkonem či terapeutickým zákrokem, lokální a celkové.
Nezávažné většinou souvisejí s dyskomfortem v krátkém období po koloskopii (bolest břicha, změna defekačního stereotypu, dyspepsie, přechodná hematochézie, bolest hlavy) a bývají popisovány až třetinou pacientů [1,4].
Závažné komplikace, které mohou vést k hospitalizaci a zvyšovat náklady spojené s jejich následnou léčbou, se dnes nevyskytují tak často (přibližně 2,8 na 1 000 vyšetření) a jsou většinou spojeny s terapeutickými výkony (polypektomií, mukosektomií, dilatací) [1,5]. U asymptomatické screeningové populace jsou nižší. Potenciálně fatálními jsou komplikace kardiovaskulární, jejichž výskyt je udáván u 0,9 % sledovaných nemocných [6]. Nejčastějšími z nich jsou hypoxemie a hypotenze, dalšími zástava dýchání, dysrytmie, akutní infarkt myokardu a šokové stavy. Poměrně typickou je vazovagální reakce způsobená aktivací parasympatiku. Perforace střevní stěny představuje nejobávanější lokální komplikaci koloskopie s četností pod 0,1 % [3]. Mnohem častěji se perforace objevuje jako komplikace terapeutických výkonů; do 5 % u endoskopické slizniční resekce, do 10 % u ESD a až v 11 % u pneumatické dilatace striktur [1,7,8]. Krvácení po koloskopii může provázet i koloskopii diagnostickou (0,21 %), ale mnohem častěji je spojeno s výkony terapeutickými, přibližně v 0,87 % je přítomna hemoragie u polypektomií [2]. Jako komplikace se sledují pouze opožděná krvácení a krvácení vyžadující akutní chirurgický výkon. Krvácení zvládnutá endoskopicky během výkonu se za komplikaci nepovažují. Další komplikací může být elektrokoagulační syndrom. Projevuje se obvykle za 6 hod až pět dnů po polypektomii (až u 1 %) a je definován jako fokální iritace peritonea s klinickými projevy lokalizované peritonitidy (bolestí břicha, někdy teplotou, leukocytózou, tachykardií) při absenci jasné perforace u pacienta po endoskopické elektrokoagulaci v oblasti střevní stěny, převážně po slizničních resekcích větších přisedlých lézí (nad 20 mm). Chybí pneumoperitoneum a známky difuzní peritonitidy [1,9,10]. Další, nepříliš frekventní komplikací může být trauma sleziny způsobené buď přímým tlakem přístroje, nebo trakcí za splenokolické ligamentum [11]. Kolonická exploze je komplikací vzácnou, avšak závažnou, vznikající při akumulaci hořlavých plynů (zejména vodíku a metanu) v lumen střeva v přítomnosti kyslíku a při použití elektrokoagulace či argonové plazmakoagulace. Prevencí je insuflace oxidu uhličitého [12]. U pacienta s levostrannou inguinální hernií, do které proniká část sigmoidea, může dojít k uvíznutí koloskopu, které může vést až k perforaci střeva [13]. Akutní kolitida po koloskopii se projevuje během 48 hod po výkonu tenesmy a krvavými průjmy. Za hlavní příčinu je považován glutaraldehyd užívaný k dezinfekci koloskopů [14]. Další možností je přenos infekčního agens kontaminovaným endoskopem. Bonenfant publikoval i případ pacienta se závažným jaterním abscesem, který se rozvinul týden poté, co podstoupil screeningovou koloskopii. Etiologie je dávána do souvislosti s možnou mikroperforací či bakteriální translokací během vyšetření [15].
Příprava ke koloskopii se změnou diety a očistnými přípravky může vést k dehydrataci a změně vnitřního prostředí. Z pohledu rizika pro dysbalanci vnitřního prostředí je za nejbezpečnější považován vysokoobjemový polyetylenglykol (PEG) v dávce 4 l (Fortrans®). Jedná se o roztok izoosmolární, který se téměř nevstřebává, a tak vnitřní prostředí ovlivňuje minimálně, navíc nepůsobí iritaci střevní sliznice. Ačkoli je dnes považován za zlatý standard, ani jeho použití není zcela bez rizika. Pro velký objem a nevábnou chuť je pacienty hůře tolerován. Ojediněle byly popsány případy Mallory-Weissova syndromu a spontánní perforace jícnu při úporném zvracení či progrese městnavého srdečního selhání. Alergická reakce bývá spíše vzácná [16,17]. Pacienty je lépe tolerován nízkoobjemový PEG potencovaný askorbátem (Moviprep). V některých studiích však nízkoobjemové preparáty vykazují horší přípravu, zejména v pravé části tračníku. Méně bezpečnými nízkoobjemovými preparáty jsou pikosulfát sodný v kombinaci se síranem hořečnatým (Picoprep) a orální roztok sulfátů (Eziclen®). V literatuře jsou zmiňovány závažné případy poruchy vnitřního prostředí (hypermagnezemie, hypochloremie, hyponatremie). Nejsou tedy vhodné pro pacienty s renálním a kardiálním selháváním, u pacientů s jaterní cirhózou či závažnou iontovou dysbalancí [17]. Za nejméně bezpečné jsou právem považovány dříve hojně užívané fosfátové roztoky, které jako hyperosmotické laxativum přímo zasahují do elektrolytové rovnováhy [18].
K hyperfosfatemii dochází u zhruba 87 % jedinců. Je popsáno již několik případů závažné fosfátové nefropatie. K poškození ledvin dochází vlivem tubulární depozice kalciumfosfátu a přímým tubulotoxickým účinkem hyperfosfatemie. Akutní forma nefropatie se manifestuje několik hodin až dnů po požití fosfátů zejména příznaky hypokalcemie (bolestí břicha, zvracením, svalovými křečemi, závratí, zmateností, záchvaty a srdečním kolapsem), pozdní forma se vyvíjí skrytě a zákeřně týdny i měsíce po užití přípravku. Rizikovými faktory pro vznik poškození ledvin a hyperfosfatemii jsou vyšší věk, ženské pohlaví, preexistující postižení ledvin, diabetes mellitus, dehydratace, snížená střevní motilita a užívání vitaminu, vedoucí ke zvýšení vstřebávání fosfátu ze střevního lumen, dále hypertenze, léčba inhibitory osy renin-angiotenzin-aldosteron a diuretiky či hyperparatyreóza. Současná hypokalcemie bývá většinou nevýznamná, pokles plazmatické koncentrace vápníku bývá o 0,017–0,044 mmol/l. Zvýšená střevní ztráta, ale i renální ztráta draslíku vedou k hypokalemii s incidencí 20–30 %. Kombinace hypokalemie a hypokalcemie může způsobit prodloužení QT intervalů s rizikem závažných arytmií. Hypernatremie může být způsobena jednak vysokým obsahem sodíku v roztoku, ale také poruchou renální distribuce či sníženým pocitem žízně u starších pacientů. Případy závažné hypernatremie a akutního postižení ledvin byly zaznamenány zejména u pacientů s Parkinsonovou chorobou a Alzheimerovou demencí, nejspíše vlivem sníženého perorálního příjmu tekutin [19].
Otazná je i příprava očistnými roztoky u pacientů po resekčních výkonech podstupujících koloskopii reziduálního tračníku, jakým je případ naší pacientky č. 3. Bini et al již v roce 2000 prokázali, že orální příprava je pacienty lépe tolerována a tračník je rovněž lépe připraven [20].
Komplikovaná cholelitiáza je velmi vzácnou komplikací koloskopie. Na našem pracovišti jsme zachytili čtyři případy z celkového počtu 24 449 koloskopií provedených za 10 let (0,016 %). Celosvětově byla dosud popsána již desítka případů cholecystitidy po koloskopii s variabilním klinickým průběhem. Jako první na asociaci akutní cholecystitidy a koloskopie upozornili autoři Milman a Goldenberg, kteří v roce 2001 zveřejnili první dva případy [21].
Všichni pacienti z dosud publikovaných prací podstoupili nekomplikované koloskopické výkony. Průměrný věk dosud publikovaných případů byl 60 (35–79) let, vč. našich nemocných. Příznaky se nejčastěji manifestovaly 2. až 3. den po výkonu (24–72 hod). V poměru 3 : 2 byli častěji postiženi muži. U téměř všech, mimo našeho pacienta č. 2, byla v době diagnózy přítomna cholelitiáza. Definitivním řešením u všech uvedených byla cholecystektomie většinou laparoskopickou cestou. Úmrtí v souvislosti s komplikacemi cholelitiázy po koloskopii zatím nebylo popsáno [21–26]. Přehled publikovaných případů cholecystitid a pankreatitid uvádí tab. 1.
Table 1. Literární přehled případů cholecystitidy (A) a pankreatitidy (B) po koloskopii. Tab. 1. Overview of cholecystitis cases (A) and pancreatitis cases (B) after colonoscopy. 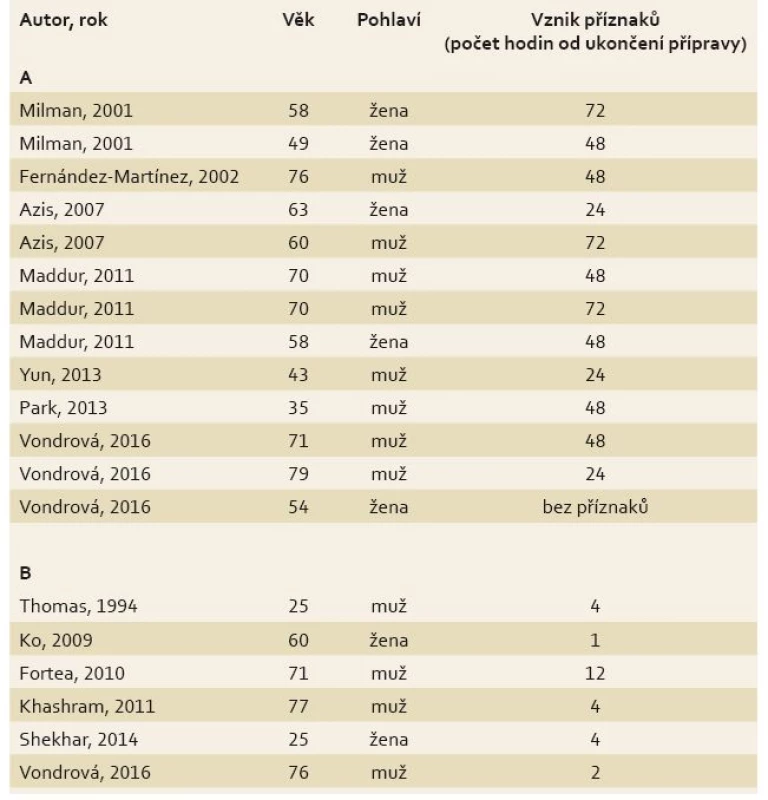
U našeho čtvrtého pacienta došlo k rozvoji akutní biliární pankreatitidy. V literatuře jsou popsány akutní pankreatitidy po koloskopii, u kterých patologický obsah ve žlučových cestách nebyl zobrazovacími metodami prokázán. Standardní terapie těchto nemocných vedla k plnému uzdravení. Za důvod rozvoje takovýchto pankreatitid považují autoři mechanický útlak slinivky v průběhu výkonu. Při manipulaci koloskopem v lienálním ohbí vzniká preferenčně pankreatitida kaudy slinivky, při tlaku koloskopu v oblasti transverza je pankreatitida lokalizována především do oblasti těla či hlavy slinivky [27–31]. Biliární pankreatitida nebyla dosud v literatuře v závislosti na koloskopii popsána.
V souvislosti s rozvojem zánětlivých komplikací koloskopie přinesli Bang et al ve své práci zajímavou informaci. Poukázali na nižší incidenci baktibilie a bakteriemie u pacientů obézních či s nadváhou. Jedním z vysvětlujících faktorů je častější vyšší plazmatická koncentrace lipoproteinů, které vážou lipopolysacharidy aktivující cytokiny zánětlivé kaskády [32].
Důvod tvorby sludge a konkrementů ve žlučníku v souvislosti s koloskopií není zcela objasněn. Prakticky u všech publikovaných případů byla příčinou cholecystitidy cholelitiáza. Tvorba sludge a konkrementů ve žlučníku de novo se jeví jako jedna z možností, druhou je manifestace dosud asymptomatické cholelitiázy. Hypotézu novotvorby litiázy podporuje i případ našeho pacienta č. 3, kde ultrazvuk provedený před výkonem kameny ve žlučníku neprokázal. Nelze však vylou?it mikrolitčit mikrolitiázu, která může být substrátem tvorby větších kamenů. Ke zvýšení litogenity žluči může přispět již samotná příprava střeva před výkonem, kdy vlivem dehydratace dochází k resorpci tekutiny epiteliemi, což ve žlučníku vede ke zvýšení koncentrace žluči a vytváří prostředí umožňující tvorbu litiázy. Vzniklá stáza žluči usnadňuje vznik akutní cholecystitidy. Obstrukce konkrementem v úrovni Vaterovy papily pak může způsobit i rozvoj akutní biliární pankreatitidy. Stimulací kolonocytů během endoskopie dochází k uvolnění metabolicky aktivních látek. Jednou z nich je i 6-keto-prostaglandin F1 α (6-keto-PGF1 α), stabilní derivát prostaglandinu-I2, kterému se přisuzuje vliv na zvýšení kontraktility žlučníku. U pacientů s kalkulózní cholecystitidou je hladina 6-keto-PGF1 α ve slizniční vrstvě mnohonásobně vyšší než v submukóze. Dalšími možnými mechanizmy jsou distenze žlučníku či mechanická manipulace v tračníku vedoucí k bakteriální translokaci. K infekcím biliárního traktu dochází jednak ascendentním šířením z duodena či hematogenním rozsevem z portálního řečiště [23].
Závěr
Výskyt komplikací při koloskopii je důležitým ukazatelem kvality koloskopie. Klíčovou prevencí komplikací je správná indikace, znalost a dodržení kontraindikací, správné načasování a technika koloskopie. Nezbytnou součástí je i lege artis endotermodezinfekce a péče o přístroje. Bolest břicha je u pacientů po koloskopickém vyšetření nejčastěji způsobena distenzí střevní stěny při nadměrné insuflaci. V případě silných bolestí břicha, zvracení, známkách poruchy pasáže či při zvýšené teplotě bychom měli vždy v první řadě vyloučit střevní perforaci. Posléze v rámci diferenciální diagnostiky zvažovat i možnost akutní cholecystitidy či pankreatitidy. S ohledem na raritní výskyt této komplikace si problematika jistě zaslouží další sledování.
Podpořeno MZ ČR – RVO (FNHK, 00179906).
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 22. 1. 2016
Přijato: 6. 4. 2016
MUDr. Ludmila Vondrová
II. interní klinika LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
ludmila.vondrova@email.cz
Sources
1. Falt P, Urban O. Komplikace koloskopie. In: Falt P, Urban O, Vítek P. Koloskopie. 1. vyd. Praha: Grada Publishing 2015 : 119–125.
2. Warren JL, Klabunde CN, Mariotto AB et al. Adverse events after outpatient colonoscopy in the Medicare population. Ann Intern Med 2009; 150 (12): 849–857.
3. Ko CW, Dominitz JA. Complications of colonoscopy: magnitude and management. Gastrointest Endosc Clin N Am 2010; 20 (4): 659–671. doi: 10.1016/j.giec.2010.07.005.
4. Fisher DA, Maple JT, Ben-Manachem T et al. Complications of colonoscopy. Gastrointest Endosc 2011; 74 (4): 745–752. doi: 10.1016/j.gie.2011.07.025.
5. Whitlock EP, Lin JS, Liles E et al. Screening for colorectal cancer: a target, updated systemic review for US preventive services task force. Ann Int Med 2008; 149 (9): 638–658.
6. Sharma VK, Nguyen CC, Crowell MD et al. A national study of cardiopulmonary unplanned events after GI endoscopy. Gastrointest Endosc 2007; 66 (1): 27–34.
7. Repici A, Pellicano R, Strangio G et al. Endoscopic mucosal resection for early colorectal neoplasia: a pathologic basis, procedures and outcomes. Dis Colon Rectum 2009; 52 (8): 1502–1515. doi: 10.1007/DCR.0b013e3181a74d9b.
8. Saito Y, Uraoka T, Yamaguchi Y et al. A pros - pective, multicenter study of 1111 colorectal endoscopic submucosal dissections (with video). Gastrointest Endosc 2010; 72 (6): 1217–1225. doi: 10.1016/ j.gie. 2010.08.004.
9. Zádorová Z. Kolonoskopie. Doporučený postup endoskopického vyšetření tlustého střeva. Ces Slov Gastroent Hepatol 2005; 59 (1): 26–30.
10. Brooks DC. Postpolypectomy electrocoagulation syndrome. [online]. Available from: www.uptodate.com/contents/postpolypectomy-electrocoagulation-syndrome?source=search_result&search=Postpolypectomy+electrocoagulation+syndrome&selectedTitle=1~15.
11. Saad A, Rex DK. Colonoscopy-induced splenic injury: report of 3 cases and literature review. Dig Dis Sci 2008; 53 (4): 892–897.
12. Hofstad B. Explosion in rectum. Tidsskr Nor Laegeforen 2007; 127 (13): 1789–1790.
13. Cyrany J, Kopáčová M, Kočí J et al. Tříselná kýla a komplikace koloskopie. Folia Gastroenterol Hepatol 2008; 6 (4): 2–4.
14. Caprilli R, Viscido A, Frieri G et al. Acute colitis folowing colonoscopy. Endoscopy 1998; 30 (4): 428–431.
15. Bonenfant F, Rousseau E, Farand P. Streptococcus anginosus pyogenic liver abscess following a screening colonoscopy. Can J Infect Dis Med Microbiol 2013; 24 (2): 45–46.
16. Gachoka D. Polyethylene Glycol (PEG) -induced anaphylactic reaction during bowel preparation. ACG Case Rep J 2015; 2 (4): 216–217. doi: 10.14309/crj.2015.63.
17. Belsey J, Epstein O, Heresbach D. Systematic review: averse event reports for oral sodium phosphate and polyenthylene glycol. Aliment Pharmacol Ther 2008; 29 (1): 15–28. doi: 10.1111/j.1365-2036.2008.03837.x.
18. Hassan C, Bretthauer M, Kaminski MF et al. Bowel preparation for colonoscopy: European Society of Gastrointestinal En - doscopy (ESGE) Guideline. Endoscopy 2013; 45 (2): 142–150. doi: 10.1055/ s-0032-1326186.
19. Florentin M, Liamis G, Elisaf MS. Colonoscopy preparation-induced disorders in renal function and electrolytes. World J Gastrointest PharmacolTher 2014; 5 (2): 50–54. doi: 10.4292/wjgpt.v5.i2.50.
20. Bini EJ, Unger JS, Rieber JM. Bowel preparation for colonoscopy and flexible sigmoidoscopy in adults. Gastrointest Endosc 2000; 52 (2): 218–222.
21. Milman PJ, Goldenberg SP. Colonoscopy cholecystitis. Am J Gastroenterol 2001; 96 (5): 1666.
22. Fernández-Martínez C, Plá-Martí V, Flors-Alandí C et al. Gangrenous cholecystitis after colonoscopy. Am J Gastroenterol 2002; 97 (6): 1572.
23. Azzis F, Milman P, McNelis J. Abdominal pain after colonoscopy: can it be acute cholecystitis? Dig Dis Sci 2007; 52 (10): 2660–2661.
24. Maddur H, Agrawal S, Fayad N et al. Acute cholecystitis after colonoscopy: a case series. Gastrointest Endosc 2011; 74 (1): 211–213. doi: 10.1016/j.gie.2011.03. 1126.
25. Yun Jung JH, Jeong WJ, Chang WS et al. A case of acute cholecystitis after colonoscopy. Korean J Gastroenterol 2013; 61 (1): 42–45.
26. Park TI, Lee SY, Lee JH et al. Acute cholecystitis after a colonoscopy. Ann Coloproctol 2013; 29 (5): 213–215. doi: 10.3393/ac.2013.29.5.213.
27. Thomas AW, Mitre RJ. Acute pancreatitis as a complication of colonoscopy. J Clin Gastroenterol 1994; 19 (2): 177–178.
28. Ko HH, Jamieson T, Bressler B. Acute pancreatitis and ileus postcolonoscopy. Can J Gastroenterol 2009; 23 (8): 551–553.
29. Fortea JL, Marín Jimenez I, Nogales Rincon O et al. Postcolonic polypectomy pancreatitis. Endoscopy 2010; 42 (Suppl 2): E221–E222. doi: 10.1055/s-0029-1214 967.
30. Khashram M, Frizelle FA. Colonoscopy – a rare cause of pancreatitis. N Z Med J 2011; 124 (1345): 74–76.
31. Shekhar S, Singh S, Gupta S. Postcolonoscopy pancreatitis. Endoscopy 2014; 46 (Suppl 1): E515–E516. doi: 10.1055/s-0034-1377379.
32. Bang CS, Yoon JH, Kim YJ et al. Clinical impact of body mass index on bactibilia and bacteremia. BMC Gastroenterol 2014; 14 : 104. doi: 10.1186/1471-230X-14 - 104.
Labels
Paediatric gastroenterology Gastroenterology and hepatology Surgery
Article was published inGastroenterology and Hepatology
2016 Issue 5-
All articles in this issue
- Současné principy screeningu kolorektálního karcinomu – od oportunního k populačnímu screeningovému programu
-
Mezioborová spolupráce ve screeningu kolorektálního karcinomu
Čekací doba na kolonoskopii - „Full-thickness“ endoskopická resekce lokální reziduální neoplazie v hepatální flexuře – videokazuistika
- Dlouhodobé výsledky po radikálních resekcích pro adenokarcinom žaludku
- Totální pankreatektomie a její současné místo v léčbě onemocnění pankreatu
- Modifikovaný FOLFIRINOX v léčbě karcinomu pankreatu – účinnost a toxicita
- Metastazující maligní melanom do trávicího traktu bez známého primárního ložiska
- Vzácná komplikace koloskopie – cholelitiáza s komplikacemi
- Prehepatální portální hypertenze
- Extraezofageální a gastroezofageální reflux – vztah k astma bronchiale
- 48th Annual Meeting of the European Pancreatic Club in Liverpool, 6–9th July 2016
- Zpráva z odborné stáže
- Výběr z mezinárodních časopisů
- Ursodeoxycholová kyselina
- „Watermelon stomach” jako první příznak cirhózy jater
- Gastroenterology and Hepatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Modifikovaný FOLFIRINOX v léčbě karcinomu pankreatu – účinnost a toxicita
- Prehepatální portální hypertenze
- Extraezofageální a gastroezofageální reflux – vztah k astma bronchiale
- Totální pankreatektomie a její současné místo v léčbě onemocnění pankreatu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

