-
Medical journals
- Career
Klinické charakteristiky pacientov s diabetes mellitus 2. typu podľa frekvencie hypoglykémie
Authors: Michaela Plichtová; Emil Martinka
Authors‘ workplace: Národný endokrinologický a diabetologický ústav, n. o., Ľubochňa
Published in: Forum Diab 2020; 9(1): 13-21
Category:
Overview
Cieľ: Formou retrospektívnej prierezovej štúdie v podmienkach bežnej klinickej praxe vyjadriť sa ku klinickým a laboratórnym charakteristikám pacientov s diabetes mellitus 2. typu (DM2T) s častejším výskytom iatrogénnej hypoglykémie (IHG) a či sa častejší výskyt IHG združuje s anamnézou častejšieho/menej častého výskytu komplikácií diabetu, aterosklerotických kardiovaskulárnych ochorení (KVO) a iných vybratých komorbidít, vrátane endokrinologických (ENDO) a onkologických (ONKO) ochorení.
Súbor a metódy: retrospektívna prierezová štúdia v podmienkach bežnej klinickej praxe u hospitalizovaných pacientov s DM2T. K hodnoteniu frekvencie IHG boli využité záznamy selfmonitoringu pacienta počas posledného mesiaca pred hospitalizáciou. Za IHG boli považované všetky zaznamenané hodnoty glykémie < 3,9 mmol/l. Podľa výskytu IHG boli pacienti rozdelení do 3 podskupín: bez zaznamenanej IHG (0HG) s 1–2 zaznamenanými IHG (1–2IHG) a s ≥ 3 zaznamenanými IHG (> 3IHG). Medzi skupinami sa porovnávali klinické a laboratórne parametre, výskyt komplikácií diabetu, KVO, ENDO, ONKO a iných chronických komorbidít, ako aj antidiabetickej, hypolipidemickej, antihypertenznej a antiagregačnej/antikoagulačnej liečby. Údaje o pacientoch sa získavali z dokumentácie pacienta a aktuálnych vyšetrení počas hospitalizácie, v rámci ktorých sa hodnotil aj výskyt IHG počas prvých 7 dní hospitalizácie na základe štandardných 7-bodových glykemických profilov a vyšetrení glykémie kedykoľvek počas dňa, ak to vyžadovala klinická situácia.
Výsledky: V štúdii bolo zaradených 294 pacientov s DM2T > 3IHG (n = 44), v porovnaní s 0IHG (n = 186) sa združoval s nižšou telesnou hmotnosťou (TH), nižším BMI, menším obvodom pása (OP), vyššou hladinu HDL-cholesterolu (HDL-C), nižšou hladinou triglyceridov (TAG), priaznivejším indexom HDL/TAG, nižším HbA1c a častejšou liečbou inzulínom. Hladiny LDL-cholesterolu (LDL-C), hodnoty krvného tlaku (TK), glomerulárnej filtrácie (eGF), pomeru močového albumínu a kreatinínu (UACR), podiel fajčiarov a pacientov s hypertenziou sa medzi skupinami nelíšili, a podiel pacientov s eGF < 60 ml/1,73 m2 bol u > 3IHG vyšší a nezdružoval sa so zvýšeným alebo nižším výskytom KVO, ENDO, ONKO ani iných sledovaných komorbidít.
Záver: Výsledky zdôraznili heterogenitu pacientov s DM2T, ktorá sa prejavuje aj vo výskyte IHG, pričom vyšší výskyt IHG sa združoval s nižšou TH, nižším BMI, menším OP, vyššou hladinu HDL-C, nižšou hladinou TAG, nižším HbA1c, vyšším podielom pacientov s eGF < 60 ml/1,73 m2 a častejšou liečbou inzulínom. Tieto znaky pravdepodobne súvisia s nižšou mierou inzulínovej rezistencie ale aj častejším výskytom chronickej choroby obličiek. Iné parametre kardiovaskulárneho (KV) rizika, ako sú hladiny LDL-C, hodnoty TK, eGF, UACR, podiel fajčiarov a pacientov s hypertenziou sa medzi skupinami nelíšili. Častejší výskyt IHG sa nezdružoval ani so zvýšeným resp. nižším výskytom KVO, ENDO, ONKO ani iných sledovaných komorbidít. Výsledky však bude potrebné overiť na väčšom súbore pacientov.
Klíčová slova:
klinické charakteristiky – diabetes mellitus 2. typu – hypoglykémia – komplikácie
Úvod
Iatrogénna (liečbou navodená) hypoglykémia predstavuje významný medicínsky problém. Tento fenomén nielenže limituje intenzifikáciu glykemickej kontroly, ale združuje sa aj so zvýšeným rizikom kardiovaskulárnej (KV) a celkovej morbidity a mortality, zhoršuje kvalitu života pacienta a zvyšuje ekonomické nároky na liečbu. Jedná sa pritom o častý nežiadúci účinok, ktorého frekvencia narastá s intenzifikáciou glykemickej kontroly a výberom liečby.
V klinickej praxi sa s iatrogénnou hypoglykémiou (IHG) stretávame najmä u pacientov s diabetes mellitus 1. typu (DM1T). Pomerne častým a komplikujúcim nálezom je však aj u pacientov s diabetes mellitus 2. typu (DM2T). Zvýšená náchylnosť k IHG u DM2T v klinickej praxi vyvoláva viacero otázok a obvykle vyžaduje prehodnotenie manažmentu pacienta a terapeutického prístupu [5,16]. Hypoglykémia sa považuje za rizikový faktor, ktorý môže zvyšovať kardiovaskulárnu aj celkovú morbiditu a mortalitu [3,4,10,11,13,16,20,23,25]. Väčšina prác, ktoré poukazujú na vzťah medzi hypoglykémiou a zvýšeným morbiditno-mortalitným rizikom u pacientov s DM2T, sa týka ťažkej a opakovanej hypoglykémie u pacientov s akútnym, nedávnym, či preexistujúcim KV-ochorením (KVO) či iným závažným ochorením alebo stavom [3,7,8,18,19,23,25–27,31]. Avšak, hoci mnohé práce identifikovali ťažkú hypoglykémiu ako silný nezávislý rizikový marker KV-rizika a prediktor mortality, pretrváva diskusia, či sa jedná o marker vulnerability, alebo kauzálnu príčinu, a či prevencia hypoglykémie toto riziko znížuje [14,16].
Ťažká hypoglykémia môže viesť k ischémii myokardu, fatálnym arytmiám, poruchám na úrovni kardiálnych autonómnych funkcií, indukciou subklinického zápalu, dysfunkcie endotelu a prokoagulačného stavu môže urýchľovať proces aterotrombogenézy. Celkovú morbiditu a mortalitu však môže zvyšovať aj prostredníctvom neurologických príčin (kóma, kŕče, kognitívna dysfunkcia), ale tiež pádov, úrazov, nehôd a pod [1,2,6,9,15,25,26,29]. Pri hodnotení morbiditno-mortalitného rizika IHG sa ako dôležitý javí aj „terén” pacienta. Sklon k hypoglykémii u individuálnych pacientov je pri rovnakej liečbe a rovnakých dosiahnutých hodnotách glykémie rôzny a podľa viacerých autorov častejší výskyt hypoglykémie identifikuje akýchsi „zraniteľnejších“, resp. „viac chorých” pacientov s inou závažnou komorbiditou (renálnou, hepatálnou, endokrinnou či onkologickou) a labilnejšími obrannými mechanizmami, čo môže samo osebe zvyšovať KV aj celkovú morbiditu a mortalitu [12,14,16,31]. Avšak, či už je hypogIykémia markerom vulnerability alebo kauzálnou príčinou, z hľadiska klinickej praxe je dôležitá identifikácia zvýšeného rizika IHG a poznanie, s ktorými klinickými a laboratórnymi parametrami, resp. odchýlkami s združuje [17].
Cieľom našej práce bolo formou retrospektívnej štúdie v podmienkach bežnej klinickej praxe vyjadriť sa ku klinickým a laboratórnym charakteristikám pacientov s DM2T s častejším výskytom IHG vrátane ľahších foriem (< 3,9 mmol/l), a či sa častejší výskyt IHG združuje aj s anamnézou častejšieho výskytu komplikácií diabetu, aterosklerotických KVO a iných vybratých komorbidít. Inými slovami, či častejší výskyt IHG < 3,9 mmol/l hodnotený za posledný mesiac a zaznamenaný bežným spôsobom na základe selfmonitoringu (SMBG – Self Monitoring Blood Glucose) pacienta sa združuje s polymorbidnejším, t.j. „viac chorým“ terénom pacienta a aké sú klinické charakteristiky takéhoto pacienta.
Súbory a metódy
Retrospektívna štúdia u pacientov s DM2T hospitalizovaných v Národnom endokrinologickom a diabetologickom ústave (NEDU), Ľubochňa. Zaradení boli všetci pacienti v poradí tak, ako boli hospitalizovaní v dobe od 1. 1. 2017 do 30. 3. 2017 a následne od 1. 7. 2018 do 30. 10. 2018. Hospitalizovaní pacienti boli pacienti s pokročilejším ochorením, častejším výskytom hypoglykémií, ako aj vyšším výskytom sledovaných komplikácií a komorbidít, a komplexnejším vyhodnotením, čo zvyšuje možnosti hodnotenia ich vzťahov. Výber pacientov NEDU bol zvolený z toho dôvodu, že na tomto pracovisku sú hospitalizovaní pacienti z celého Slovenska, čím sa znižuje riziko lokálne-individuálneho vedenia pacienta, ktoré by mohlo ovplyvniť výsledky. Dve kalendárne obdobia boli zvolené s cieľom minimalizovať vplyv eventuálnych skresľujúcich faktorov jedného obdobia na spektrum hospitalizovaných pacientov.
Okrem výskytu hypoglykémie sa vyhodnocovali parametre ako pohlavie, vek, vek v čase diagnózy diabetu, trvanie diabetu, typ diabetu, výška, hmotnosť, index telesnej hmotnosti, obvod pása, HbA1c, hladina C-peptidu, hodnoty krvných lipidov, pomer HDL/triglyceridy, sérový kreatinín, odhadovaná glomerulárna filtrácia (eGF), pomer albumín a kreatinín v moču (UACR – urine albumin-to-creatinine ratio), krvný tlak (TK), prítomnosť artériovej hypertenzie, dyslipidémie, výskyt mikrovaskulárnych komplikácií, výskyt kardiovaskulárnych ochorení (KVO: ICHS – ischemická choroba srdca, IM – infarkt myokardu, CMP – cievna mozgová príhoda, CHZS – chronické srdcové zlyhávanie, koronárna revaskularizácia, ICHDK – ischemická choroba dolných končatín, diabetická noha s defektom, amputácia na dolných končatinách), ochorenia štítnej žľazy, nadobličky, celiakia, ochorenia pečene, systémové ochorenia, výskyt onkologických ochorení, ako aj antidiabetická, hypolipidemická, antihypertenzná a antiagregačná/antikoagulačná liečba. Údaje sa získavali z dokumentácie pacienta a aktuálnych vyšetrení počas hospitalizácie.
Spôsob zisťovania výskytu hypoglykémie
Za hypoglykémiu boli považované všetky zaznamenané hodnoty glykémie < 3,9 mmol/l, za ťažkú hypoglykémiu všetky epizódy vyžadujúce pomoc druhej osoby. Ďalšie charakteristiky súvisiace s charakteristikami o výskyte hypoglykémie sú uvedené v tab. 1 a tab. 2.
Table 1. Výskyt jednotlivých foriem hypoglykémie v skupinách pacientov rozdelených podľa frekvencie výskytu hypoglykémie < 3,9 mmol/l na základe záznamov SMBG za posledný mesiac 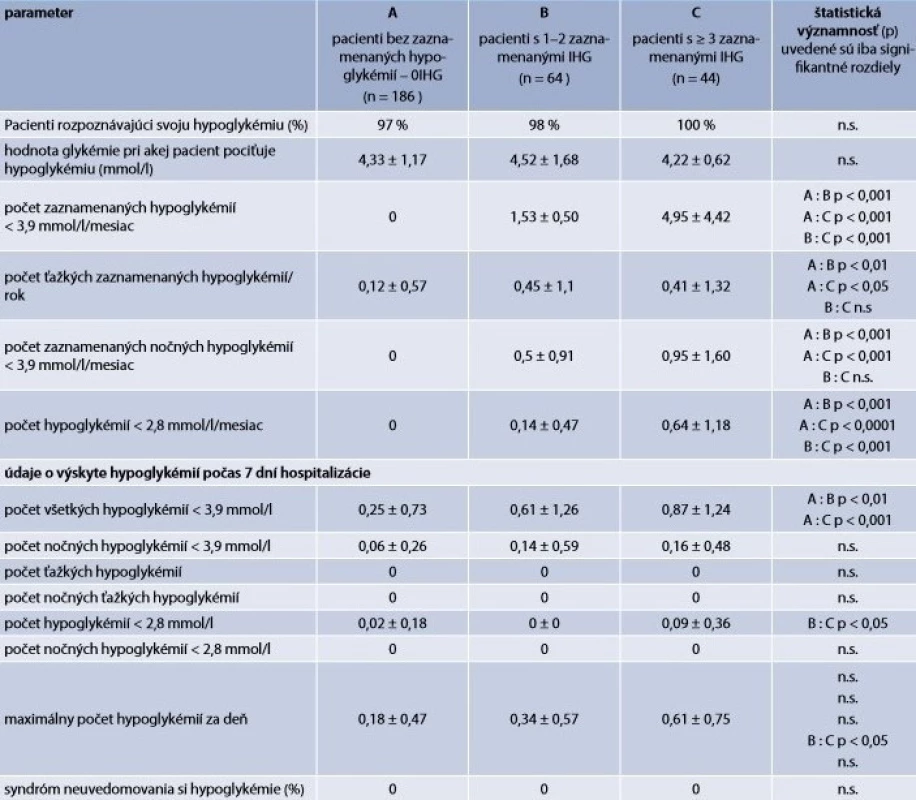
IHG – iatrogénna hypoglykémia n.s. – žiadna skupina sa nelíši Table 2. Hypoglykémie < 3,9 mmol/l v skupinách pacientov rozdelených podľa prítomnosti kardiovaskulárnych alebo onkologických ochorení (výskyt hypoglykémií podľa záznamov selfmonitoringu za posledný mesiac, resp. rok) 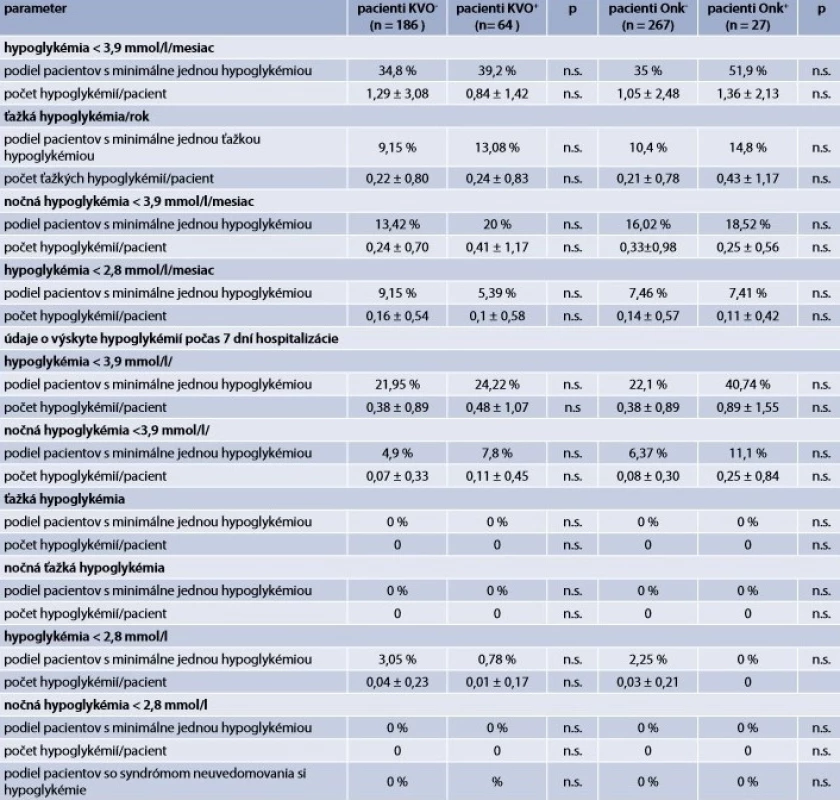
DM2T – diabetes mellitus 2. typu p – štatistická významnosť (p)
Uvedené sú iba signifikantné rozdiely, n.s. –žiadna skupina sa nelíšiK hodnoteniu frekvencie a závažnosti hypoglykémií boli využité dva spôsoby:
- záznamy SMBG pacienta počas posledného mesiaca pred hospitalizáciou v domácom prostredí
- výskyt hypoglykémií počas prvých 7 dní hospitalizácie na základe štandardných 7-bodových glykemických profilov a vyšetrení glykémie kedykoľvek počas dňa, ak to vyžadovala klinická situácia
Hodnoty sú uvedené ako priemer (medián) ± SD. Na štatistické porovnanie výsledkov boli použité Studentov t-test, F-test, chí-kvadrát test, Pearsonovo skóre.
Výsledky
Klinické a laboratórne charakteristiky pacientov s DM2T rozdelených do podskupín podľa výskytu hypoglykémií hodnoteného na základe záznamov selfmonitoringu pacienta, záznamov glykémií v glukometri a vnímania výskytu a závažnosti pacientom samotným
Tab. 3 zobrazuje základné údaje o súbore pacientov. Pacienti s výskytom zaznamenanej hypoglykémie < 3,9 mmol/l ≥ mesiac (> 3IHG) v porovnaní s pacientmi bez hypoglykémie (0IHG) mali štatisticky významne nižšie hodnoty HbA1c, nižšiu hmotnosť, nižší BMI, menší obvod pásu, vyšší HDL-C, nižšiu hladinu triglyceridov, vyšší pomer HDL/triglyceridy a vyšší podiel pacientov s eGF < 60 ml/min/1,73 m2. Pacienti s > 3IHG mali tiež oproti 0IHG signifikantne vyšší výskyt všetkých ostatných kategórií hypoglykémie na základe SMBG, ako aj počas prvých 7 dní hospitalizácie (tab. 1).
Výskyt hypoglykémií > 3IHG sa nezdružoval s vyšším, resp. nižším výskytom KV, endokrinných, onkologických ani ostatných sledovaných ochorení (graf 1). Vyšší výskyt hypoglykémií sa nezdružoval ani s častejším/menej častým využívaním hypolipidemickej, antihypertenznej, antiagregačnej či antikoagulačnej liečby (graf 2). V liečbe diabetu bol u > 3IHG v porovnaní s 0IHG signifikantne menej často využívaný metformín, sulfonylurea aj inhibítory dipeptidyl peptidázy 4 (DPP4i). Naopak, signifikantne častejšie bol využívaný inzulín a spomedzi jednotlivých typov inzulínu prandiálny inzulín. Používanie bazálneho a bifázického inzulínu bolo medzi > 3IHG a 0IHG porovnateľné (graf 3). U pacientov > 3IHG boli oproti 0IHG používané významne nižšie dávky bazálneho aj prandiálneho inzulínu.
Graph 1. Výskyt komplikácií, KVO a sledovaných komorbidít u pacientov s DM2T rozdelených podľa výskytu hypoglykémie < 3,9 mmol/l za mesiac na podklade SMBG 
CMP – cievna mozgová príhoda CHSZ – chronické srdcové zlyhanie DK – dolné končatiny GIT – gastrointestinálny trakt ICHDK – ischemická choroba dolných končatín ICHS – ischemická choroba srdca IM – infarkt myokardu KAN – kardiálna autonómna neuropatia NPDR – neproliferatívna diabetická retinopatia PDR – proliferatívna retinopatia ŠŽ – štítna žľaza Graph 2. Antidiabetická liečba u pacientov s DM2T rozdelených podľa výskytu hypoglykémie < 3,9 mmol/l za mesiac na podklade SMBG 
ACEi – inhibítory angiotenzín konvertujúceho enzýmu AT1-blokátor – blokátor angiotenzínového receptora typu 1 Graph 3. Hypolipidemická, antihypertenzná, antiagregačná a antikoagulačná liečba u pacientov s DM2T rozdelených podľa výskytu hypoglykémie < 3,9 mmol/l za mesiac na podklade SMBG 
DPP4i – inhibítory dipeptidyl peptidázy 4 GLP1 RA – agonisti GLP1-receptorov SGLT2i – inhibítory sodík-glukozóvého kotransportéra 2 SU – sulfonylurea Výskyt hypoglykémií u pacientov s prítomným, resp. neprítomným kardiovaskulárnym, resp. onkologickým ochorením
Tab. 2 zobrazuje výskyt hypoglykémií podľa selfmonitoringu u pacientov rozdelených podľa prítomnosti, resp. neprítomnosti kardiovaskulárneho, resp. onkologického ochorenia. Pacienti s prítomnými vs neprítomným KVO sa vo výskyte hypoglykémií nelíšili. Podobne, pacienti s prítomným, resp. neprítomným onkologickým ochorením sa vo výskyte hypoglykémií nelíšili.
Diskusia
DM2T je veľmi časté a závažné ochorenie, ktoré vedie k poškodeniu prakticky všetkých tkanív a orgánových systémov ľudského organizmu a v rámci komplexnej patogenézy sa združuje aj s viacerými pridruženými komorbiditami, ako sú kardiovaskulárne, onkologické a iné ochorenia. Súčasne sa jedná o veľmi heterogénne ochorenie s účasťou viacerých patogénnych mechanizmov v rôznom pomere zastúpenia, spomedzi ktorých kľúčovú úlohu zohráva najmä rezistencia periférnych tkanív na inzulín a funkčné poruchy sekrécie inzulínu. Naviac, s trvaním ochorenia a prítomnosťou jednotlivých komplikácií a komorbidít sa základný terén ochorenia významne mení, čo vyžaduje kontinuálnu individualizáciu liečby a komplexného manažmentu ochorenia.
Iatrogénna hypoglykémia (IHG) je jedným z najčastejších nežiaducich prejavov liečby diabetes mellitus, pričom riziko sa zvyšuje s intenzifikáciou glykemickej kontroly, závisí od spôsobu liečby a od celkového terénu pacienta, pričom zvýšená náchylnosť k hypoglykémii môže súvisieť s prítomnosťou iných závažných ochorení, napr. endokrinných, hepatálnych, onkologických, ktoré okrem rizika hypoglykémie môžu zvyšovať aj celkové morbiditno mortalitné riziko [14,16,31]. Hlavnou náplňou tejto retrospektívnej štúdie v podmienkach bežnej klinickej praxe bolo vyjadriť sa ku klinickým a laboratórnym charakteristikám pacientov s DM2T s častejším výskytom hypoglykémie < 3,9 mmol/l a či sa častejší výskyt hypoglykémie počas posledného mesiaca združuje aj s častejším, resp. menej častým výskytom komplikácií diabetu, aterosklerotických kardiovaskulárnych ochorení a iných vybratých komorbidít, vrátane endokrinných a onkologických ochorení.
Výsledky ukázali, že pacienti s počtom hypoglykémií v SMBG ≥ 3 za posledný mesiac (> 3IHG) v porovnaní s pacientmi bez hypoglykémie (0IHG) boli starší, s nižším vekom v čase diagnózy a dlhším trvaním diabetu. Pacienti s > 3IHG mali tiež menšiu telesnú hmotnosť (TH), nižší BMI, nižší obvod pása (OP), vyššiu hladinu HDL-C, nižšiu hladinu TAG, priaznivejší index HDL-C/TAG a nižší HbA1c. Pacienti > 3IHG sa tak javili ako lepšie metabolicky kontrolovaní s priaznivejším KV-rizikovým profilom v porovnaní s pacientmi s 0H, čo zvádza k úvahe, či častejšia prítomnosť hypoglykémie < 3,9 mol/l by sa mohla združovať s nižším KV-rizikom. Takúto interpretáciu však výsledky práce pre jej retrospektívny, prierezový charakter neumožňujú. Naviac, v iných ukazovateľoch KV-rizika, ako sú hladiny LDL-C, ukazovatele renálnych funkcií (eGF, UACR) sa skupiny nelíšili a nelíšili sa ani podielom pacientov s hypertenziou či podielom fajčiarov, a podiel pacientov s eGF < 60 ml/min/1,73 m2 bol v skupine > 3IHG v porovnaní s 0IHG významne vyšší (tab. 3). Významný rozdiel nebol zistený ani vo výskyte samotných aterosklerotických KVO. Rozdiely medzi > 3IHG a 0IHG v parametroch ako sú TH, BMI, OP, hladinách HDL-C, TAG a pomere HDL-C/TAG a podiele pacientov s eGF < 60 ml/min/1,73 m2 tak pravdepodobne odrážajú najmä rozdielny stupeň a podiel inzulínovej rezistencie (IR) a častejší výskyt chronickej choroby obličiek. Zdôrazňujú tak heterogenitu pacientov s DM2T, u ktorých sklon k IHG môže byť jedným z klinických prejavov takejto heterogenity.
Table 3. Základná charakteristika súboru pacientov s diabetes mellitus 2. typu rozdelených do 3 podskupín podľa frekvencie výskytu hypoglykémie < 3,9 mmol/l, na základe záznamov SMBG za posledný mesiac 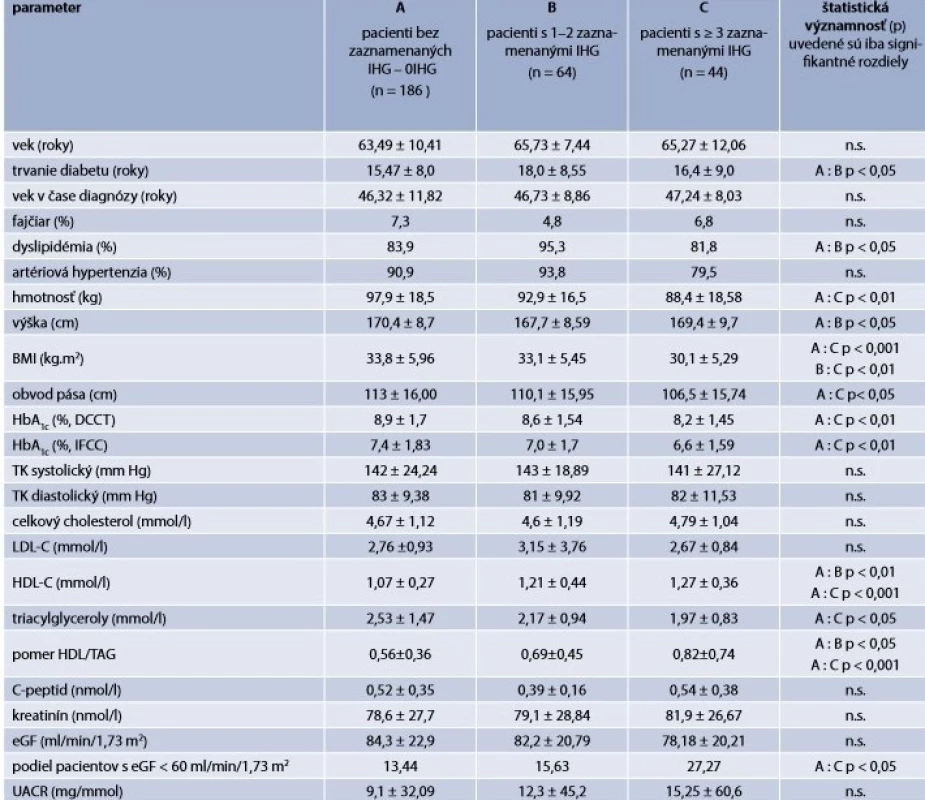
BMI – index telesnej hmotnosti DM2T – diabetes mellitus 2. typu eGF – odhadovaná glomerulárna filtrácia HDL/TAG – podiel HDL-cholesterolu k triacylglycerolom IHG – iatrogénna hypoglykémia n.s. – žiadna skupina sa nelíši TK – krvný tlak UACR – podiel albumínu kreatinínu v moču Keďže na výskyt hypoglykémie vplýva aj charakter liečby, medzi > 3IHG a 0IHG sme porovnávali aj tento aspekt. Pacienti > 3IHG boli oproti 0IHG častejšie liečení inzulínom (91,1 % vs 77,4 %), pričom spomedzi jednotlivých typov inzulínov bol u > 3IHG v porovnaní s 0IHG častejšie používaný prandiálny inzulín (77,8 % vs 59,7 %), zatiaľ čo používanie bazálneho a bifazického inzulínu bolo medzi oboma skupinami porovnateľné. U pacientov > 3IHG však boli oproti 0IHG používané významne nižšie dávky bazálneho aj prandiálneho inzulínu, čo znova poukazuje na lepšiu citlivosť na inzulín, a teda nižšiu IR u týchto pacientov. Aby sa vylúčila možnosť, že medzi pacientmi > 3IHG boli zaradení aj pacienti s nerozpoznaným DM1T charakteru LADA, boli vyhodnotené aj hladiny C-peptidu a prítomnosť autoprotilátok proti kyseline glutámovej (GADA) a tyrozín fosfatáze (IA2A). Hranica medzi DM1T a DM2T je v klinickej praxi často predmetom klinickej neistoty a situáciu môže v priebehu ochorenia komplikovať aj fakt, že prvotná prítomnosť DM2T nevylučuje možnosť neskoršie nasadajúcej autoimunitnej inzulitídy a naopak. Hladiny C-peptidu však u všetkých zaradených pacientov presahovali dolnú hranicu normy a medzi skupinami sa nelíšili, a ani u jedného pacienta neboli prítomné GADA či IA2A.
Uznáva sa, že hypoglykémia, obzvlášť ťažká, predstavuje významný rizikový faktor KV-morbidity a mortality, ktorú môže zvyšovať indukciou ischémie myokardu či fatálnych arytmií srdca [3,4,10,11,13,16,20,22,23,25]. Zvýšená náchylnosť k hypoglykémii však môže predstavovať aj marker vulnerability identifikujúci rizikový terén pacienta, teda akýchsi „zraniteľnejších“, resp. „viac chorých” pacientov trpiacich aj inou významnou komorbiditou, ako sú napríklad ochorenia pečene, obličiek, endokrinné alebo onkologické ochorenie, s labilnejšími obrannými systémami, čo môže samo osebe zvyšovať KV aj celkovú morbiditu a mortalitu [14,16,31]. Kým náchylnosť k ľahšej IHG môže súvisieť len s lepšou citlivosťou na inzulín, náchylnosť k ťažšej IHG môže byť prejavom vážnejšej patológie.
V prezentovanej štúdii, v skupine pacientov > 3IHG nebol oproti pacientom s 0IHG zistený významný rozdiel vo výskyte vybratých KV, endokrinných, onkologických ani ostatných sledovaných chronických ochorení. A podobne aj naopak, po rozdelení pacientov podľa prítomnosti, resp. neprítomnosti KVO, resp. onkologického ochorenia, neboli zistené rozdiely vo výskyte hypoglykémií (tab. 2).
Slabinou štúdie je retrospektívny charakter, čo neumožňuje vyjadrovať sa ku kauzalite hypoglykémie a rizika KV-príhod. Zaznamenávané boli všetky hypoglykémie < 3,9 mmol/l, teda aj tie, ktoré nemusia vyvolať žiadne fyziologické kontraregulačné reakcie, ako je tomu v prípade ťažkej hypoglykémie. A tiež, aktuálny výskyt hypoglykémií za posledný mesiac pred hospitalizáciou a zaradením pacientov nemusí odrážať ev. predošlú súvislosť s rozvojom KVO.
Prínos štúdie vidíme predovšetkým v zdôraznení heterogenity pacientov s DM2T, ktorá by mala byť bratá do úvahy aj pri hodnotení častejšieho výskytu ľahších hypoglykémií z hľadiska manažmentu ochorenia. Sklon k iatrogénnej hypoglykémii < 3,9 mmol/l je jedným z prejavov tejto heterogenity a spája sa s lepšou citlivosťou na inzulín, nižšou hmotnosťou, nižším obvodom pása a priaznivejšími hladinami HDL-C, TAG a pomeru HDL-C/TAG, avšak aj vyšším podielom pacientov s eGF < 60 ml/1,73 m2. Títo pacienti sú tiež častejšie liečení inzulínom. Uvedené charakteristiky sú dôležité najmä z hľadiska manažmentu ochorenia.
Súvisiacimi otázkami v praxi je nie vždy jednoduchá difereciácia medzi DM2T vs DM1T charakteru LADA, či častejší výskyt ľahších hypoglykémií je dôvodom na zvoľnenie intenzity liečby a terapeutických cieľov, ale aj ako hodnotiť KV-riziko u pacientov s DM2T s častejším výskytom ľahších hypoglykémií ale lepšími hodnotami kardiometabolických parametrov a pod.
Súhrn
Výsledky štúdie zdôraznili heterogenitu pacientov s DM2T, ktorá sa prejavuje aj vo výskyte hypoglykémií, pričom vyšší výskyt hypoglykémie sa združuje s nižšou telesnou hmotnosťou, nižším BMI, menším obvodom pása, vyššou hladinu HDL, nižšou hladinou TAG, priaznivejším indexom HDL-C/TAG, nižším HbA1c, ale tiež vyšším podielom pacientov s eGF < 60 ml/1,73 m2. Pacienti sú tiež častejšie liečení inzulínom. Tieto znaky s veľkou pravdepodobnosťou súvisia s nižšou mierou inzulínovej rezistencie, ale aj častejším výskytom chronickej choroby obličiek. Iné parametre KV-rizika, ako sú hladiny LDL-cholesterolu, hodnoty krvného tlaku, eGF, UACR, podiel pacientov s hypertenziou a dyslipidémiou a fajčiarov sa medzi skupinami štatisticky významne nelíšili. Častejší výskyt hypoglykémie sa nezdružoval so zvýšeným, resp. nižším výskytom kardiovaskulárnych, onkologických ani iných sledovaných komorbidít. Retrospektívny charakter ani metodika našej štúdie neumožňujú vyjadrovať sa k otázke či IHG zvyšuje riziko KVO, ani ku kauzalite takéhoto vzťahu. Umožňuje však konštatovať, že aktuálny výskyt hypoglykémií podľa SMBG v podmienkach bežnej klinickej praxe sa nezdružuje s anamnézou zvýšeného, resp. nižšieho výskytu kardiovaskulárnych, onkologických ani iných sledovaných komorbidít. Výsledky však bude potrebné overiť na väčšom súbore pacientov.
Doručené do redakcie 31. 1. 2020
Prijaté po recenzii 17. 2. 2020
doc. MUDr. Emil Martinka, PhD.
Sources
- Adler KG, Bonyhay I, Failing H et al. Antecedent hypoglycemia impairs autonomic cardiovascular function. Implications for rigorous glycemic control. Diabetes 2009; 58(2): 360–366. Dostupné z DOI: <http://dx.doi.org/10.2337/db08–1153>.
- Bedenis R, Price AH, Robertson CM et al. Association between severe hypoglycemia, adverse macrovascular events, and inflammation in the Edinburgh Type 2 Diabetes Study. Diabetes Care 2014; 37(12): 3301–3308. Dostupné z DOI: <http://dx.doi.org/10.2337/dc14–0908>
- Bonds DE, Miller ME, Bergenstal RM et al. The association between symptomatic, severe hypoglycaemia and mortality in type 2 diabetes: retrospecitve epidemiological analysis of the ACCORD study. BMJ 2010; 340: b4909. Dostupné z DOI: <http://dx.doi.org/10.1136/bmj.b4909>.
- Cryer PE. Severe Hypoglycemia Predicts Mortality in Diabetes. Diabetes Care 2012; 35(9): 1814–1816. Dostupné z DOI: <http://dx.doi.org/10.2337/dc12–0749>
- Davies MJ, David A, D‘Alessio DA et al. Management of Hyperglycemia in Type 2 Diabetes, 2018. A Consensus Report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care 2018; dci180033. Dostupné z DOI: <https://doi.org/10.2337/dci18–0033>.
- Desouza C, Salazar H, Cheong B et al. Association of hypoglycemia and cardiac ischemia: a study based on continuous monitoring. Diabetes Care 2003; 26(5): 1485–1489. Dostupné z DOI: <http://dx.doi.org/10.2337/diacare.26.5.1485>.
- Duckworth W, Abraira C, Moritz T et al. [VADT Investigators]. Glucose control and vascular complications in veterans with type 2 diabetes. N Engl J Med 2009; 360(2): 129–139. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0808431>.
- Gerstein HC, Miller ME, Byington RP et al. [Action to Control Cardiovascular Risk in Diabetes Study Group]. Effects of intensive glucose lowering in type 2 diabetes. N Engl J Med 2008; 358(24): 2545–2559. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0802743>.
- Gill GV, Woodward A, Casson IF et al. Cardiac arrhythmia and nocturnal hypoglycaemia in type 1 diabetes–the ‘dead in bed’ syndrome revisited. Diabetologia 2009; 52(1): 42–45. Dostupné z DOI: <http://dx.doi.org/10.1007/s00125–008–1177–7>.
- Goto A, Goto M, Terauchi Y et al. Association between severe hypoglycemia and cardiovascular disease risk in Japanese patients with type 2 diabetes. J Am Heart Assoc 2016; 5(3): e002875. Dostupné z DOI: <http://dx.doi.org/10.1161/JAHA.115.002875>.
- Graveling AJ, Frier BM. Does hypoglycaemia cause cardiovascular events? Br J Diabetes Vasc Dis 2010; 10(1): 5–13. Dostupné z DOI: <https://doi.org/10.1177/1474651409355113>.
- Hannefeld M, Frier BM, Pistroschet F al. Hypoglycemia and Cardiovascular Risk: Is there a Major Link? Diabetes Care 2016; 39(Suppl 2): S205–S209. Dostupné z DOI: <http://dx.doi.org/10.2337/dcS15–3014>.
- Khunti K, Davies M, Majeed A et al. Hypoglycemia and risk of cardiovascular disease and all-cause mortality in insulin-treated people with type 1 and type 2 diabetes: a cohort study. Diabetes Care 2015;38(2): 316–322. Dostupné z DOI: <http://dx.doi.org/10.2337/dc14–0920>.
- Kosibord M, Inzucchi SE, Goyal A et al. Relationship between spontaneous and iatrogenic hypoglycemia and mortality in patients hospitalized with acute myocardial infarction. JAMA 2009; 301(15): 1556–1564. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2009.496>.
- Laitinen T, Lyyra-Laitinen T, Huopio H et al. Electrocardiographic alterations during hyperinsulinemic hypoglycemia in healthy subject. Ann Noninvasive Electrocardiol 2008; 13(2): 97–105. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1542–474X.2008.00208.x>.
- Lee AK, Warren B, Lee CJ et al. The Association of Severe Hypoglycemia With Incident Cardiovascular Events and Mortality in Adults With Type 2 Diabetes Diabetes Care 2018; 41(1): 104–111. Dostupné z DOI: <https://doi.org/10.2337/dc17–1669>.
- Lee AK, Lee CJ, Huang ES et al. Risk factors for severe hypoglycemia in black and white adults with diabetes: the Atherosclerosis Risk in Communities (ARIC) Study. Diabetes Care 2017; 40 (12): 1661–1667. Dostupné z DOI: <http://dx.doi.org/10.2337/dc17–0819>.
- Leong A, Berkowitz SA, Triant VA et al. Hypoglycemia in diabetes mellitus as a coronary artery disease risk factor in patients at elevated vascular risk. J Clin Endocrinol Metab 2016; 101(2): 659–668. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2015–3169>.
- Mahmoodpoor A, Hamishehkar H, Beigmohammadi M et al. Predisposing Factors for Hypoglycemia and Its Relation With Mortality in Critically Ill PatientsUndergoing Insulin Therapy in an Intensive Care Unit. Anesth Pain Med 2016; 6(1): e33849. Dostupné z DOI: <http://dx.doi.org/10.5812/aapm.33849>.
- McCoy RG, Van Houten HK, Ziegenfuss JY et al. Increased mortality of patients with diabetes reporting severe hypoglycemia. Diabetes Care 2012; 35(9): 1897–1901. Dostupné z DOI: <http://dx.doi.org/10.2337/dc11–2054>.
- Mellbin LG, Ryd ´en L, Riddle MC et al. [ORIGIN Trial Investigators]. Does hypoglycaemia increase the risk of cardiovascular events? A report from the ORIGIN trial. Eur Heart J 2013; 34(40): 3137–3144. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/eht332>.
- [ORIGIN Trial Investigators]. Predictors of nonsevere and severe hypoglycemia during glucose lowering treatment with insulin glargine or standard drugs in the ORIGIN trial. Diabetes Care 2015; 38(1): 22–28. Dostupné z DOI: <http://dx.doi.org/10.2337/dc14–1329>.
- Patel A, MacMahon S, Chalmers J et al. [ADVANCE Collaborative Group]. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med 2008;358(24): 2560–2572. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0802987>.
- Raz I, Wilson PW, Strojek K et al. Effects of prandial versus fasting glycemia on cardiovascular outcomes in tye 2 diabetes. The HEART2D trial. Diabetes Care 2009; 32(3): 381–386. Dostupné z DOI: <http://dx.doi.org/10.2337/dc08–1671>.
- Saremi A., Bahn GD, Reaven PE. [Veterans Affairs Diabetes Trial (VADT)]. A Link Between Hypoglycemia and Progression of Atherosclerosis in the Veterans Affairs Diabetes Trial (VADT). Diabetes Care 2016; 39(3), 448–454. Dostupné z DOI: <http://dx.doi.org/10.2337/dc15–2107>.
- Stahn A, Pistrosch F, Ganz X et al. Relationship between hypoglycemic episodes and ventricular arrhythmias in patients with type 2 diabetes and cardiovascular diseases: silent hypoglycemias and silent arrhythmias. Diabetes Care 2014; 37(2): 516–520. Dostupné z DOI: <http://dx.doi.org/10.2337/dc13–0600>.
- Svensson AM, McGuire DK, Abrahamsson P et al. Association between hyper and hypoglycaemia and 2 year all-cause mortality risk in diabetic patients with acute coronary events. Eur Heart J 2005; 26(13): 1255–1261. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehi230>.
- Tschope D, Bramlage, P, Binz Ch et al. Incidence and predisctors of hypoglycemia in type 2 diabetes – analysis of the prospective DiaRegis registry. BMC Endocrine Disorders 2012; 12 : 23. Dostupné z DOI: <http://dx.doi.org/10.1186/1472–6823–12–23>.
- Wright RJ, Newby DE, Stirling D et al. Effects of acute insulin induced hypoglycemia on indices of inflammation: putative mechanism for aggravating vascular disease in diabetes. Diabetes Care 2010; 33(7): 1591–1597. Dostupné z DOI: <http://dx.doi.org/10.2337/dc10–0013>,
- Yakubovich N, Gerstein H. Serious cardiovascular outcomes in diabetes. The role of hypoglycaemia. Circulation 2011; 123(3): 342–348. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.110.948489>.
- Zoungas S, Patel A, Chalmers J et al. Severe hypoglycemia and risks of vascular events and death. N Engl J Med, 2010; 363(15):1410–1418. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1003795>.
Labels
Diabetology Endocrinology Internal medicine
Article was published inForum Diabetologicum

2020 Issue 1-
All articles in this issue
- Hypoglykémia ako limitujúci faktor liečby diabetes mellitus
- Riziko hypoglykémie u pacientov s diabetes mellitus a komorbiditami
- Klinické charakteristiky pacientov s diabetes mellitus 2. typu podľa frekvencie hypoglykémie
- Metabolizmus glukózy po transplantácii obličky
- Hypoglykémia a šport
- Hypoglykémia a akútny koronárny syndróm
- Hypoglykémia u väzňov
- Liečba inzulínovou pumpou a hypoglykémia
- Edukácia pacientov s hypoglykémiou
- „Plant-based diet“ podľa NFI-protokolu u pacientov s diabetes mellitus 2. typu: pilotná štúdia
- Štúdia BRIGHT („head-to-head“ porovnanie inzulínu glargin 300 U/ml a inzulínu degludek 100 U/ml): komentár k novším analýzam výsledkov
- Ako využívame prínosy SGLT2-inhibítorov v klinickej praxi na Slovensku
- Senior, fragilita, diabetes mellitus a kardiovaskulárne ochorenia
- Autodidaktický test hodnotený kreditmi ARS CME
- Z odbornej literatúry
- Forum Diabetologicum
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- „Plant-based diet“ podľa NFI-protokolu u pacientov s diabetes mellitus 2. typu: pilotná štúdia
- Hypoglykémia a šport
- Edukácia pacientov s hypoglykémiou
- Liečba inzulínovou pumpou a hypoglykémia
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

