-
Medical journals
- Career
Tularemie přenesená klíštětem u čtyřleté dívky
Authors: Vávrová Eva 1; Homola Lukáš 1; Mach Vlastirad 2; Lindušková Jana 3; Krbková Lenka 1
Authors‘ workplace: Klinika dětských infekčních nemocí, FN Brno 1; Klinika dětské radiologie, FN Brno 2; Oddělení klinické mikrobiologie a imunologie, FN Brno 3
Published in: Čes-slov Pediat 2023; 78 (Supplementum 1): 20-23.
Category: Case Report
doi: https://doi.org/10.55095/CSPediatrie2023/028Overview
Tularemie patří mezi celosvětově rozšířené zoonózy a i přes její relativně nízkou incidenci v našich podmínkách by neměla být v rámci diferenciální diagnostiky opomíjena. V popisované kazuistice bychom chtěli upozornit na klíště jako možný vektor přenosu ulceroglandulární formy tularemie u dětí a současně vyzvednout výhody metody PCR, která může být použita jako časná a spolehlivá metoda detekce obtížně kultivovatelné bakterie Francisella tularensis.
Klíčová slova:
tularémie – Francisella tularensis – klíště – lymfadenopatie – ulceroglandulární forma
ÚVOD
Tularemie je celosvětově rozšířené infekční onemocnění způsobené gramnegativní bakterií Francisella (F.) tularensis. V České republice je ročně zaznamenáno 50 až 100 případů onemocnění.(1) Zdrojem této infekce může být až stovka různých zvířat, nejčastěji se jedná o zajíce a hlodavce, člověk se pak může nakazit přímým kontaktem s těmito zvířaty, jimi infikovanou vodou či potravinami nebo mohou jako vektor přenosu posloužit krev sající členovci jako klíšťata, ovádi a některé druhy komárů. Inkubační doba onemocnění je zpravidla 2 až 10 dní, maximálně 3 týdny.(2)
Klinický obraz tularemie je značně variabilní, závisí zejména na vstupní bráně nákazy a konkrétním orgánovém postižení. V České republice se nejčastěji setkáváme s ulceroglandulární formou tularemie, pro kterou je typický vřídek v místě vstupu nákazy na kůži či sliznici a regionálně vzniklá lymfadenopatie. Tato forma i všechny dále uvedené formy mohou být zejména v úvodu doprovázeny febriliemi, myalgií, artralgií či celkovou únavou. Druhá nejčastější je forma glandulární, která se od předešlé liší absencí primárního vřídku. Vzácněji se vyskytují formy okuloglandulární, oroglandulární, abdominální, plicní nebo generalizovaná s možným až fatálním průběhem.
KAZUISTIKA
Na konci června 2021 byla na Kliniku dětských infekčních nemocí Fakultní nemocnice (FN) Brno přeložena čtyřletá dívka s ulceroglandulární formou tularemie rozvinutou v obličejové části po přisátí klíštěte. Dívka byla dosud zdravá, plně očkovaná, alergická na amoxicilin. K přisátí klíštěte došlo v polovině května 2021 v preaurikulární oblasti vpravo, v prvních dnech po odstranění klíštěte nebyla pozorována lokální reakce. O týden později se u dívky rozvinula teplota s maximem až 40 °C, otok a zarudnutí pravé tváře s výsevem drobných puchýřků a jednou centrální drobnou zčernalou erozí, která byla zpětně hodnocenou jako eschara. Stav byl zprvu vyhodnocen jako impetigo s lokální lymfadenitidou a řešen ambulantně terapií klaritromycinem. Pro týden nelepšící se stav byla následně dívka s lehce vstupně zvýšenými parametry zánětu (C-reaktivní protein 32,1 mg/l, leukocyty 10,2 × 109/l) hospitalizována na spádovém dětském oddělení, kde byl nasazen klindamycin, po třech dnech bez efektu terapie byl ještě do kombinace přidán gentamicin. Postižená oblast byla opakovaně vyšetřena sonograficky, bylo provedeno vyšetření počítačovou tomografií (CT) s nálezem lokální reaktivní lymfadenitidy, zvětšené parotidy a prosáklého podkoží v dané oblasti. V průběhu hospitalizace byly sérologicky vyšetřeny protilátky proti borreliím, brucelám, viru Epsteina–Barrové, lidskému cytomegaloviru, Toxoplasma gondii i Francisella tularensis, vše s negativním výsledkem. Stejně tak mikroskopickým vyšetřením ani kultivací vzorku tkáně odebrané punkcí zvětšené preaurikulárně umístěné lymfatické uzliny nebyl prokázán původce obtíží. Po devíti dnech hospitalizace byla pacientka propuštěna do domácí péče s naplánovanou následnou návštěvou otorinolaryngologické (ORL) ambulance vyššího pracoviště.
Na vyšetření v ORL ambulanci Dětské nemocnice FN Brno se pacientka dostavila již afebrilní, avšak dle rodičů s doposud nejrozsáhlejším lokálním nálezem. V preaurikulární oblasti vpravo bylo viditelné výrazné zduření, lehce nad tímto zduřením přímo v místě přisátí klíštěte se nacházela drobná krusta velikosti cca 1,5 × 1,5 cm, druhá, výrazně zarudlá rezistence byla lokalizována pod úhlem mandibuly (obr. 1), kaudálnější rezistence palpačně jevila známky fluktuace. Na krku pravostranně byla palpačně detekována mnohočetná drobná zduření. Klinickému obrazu odpovídal i sonografický nález s četnou krční i obličejovou pravostrannou lymfadenopatií. V krevních odběrech byla hladina C-reaktivního proteinu 21,9 mg/l, dále byly odběry bez patologie. Vzhledem k tomuto nálezu byla dívka na ORL klinice hospitalizována a následující den podstoupila magnetickou rezonanci s nálezem dvou abscesových formací v rozsahu 10 × 6 × 17 mm preaurikulárně a 14 × 14 × 11 mm při úhlu mandibuly, zánětlivě zvětšené pravé parotidy i submandibulární slinné žlázy a vícečetné pravostranné krční lymfadenitidy (obr. 2).
Image 1. Klinický nález v době přijetí do FN Brno – v místě přisátí klíštěte preaurikulárně lokalizovaná krusta a v jejím okolí dvě zarudlá zduření na podkladě lymfadenitidy 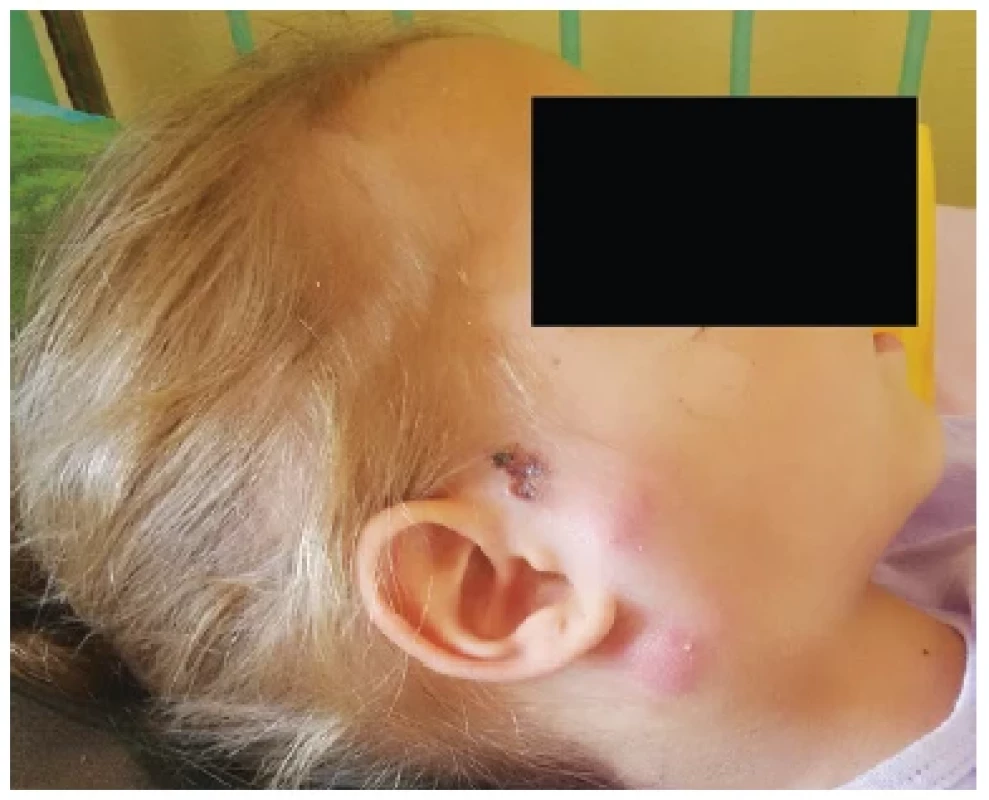
Image 2. Snímek z magnetické rezonance (transverzální řez, STIR sekvence) s nálezem abscedující lymfatické uzliny preaurikulárně vpravo 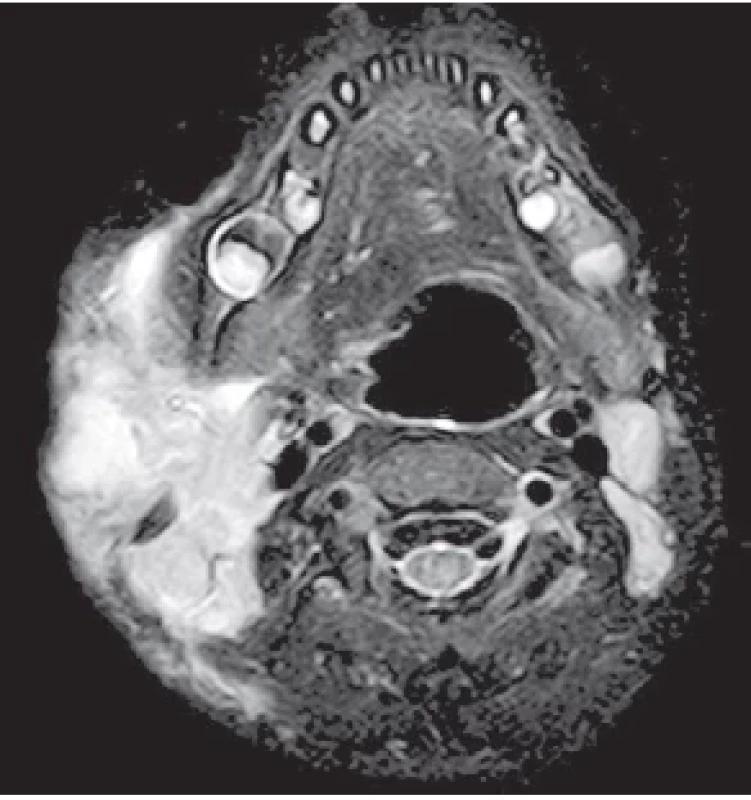
Na další den byl naplánován chirurgický zákrok, ráno před jeho provedením došlo ke spontánnímu uvolnění hnisu z kaudálního ložiska. V průběhu zákroku byla provedena incize a drenáž obou ložisek, žlutavý sekret a tkáň z kaudálního ložiska byly odeslány k dalšímu vyšetření. Následovala každodenní toaleta rány. Biopsie odebraného vzorku prokázala granulomatózní hnisavý zánět, kultivace byla opět negativní. Pomocí polymerázové řetězové reakce (PCR) byla po měsíci trvání obtíží jako původce obtíží diagnostikována F. tularensis.
S tímto nálezem byla pacientka přeložena na Kliniku dětských infekčních nemocí, kde byla zahájena, pro perorální intoleranci, intravenózní čtrnáctidenní terapie ciprofloxacinem v dávce 15 mg/kg 2× denně. V den překladu byly kontrolní krevní odběry bez patologie včetně nízkých zánětlivých parametrů, sérologie tularemie byla pozitivní s titrem 1 : 320. Rány byly nadále pravidelně kontrolovány a převazovány, poslední hnisavá sekrece byla zaznamenána z horního ložiska 19 dní po incizi. Palpačně i na kontrolách ultrazvukem byla patrná pozvolná regrese nálezu (obr. 3 při propuštění). K úplné lokální regresi došlo za 3 měsíce od propuštění.
Image 3. Klinický nález v době propuštění s viditelnou regresí nálezu 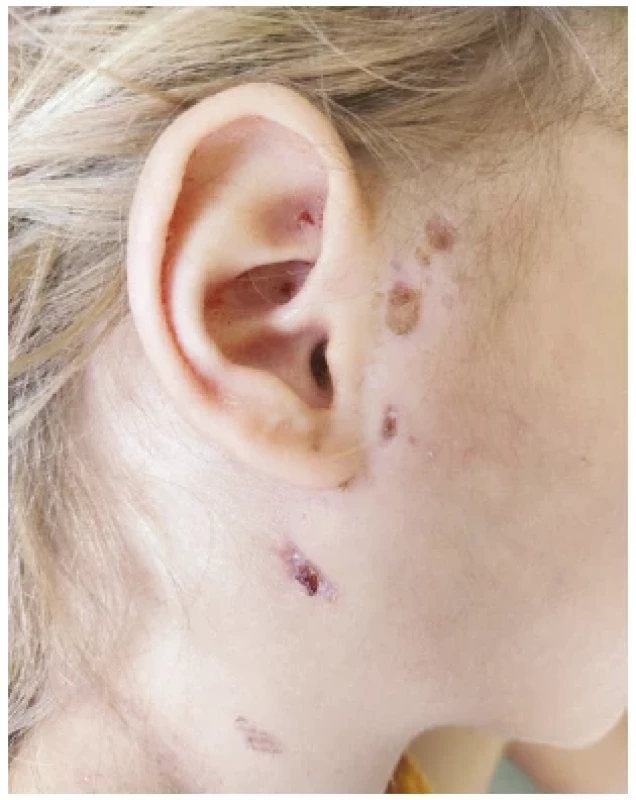
DISKUSE
Klíště patří v České republice k významným přenašečům řady onemocnění, z těch častých je možné uvést lymeskou borreliózu, klíšťovou encefalitidu či lidskou granulocytární anaplasmózu. V případě tularemie je sání klíštěte pouze jednou z řady možných cest přenosu, avšak ne zanedbatelnou, jak potvrzuje naše kazuistika i další publikace referující o tomto typu přenosu u dětských pacientů.(3–5) Zejména v Jihomoravském kraji, ve kterém se tularemie vyskytuje nejhojněji a kde jsou ohniska nákazy jako v jediném kraji České republiky přítomna trvale, by nemělo být onemocnění v rámci diferenciální rozvahy opomíjeno.(6)
V případě vyslovení podezření na tularemii je vhodné neotálet s provedením příslušných testů, avšak samotná diagnostika tularemie má svá úskalí. V současnosti nejdostupnější metodou diagnostiky jsou sérologická vyšetření, jejich nevýhodou je však fakt, že k pozitivitě dochází s odstupem 10 až 20 dní od prvních příznaků onemocnění, což může vést k oddálení správné diagnózy i nasazení potřebné terapie. V praxi se případné riziko chybné diagnózy z důvodu časného odběru sérologií řeší opakováním vyšetření.(3) V současnosti se v diagnostice dostávají do popředí metody molekulární biologie, konkrétně metoda PCR, kterou lze detekovat nukleovou kyselinu F. tularensis v infikované tkáni. Zdrojem tkáně pro analýzu bývá v našich podmínkách nejčastěji exstirpovaná zánětlivě změněná lymfatická uzlina. Pouhá punkce lymfatické uzliny se obecně nedoporučuje pro možný vznik píštělí.(7) Hlavní nevýhodou metody PCR je tedy invazivní získávání materiálu a vyšší nároky na vybavení diagnostické laboratoře. Jako vzorek k PCR detekci u ulceroglandulární formy tularemie může posloužit krusta ulcerace či pouhý stěr odebraný z místa ulcerace, takovýto způsob detekce by pro svoji šetrnost mohl představovat velkou výhodu právě u dětských pacientů.(8,9) Kultivace F. tularensis se pro její specifické nároky a možné riziko nákazy laboratorních pracovníků v diagnostice příliš nepoužívá, navíc u ní byla v porovnání s PCR metodou prokázána nižší senzitivita.(9) Jako doplňující vyšetření v časné diagnostice lze v současnosti využít průtokovou cytometrii, kdy u pacientů s tularemií, obdobně jako i u jiných intracelulárních patogenů, bylo prokázáno zvýšení množství CD3+ lymfocytů s fenotypem CD4-CD8 - nad 8 %. Tyto změny v krevním obraze předcházejí pozitivitě sérologií v průměru o 7 dní. U dětí však kvůli přirozeně zvýšenému množství těchto dvojitě negativních T lymfocytů není metoda příliš vhodná.(4)
F. tularensis je přirozeně rezistentní k penicilinům i cefalosporinům I. a II. generace. V rámci terapie je možno užít aminoglykosidy, konkrétně gentamicin či streptomycin, s dobrým efektem zejména u septických forem, nevýhoda těchto antibiotik spočívá v nutnosti parenterálního podání a riziku ototoxicity či nefrotoxicity. U dětí nad 8 let je s výhodou přidat do terapie těžších septických forem ještě doxycyklin. Doxycyklin v monoterapii je jednou z alternativ léčby lokalizovaných forem tularemie u starších dětí. V posledních desetiletích dosahuje dobrých výsledků v terapii ulceroglandulární formy u dětí i dospělých fluorochinolon ciprofloxacin.(8,10) V klinických studiích zaznamenané postižení kloubů juvenilních zvířat po aplikaci ciprofloxacinu nebylo u dětí dosud spolehlivě potvrzeno a vzhledem k jejich dobrým výsledkům v terapii těžších rezistentních infekcí se, vždy po pečlivém zvážení rizik, jejich užití u dětí postupně spíše rozšiřuje.(2,11) Vzhledem ke kratší době terapie a menšímu riziku relapsů byl i u naší pacientky s ulceroglandulární formou tularemie podán ciprofloxacin s dobrým efektem.(5) U všech zmíněných skupin antibiotik je nutná délka terapie minimálně 10 dní.
Při léčbě tularemie bohužel není výjimkou selhání první linie antibiotické terapie, v takovém případě je možná záměna za jinou skupinu antibiotik z již jmenovaných.(10) V některých případech, zvláště při pozdním stanovení diagnózy, je u ulceroglandulární formy nezbytné chirurgické řešení, tedy incize a následná drenáž, případně exstirpace postižených lymfatických uzlin.
ZÁVĚR
Tularemie přenesená klíštětem patří u dětských pacientů spíše k raritám, což potvrzuje i fakt, že v kazuistice popisovaný případ byl za posledních deset let na Klinice dětských infekčních nemocí FN Brno jediným svého druhu. V rámci diferenciální diagnostiky lymfadenopatií vzniklých v souvislosti se sáním klíštěte je však vhodné nezapomínat ani na tuto nemoc.
Předchozí prezentace: Nevšední následky po přisátí klíštěte u čtyřleté dívky. 17. Festival kazuistik – Pediatrická konference, Luhačovice, 22.–24. 4. 2022
MUDr. Eva Vávrová
Klinika dětských infekčních nemocí
Černopolní 22a
613 00 Brno
3691@fnbrno.czCes-slov Pediat 2023; 78(Suppl 1): S20–23
Sources
1. NRC pro analýzu epidemiologických dat. Výskyt vybraných hlášených infekcí v České republice, leden–prosinec 2021: porovnání se stejným obdobím v letech 2012–2020 (počet případů). SZÚ. [online]. 2021. [cit. 14. 2. 2022]. Dostupné z: http://www.szu.cz/uploads/documents/szu/infekce/ 2021/tabulka_leden_prosinec_2021.pdf
2. Č erný Z. Tularemie. In: Beneš J (ed.). Infekční lékařství. 1. vydání. Praha: Galén 2009 : 256–259.
3. Vágnerová I, Mikušková E, Kohnová I, et al. Kazuistika oroglandulární formy tularemie s překvapivým kultivačním záchytem nokardií ve zkolikvované uzlině. Pediatr praxi 2005; 2 : 95–97.
4. Chrdle A, Tinavská P, Dvořáčková O, et al. Early diagnosis of tularemia by flow cytometry, Czech republic, 2003–2015. Emerg Infect Dis 2019; 25(10): 1919–1927.
5. K ukla R, Kračmarová R, Ryšková L, et al. Francisella tularensis caused cervical lymphadenopathy in little children after a tick bite: Two case reports and a short literature review. Ticks Tick Borne Dis 2022; 13(2): 101893.
6. S tátní zdravotní ústav. Tularemie (zaječí nemoc). Národní zdravotnický informační portál. [online]. 2022. [cit. 14. 2. 2022]. Dostupné z: https:// www.nzip.cz/clanek/223-tularemie
7. R oháčová H. Onemocnění přenášená klíšťaty. Interní Med 2006; 6 : 280 – 283.
8. M arkowicz M, SchÖtta AM, Penatzer F, et al. Isolation of Francisella tularensis from skin ulcer after a tick bite, Austria, 2020. Microorganisms 2021; 9(7): 1407.
9. SjÖstedt A, Eriksson U, Berglund L, et al. Detection of Francisella tularensis in ulcers of patients with tularemia by PCR. J Clin Microbiol 1997; 35 : 1045–1048.
10. Karlı A, Şensoy G, Paksu S, et al. Treatment-failure tularemia in children. Korean J Pediatr 2018; 61(2): 49–52.
11. S tátní ústav pro kontrolu léčiv. SPC Ciprofloxacin kabi 100, 200, 400 mg. SÚKL. [online]. 2012. [cit. 25. 8. 2022]. Dostupné z: https://www.sukl.cz/ download/spc/SPC33814.pdf
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2023 Issue Supplementum 1-
All articles in this issue
- Květa Válová: Rozháněč mraků
- Editorial
- Vaccination of children against COVID-19
- Infections caused by respiratory syncytial viruses – epidemiology, clinical picture, diagnosis, prevention and treatment options
- Tick-borne tularemia in a four-year-old girl
- Tularemia – case series
- Pityriasis rosea Gibert
- Paediatric care at Itibo Health Centre in Kenya
- Pohlednice z Kamerunu
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Pityriasis rosea Gibert
- Infections caused by respiratory syncytial viruses – epidemiology, clinical picture, diagnosis, prevention and treatment options
- Tularemia – case series
- Tick-borne tularemia in a four-year-old girl
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

