-
Medical journals
- Career
Suprakondylické zlomeniny humeru v dětském věku – souhrnný přehled
Authors: Vlach Martin 1,2; Havlas Vojtěch 1; Kautzner Jakub 1
Authors‘ workplace: Klinika dětské a dospělé ortopedie a traumatologie, 2. lékařská fakulta a FN Motol 1; Ústav chirurgie ruky a plastické chirurgie, p. o., Vysoké nad Jizerou 2
Published in: Čes-slov Pediat 2022; 77 (6): 362-365.
Category:
doi: https://doi.org/10.55095/CSPediatrie2022/064Overview
Suprakondylické zlomeniny humeru jsou jedny z nejčastějších zlomenin dětského věku na horní končetině. Vzhledem ke specifické anatomii distálního humeru a intimnímu vztahu nervů a cév je u tohoto typu zlomeniny vyšší riziko závažných komplikací. Základem úspěšné léčby je znalost anatomie a patofyziologie tohoto poranění. Klinická i radiologická diagnostika byly v průběhu let již dobře vypracovány. Názory na terapeutické postupy se však liší s ohledem na zkušenosti jednotlivých pracovišť. Zejména se liší postupy operační repozice a fixace dle typu zlomeniny. Klíčovým aspektem léčby je důsledná repozice rotačních dislokací, aby se předešlo poruše růstu a omezené funkci lokte. Následné řešení reziduálních deformit je velmi komplikované, má svá přesná pravidla a indikace, a proto náleží pracovištím s velkou zkušeností v této oblasti. Předkládaný text je přehledem poznání v oblasti ošetřování suprakondylických zlomenin humeru u dětí.
Klíčová slova:
detský vek – Humerus – zlomenina – loket
Úvod
Suprakondylické zlomeniny humeru (SCFH), zvané někdy též transkondylické, jsou v literatuře obvykle uváděny jako jedny z nejčastějších zlomenin horní končetiny u dětí, s frekvencí výskytu v našich podmínkách kolem 5 %. Nejvyšší incidence SCFH bývá popisována u dětí okolo 7. roku věku.(1) V každodenní praxi se nicméně setkáváme s posunem výskytu tohoto typu zlomeniny do stále mladšího věku. V posledních 5 letech na našem pracovišti není výjimkou ani výskyt u pacientů ve věku 2–3 let (vlastní nepublikovaná statistika pracoviště autora 2014–2020). Předložený text je přehledem poznání v oblasti ošetřování suprakondylických zlomenin humeru u dětí.
Vyšetření lokte
Ortopedické vyšetření loketního kloubu zahrnuje zhodnocení rozsahu pohybu ve dvou rovinách a posouzení základního postavení lokte v plné extenzi a supinaci.(2) Rozsah pohybu měříme jednak ve smyslu flexe–extenze, kde jako normální nález hodnotíme dle různých zdrojů hyperextenzi v rozsahu 0–11°, a poté aktivní ventrální flexi do 145°. Pasivně můžeme flexi považovat za normální až do 160°. Dále pohyb hodnotíme ve smyslu pronace–supinace, kde za normální považujeme supinaci do 90° a pronaci do 85°. To vše, pokud hodnotíme izolovanou hybnost v loketním kloubu.(2,3) Dalším sledovaným parametrem je tzv. nosný úhel, měřitelný klinicky či dle rtg. Jedná se o úhel mezi osami paže a předloktí měřený ve frontální rovině v plné extenzi lokte s plně supinovaným předloktím. Fyziologickým postavením je valgozita v rozmezí 5–15°, výrazněji vyjádřená bývá na dominantní končetině a u dívek.(3,4)
Pro diagnostiku a hodnocení správného postavení či repozice je na rentgenových snímcích stanoveno několik pomocných znaků. Základním znakem je tzv. přední humerální linie. Jedná se o linii pokračující kaudálně jako prodloužení přední kontury diafýzy humeru na bočném snímku lokte. Fyziologicky prochází tato linie hlavičkou humeru.(5) Dále hodnotíme nepřímé známky poranění, nejčastěji tzv. znamení tukového polštáře. Tukové polštářky v loketním kloubu bývají dislokovány tlakem kloubního výpotku či hematomu, na bočném rtg snímku pak je možné sledovat jejich stín posunutý kraniálně.(7)
Patogeneze a klasifikace zlomenin
Úraz vzniká v naprosté většině případů (cca 98 %) nepřímým násilím – pádem na nataženou horní končetinu (tzv. extenční typ), kdy je v sagitální rovině distální fragment dislokován dorzálně od proximálního.(5) Při pádu na končetinu ve flexi vzniká tzv. flekční typ zlomeniny. V období 7.–8. roku věku je periost ještě velmi pevný, a proto je schopen udržet (dorzální) kortiku na původním místě a usnadňovat tím repozici zlomeniny. Následně se pak podílí na stabilizaci reponované zlomeniny. Pouze ojediněle vzniká SCFH jako součást polytraumat, kde je však pozorováno vyšší procento otevřených zlomenin – dle některých až 3 %.(8)
Výskyt SCFH v dané věkové kategorii je dán postupem kostního zrání. V kritickém období je distální konec pažní kosti tvořen pouze dvěma štíhlými sloupky kompaktní kosti, jejichž stěny divergují ve tvaru obráceného písmene V ve všech rovinách. Kondyly jsou obvykle ještě celé tvořeny epifyzární chrupavkou, ve které kondenzují osifikační jádra distálního humeru (obr. 1). Působící síla se proto nejčastěji projeví právě v úrovni nad kondyly, kdy dochází ke zlomenině úzkých šikmých pilířů kortikalis, které ohraničují fossu coronoideu ventrálně, resp. fossu olecrani dorzálně.
Image 1. Postup osifikace jader a uzavírání fyzárních štěrbin v oblasti lokte, upraveno dle(6) 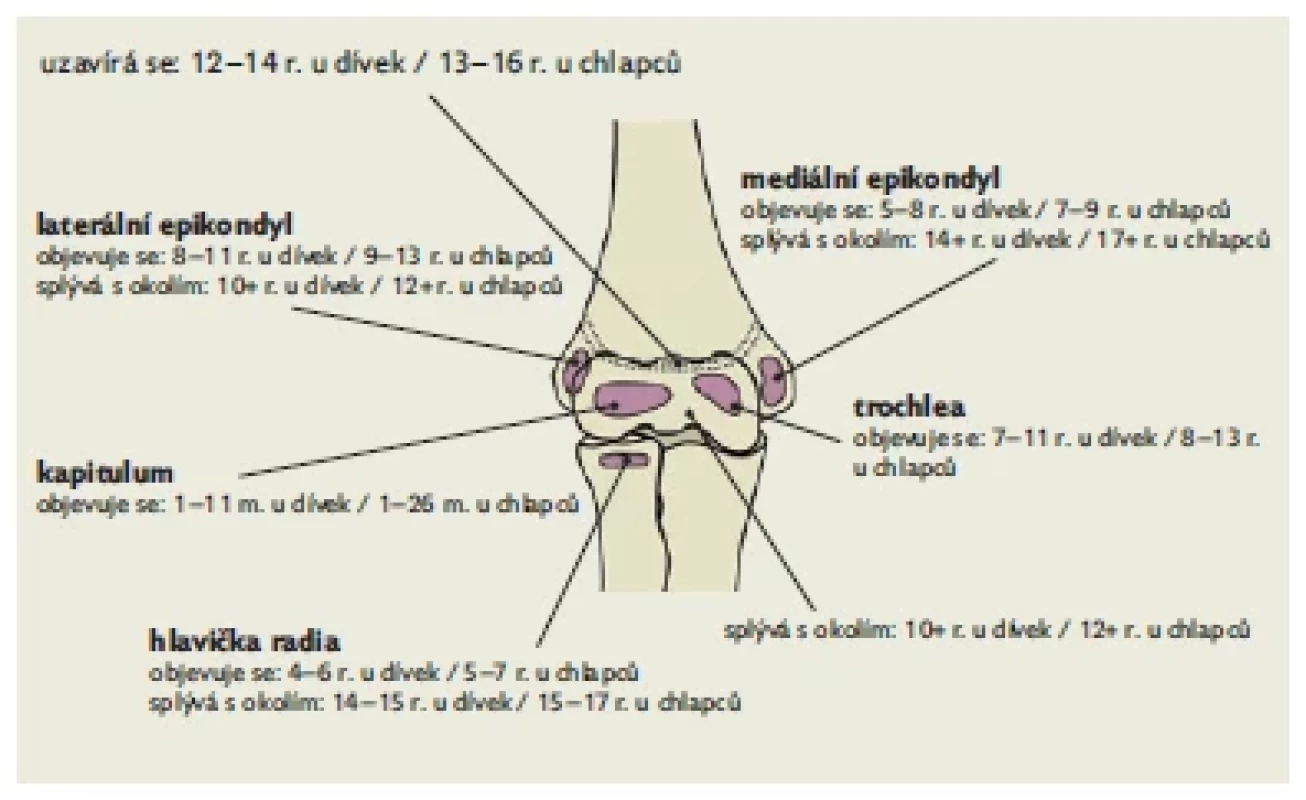
Pro hodnocení SCFH byla navržena celá řada klasifikací. Nejčastěji je v literatuře uváděna klasifikace dle Gartlanda.(9) Původně třístupňová klasifikace byla postupně rozšiřována dalšími autory (obr. 2).(10,11) Havránek původní verzi dle svého pozorování rozšířil o čtvrtý, tzv. indiferentní typ a následně rozpracoval svou vlastní klasifikaci.(12,13)
Image 2. Modifikovaná Gartlandova klasifikace suprakondylických zlomenin humeru u dětí, upraveno dle(14) 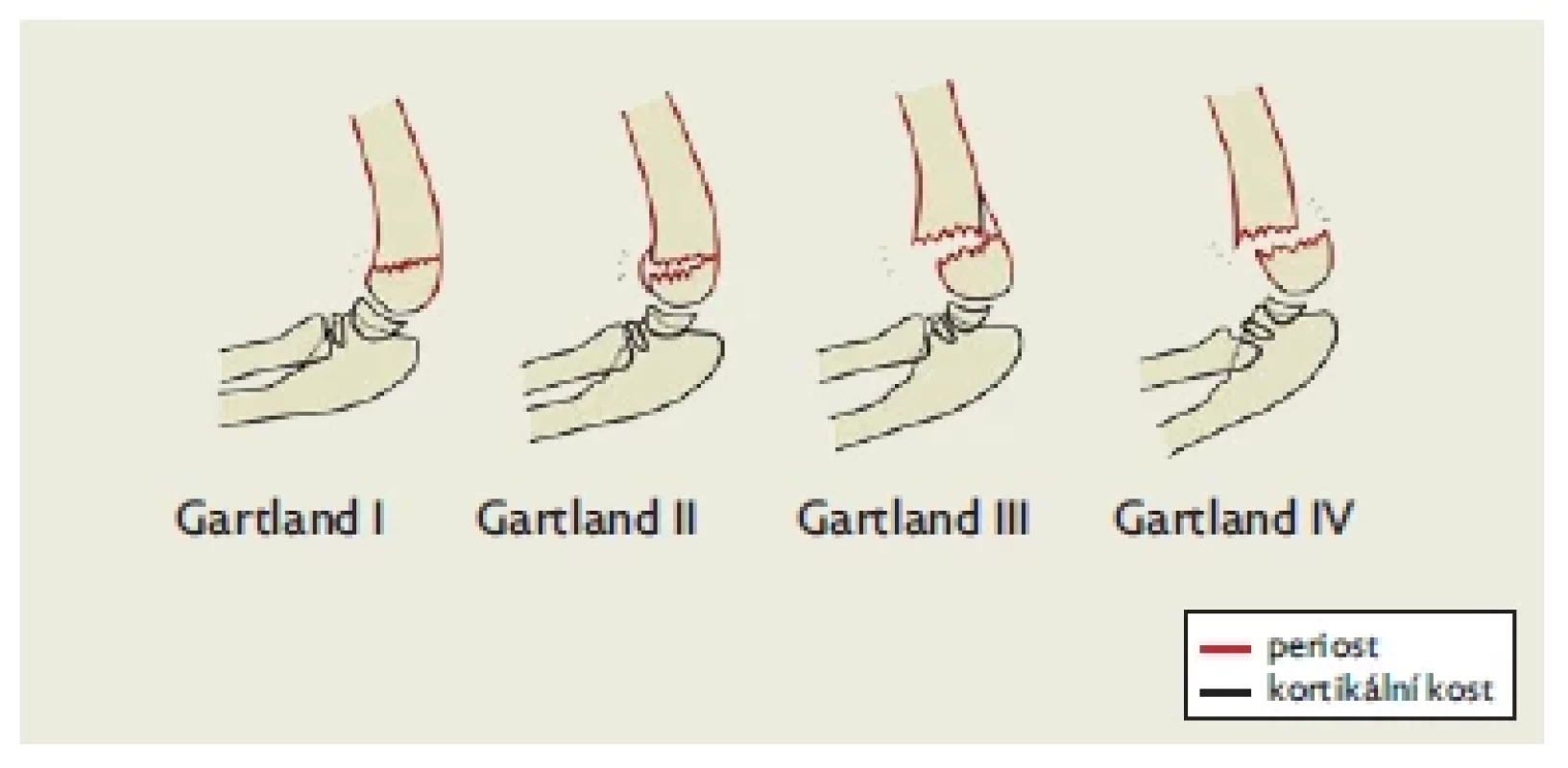
Terapie
Pro repozici a osteosyntézu dislokovaných zlomenin byla v průběhu let popsána celá řada postupů.(15–20) Některé postupy jsou postupně opouštěny či se užívají pouze empiricky na jednotlivých pracovištích (např. v ČR neužívaná fixace metodou „collar and cuff“).
Tošovský se Stryhalem například uvádí pozici pro naložení sádrové dlahy s flexí lokte 120–130° pro dosažení větší stability periferního fragmentu.(21)
Podle Arnolda et al. je po repozici vhodná fixace předloktí v pronačním postavení – napětí extenzorů zápěstí a m. brachioradialis pomáhá zlomeninu reponovat a dále ji stabilizovat i v laterálním směru.(22)
Studie s dopplerovským mapováním průtoku krve ukázala, že při zvyšování flexe lokte dochází k oslabení až vymizení pulzace na a. radialis, což vedlo postupně i u méně dislokovaných zlomenin k většímu rozšíření perkutánní osteosyntézy Kirschnerovými dráty s možností fixace dlahou ve flexi lokte 80–90°.(23)
V terapii hrubě dislokovaných a nestabilních SCFH je od 70. let 20. století preferován postup s nekrvavou repozicí a perkutánní fixací fragmentů Kirschnerovými dráty s následným přiložením sádrové dlahy prováděným v celkové anestezii.(24–26) Jednou z variant je polohování pacienta na břiše s operovanou končetinou svěšenou přes okraj operačního stolu.(27)
Na našem pracovišti byla začátkem 90. let 20. století vyvinuta a publikována originální metoda repozice suprakondylické zlomeniny v poloze pacienta na břiše s podložením paže stranovým nástavcem.(8,17)
Dlouhodobé výsledky (více než 10 let) terapie SCFH u dětí s ohledem na probíhající růst včetně hodnocení výsledků v závislosti na typu ošetření (konzervativní vs. perkutánní fixace vs. otevřená revize) spolu s rozborem možných komplikací dle našich zjištění zatím publikovány nebyly a jsou v současnosti předmětem doktorského studia prvního autora.
Rizika a následky
Nebezpečí selhání primární léčby a neurovaskulární komplikace spojené se samotným traumatem jsou dobře zmapovány.( 1,5,10) Nejčastěji uváděné akutní komplikace jsou neurologické.( 1) Obecně lze říci, že deficit taktilního čití či motoriky přítomný ihned při přijetí k ošetření je v naprosté většině případů způsoben neurapraxií, která se postupně spontánně upraví. Naproti tomu změna neurologického nálezu po repozici a ev. osteosyntéze je s větší pravděpodobností známkou peroperačního poranění nervu při manipulaci či uskřinutím nervu v linii lomu. Druhý typ neurologického deficitu pak obvykle vyžaduje revizi a ošetření nervu v místě jeho poškození.(14)
Poškození cévního zásobení končetiny je velice častou komplikací. Nejčastěji se jedná buď o uskřinutí a. brachialis v linii lomu, či její přímé poranění ostrým kostním úlomkem. V některých případech je však diagnostika cévního poškození komplikovaná. Bylo prokázáno, že rozsáhlá kolaterální cirkulace v okolí lokte zajistí adekvátní perfuzi předloktí a ruky, a to dokonce i pokud je hlavní kmen brachiální arterie poškozen. Často rovněž dochází ke spazmu cév a oslabení pulzace na periferii vlivem tlaku hematomu či kostních úlomků. Dostatečné prokrvení je tedy třeba hodnotit nezávisle na přítomnosti pulzu na a. radialis pomocí barvy (růžová), teploty (teplá) a (normálního) kapilárního návratu. Je třeba rozlišovat mezi normálně perfundovanou, růžovou rukou bez pulzu a rukou s porušenou cirkulací – bez pulzu a bledou.(14) V případě podezření na cévní poranění v oblasti zlomeniny při absenci pulzu a bledosti končetiny je vždy indikována CT angiografie. U končetiny s porušenou cirkulací by měla být při trvání nálezu akutně (jako součást primárního ošetření) zvážena revize kubity cévním chirurgem.( 1,14)
V případě nadměrného otoku končetiny je nutno zahájit neprodleně antiedematózní terapii. V případě rozvoje kompartment syndromu je třeba neodkladně ošetřit končetinu fasciotomiemi předloktí, aby nedošlo až k rozvoji tzv. Volkmannovy ischemické kontraktury.(1,5,14) Rovněž je třeba dbát na minimalizaci útlaku končetiny ve fixaci, z tohoto důvodu se často využívá pouze sádrová dlaha namísto cirkulární fixace.(8)
Mezi akutní komplikace léčby patří (kromě již výše uvedených) redislokace fragmentů při selhání provedené fixace (ať již se jedná o nedostatečnost sádrové dlahy, či perkutánní transfixace Kirschnerovými dráty), infekce v okolí Kirschnerových drátů a při nešetrné primární repozici pak poškození periostálního rukávce, které může někdy až znemožnit opakovanou repozici nekrvavou cestou a vyústit v nutnost otevřené repozice.(1,5,14)
Jako dlouhodobé následky se obvykle uvádí varózní či valgózní deformita lokte, omezení hybnosti, osteonekróza epifýzy či hyperextenční deformity.(1,5) Nejobávanější je ale rozvoj Volkmannovy kontraktury (obr. 3).
Image 3. Volkmannova ischemická kontraktura(21) 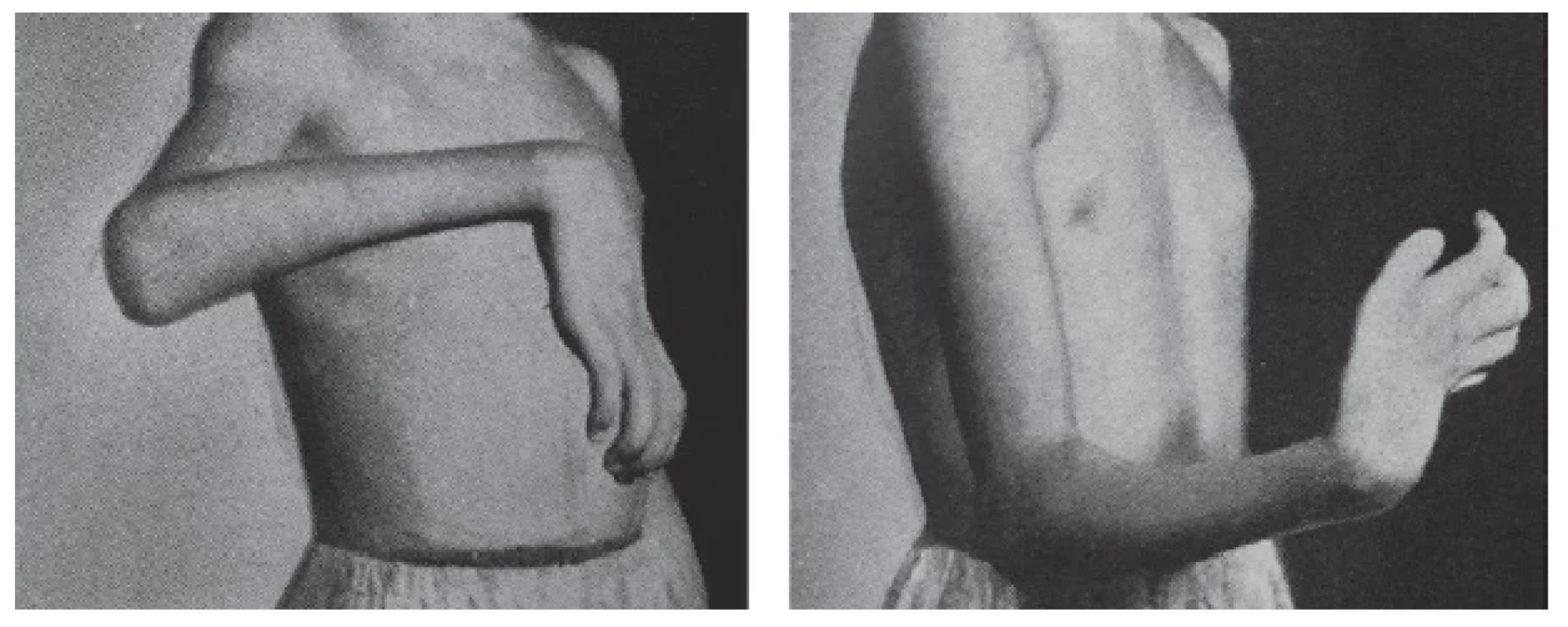
Roku 1887 popsal Volkmann ischemickou kontrakturu horní končetiny u skupiny dětí právě po zlomenině pažní kosti. Postupně se u nich rozvinula nekróza s následnou fibrózou flexorů ruky a flekční kontrakturou ruky a prstů. Současně bývají postiženy i nervové kmeny s rozvojem parézy.(1) Výsledkem je dysfunkční ruka. Tíže postižení se může lišit a existuje celá řada klasifikací. Tsuge navrhl klasifikaci založenou na rozsahu postižení svalů, která se v klinické praxi používá asi nejčastěji.(5) Stav může vznikat buď při přímém poranění a. brachialis jednotlivými dislokovanými fragmenty, nebo sekundárně jako součást kompartment syndromu, např. při naložení příliš těsné cirkulární fixace.
Při uvažování o eventuální operační korekci potraumatické deformity by neměly hrát hlavní, či dokonce jedinou roli nefyziologické hodnoty jednotlivých měřitelných úhlů, ale spíše pacientovy subjektivní obtíže, zvláště pak s ohledem na schopnost pacienta vykonávat běžné denní aktivity či oblíbené sporty. Někdy se též setkáváme s tlakem rodičů na provedení chirurgické korekce malpozice distálního humeru z důvodů kosmetických. Vždy je třeba přísně posuzovat rizika a benefity spojené s požadovanou osteotomií, neboť se jedná o komplikované operační výkony.
Závěr
S ohledem na možné následky patří SCFH v klinické praxi mezi obávané typy zlomenin.
Jejich ošetření by mělo být provedeno v centrech dětské traumatologie, která mají zkušenosti s terapií těchto zlomenin i dostatečně vyškolený personál. Názory na terapeutické postupy se však liší s ohledem na zkušenosti jednotlivých pracovišť.
Dlouhodobé výsledky terapie SCFH jsou předmětem postgraduálního studia prvního autora.
Podpořeno MZ ČR – RVO, FN v Motole 00064203
Korespondenční adresa:
MUDr. Martin Vlach
Ústav chirurgie ruky a plastické chirurgie, p. o.
Dr. Karla Farského 267
512 11 Vysoké nad Jizerou
martin.vlach@gmail.com
Sources
1. Havránek P, et al. Dětské zlomeniny. 2. dopl. a přeprac. vyd. Praha: Karolinum 2013 : 115–132.
2. Kapandji AI. The physiology of the joints 1: The upper limb. 7th ed. Fountainhall: Handspring Publishing 2019 : 98–107.
3. Barad JH, et al. Range of motion of the healthy pediatric elbow: cross-sectional study of a large population. J Pediatr Orthop B 2013; 22(2): 117–122.
4. Brabston EW, et al. Anatomy and physical examination of the elbow. Oper Tech Orthop 2009; 19(4): 190–198.
5. Skaggs DL, Flynn JM. Supracondylar fractures of the distal humerus. In: Flynn JM, Skaggs DL, Waters PM (eds.). Rockwood and Wilkins’ fractures in children. 8th ed. Philadelphia: Wolters Kluwer Health 2015 : 581–628.
6. Popkin CA, Rosenwasser KA, Ellis HB Jr. Pediatric and adolescent T-type distal humerus fractures. J Am Acad Orthop Surg Glob Res Rev 2017; 1(8): 1–10.
7. Goswami GK. The fat pad sign. Radiology 2002; 222(2): 419–420.
8. Mrzena V. Suprakondylické zlomenina humeru u dětí. Postgraduální medicína 2008; 8.
9. Gartland JJ. Management of supracondylar fractures of the humerus in children. Surg Gynecol Obstet 1959; 109 : 145–154.
10. Wilkins KE. Fractures and dislocations of the elbow region. In: Rockwood CA, Wilkins KE, King RE (eds.) Fractures in children. Vol. 3. Philadelphia: JB Lippincott Co 1984 : 363–575.
11. Leitch K, Kay R, Famino J, et al. Treatment of multidirectionally unstable supracondylar humeral fractures in children. A modified Gartland type-IV fracture, J Bone Joint Surg Am 2006; 88(5): 980–985.
12. Havránek P, et al. Dětské zlomeniny. Praha: Corvus 1991 : 64–74.
13. Havránek P. Klasifikace suprakondylických zlomenin humeru u dětí. Acta Chir Orthop Traum Čech 1998; 65(5): 277–288.
14. Mencio GA. Fractures and dislocations about the elbow. In: Mencio GA, Swiontkowski MF (eds.) Green’s skeletal trauma in children, 5th edition. Philadelphia: Elsevier Saunders 2015 : 182–240.
15. Dunlop J. Transcondylar fractures of the humerus in childhood. J Bone Jt Surg 1939; (21): 59–73.
16. Charnley J. The closed treatment of common fractures. Edinburgh: E & S Livingstone 1950 : 105–115.
17. Havlas V, Trc T, Gaheer R, Schejbalova A. Manipulation of pediatric supracondylar fractures of humerus in prone position under general anesthesia. J Pediatr Orthop 2008; 28(6): 660–664.
18. Novais EN, Andrade MAP, Gomes DC. The use of a joystick technique facilitates closed reduction and percutaneous fixation of multidirectionally unstable supracondylar humeral fractures in children. J Pediatr Orthop 2013; 33(1): 14–19.
19. Tugut A, Aksakal AM, Ozturk A, et al. A new method to correct rotational malalignment for closed reduction and percutaneous pinning in pediatric supracondylar humeral fractures. Acta Orthop Traumatol Turc 2014; 48(5): 611–614.
20. Slongo T. Radialer externer fixateur zur geschlossenen behandlung problematischer suprakondylärer humerusfrakturen typ III und IV bei kindern und jugendlichen. Eine neue chirurgische technik. Oper Orthop Traumatol 2014; 26(1): 75–96.
21. Tošovský V, Stryhal F, Syrovátka A. Dětské zlomeniny. Praha: SZN 1961 : 50–82.
22. Arnold JA, Nasca RJ, Nelson CL. Supracondylar fractures of the humerus: the role of dynamic factors in prevention of deformity. J Bone Joint Surg Am 1977; 59(5): 589–595.
23. Mapes RC, Hennrikus WL. The effect of elbow position on the radial pulse measured by Doppler ultrasonography after surgical treatment of supracondylar elbow fractures in children. J Pediatr Orthop 1998; 18(4): 441 – 444.
24. Flynn JC, Matthews JG, Benoit RL. Blind pinning of displaced supracondylar fractures of the humerus in children. J Bone Jt Surg 1974; 56(A): 263–272.
25. Fowles JV, Kassab MT. Displaced supracondylar fractures of the elbow in children. J Bone Jt Surg 1974; 56(B): 490–500.
26. Kocher MS, et al. Lateral entry compared with medial and lateral entry pin fixation for completely displaced supracondylar humeral fractures in children. A randomized clinical trial. J Bone Joint Surg Am 2007; 89(4): 706 – 712.
27. Fowler TP, Marsh JL. Reduction and pinning of pediatric supracondylar humerus fractures in the prone position. J Orthop Trauma 2006; 20(4): 277–281.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2022 Issue 6-
All articles in this issue
- Bohumil Kubišta: Cirkus
- Co jsme psali
- Editorial
- Století Ervína Adama a příběh eradikace poliomyelitidy
- Poliomyelitída a problémy eradikácie
- Epidemiologie a klinický průběh syndromu multisystémové zánětlivé odpovědi spojeného s infekcí SARS-CoV-2 u dětí a mladistvých (PIMS-TS) v České republice
- Infekce vyvolané Clostridioides difficile u dětských pacientů Fakultní nemocnice v Motole
- Liečba spánkových porúch dýchania neinvazívnym pozitívnym pretlakom (NIV) – naše skúsenosti
- Iný pohľad na následky syndrómu CAN
- Nomofobie v pediatrické populaci
- Suprakondylické zlomeniny humeru v dětském věku – souhrnný přehled
- Nemocnost dětí ve věku 0–2 roky v okresech s rozdílným znečištěním ovzduší
- Dědičné poruchy metabolismu aminokyselin, organických kyselin a cyklu močoviny
- Pediatrická poezie
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Dědičné poruchy metabolismu aminokyselin, organických kyselin a cyklu močoviny
- Suprakondylické zlomeniny humeru v dětském věku – souhrnný přehled
- Epidemiologie a klinický průběh syndromu multisystémové zánětlivé odpovědi spojeného s infekcí SARS-CoV-2 u dětí a mladistvých (PIMS-TS) v České republice
- Liečba spánkových porúch dýchania neinvazívnym pozitívnym pretlakom (NIV) – naše skúsenosti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

