-
Medical journals
- Career
Liečba spánkových porúch dýchania neinvazívnym pozitívnym pretlakom (NIV) – naše skúsenosti
Authors: Šutvajová Dominika; Igaz Matúš; Kvaššayová Júlia; Remeň Lukáš; Babničová Michaela; Dvoran Pavol
Authors‘ workplace: Klinika detí a dorastu, Jesseniova lekárska fakulta v Martine, Univerzita Komenského v Bratislave
Published in: Čes-slov Pediat 2022; 77 (6): 345-352.
Category: Original Papers
doi: https://doi.org/10.55095/CSPediatrie2022/061Overview
Úvod: Medzi najčastejšie sa vyskytujúcu skupinu ochorení spánku a bdenia v detskej populácií patria spánkové poruchy dýchania. Obštrukčné spánkové apnoe (OSA) v detskej populácii možno považovať za pomerne časté ochorenie so závažnými klinickými dôsledkami. Jednou z možností liečby závažných spánkových porúch dýchania je liečba pomocou neinvazívneho pozitívneho pretlaku (NIV) v dýchacích cestách.
Cieľ práce: Cieľom práce je zhodnotiť efektivitu NIV u detí so spánkovými poruchami dýchania na Slovensku.
Materiál a metodika: Práca bola realizovaná v Detskom spánkovom laboratóriu Kliniky detí a dorastu JLF UK a UNM. U pacientov bol realizovaný skríning porúch dýchania v spánku, následne pacienti absolvovali diagnostickú celonočnú PSG s prietokovou kapnografiou, na základe ktorej im bol stanovený stupeň a typ spánkovej poruchy dýchania. Po absolvovaní diagnostickej celonočnej PSG bola u pacientov začatá titrácia na NIV liečbu. Pacienti na liečbe NIV po titrácii boli ďalej sledovaní a pravidelne kontrolovaní špecializovaným lekárom v spánkovom laboratórium.
Výsledky: V Detskom spánkovom laboratóriu Kliniky detí a dorastu JLF UK a UNM sme od roku 2016 do roku 2020 indikovali 17 detských pacientov so závažnými poruchami dýchania na NIV. Na režim CPAP bolo nastavených 9 (52,94 %) pacientov, na BiPAP 8 (47,06 %) pacientov. Najpočetnejšiu skupinu pacientov nastavených na NIV liečbu predstavovali obézni pacienti (12–70,59 %). U obéznych pacientov sme po titrácii na NIV prístroj zaznamenali signifikantné zlepšenie respiračných PSG parametrov.
Záver: Problematika sekundárnych následkov syndrómu obštrukčného spánkového apnoe u detí aj dospelých je vysoko aktuálna otázka v kontexte manažmentu tohto ochorenia. Správna diagnostika a liečba spánkových porúch dýchania u detí je veľmi dôležitá pre zvýšenie kvality života týchto detí. Liečba NIV je jednou z možností liečby OSA s preukázateľne dobrým efektom.
Klíčová slova:
obezita – dieta – CPAP – BIPAP – obštrukčné spánkové apnoe – spánkové poruchy dýchania – neinvazívna ventilácia
Úvod
Poruchy spánku a bdenia sa vyskytujú u 30–40 % detí. Medzi najčastejšie sa vyskytujúce skupiny ochorení v detskej populácií patria spánkové poruchy dýchania. V poslednom desaťročí možno obštrukčné spánkové apnoe (OSA) v detskej populácii považovať za pomerne časté ochorenie so závažnými klinickými dôsledkami. Charakterizujeme ho opakovanými epizódami prolongovanej parciálnej (obštrukčné hypopnoe) a/alebo intermitentne kompletnej (obštrukčné apnoe) obštrukcie horných dýchacích ciest (Apnoe/hypopnoe index – AHI > 1/hod.), ktorá vedie k narušeniu normálnej ventilácie počas spánku, kontinuity spánku, k zmenám dýchacích plynov (hypoxia, hyperkapnia) a k typickým príznakom počas dňa a noci.(1,2) Ako ľahkú formu OSA definujeme, ak je AHI 1–5/hod., stredne ťažkú formu ak AHI je ≥ 5 až 10/hod. a ťažkú formu ak AHI je > 10/hod.(3) U detských pacientov s OSA pracujeme s troma základnými fenotypmi, ktoré predstavujú najčastejšie rizikové skupiny detí. Rozoznávame skupinu s klasickým fenotypom, kde dominuje hlavne adenotonzilárna hypertrofia, a deti s dospeláckym fenotypom, kde dominuje obezita, pričom táto skupina detí sa vzhľadom na zvyšujúci výskyt obezity v pediatrickej populácii neustále rozrastá. Tretiu skupinu tvoria deti s vrodenými kraniofaciálnymi abnormalitami a s genetickými syndrómami. Jednotlivé fenotypy sa môžu navzájom prekrývať.(4)
Štandardné celonočné polysomnografické (PSG) vyšetrenie v spánkovom laboratóriu sa v súčasnosti považuje za zlatý štandard v diagnostike porúch spánku a bdenia u detských pacientov, pretože zatiaľ ako jediné objektívne vyšetrenie dokáže potvrdiť, alebo vylúčiť prítomnosť závažnej spánkovej poruchy dýchania a zároveň určiť stupeň závažnosti.( 5)
Terapiu prvej voľby a zatiaľ najviac efektívnu metódu liečby OSA u nekomplikovaných detských pacientov s adenotonzilárnou hypertrofiou vo väčšine prípadov predstavuje adenotonzilektómia (AT ).(6) Ostatné liečebné modality uvádza tabuľka 1. Jednou z možností liečby závažných spánkových porúch dýchania je aj liečba pomocou neinvazívneho pozitívneho pretlaku (NIV) v dýchacích cestách. Liečba pomocou trvalého pretlaku v dýchacích cestách (CPAP /BiPAP ) sa indikuje u pacientov s ťažkou formou OSA, ak je AT ako primárna liečba kontraindikovaná, pri pretrvávaní závažných príznakov po chirurgickej intervencii či pri inom základnom ochorení.
Table 1. Terapeutické postupy u detí so spánkovými poruchami dýchania, upravené podľa(4) 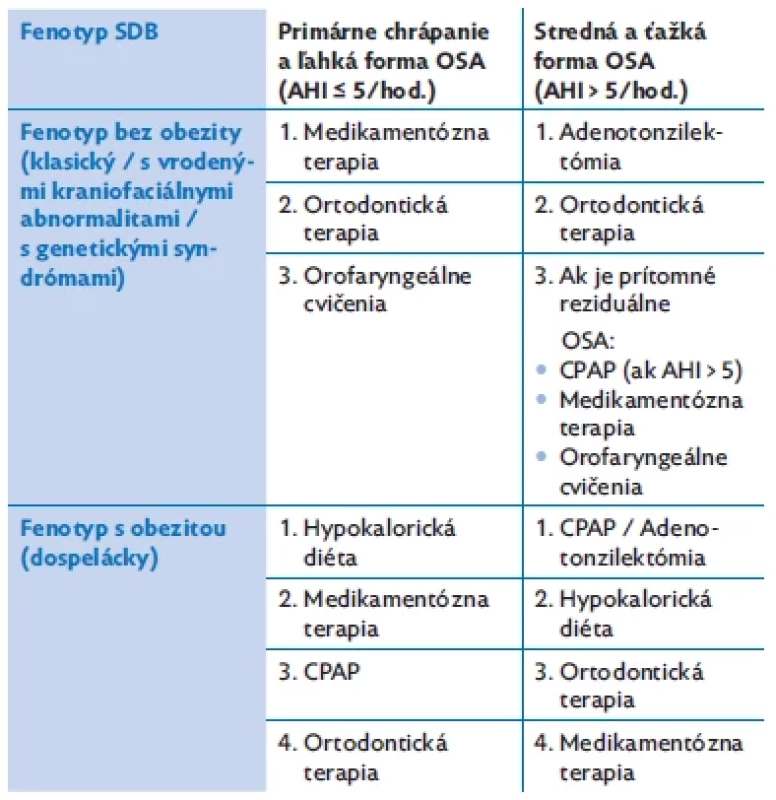
AHI – apnoicko/hypopnoický index, CPAP – kontinuálny pozitívny pretlak v dýchacích cestách, OSA – obštrukčné spánkové apnoe, SDB – spánkové poruchy dýchania Princíp účinku trvalého pretlaku v dýchacích cestách spočíva v eliminácii základného patofyziologického mechanizmu vzniku apnoickej udalosti a obštrukcie HDC zvýšením intraluminálneho tlaku. Reflexne pôsobí na respiračné centrum ovplyvnením generátora dychového vzoru (HDC obsahujú množstvo senzorických nervových zakončení), zvýšený prietok vzduchu nosom počas NIV stimuluje dýchanie, reflexne mení zdroj aktivácie respiračných svalov a ovplyvňuje priechodnosť nosa reguláciou nazálnej vaskulatúry. NIV pôsobí ako pneumatická dlaha. Cez masku, ktorá je pripevnená na nos, sa do dýchacích ciest vháňa vzduch z kompresora, ktorý generuje pozitívny tlak. Tento je inhalovaný a zabezpečuje zvýšenie intraluminálneho tlaku v HDC (pretlak) nad úroveň kritického zatváracieho tlaku, čím sa zabezpečí priechodnosť DC v priebehu celého inspiračno - -exspiračného cyklu. Pri správnej aplikácii NIV miznú respiračné udalosti počas spánku, dýchacie zvuky, chrápanie a prebúdzajúce reakcie. Obnovuje sa normálna štruktúra a architektonika spánku, zvyšuje sa množstvo kyslíka v krvi, upravuje sa kognitívny deficit, neprospievanie, denná ospalosť, únava, normalizujú sa kardiovaskulárne parametre a riziká, zlepšuje sa kvalita života dieťaťa a celej rodiny.(7,8)
Cieľom práce je zhodnotiť efektivitu NIV u detí so spánkovými poruchami dýchania na Slovensku.
Materiál a metodika
V Detskom spánkovom laboratóriu Kliniky detí a dorastu JLF UK a UNM v Martine sme od roku 2016 do roku 2020 indikovali 17 detských pacientov so závažnými poruchami dýchania na NIV. Detskí pacienti indikovaní na NIV absolvovali pred začatím liečby vyšetrenie v Detskom spánkovom laboratóriu Kliniky detí a dorastu JLF UK a UNM v Martine, kde bol realizovaný skríning porúch dýchania v spánku (anamnéza, dotazníky, Epworthská škála spavosti). Následne absolvovali diagnostickú celonočnú PSG, na základe ktorej im bol stanovený stupeň a typ spánkovej poruchy dýchania. V našej práci sme vyšetrenie realizovali na polysomnografickom prístroji Alice 6 (Philips Respironics, USA), za štandardných podmienok (zabezpečené odporúčané priestorové vybavenie vo forme samostatnej miestnosti pre vyšetrovaného pacienta a ďalšej miestnosti pre technického pracovníka, zvukovo a svetelne izolovaná miestnosť, v spánkovom laboratóriu teplota v rozmedzí 18–22°C, vyšetrovacie lôžko spĺňajúce požiadavky a kritériá pre zdravý spánok) v trvaní najmenej 6 hodín kontinuálneho videomonitoringu pri infračervenom svetle. Zapojenie elektród bolo štandardné, bol meraný elektroencefalogram (6 základných zvodov – F3M2, F4M1, C3M2, C4M1, O1M2, O2M1, podľa medzinárodného systému 10–20), ľavý a pravý elektrookulogram, bradový elektromyogram, jednozvodová elektrokardiografia, prietok vzduchu dýchacími cestami, dýchacie úsilie na bruchu a hrudníku, dýchacie zvuky, saturácia hemoglobínu v krvi, poloha tela, elektromyogram mm. tibiales anteriores. K štandardnému zapojeniu bol pridaný senzor prietokovej kapnografie, ktorý zaznamenával vydychované EtCO2. Nameraný PSG záznam sme analyzovali a hodnotili pomocou softvéru Sleepware G3 (Philips Respironics, USA). Záznam bol vizuálne skórovaný podľa odporúčaní AASM(9) špecializovaným somnológom.
Po absolvovaní diagnostickej celonočnej PSG sme u pacientov začali titráciu na NIV liečbu. Titráciu sme realizovali na ventilačnom prístroji OmniLab Advanced+ (Philips Respironics, USA). Prvá titračná noc prebiehala manuálnou titráciou na režim ventilácie kontinuálneho pozitívneho tlaku (CPAP – continuous positive airway pressure). V režime CPAP ventilátor vháňa vzduch do dýchacích ciest pod konštantným tlakom počas inspíria aj exspíria, je úplne zachované spontánne dýchanie pacienta a ventilátor vháňa vzduch bez ohľadu na jeho dychový cyklus.(10) Ak pacient zvolený režim toleroval, došlo k poklesu indexu respiračných zmien AHI pod 10 udalostí za hodinu spánku, vymizli nočné desaturácie pod 90 %, došlo k subjektívnemu zlepšeniu kvality spánku a k zníženiu prípadne až k eliminácii dennej spavosti,( 11) tak druhú titračnú noc pokračoval na zvolenom CPAP režime bez zmeny nastavení. Ak počas prvej titračnej noci pacient režim CPAP netoleroval, CPAP nemal dostatočný efekt (nebola dosiahnutá redukcia AHI < 10/hod. pri adekvátnych únikoch masky), nebol dosiahnutý dostatočný nárast saturácie, pacient nie je schopný sa adaptovať na CPAP alebo je liečba CPAP pre pacienta nevhodná, prípadne sa začali objavovať centrálne apnoické pauzy alebo periodické dýchanie,(12) ďalšiu noc sme začali manuálnu titráciu na ventilátor v režime pozitívneho tlaku o dvoch úrovniach (BiPAP – bi-level positive airway pressure). V režime BiPAP ventilátor vháňa vzduch do dýchacích ciest tlakom o dvoch rôznych úrovniach. Vyšším tlakom počas inspíria (IPAP ) a nižším tlakom počas exspíria (EPAP ). Využíva sa vtedy, keď nie je úplne zachované spontánne dýchanie pacienta a ventilátor rešpektuje dychový cyklus pacienta. V móde S (spontaneous) ventilátor podporuje spontánne inspiračné úsilie pacienta vzostupom inspiračného tlaku a pri jeho spontánnom výdychu ventilátor zníži tlak na exspiračnú úroveň, čo mu umožní vydýchnuť. V móde T (timed) ventilátor strieda vyšší inspiračný a nižší exspiračný tlak vopred nastavenou konštantnou frekvenciou, pričom zachováva pomer dĺžky medzi nádychom a výdychom. Mód S/T (spontaneous/timed) je kombináciou uvedených módov. Pokiaľ pacient dýcha spontánne, pracuje ventilátor v móde S, ak sa vo vopred nastavenom čase nedostaví očakávaný spontánny nádych, prepne sa ventilátor do módu T.(13) Keď pacient zvolený BiPAP režim a mód toleroval, absolvoval ešte ďalšiu noc na zvolenom režime pre overenie efektívnosti liečby.
Počas titračných nocí sme sledovali aj toleranciu pacienta na zvolenú masku. U každého pacienta sme skúšali nazálnu aj oronazálnu masku. Sledovali sme správnu tesnosť a priľnavosť masky, úniky vzduchu, či pacienta zvolená maska netlačí a neodiera.
Pacienti na liečbe NIV po titrácii boli ďalej sledovaní a pravidelne kontrolovaní špecializovaným lekárom v spánkovom laboratóriu.(14,15) Pri pravidelných kontrolách sme sledovali efektivitu liečby, compliance (každonočnú využiteľnosť prístroja nad 4 hod.), toleranciu prístroja, toleranciu masky, úniky vzduchu, parametre krvných plynov a hmotnosť pacienta. Prvá kontrola bola realizovaná po 1 mesiaci NIV liečby, druhá po 3 mesiacoch a tretia po 6 mesiacoch. Ďalšie kontroly boli realizované raz ročne alebo podľa potreby.
Výsledky našej práce boli štatisticky spracované pomocou programu Microsoft Office Excel 365. Kvantitatívne hodnoty sú prezentované ako priemer a smerodajná odchýlka. Na porovnanie štatistickej významnosti kvantitatívnych znakov sme použili Studentov t-test. Hodnoty p < 0,05 ukazujú štatisticky významný rozdiel medzi porovnávanými znakmi.
Výsledky
V Detskom spánkovom laboratóriu Kliniky detí a dorastu JLF UK a UNM v Martine sme od roku 2016 do roku 2020 indikovali 17 detských pacientov so závažnými poruchami dýchania na NIV. Realizovali sme 23 titrácii na NIV, z toho 5 (21,74 %) retitrácií a jedna titrácia (4,35 %) bola ukončená predbežne ako neúspešná (obr. 1).
Image 1. Počet ročných titrácií vykonaných v Detskom spánkovom laboratóriu Kliniky detí a dorastu JLF UK a UNM v Martine 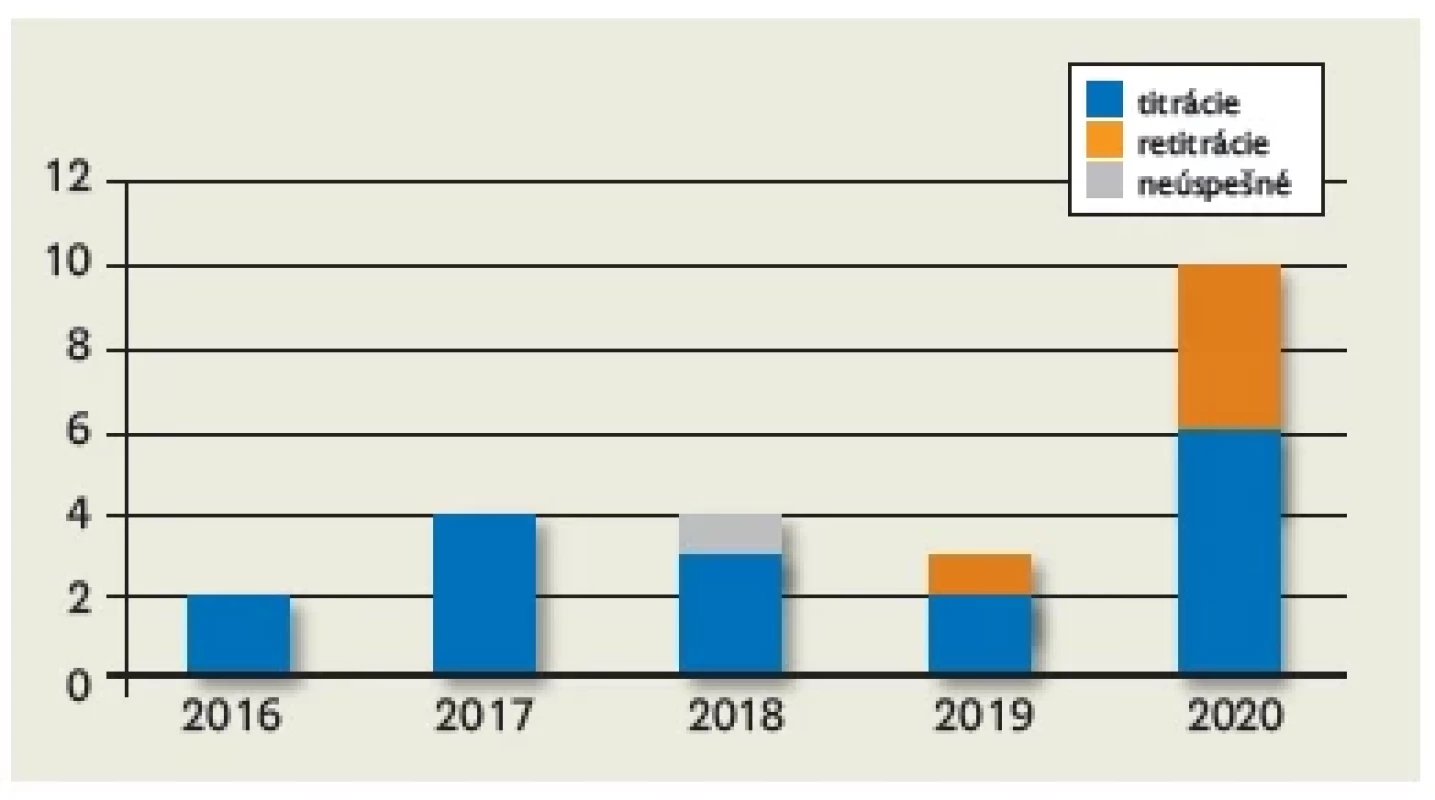
Zo 17 indikovaných pacientov na NIV liečbu je 5 (29,41 %) dievčat a 12 (70,59 %) chlapcov, ktorí mali v čase nastavenia na liečbu v priemere 10,89 ± 4,32 rokov.
Základná diagnóza, ktorá viedla k nastaveniu na NIV liečbu, bola u 8 (47,06 %) pacientov exogénna obezita, u 4 (23,53 %) geneticky podmienená obezita (Praderov–Williho syndróm), 2 (11,76 %) pacienti trpeli neuromuskulárnym ochorením (Duchennova svalová dystrofia, spinálna svalová atrofia I.), iným genetickým ochorením trpeli 2 (11,76 %) pacienti (kongenitálnycentrálny hypoventilačný syndróm, leukodystrofia) alebo sa jednalo o iné ochorenie – 1 (5,88 %) pacient po resekcii tumoru mozočka (obr. 2).
Image 2. Podiel základných diagnóz pacientov v Detskom spánkovom laboratóriu Kliniky detí a dorastu JLF UK a UNM v Martine na NIV liečbe 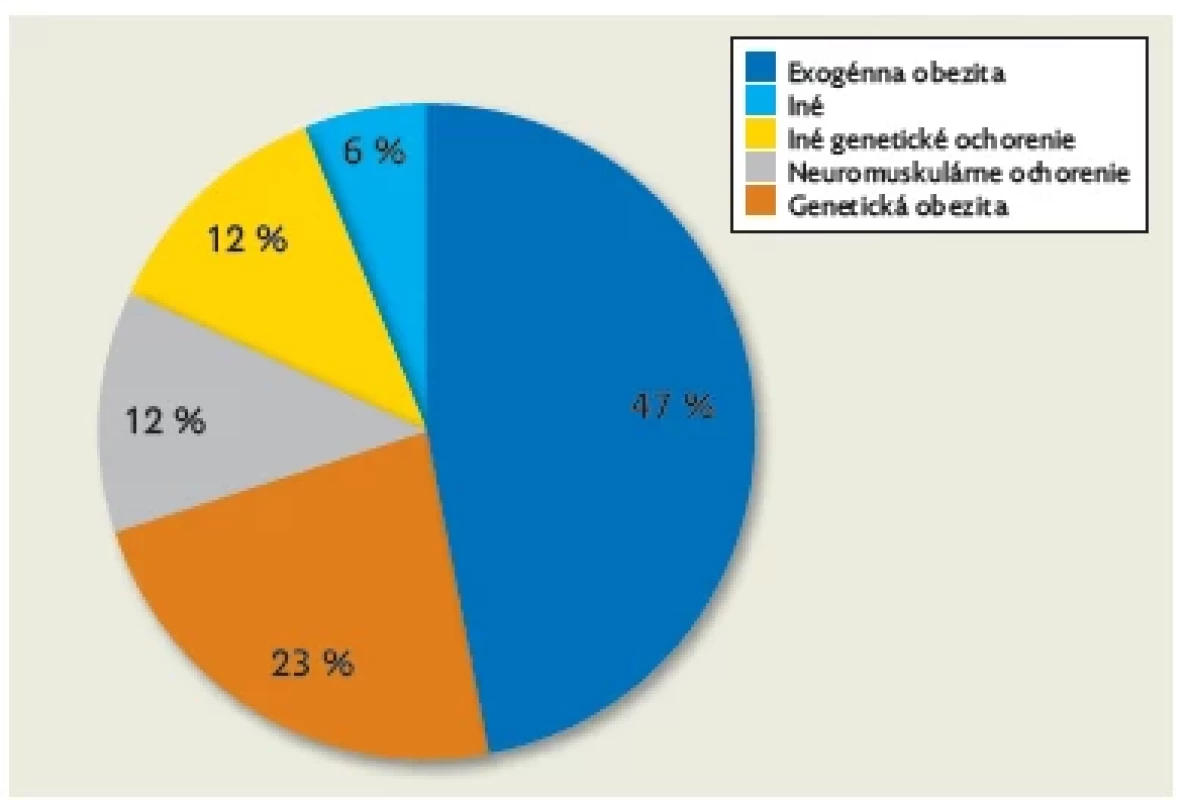
Antropometrické a demografické parametre jednotlivých pacientov spolu s uvedením základného ochorenia, ktoré viedlo k rozvoju poruchy dýchania v spánku sú uvedené v tabuľke 2. Uvedené antropometrické parametre sú pred začatím liečby NIV. Na režim CPAP bolo nastavených 9 (52,94 %) pacientov, na BiPAP 8 (47,06 %) pacientov.
Table 2. Antropometrické a demografické parametre pacientov pred začatím NIV liečby 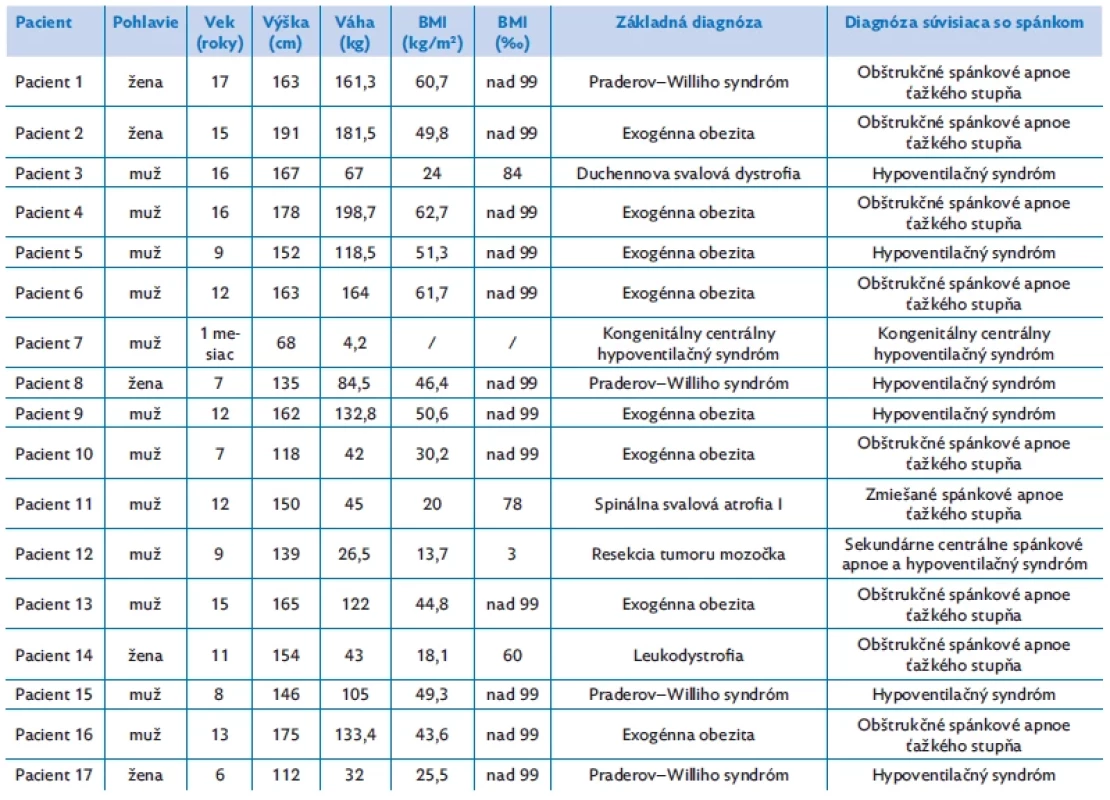
Na BiPAP v móde S bol nastavený 1 (5,88 %) pacient a 7 (41,18 %) pacientov bolo nastavených na BiPAP v móde S/T (obr. 3).
Image 3. Pomer nastavených NIV režimov v Detskom spánkovom laboratóriu Kliniky detí a dorastu JLF UK a UNM v Martine 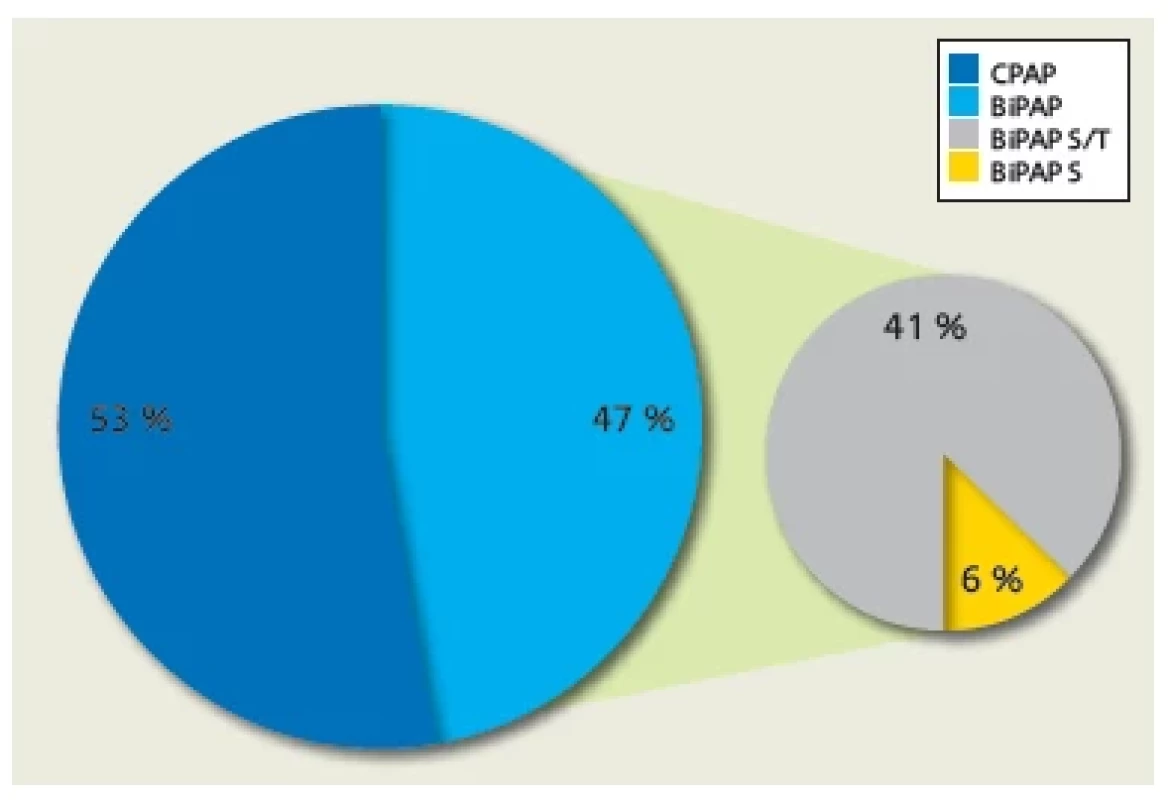
V našom súbore pacientov nastavených na NIV liečbu predstavovali najpočetnejšiu skupinu obézni pacienti (12 – 70,59 %). Sú to deti, ktoré trpia obezitou exogénnou alebo geneticky podmienenou, a každé z nich malo v čase titrácie BMI nad 99. percentil pre daný vek a pohlavie.
Počas PSG vyšetrenia bolo zaznamenané zvýšené trvanie bdelosti v priebehu spánku (10,15 ± 5,32 % SPT), zvýšená latencia REM spánku (164,15 ± 92,92 min.), znížená spánková efektivita (88,07 ± 5,97 TST / TIB %) a efektivita hlbokého spánku (32,61 ± 16,85 % TST), zvýšený podiel NREM1 spánkového štádia (20,65 ± 14,03 % TST) a znížený podiel REM spánkového štádia (13,85 ± 7,40 % TST). Tiež bol zachytený zvýšený počet prebúdzacích reakcií (Arousal index 52,82 ± 58,75 % T ST) viazaných prevažne na respiračné udalosti počas spánku. Rovnako bol zachytený zvýšený počet respiračných udalostí počas spánku (AHI 66,58 ± 58,33 TST/h), z toho prevažne bolo hypopnoických udalostí (35,24 ± 30,55 TST/h) a obštrukčno apnoických udalostí (25,85 ± 41,09 TST/h). Bola zachytená znížená priemerná saturácia kyslíka v krvi (85,67 ± 9,43 %) a zvýšená hodnota vydychovaného oxidu uhličitého (EtCO2 > 50 mmHg 27,66 ± 31,24 % TST).
U 9 obéznych pacientov bol indikovaný režim CPAP v rozmedzí tlakov 6–10,5 cmH2O (priemerne 8,83 ± 1,69 cmH2O). Pri 3 obéznych pacientov bol indikovaný režim BiPAP s IPAP v rozmedzí 10–22 cmH2O, EPAP v rozmedzí 6–8 cmH2O. Obézni pacienti nastavení na liečbu v režime BiPAP vyžadovali aj dodatočnú suplementáciu kyslíka (priemerne 0,5–1,5 litra za minútu), ktorý im bol zapojený priamo do okruhu k ventilátoru a obohacoval vdychovanú zmes.
U obéznych pacientov sme po titrácii na NIV prístroj zaznamenali signifikantné zlepšenie respiračných PSG parametrov (tab. 3).
Table 3. Počet apnoicko/hypopnoických udalostí za hodinu spánku pred titrácií a po titrácii NIV u obéznych pacientov 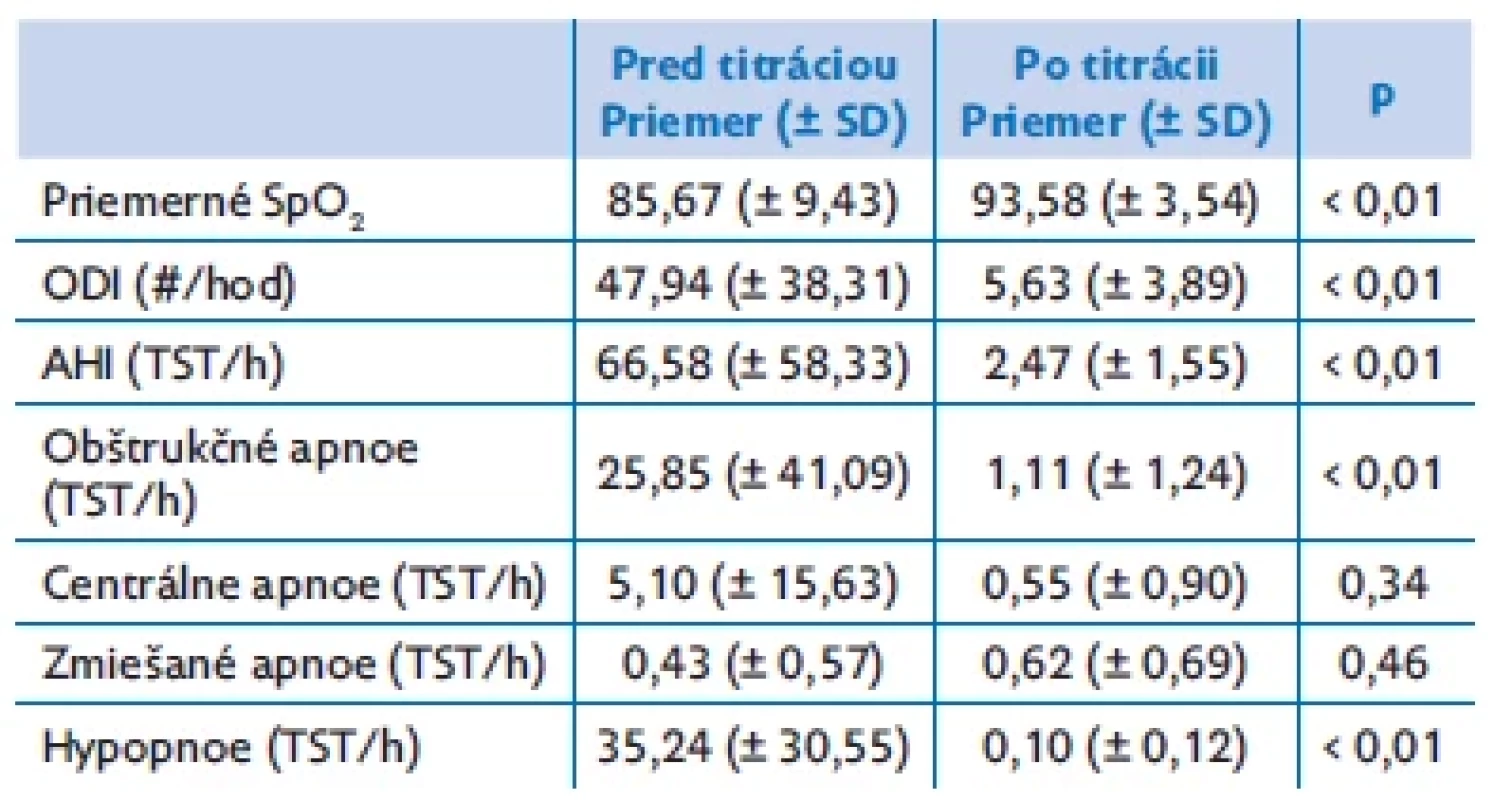
AHI – apnoicko/hypopnoický index, ODI – oxidačno-desaturačný index, SpO2 – saturácia krvi kyslíkom, TST – celkové trvanie spánku Došlo k zvýšeniu priemernej saturácie krvi kyslíkom počas noci (85,67 ± 9,43 vs. 93,58 ± 3,54; p < 0,01), k zníženiu ODI (47,94 ± 38,31 vs. 5,63 ± 3,89; p < 0,01), k zníženiu AHI (66,58 ± 58,33 vs. 2,47 ± 1,55; p < 0,01), signifikantne sa redukoval počet hypopnoických udalostí počas spánku (35,24 ± 30,55 vs. 0,10 ± 0,12; p < 0,01) a počet obštrukčných apnoe udalostí (25,85 ± 41,09 vs. 1,11 ± 1,24; p < 0,01).
V priemere bola využiteľnosť prístroja u našich obéznych pacientov po prvej kontrole 68,6 % z celkového počtu nocí. Z toho efektivita použitia prístroja nad 4 hodiny bola priemerne 48,8 %. Priemerný počet apnoicko/hypopnoických udalostí po prvej kontrole sa u našich obéznych pacientov pohyboval AHI 2,29 ± 1,98 (TST/h), po druhej kontrole AHI 3,53 ± 2,46 (TST/h), po tretej AHI 1,77 ± 0,84 (TST/h). V priemere bol nameraný únik vzduchu po prvej kontrole u obéznych pacientov 49, 5 ± 17,51 l/min., po druhej kontrole 40,5 ± 20,11 l/min. a po tretej kontrole 21,50 ± 3,50 l/min.
Diskusia
Detskí obézni pacienti patria medzi vysoko rizikovú skupinu pre možný vznik závažných spánkových porúch dýchania. Obezita, ktorej percentuálne zastúpenie celosvetovo, ale aj na Slovensku v detskej populácii neustále narastá, nielen spôsobuje, ale aj prehlbuje spánkové poruchy dýchania. Ich následkom je nekvalitný, prerušovaný spánok, poruchy ventilácie počas spánku, zmeny dýchacích plynov, ktoré následne vedú k poruchám regenerácie buniek, metabolizmu či srdcovo - cievnym ochoreniam, a tie opätovne vedú k obezite. V súčasnosti sa obezita aj v detskej populácii považuje za jeden z kauzálnych faktorov vývoja OSA či alveolárnej hypoventilácie v dôsledku ukladania tuku v oblasti horných dýchacích ciest a narušenia ich neuromuskulárnej rovnováhy prostredníctvom efektu adipokínov pri centrálnom type obezity. OSA patrí medzi najčastejšie sa vyskytujúcu spánkovú poruchu dýchania v detskej populácii s prevalenciou 30–60 % u obéznej skupiny detí, kde sa práve v kombinácií s obezitou považuje za rizikový faktor rozvoja metabolického syndrómu u detí. Vzhľadom k závažnosti prítomných komorbidít u dieťaťa s obezitou ako sú v neposlednom rade aj spánkového poruchy dýchania, by takéto dieťa malo byť komplexne vyšetrené a následne správne manažované v špecializovanom detskom spánkovom laboratóriu. Včasná diagnostika a terapia, kde z pohľadu spánkovej medicíny dominuje redukcia hmotnosti a neinvazívna ventilačná liečba, môžu veľmi významne ovplyvniť kvalitu života nielen dieťaťa, ale aj celej rodiny.(16–18)
Z viacerých štúdií vyplýva, že neinvazívna ventilačná liečba pri uspokojivom používaní prístroja v trvaní aspoň 4 hod. počas noci významne napomáha detským obéznym pacientom v liečbe OSA.(19,20) V našej práci sme zaznamenali signifikantné zlepšenie respiračných parametrov a redukciu príznakov OSA po titrácii na NIV, no dlhodobú efektivitu liečby ako uvádzajú ďalšie štúdie ovplyvňuje adherencia k liečbe.(21)
V našej práci sme zistili, že adherenciu k liečbe ovplyvňuje niekoľko faktorov, vrátane veku, pohlavia, etnickej príslušnosti, sociálno-ekonomický status, závažnosť poruchy dýchania, mentálna vyspelosť a rodinné zázemie. Každý z našich pacientov potreboval iný čas na to, aby sa s maskou a prístrojom dokázal vžiť. U obéznych pacientov bol značný problém s každodennou využiteľnosťou prístroja. U dvoch (16,67 %) obéznych pacientov došlo kvôli netolerancii až k odovzdaniu prístroja. Jeden z týchto pacientov trpel Praderovým–Williho syndrómom. S týmto syndrómom sú spojené problémy so správaním – výbuchy zlosti,(22) čo bol dôvod, prečo sa jeho rodič rozhodol prístroj vrátiť, aj keď bol poučený o rizikách prerušenia liečby. Ďalší pacient trpel exogénnou obezitou a už od začiatku si neuvedomoval riziká spojené s jeho diagnózou. Viac krát bol vyzvaný na kontrolu efektivity liečby, na ktorú sa nedostavil, až sa nakoniec rozhodol dobrovoľne prístroj odovzdať. U detských pacientov je veľmi významným faktorom pri efektivite liečby pozitívny vplyv rodiča, ktorý dieťa motivuje ku každodennému použitiu prístroja. U jedného z našich obéznych pacientov napomohlo k tolerancii prístroja odborné psychologické vedenie a kúpeľný pobyt. Potvrdila sa nám zhoršená adherencia k liečbe NIV u obéznych pacientov, ktorá bola zaznamenaná aj v ďalších štúdiách.(23,24) Každého pacienta, ktorého compliance po prvej kontrole nebola uspokojivá, sme aj s jeho zákonným zástupcom dodatočne edukovali o potrebe každodenného použitia prístroja. Stretli sme sa aj s tým, že po prvej kontrole bola využiteľnosť prístroja uspokojivá, no pri ďalšej kontrole sme zistili, že pacient prístroj nepoužíval. U trištvrtiny našich pacientov sme pozorovali pri ich dlhšom sledovaní stúpavo-klesavý charakter využiteľnosti prístroja. V priemere potrebovali naši pacienti rok a pol pravidelných kontrol a dodatočnej edukácie, aby začali prístroj uspokojivo používať a navykli si naň aj s maskou.
Zaznamenali sme, že pri uspokojivom používaní prístroja každú noc sa výrazne znížil subjektívny pocit únavy pacientov, boli menej spaví, viac sa hrali a začali dosahovať aj lepšie výsledky v škole. Ich školský prospech sa zlepšil, nevyžadovali poobedný spánok, v škole nezaspávali.
V našej práci sme sledovali aj toleranciu pacienta na zvolenú masku. Zahraniční autori pri analýze preferencie nazálnej a oronazálnej masky uvádzajú zistenie, že dospelí pacienti lepšie tolerujú nazálnu masku. U oronazálnej masky deklarujú, že je potrebné zvýšenie optimálneho CPAP tlaku, vyskytuje sa vyššie reziduálne AHI a väčší únik vzduchu.(25) Štúdií, ktoré by analyzovali tento zistený poznatok aj na detskom pacientovi, je nedostatok. My sme postrehli u detských pacientov lepšiu efektivitu a toleranciu liečby s oronazálnou maskou. Detskí pacienti dýchali počas noci zväčša ústami, čo by pri nazálnej maske mohlo spôsobovať nežiadúci únik vzduchu. Pri oronazálnej maske síce môže dôjsť k prehĺtaniu vzduchu, ale menší únik vzduchu je stále väčším benefitom.(26) Výber dobre padnúcej masky u obéznych detských pacientov je veľkým problémom v liečbe NIV u detí. Maska by nemala pacienta otláčať, odierať, spôsobovať poškodenia kože na tvári a sčervenanie očí kvôli úniku vzduchu. Masky na NIV liečbu sú vyrábané hlavne pre dospelých pacientov. Málo masiek na trhu je vyrábaných pre detských pacientov, a keď aj áno, sú to najmä nazálne masky. Ako sme uviedli vyššie, naši detskí pacienti preferujú zväčša oronazálne masky. Obézni pacienti majú kvôli zvýšenému podielu telesného tuku značne disproporčné tváre, ktoré sú kvôli tuku širšie, ale ich tváre sú menšie ako tváre dospelých, preto sme sa stretli aj s tým, že masku nebolo možné dostatočne utesniť. Zaznamenali sme tiež, že si masku cez noc pacienti spontánne strhávali a vznikali veľké úniky vzduchu, čo znižovalo efektivitu liečby. V tomto prípade je veľmi dôležité, aby na dieťa počas noci pravidelne dozeral rodič a kontroloval správne nasadenie masky. Číselné hodnoty vyjadrujúce únik vzduchu sú ale relatívne parametre, keďže hranica tolerancie leaku závisí od režimu prístroja, zvoleného tlaku liečby, typu masky a výrobcu masky a prístroja. Preto leak delíme na úmyselný, neúmyselný a totálny. Úmyselný leak sa zvyšuje vyšším tlakom a každý výrobca deklaruje, aký leak je charakteristický pre danú masku. Neúmyselný leak je ten, ktorý vieme ovplyvniť dobrým utesnením masky, a totálny je súčtom týchto dvoch druhov únikov.(27) Rozhodujúci parameter preto je, koľko percent z noci strávil pacient vo veľkom leaku (tento parameter si vie zvyčajne vypočítať samotný softvér podľa druhu prístroja a masky), a vie nám naznačiť, či pacient nenechal počas noci ventilovať prístroj naprázdno.
V prípade, že mechanická ventilácia spôsobovala pacientovi vysúšanie slizníc, upchanie nosa a zvýšený výtok z nosa, korigovali sme tento problém zapojením zvlhčovača k ventilačnému prístroju. Novodobé ventilátory vedia vdychovaný vzduch nie len zvlhčovať, ale aj zahrievať, a tým ponúknuť pacientovi zvýšený komfort pri liečbe.(28) Otázku, či zvlhčovanie napomáha k lepšej adherencii liečby, si položili aj zahraniční autori pri analyzovaní štúdií, ktoré sa venovali efektívnosti CPAP liečby u dospelých pacientov,(29) no pre nedostatok doposiaľ realizovaných štúdií na detských pacientoch je odpoveď zatiaľ nejasná.
Pri pravidelných kontrolách liečby NIV u našich obéznych pacientov sme sledovali ich váhový úbytok. Každému z obéznych pacientov bola nakázaná hypokalorická diéta. Zistili sme, že pri dodržiavaní liečby a diéty, pacienti chudli. Keď dieťa schudlo, mohli sme pristúpiť k úprave parametrov a znížiť optimálny tlak liečby. Napríklad jeden z našich pacientov, trpiaci exogénnou obezitou s pôvodnou hmotnosťou 132,8 kg pred začatím liečby na NIV, po roku a pol pravidelného užívania CPAP prístroja schudol o 30 kg a preto sme pristúpili k retitrácii. Pôvodne nastavený tlak 8,5 cm - H2O sme znížili na 7,5 cmH2O, pri ďalšej kontrole si váhový úbytok pacient zachoval.
Veľkým plusom technologického pokroku je rozvoj telemedicíny. Telemedicína sa vie uplatniť aj v spánkovej medicíne. Jednoduchým pridaním bezdrôtového modulu do ventilačného prístroja pacienta, vieme pacienta sledovať na diaľku bez potreby osobnej návštevy spánkového laboratória. Ventilátor vďaka tomuto modulu so zabudovanou GSM SIM kartou každý deň po ukončení terapie odošle dáta priamo na server, kde sa ukladajú v cloude a odkiaľ si ich vie spánkový lekár pozrieť zo svojho počítača s internetom. Softvér vie doktora upozorniť, ktorí pacienti si vyžadujú jeho zvýšenú pozornosť, či už kvôli zvýšenému AHI, zvýšenému leaku alebo zníženej compliance. Tento trend v spánkovej medicíne napreduje a čoraz viac výrobcov začína s distribúciou ventilačných prístrojov už so zabudovaným bezdrôtovým modulom a zameriava sa na bezpečnosť posielaných a spracovaných dát. Sledovanie detského pacienta pomocou telemedíciny zatiaľ nie je veľmi preferované kvôli jemným osobitostiam, ktorými je detský pacient charakteristický. NIV liečba ale u mnohých detských obéznych pacientov nekončí dovŕšením devätnásteho roku, presúvajú sa do dispenzárov ambulancií pre poruchy spánku dospelých, kde sa z nich stávajú dlhodobo sledovaní pacienti.(30,31)
Záver
Problematika sekundárnych následkov syndrómu obštrukčného spánkového apnoe u detí aj dospelých je vysoko aktuálna otázka v kontexte manažmentu tohto ochorenia. Detskí pacienti s týmto syndrómom predstavujú rizikovú skupinu pre možný vznik a následne ďalší rozvoj sekundárnych dôsledkov vyplývajúcich zo základných patofyziologických mechanizmov tohto ochorenia. Obezita predstavuje jeden z hlavných problémov verejného zdravia na celom svete nielen u dospelých, ale aj u detí. Jeho prevencia je jedným z najefektívnejších nástrojov aj v rámci znižovania výskytu závažných spánkových porúch dýchania v pediatrickej populácií. Obézne dieťa trpí mnohými závažnými zdravotnými komplikáciami. Obezita v detstve, ktorá často prechádza aj do dospelosti, je významným predisponujúcim faktorom pre možný rozvoj kardiovaskulárnych, metabolických, psychosociálnych následkov a v neposlednom rade aj závažných spánkových porúch dýchania. Preto každé obézne dieťa s klinickým podozrením na poruchy dýchania v spánku a s prítomnosťou komplikácií a následkov obezity by malo byť vyšetrené v detskom spánkovom laboratóriu za účelom potvrdenia, alebo vylúčenia porúch dýchania a prípadného nastavenia na liečbu. Správny manažment obézneho detského pacienta aj po tejto stránke významne zvyšuje kvalitu života nielen dieťaťa, ale aj celej rodiny a je prevenciou závažných komorbidít a pretrvávania obezity do dospelosti.
Korešpondenčná adresa:
MUDr. Matúš Igaz, PhD.
Klinika detí a dorastu JLF UK a UNM
matusko.igaz@gmail.com
Sources
1. Kaditis AG, Alonso Alvarez ML, Boudewyns A, et al. Obstructive sleep disordered breathing in 2 - to 18-year-old children: diagnosis and management. Eur Respir J 2016; 47(1): 69–94.
2. Marcus SL, Brooks LJ, Draper KA, et al. Diagnosis and management of childhood obstructive sleep apnea syndrome. Pediatrics 2012; 130(3): 576–584.
3. Tauman R, Gozal D. Obstructive sleep apnea syndrome in children. Expert Rev Respir Med 2011; 5(3): 425–440.
4. Villa MP, Sujanska A, Vitelli O, et al. Use of the sleep clinical record in the follow-up of children with obstructive sleep apnea (OSA) after treatment. Sleep Breath 2016; 20(1): 321–329.
5. Suroviaková S, Šujanská A, Ďurdík P, Bánovčin P. Centrálne spánkové apnoe u detí: Central sleep apnea in children. Lekársky obzor: odborný časopis Slovenskej zdravotníckej univerzity v Bratislave. Bratislava: HERBA 2016; 65(11): 433–437.
6. Guilleminault C, Huang YS , Glamann C, et al. Adenotonsillectomy and obstructive sleep apnea in children: a prospective survey. Otolaryngol Head Neck Surg 2007; 136(2): 169–175.
7. Nevšímalová S, Šonka K. Poruchy spánku a bdění. Praha: Galén 2007.
8. Sujanska A, Durdik P, Rabasco J, et al. Surgical and non-surgical therapy of obstructive sleep apnea syndrome in children. Hradec Kralove: ActaMedica 2014; 57(4): 135–141.
9. Berry RB, Brooks R, Gamaldo C, et al. AASM scoring manual updates for 2017 (Version 2.4). J Clin Sleep Med 2017; 13(5): 665–666.
10. Mehta S, Hill NS. Non-invasive ventilation. Am J Resp Crit Care Med 2001; 163(2): 540–577.
11. Mucska I, Hájková M. Metodické odporúčanie hlavného odborníka MZ SR pre odbor pneumológia a ftizeológia: indikácie použitia CPAP v dlhodobej domácej liečbe. Respiro: časopis pre kontinuálne vzdelávanie v pneumológii a ftizeológii. Bardejov: TB-Tlačiareň Bardejov 2015; 13(1): 41–45.
12. Mucska I, et al. Metodické odporúčanie hlavného odborníka MZSR pre odbor pneumológia a ftizeológia a hlavného odborníka MZSR pre odbor pediatrická pneumológia a ftizeológia. Indikácie neinvazívnej pretlakovej ventilácie – NIPV. 2019.
13. Selim B, Ramar K. Sleep-related breathing disorders: When CPAP is not enough. Neurotherapeutics 2021; 18 : 81–90.
14. Marcus SL, Brooks LJ, Draper KA, et al. Diagnosis and management of childhood obstructive sleep apnea syndrome. Pediatrics 2012; 130(3): 576–584.
15. Andersen IG, Holm JCH, Homoe P. Obstructive sleep apnea in obese children and adolescents, treatment methods and outcome of treatment. A systematic review. Int J Pediatr Otorhinolaryngol 2016; 87 : 190–197.
16. Durdik P, Sujanska A, Suroviakova S, et al. Sleep architecture in children with common phenotype of obstructive sleep apnea. J Clin Sleep Med 2018; 14(1): 9–14.
17. Kansra AR, Lakkunarajah S, Jay MS. Childhood and adolescent obesity: A review. Front Pediatr 2021; 8 : 581461.
18. Čiljaková M, Vojtková J, Šujanská A, et al. Kvalita spánku detí a adolescentov s diabetes mellitus 1. typu. Čes-slov Pediat 2017; 72 (1): 25–32.
19. Castro-Codesal ML, Dehaan K, Bedi PK, et al. Long-term benefits in sleep, breathing and growth and changes in adherence and complications in children using non-invasive ventilation. Canad J Resp Crit Care Sleep Med 2020; 4(2): 1–9.
20. Wang JJ, Imamura T, Lee J, et al. Continuous positive airway pressure for obstructive sleep apnea in children. Can Fam Physician 2021; 67(1): 21–23.
21. Amaddeo A, Khirani S, Griffon L, et al. Non-invasive ventilation and CPAP failure in children and indications for invasive ventilation. Front Pediatr 2020; 8 : 544921.
22. Cassidy S, Schwartz S, Miller J, et al. Prader-Willi syndrome. Genet Med 2012; 14 : 10–26.
23. O ’Donnell AR, Bjorson CL, Bohn SG, et al. Compliance rates in children using non-invasive continuous positive airway pressure. Sleep 2006; 29 (5): 651–658.
24. Wearn J, Akpa B, Mokhlesi B. Adherence to positive airway pressure therapy in obesity hypoventilation syndrome. Sleep Med Clin 2021; 16(1): 43–59.
25. Andrade RGS, Viana FM, Nascimento JA, et al. Nasal vs oronasal CPAP for OSA treatment. Chest 2018; 153(3): 665–674.
26. Morley SL. Non-invasive ventilation in paediatric critical care. Paed Resp Rev 2016; 20 : 24–31.
27. Chediak AD. Manual titration of positive airway pressure in patients with obstructive sleep apnea. Sleep Med Clinics 2009; 4(3): 443–453.
28. Pavone M, Verrillo E., Caldarelli V, et al. Non-invasive positive pressure ventilation in children. Early Human Development 2013; 89 : 25–31.
29. Kennedy B, Lasserson TJ, Wozniak DR, Smith I. Pressure modification or humidification for improving usage of continuous positive airway pressure machines in adults with obstructive sleep apnoea. Cochrane Database Syst Rev 2019; 12(12): CD003531.
30. Hu Y, Su Y, Hu S, et al. Effects of telemedicine interventions in improving continuous positive airway pressure adherence in patients with obstructive sleep apnoea: a meta-analysis of randomised controlled trials. Sleep Breath 2021; 25 (1): 1–8.
31. Schutte-Rodin S. Telehealth, telemedicine, and obstructive sleep apnea. Sleep Med Clin 2020; 15(3): 359–375.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2022 Issue 6-
All articles in this issue
- Bohumil Kubišta: Cirkus
- Co jsme psali
- Editorial
- Století Ervína Adama a příběh eradikace poliomyelitidy
- Poliomyelitída a problémy eradikácie
- Epidemiologie a klinický průběh syndromu multisystémové zánětlivé odpovědi spojeného s infekcí SARS-CoV-2 u dětí a mladistvých (PIMS-TS) v České republice
- Infekce vyvolané Clostridioides difficile u dětských pacientů Fakultní nemocnice v Motole
- Liečba spánkových porúch dýchania neinvazívnym pozitívnym pretlakom (NIV) – naše skúsenosti
- Iný pohľad na následky syndrómu CAN
- Nomofobie v pediatrické populaci
- Suprakondylické zlomeniny humeru v dětském věku – souhrnný přehled
- Nemocnost dětí ve věku 0–2 roky v okresech s rozdílným znečištěním ovzduší
- Dědičné poruchy metabolismu aminokyselin, organických kyselin a cyklu močoviny
- Pediatrická poezie
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Dědičné poruchy metabolismu aminokyselin, organických kyselin a cyklu močoviny
- Suprakondylické zlomeniny humeru v dětském věku – souhrnný přehled
- Epidemiologie a klinický průběh syndromu multisystémové zánětlivé odpovědi spojeného s infekcí SARS-CoV-2 u dětí a mladistvých (PIMS-TS) v České republice
- Liečba spánkových porúch dýchania neinvazívnym pozitívnym pretlakom (NIV) – naše skúsenosti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

