-
Medical journals
- Career
Přehled nových, a ještě novějších léků na Duchennovu svalovou dystrofii a spinální svalovou atrofii
: Z. Bálintová; MUDr. Lenka Juříková; O. Havlín
: Čes-slov Pediat 2019; 74 (3): 141-145.
:
Duchennova svalová dystrofie (DMD a spinální svalová atrofie (SMA) patří mezi nejčastější nervosvalová onemocnění dětského věku. Jedná se o onemocnění progredující, která výrazně ovlivňují délku i kvalitu života pacientů. V posledních letech je právě těmto onemocněním věnována velká pozornost na poli možné léčby. V nejrůznější fázi testování je více než 200 klinických studií zaměřených na léčbu DMD a přes 100 věnujících se problematice SMA. U obou diagnóz jsou již i první léky schválené pro užití u pacientů.
Článek se věnuje právě těmto lékům a zaměřuje se i na vybrané možnosti terapie ve fázi klinického testování.
Klíčová slova:
Duchennova svalová dystrofie – spinální svalová atrofie – Spinraza – Translarna – genová terapie – exon skipping
ÚVOD
Nervosvalové nemoci byly až doposud považovány za nevyléčitelné choroby, které výrazně zkracují délku života a snižují jeho kvalitu. V posledních letech ale dochází díky zkvalitňování péče o tyto pacienty k prodlužování délky jejich života i zvyšování jeho kvality. S tím souvisí i zvyšující se tlak ze strany pacientů a jejich rodin na vývoj nových léků. I díky vzniku organizace Treat – NMD se podařilo uvést na trh nové léky určené k léčbě Duchennovy svalové dystrofie a spinální svalové atrofie, které úplně mění pohled a přístup k léčbě těchto nemocí [1, 2]. Mnoho dalších léků je ve stadiu klinického výzkumu a je jisté, že se v dohledné době také dostanou na trh.
DUCHENNOVA SVALOVÁ DYSTROFIE
Duchennova svalová dystrofie je vzácené, X-vázané onemocnění s incidencí 1 : 3500 narozených chlapců, což z ní činí nejčastější myopatii v dětském věku [3]. Jedná se o progresivní onemocnění, které postupně vede ke ztrátě samostatné chůze, deterioraci dechových funkcí a k předčasnému úmrtí.
Prvním klinickým příznakem může být opoždění vertikalizace a opožděný vývoj řeči. Častým důvodem k prvnímu vyšetření u dětského neurologa je elevace transamináz v séru zachycená náhodně při laboratorních vyšetřeních krve z jiných důvodů (infekt, plánovaný operační výkon). Pokud jsou zvýšené transaminázy, je potřeba pátrat i po jiné příčině než hepatální, a to odebráním tzv. svalových enzymů (kreatinkinázy – CK, myoglobinu a laktát dehydrogenázy – LD). U pacientů s DMD je CK zvýšena více než stonásobně.
V neurologickém obraze v úvodu dominuje pseudohypertrofie lýtek, hyporeflexie a hypotonie. Typický myopatický syndrom se rozvíjí později. Chlapci mají nejprve potíže s chůzí do a ze schodů, při vstávání ze země užívají tzv. Gowersův manévr. Postupně se tyto potíže zhoršují natolik, že nejsou schopni samostatné chůze a užívají mechanický vozík.
V další fázi onemocnění dochází k slabosti horních končetin natolik, že pacient již není schopen ovládat mechanický vozík, progreduje i slabost dechových svalů, která nakonec vede k dechovému selhání s nutností umělé plicní ventilace.
V posledních letech je kladen velký důraz na zlepšování péče o tyto pacienty a zvyšování kvality jejich života. I proto došlo ke vzniku nervosvalových center, ve kterých spolupracuje tým odborníků, kteří se danou problematikou zabývají. V těchto centrech je tak možné pacientům zajistit multioborovou péči podle posledních světových doporučení [4]. Na Klinice dětské neurologie FN Brno dlouhodobě funguje centrum pro léčbu nervosvalových onemocnění. Diagnostiku a léčbu vede neurolog, ale spolupracuje s lékaři dalších odborností k zajištění léčby na nejvyšší úrovni. Součástí týmu je pneumolog, ortoped, intervenční radiolog, endokrinolog a další specialisté.
DMD je stále nevyléčitelným onemocněním, nicméně existují léky ovlivňující jeho průběh. Již zlatým standardem je užití kortikoidů. Léčba se zahajuje obvykle mezi 4. – 6. rokem života. Kortikoterapie se ukázala jako velmi účinná k prodloužení chodícího intervalu (průměrně o 2–3 roky), na zmírnění progrese dechového selhání je efekt menší [5]. V minulosti se užíval výhradně Prednison v dávce 0,75 mg/kg/den. Novější preparát Deflazacort, v USA prodávaný pod komerčním názvem Emflaza®, je prvním kortikoidem schváleným FDA pro léčbu DMD. Potvrdil mírnější nežádoucí účinky v nárůstu hmotnosti v prvních letech užívání [6]. V České republice tento lék není dostupný, lze jej ale získat zvláštním dovozem ze zahraničí. Pro úhradu je potřeba schválení revizním lékařem zdravotní pojišťovny.
Novinkou v kortikoterapii je preparát Vamorolon, který je chemicky odvozený od molekuly Prednisolonu. Změna chemické struktury u Vamorolonu snižuje množství nežádoucích účinků při zachované protizánětlivé odpovědi [7]. Prokazují to již testy na zvířatech [8], výzkum se nyní posouvá do fáze testování na pacientech.
Léky nové generace lze rozdělit na dvě kategorie: léčba zaměřená na obnovu tvorby dystrofinu a léčba kompenzující nedostatek dystrofinu.
LÉČBA ZAMĚŘENÁ NA OBNOVU TVORBY DYSTROFINU
Prvním schváleným přípravkem pro léčbu DMD je Ataluren (Translarna®). Chemicky jde o antisens nukleotid ( ASO), který obnovuje čtecí rámec a navozuje transkripci plnohodnotného dystrofinu. V klinických studiích potvrdil efekt v šestiminutovém testu chůze. Svalová biopsie pacientů na terapii Translarnou dokazuje přítomnost obnovy tvorby dystrofinu ve svalu.
Tento lék je vhodný jen pro pacienty, kteří mají bodovou nonsens mutaci [9]. Odhaduje se, že z celkového množství pacientů s DMD se jedná o 10 % případů. Preparát je určen k perorálnímu podání ve formě rozpustného prášku, který se užívá 3x denně v celkové dávce 40 mg/kg/den.
V České republice Translarna® zatím nemá schválenou úhradu. Vzhledem k tomu, že se jedná o jedinou možnost léčby, je úhrada léku možná po schválení revizním lékařem zdravotní pojišťovny. V nervosvalovém centru FN Brno užívají tuto léčbu 4 pacienti. Cena přípravku je vysoká, roční léčba jednoho pacienta stojí 6–10 milionů korun v závislosti na věku a dávce.
Exon skipping
Další velmi nadějnou metodou léčby je terapie založená na principu exon skippingu. Léčba je určena pro pacienty s geneticky potvrzenou delecí jednoho nebo více exonů. Molekulárně biologickým principem léčby je indukce transkripce pomocí antisens oligonukleotidů (ASO) a ovlivnění sestřihu pre-mRNA tak, aby došlo k obnovení čtecího rámce [10]. Tím je obnovena produkce kratšího, ale funkčního dystrofinu. Nejedná se však o kauzální terapii vzhledem k tomu, že nedochází k produkci dystrofinu plné délky. Nicméně i přítomnost kratšího dystrofinu ve svalu mění klinický fenotyp Duchenne na lehčí typ Beckerovy svalové dystrofie. Tato terapie umožňuje léčbu větší skupině pacientů, v budoucnu by se tímto způsobem mohlo léčit až 80 % pacientů s DMD [11]. Prvním lékem z této skupiny je eteplirsen, který již schválila FDA a v USA se prodává pod názvem Exondys 51®. Lék je pacientům podáván v intravenózní infuzi 1x týdně. Další léky této skupiny jsou ve fázi klinického testování. Nejdále jsou v klinických studiích dvě látky – Golodirsen určený pro skipping exonu 53 a Casimersen pro exon 45. Aktuálně probíhá již fáze III klinických testování.
LÉČBA KOMPENZUJÍCÍ NEDOSTATEK DYSTROFINU
Idebenon
Idebenon je silný antioxidant a inhibitor lipidové peroxidace, stabilizuje membrány buněk a chrání mitochondrie před poškozením. Zasahuje také pozitivně do energetického metabolismu mitochondrií. Je schválený v léčbě dědičného mitochondriálního onemocnění – Leberovy dědičné atrofie optického nervu. Byl testovaný jako podpůrný lék, který má vliv na funkci dechového svalstva. Byl prokázán efekt na některé spirometrické parametry u pacientů s DMD [12]. Nicméně pro schválení pro tuto diagnózu je potřeba dalšího testování.
Up regulace utrofinu
Utrofin je protein svou strukturou podobný dystrofinu. Ve zdravém svalu se nachází v oblasti neuromuskulárního spojení. Utrofin je produkován ve svalu během fetálního vývoje a jeho tvorba je v dospělém svalu utlumena. U pacientů s DMD je jeho tvorba zvýšená [13]. Za účelem zvýšení tvorby utrofinu ve svalech byla vyvinuta molekula s názvem SMT C1100 s chemickým názvem ezutromid. Jedná se o perorální přípravek a jeho bezpečnost potvrdila klinická studie na zdravých dobrovolnících [14]. Klinický efekt byl zatím zkoumán na zvířecích modelech [15] a efekt u pacientů s DMD bude teprve sledován.
Genová terapie
Velmi intenzivně jsou studovány rekombinantní adenoviry (rAAV) pro jejich potenciál dopravit do svalu chybějící dystrofinový gen a obnovit produkci dystrofinu. Cílem je zpomalit nebo zastavit progresi degenerace svalů. Tato teorie ale narazila na dvě zásadní překážky – komprimační schopnosti adenovirů a vysoké titry rAAV nutné k docílení systémového efektu léčby. Proto se výzkum ubral cestou transferu mikrogenů pomocí rAAV [16].
Adenovirový nosič implementuje do genomu gen pro mikrodystrofin včetně jeho promotoru a tím docílí obnovu produkce rozvětveného mikrodystrofinu. I když se nejedná o plně funkční dystrofin, mikrodystrofin alespoň částečně nahrazuje jeho funkci. Ta spočívá ve stabilizaci cytoskeletu a tím zabránění chronickému poškození svalů. Ve výzkumu na zvířecích modelech byla ověřená jeho efektivita. Nyní probíhá studie na pacientech, kde je zkoumána bezpečnost a tolerabilita preparátu a klinický efekt na zlepšení svalové síly i event. zlepšení dechových parametrů. Jedná se o dvojitě zaslepenou placebem kontrolovanou studii, pacientům bude podána jedna intravenózní injekce. Produkce mikrodystrofinu bude ověřená také svalovou biopsií.
SPINÁLNÍ SVALOVÁ ATROFIE
Spinální svalová atrofie (SMA) je dědičné onemocnění, které se manifestuje periferní hypotonií, svalovou atrofií a postupnou ztrátou motorických funkcí. Příčinou je degenerativní proces vedoucí ke ztrátě motoneuronů uložených v předních rozích míšních.
Genetickou podstatou onemocnění je homozygotní mutace v genu kódující SMN protein, který se nachází na 5. chromosomu a byl objeven teprve v roce 1990 [17]. Mutace v tomto genu – jedná se o deleci exonu 7 nebo 7 a 8 – vede k nedostatku SMN proteinu, který chrání motoneurony předních rohů míšních před apoptózou. Na 5. chromosomu se také nachází kopie genu SMN 1, jenž je nazývaný SMN 2. Liší se pouze jednou bází, která ovlivňuje sestřih mRNA, a proto tento gen není schopen produkce plně funkčního SMN proteinu [18].
Podle klinické manifestace se spinální svalová atrofie dělí na dělí na pět základních podjednotek SMA 0–IV (tab. 1). Hlavním kritériem stanovení typu je doba manifestace prvních příznaků onemocnění. SMA je progresivní onemocnění, které vede k těžkému neurologickému deficitu, svalové atrofii, vzniku kontraktur a skoliózy, dechovému selhání s nutností umělé plicní ventilace. U forem SMA 0–II i ke zkrácení délky života. Děti se SMA mají přes těžké hybné postižení normální intelekt.
1. Typy spinální svalové atrofie (SMA). 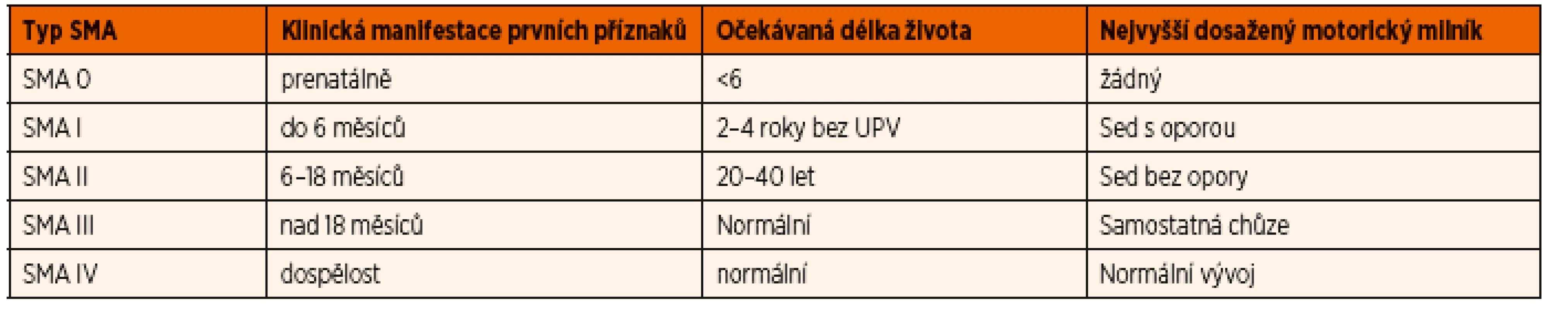
Prvním příznakem onemocnění může být regres v psychomotorickém vývoji. Dítě se ze začátku vyvíjí zcela normálně, ale v určitém věku se vývoj zastaví a dochází k postupné ztrátě motorických funkcí. Velmi často se regres projeví po očkování nebo prodělané viróze.
V neurologickém nálezu dominuje periferní hypotonický syndrom. V diferenciální diagnostice je velmi nápomocné EMG, které jednoznačně odliší onemocnění motorického neuronu od myopatie. Definitivní diagnóza je stanovená geneticky.
LÉČBA
V léčbě byly doposud testovány nejrůznější neuroprotektivní preparáty, jako například valproát, gabapentin, creatin, riluzol. Jejich účinek nebyl nikdy spolehlivě potvrzen.
Léky nové generace lze rozdělit na léčbu zaměřenou na zvýšení produkce SMN proteinu, genovou terapii a neuroprotektivní terapii.
Nusinersen
Prvním schváleným lékem určeným k léčbě SMA je Spinraza s účinnou látkou Nusinersen. Je to lék ze skupiny antisens oligonukleotidů (ASO), který ovlivňuje sestřih mRNA a tím vede k produkci plně funkčního SMN proteinu [19]. Jeho efekt byl ověřen klinickou studií ENDEAR [20], která byla zaměřená na děti s SMA typu I. Při hodnocení efektu po půl roce léčby došlo ve škále HINE-2 (Hammersmith Infant Neurological Examination) [21], která se zaměřuje na dosažení vývojových milníků, ke zlepšení u 51 % dětí. V kontrolní skupině nedošlo ke zlepšení u žádného dítěte. Ještě lepší výsledky byly zaznamenány při testování škálou CHOP INTEND (The Children‘s Hospital of Philadelphia Infant Test of Neuromuscular Disorders) [22], kde zlepšení dosáhlo až 71 % dětí po půl roce léčby. Naopak zhoršení bylo zaznamenáno u 49 % dětí z kontrolní skupiny a jen u 7 % dětí ze skupiny léčené Nusinersenem.
Ještě slibnější výsledky přináší léčba dětí s geneticky verifikovanou homozygotní delecí v genu SMN 1 v preklinickém stadiu, které dostaly první dávku Nusinersenu před 6. týdnem života. Ve studii NURTURE bylo zjištěno, že takto léčené děti dosáhly motorických milníků, jako je lezení a sezení, ve stejnou dobu jako zdravá populace. Také vykazovaly normální somatický růst a přírůstky hmotnosti. Menší efekt byl zaznamenán na schopnost stoje a samostatné chůze. Výsledek studie naznačuje, že ani včasná léčba Nusinersenem nemusí vést k úplnému uzdravení.
Spinraza je lék určený k intratekální aplikaci. V první fázi dostane pacient 4 vysycovací dávky – 3 ve 14denních odstupech a 1 za 5 týdnů od poslední dávky. Další aplikace již probíhají 1x za 4 měsíce. Problematické je podávání Spinrazy u velmi malých dětí, dětí s těžkou skoliózou, anebo již po operaci skoliózy.
Další malé molekuly (ASO)
Ve fázi testování na pacientech jsou ještě dvě další malé molekuly ze skupiny ASO – RG 7916 a LM 1070. Obě molekuly fungují na podobném principu jako Nusinersen – ovlivňují sestřih pre-mRNA genu SMN 2 a vedou ke zvýšení produkce SMN proteinu. V pokusu na zvířecích modelech došlo ke zlepšení motorických funkcí a prodloužení délky života [23]. Jejich velkou výhodou je perorální užívání.
Avexis
Avexis je genovou terapií. Pomocí adenovirového nosiče doručí do buněk chybějící kopii SMN genu. Tím se zvýší v motoneuronech produkce SMN proteinu. V pokusu na zvířecím modelu prodloužil délku přežití ze 40 dnů na 242 dnů [24]. Lék se podává jednou intravenózní infuzí. V roce 2014 bylo zahájeno testování na lidech. Do studie bylo zařazených 15 dětí se SMA I. typu. Po 20 měsících léčby žádný z léčených pacientů nepotřeboval umělou plicní ventilaci. U všech pacientů bylo také zaznamenáno zlepšení v motorických funkcích testovaných škálou CHOP INTEND [22] a tyto schopnosti si pacienti udrželi po celou dobu trvání studie. Podobné zlepšení není při přirozeném průběhu onemocnění nikdy přítomné [25]. Dva pacienti dokonce dokázali i samostatně chodit. Po 20 měsících léčby ani jeden pacient nepotřeboval umělou plicní ventilaci.
Olesoxime
Olesoxime je neuroprotektivní látka, která funguje na úrovni mitochondrií. Snižuje permeabilitu mitochondriální membrány při nadměrném buněčném stresu, zabraňuje apoptóze a zachovává produkci energie. Byl studován jeho vliv na motorické funkce, ale i na další biomarkery (CMAP, MUNE, PEDsQL a FVC) [26]. Jeho efekt zatím nebyl dostatečně prokázán a pro jeho užití je nutné další testování.
ZÁVĚR
Léky nové generace přinesly pacientům a jejich rodinám novou naději v boji proti smrtelným nemocem. Perspektiva, že jejich onemocnění nemusí skončit fatálně, jim pomáhá se s handicapem snáze vyrovnat.
Přes výrazné pokroky v léčbě SMA a DMD nevede zatím žádná terapie k úplnému vyléčení nemoci. Výrazně však ovlivňuje klinickou manifestaci onemocnění a vede k prodloužení délky života těchto pacientů a zejména ke zvýšení kvality jejich života.
MUDr. Zdenka Bálintová
Klinika dětské neurologie LF MU a FN Brno
ERN centrum pro nervosvalová onemocnění
Černopolní 9
613 00 Brno
e-mail: balintova.zdenka@fnbrno.cz
Sources
1. Mercuri E, Mayhew A, Muntoni F, et al. Towards harmonisation of outcome measures for DMD and SMA within TREAT-NMD; report of three expert workshops: TREAT-NMD/ENMC workshop on outcome measures, 12th–13th May 2007, Naarden, The Netherlands; TREAT-NMD workshop on outcome measures in experimental. Neuromuscul Disord 2008 Nov; 18 (11): 894–903. doi: 10.1016/j.nmd.2008.07.003.
2. Bushby K, Lynn S, Straub V, et al. Collaborating to bring new therapies to the patient-the TREAT-NMD model. Acta Myol 2009 Jul; 28 (1): 12–15.
3. Bednařík J, et al. Nemoci kosterního svalstva. Praha: Triton, 2001.
4. Birnkrant DJ, Bushby K, Bann CM, et al. Diagnosis and management of Duchenne muscular dystrophy, part 1: diagnosis, and neuromuscular, rehabilitation, endocrine, and gastrointestinal and nutritional management. Lancet Neurol 2018; 17 (3): 251–267.
5. Gloss D, Moxley RT, Ashwal S, et al. Practice guideline update summary: Corticosteroid treatment of Duchenne muscular dystrophy. Neurology 2016; 86 : 465–472.
6. Griggs RC, Miller JP, Greenberg CR, et al. Efficacy and safety of deflazacort vs prednisone and placebo for Duchenne muscular dystrophy. Neurology 2016 Nov 15; 87 (20): 2123–2131.
7. Heier CR, Damsker JM, Yu Q, et al. VBP15, a novel anti–inflammatory and membrane–stabilizer, improves muscular dystrophy without side effects. EMBO Mol Med 2013 Oct; 5 (10): 1569–1585.
8. Hoffman EP, Riddle V, Siegler MA, et al. Phase 1 trial of vamorolone, a first-in-class steroid, shows improvements in side effects via biomarkers bridged to clinical outcomes. Steroids 2018 Jun 1; 134 : 43–52.
9. McDonald CM, Campbell C, Torricelli RE, et al. Ataluren in patients with nonsense mutation Duchenne muscular dystrophy (ACT DMD): a multicentre, randomised, double-blind, placebo-controlled, phase 3 trial. Lancet 2017 Sep 23; 390 (10101): 1489–1498.
10. Aartsma–Rus A, Fokkema I, Verschuuren J, et al. Theoretic applicability of antisense–mediated exon skipping for Duchenne muscular dystrophy mutations. Hum Mutation 2009 Mar; 30 (3): 293–299.
11. Aartsma-Rus A, Bremmer-Bout M, Janson AA. Targeted exon skipping as a potential gene correction therapy for Duchenne muscular dystrophy. Neuromuscul Disord 2002 Oct; 12 (Suppl): S71–S77.
12. Buyse GM, Voit T, Schara U, et al. Efficacy of idebenone on respiratory function in patients with Duchenne muscular dystrophy not using glucocorticoids (DELOS): a double-blind randomised placebo-controlled phase 3 trial. Lancet 2015 May 2; 385 (9979): 1748–1757.
13. Nguyen TM, Ellis JM, Love DR, et al. Localization of the DMDL gene-encoded dystrophin-related protein using a panel of nineteen monoclonal antibodies: presence at neuromuscular junctions, in the sarcolemma of dystrophic skeletal muscle, in vascular and other smooth muscles, and in prolifera. J Cell Biol 1991 Dec; 115 (6): 1695–1700.
14. Ricotti V, Spinty S, Roper H, et al. Safety, tolerability, and pharmacokinetics of SMT C1100, a 2-Arylbenzoxazole utrophin modulator, following single-and multiple-dose administration to pediatric patients with Duchenne muscular dystrophy. PLoS One 2016 Apr 7; 11 (4): e0152840.
15. Tinsley JM, Fairclough RJ, Storer R, et al. Daily treatment with SMTC1100, a novel small molecule utrophin upregulator, dramatically reduces the dystrophic symptoms in the mdx mouse. PLoS One 2011; 6 (5): e19189.
16. Gregorevic P, Blankinship MJ, Allen JM, et al. Systemic microdystrophin gene delivery improves skeletal muscle structure and function in old dystrophic mdx mice. Mol Ther 2008 Apr; 16 (4): 657–664.
17. Melki J, Abdelhak S, Sheth P, et al. Gene for proximal spinal muscular atrophies maps to chromosome 5q. Nature 1990 Apr 19; 344 (6268): 767–768.
18. Monani UR, Lorson CL, Parsons DW, et al. A single nucleotide difference that alters splicing patterns distinguishes the SMA gene SMN1 from the copy gene SMN2. Hum Mol Genet 1999 Jul; 8 (7): 1177–1183.
19. Singh NN, Howell MD, Androphy EJ, et al. How the discovery of ISS-N1 led to the first medical therapy for spinal muscular atrophy. Gene Ther 2017 Sep; 24 (9): 520–526.
20. Finkel RS, Mercuri E, Darras BT, et al. Nusinersen versus Sham control in infantile-onset Spinal muscular atrophy. N Engl J Med 2017; 377 : 1723–1732.
21. Finkel R, Bertini E, Muntoni F, et al. 209th ENMC international workshop: outcome measures and clinical trial readiness in spinal muscular atrophy 7–9 November 2014, Heemskerk, The Netherlands. Neuromuscul Disord 2015; 25 : 593–602.
22. Glanzman AM, Mazzone E, Main M, et al. The Children’s Hospital of Philadelphia Infant Test of Neuromuscular Disorders (CHOP INTEND): test development and reliability. Neuromuscul Disord 2010 Mar; 20 (3): 155–161.
23. Naryshkin NA, Weetall M, Dakka A, et al. SMN2 splicing modifiers improve motor function and longevity in mice with spinal muscular atrophy. Science 2014 Aug; 345 (6197): 688–693.
24. Dominguez E, Marais T, Chatauret N, et al. Intravenous scAAV9 delivery of a codon-optimized SMN1 sequence rescues SMA mice. Hum Mol Genet 2008; 58 (5): 681–693.
25. Mendell JR, Al-Zaidy S, Shell R, et al. Single-dose gene-replacement therapy for spinal muscular atrophy. N Engl J Med 2017; 377 : 1713–1722.
26. Bertini E, Dessaud E, Mercuri E, et al. Safety and efficacy of olesoxime in patients with type 2 or non-ambulatory type 3 spinal muscular atrophy: a randomised, double-blind, placebo-controlled phase 2 trial. Lancet Neurol 2017 Jul; 16 (7): 513–522.
27. Kieny P, Chollet S, Delalande P, et al. Evolution of life expectancy of patients with Duchenne muscular dystrophy at AFM Yolaine de Kepper centre between 1981 and 2011. Ann Phys Rehabil Med 2013 Jun; 56 (6): 443–454.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2019 Issue 3-
All articles in this issue
- Overview of new and even newer drugs for Duchenne muscular dystrophy and spinal muscular atrophy
- Non-pharmacological treatment methods in children with epilepsy
- Neonatal seizures
- Fibromuscular dysplasia in a 2 years old child – casuistics
- Clinical and laboratory characteristics in children with oral allergy syndrome
- Primary pulmonary hemosiderosis – experiences from Banska Bystrica
- Early diagnosis of severe primary immunodeficiencies, TREC/KREC assay
- Editorial: Dětská neurologie
- PUBLIKACE ČESKÝCH PEDIATRICKÝCH NEFROLOGŮ ZA POSLEDNÍ 4 ROKY V ČASOPISECH (HOME PUBMED)
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Early diagnosis of severe primary immunodeficiencies, TREC/KREC assay
- Primary pulmonary hemosiderosis – experiences from Banska Bystrica
- Overview of new and even newer drugs for Duchenne muscular dystrophy and spinal muscular atrophy
- Fibromuscular dysplasia in a 2 years old child – casuistics
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

