-
Medical journals
- Career
Tubulointersticiálna nefritída ako príčina akútneho renálneho zlyhania u detí
: Ľ. Kováčiková ml.; M. Chocholová; Ľ. Podracká
: Detská klinika LFUK a NÚDCH, Bratislava
: Čes-slov Pediat 2018; 73 (7): 449-454.
: Case Report
Tubulointersticiálna nefritída (TIN) u detí sa vyskytuje vzácne. Môžu ju vyvolať rôzne príčiny, najčastejšie lieky a/alebo infekcia. Histologicky je charakterizovaná edémom a prítomnosťou zápalových buniek v interstíciu, klinicky sa manifestuje rôznym stupňom renálnej dysfunkcie.
V článku prezentujeme kazuistiky troch detí vo veku 10 až 16 rokov s non-oligurickým akútnym renálnym zlyhaním na podklade TIN. Začiatok ochorenia bol charakterizovaný nešpecifickými príznakmi ako febrility, únava, nechutenstvo, vracanie, bolesti hlavy a brucha. V laboratórnom obraze bola zvýšená zápalová aktivita a elevácia dusíkatých látok, kreatinín 268–499 μmol/l a urea 10,3–17,8 mmol/l. Močový sediment bol bez špecifického nálezu. Vyšetrením 24-hodinového moču sa zistila proteinúria do 1 g/24 hod., znížená glomerulárna filtrácia 17,4–23,4 ml/min., zvýšená exkrécia iónov a znížená tubulárna rezorpcia 86,4–92 %. Sonografické vyšetrenie odkrylo difúznu hyperechogenitu obličiek. U dvoch pacientov sme realizovali biopsiu obličky, v jednom prípade pri rozpoznanej etiológii sme biopsiu neindikovali. V liečbe sme indikovali nefroprotektíva a u 2 detí aj systémové kortikoidy. Vo všetkých prípadoch došlo ku kompletnej úprave renálnych funkcií do 12 mesiacov od začiatku ochorenia. U jednej pacientky sa po úprave renálnych funkcií diagnostikovala predná uveitída, čo sa označuje ako TINU syndróm.
Záver:
Akútna tubulointersticiálna nefritída je významnou príčinou akútneho renálneho zlyhania, ktoré sa prejavuje najmä non-oligurickou formou. Eliminácia vyvolávajúceho faktora, nefroprotektívna a prípadne aj kortikoidná liečba vedú ku kompletnej úprave renálnych funkcií.
KĽÚČOVÉ SLOVÁ:
akútne renálne zlyhanie, tubulointersticiálna nefritída, uveitída
ÚVOD
Akútna tubulointersticiálna nefritída (TIN) je v detskom veku vzácne sa vyskytujúce ochorenie charakterizované infiltráciou interstícia zápalovými bunkami, ktoré môže viesť k poklesu obličkových funkcií. V etiológii sa uplatňujú lieky a infekcie. Pacienti s poliekovou TIN môžu mať v predchorobí horúčku, kožný raš a mierne artralgie. Najčastejšou neinfekčnou príčinou TIN sú nesteroidné protizápalové lieky (NSAID), z infekčných vyvolávateľov sú to najmä vírusy (CMV, EBV, hantavírusy) a baktérie (salmonela). TIN môže byť asociovaná aj so systémovými ochoreniami alebo s uveitídou, v niektorých prípadoch sa príčina nezistí (tab. 1). Klinicky prebieha pod obrazom akútneho, zvyčajne non-oligurického renálneho zlyhania a/alebo môže prebiehať nenápadne, plíživo s nešpecifickým močovým nálezom. Renálna manifestácia zahŕňa polyúriu a známky renálnej dysfunkcie. Močový nález je zvyčajne chudobný, v močovom sedimente môžu byť leukocyty, erytrocyty a bielkovinové valce. Negatívny močový sediment však nevylučuje akútnu TIN. V sonografickom obraze sa zobrazia normálne alebo zväčšené obličky so zvýšenou kortikálnou echogenitou. Pri stanovení diagnózy TIN sa opierame o poruchu renálnych funkcií a anamnézu akútneho systémového ochorenia trvajúceho viac ako 2 týždne.
1. Príčiny akútnej intesticiálnej nefritidy. 
Modifikované podľa Kliegman RM, Stanton BF, St Geme JW, Schor NF (Eds). Nelson Textbook of Pediatrics. Ed. 20. Elsevier, Inc., 2016, p. 2536. Definitívna diagnóza sa potvrdí renálnou biopsiou. Od biopsie upúšťame pri náhlom začiatku renálneho zlyhania v jasnej súvislosti s podávaním lieku a rýchlej úprave stavu po vynechaní potenciálneho nefrotoxínu. V liečbe je dôležité odstránenie vyvolávajúceho činiteľa a udržanie vodno-soľnej rovnováhy. U chorých so závažnou renálnou insuficienciou sa odporúčajú kortikosteroidy, ale kontrolné klinické štúdie u detí chýbajú, dostupné údaje vychádzajú z retrospektívnych analýz.
V predkladanom článku uvádzame kazuistiky troch detí s akútnym non-oligurickým renálnym zlyhaním na podklade akútnej tubulointersticiálnej nefritídy. V jednom prípade bola TIN asociovaná s uveitídou, čo sa označuje ako TINU syndróm.
KAZUISTIKA 1
Šestnásťročná, doteraz zdravá adolescentka sa týždeň sťažovala na úporné bolesti v lumbálnej oblasti vyžarujúce do pravej dolnej končatiny. Štyri dni užívala diklofenak vo vysokých dávkach. Pre neutíchajúcu bolesť, pridružené nechutenstvo, únavu, vracanie a dyzurické ťažkosti ju odoslali do ambulancie detského nefrológa, ktorý prekvapivo zistil významnú eleváciu uremických parametrov (urea 15,4 mmol/, kreatinín 449 μmol/) a pacientku hneď odporučil na hospitalizáciu.
Pri prijatí malo dievča algickú vynútenú polohu, suchšie sliznice, polyúriu (3,2 l/deň) a hypertenziu (krvný tlak 140/74 torr). Vo vstupných laboratórnych nálezoch bola mierna zápalová aktivita, kompenzovaná metabolická acidóza, vysoká koncentrácia dusíkatých látok (urea 15,9 mmol/l, kreatinín 449 μmol/l) a nevýrazná proteinúria (0,67 g/24 hodín). Na závažný stupeň akútneho renálneho zlyhania poukazoval signifikantný pokles glomerulovej filtrácie na 17,4 ml/min./1,73 m2 (pRIFLE = trieda F) a tubulárnej rezorpcie na 86,44 %. Zvýšené frakčné exkrécie nátria, kália, chloridov a horčíka (FENA 3,32 %, FEK 3,74 %, FEMg 15,7 %) svedčili pre tubulárnu dysfunkciu. V ultrasonografickom obraze dominoval hrubší parenchým obličiek a zvýšená echogenita interstícia.
Po vylúčení systémových ochorení a širokej škály potenciálnych infekcií sme stav uzavreli ako diklofenakom indukovanú akútnu TIN. V terapii sme vynechali diklofenak a ostatné NSAID, ordinovali intravenóznu nefroprotektívnu a symptomatickú liečbu.
Klinický stav a laboratórne parametre sa v priebehu týždňa promptne upravili. Neurológ stav zhodnotil ako akútny lumbo-ischiadický syndróm, indikoval CT vyšetrenie torako-sakrálnej chrbtice, ktoré zobrazilo Schmorlove uzly.
KAZUISTIKA 2
Desaťročného chlapca vyšetril pediater pre mesiac trvajúcu únavu, posledný týždeň aj nechutenstvo s vracaním a „náhodne“ zistil vysokú ureu 16,45 mmol/l a kreatinín 268 µmol/l. Pri prijatí na našu kliniku bol pacient afebrilný, bledý, bez zjavných klinických známok dehydratácie, s krvným tlakom pod 90. percentil a diurézou 1680 ml/deň.
V laboratórnom obraze mal zvýšenú zápalovú aktivitu, nekompenzovanú metabolickú acidózu (pH 7,31; BE ‒ 10,9; HCO3 akt. 13,6 mmol/l), proteinúriu do 1 g/24 hodín, v močovom sedimente minimálnu mikroskopickú hematúriu (Ery 8/zorné pole), leukocytúriu bez významnej bakteriúrie a nález granulovaných valcov. Funkčné vyšetrenie obličiek preukázalo zníženie glomerulovej filtrácie na 23 ml/min./1,73 m2 a tubulárnej rezorpcie na 92 %. Frakčné exkrécie iónov boli zvýšené. Na ultrasonografickom vyšetrení obličiek sa zachytila asymetria veľkosti (vľavo v dlhej osi 11,7 cm, vpravo 10 cm), vľavo zdvojená oblička s parenchýmovým mostíkom a zvýšená echogenita obidvoch obličiek. Stav sme uzavreli ako non-oligurické akútne poškodenie obličiek v.s. na podklade TIN a indikovali sme renálnu biopsiu.
V svetelnej mikroskopii dominoval obraz masívnej akútnej tubulointesticiálnej nefritídy (obr. 1). Imunoflourescenčné vyšetrenie punktátu obličky preukázalo minimálny nález drobných depozitov C3++ v mezangiu a v stene ciev interstícia. Imunohistochemicky dominovala zmiešaná populácia T - a B-lymfocytov s bohatou prímesou histiocytov a polymorfonukleárnych leukocytov. V malom počte prítomné eozinofily a veľmi nepatrne zrelé plazmocyty. V zelenom trichróme sa detegoval minimálny vzostup obsahu kolagénu v interstíciu. V kanálikoch priekazný nález reaktívnych a čiastočne regeneratívnych zmien, fokálny obraz tubulitídy s obsahom polymorfonukleárnych leukocytov a monocytov. V elektrónovej mikroskopii sa potvrdil hustý lymfocytárny infiltrát v interstíciu.
1. Svetelná mikroskopia obličky u 10-ročného chlapca s TIN – prítomná zmiešaná populácia T- a B-lymfocytov s bohatou prímesou histiocytov a polymorfonukleárnych leukocytov.
Fig. 1. Light microscopy of kidney in 10 years old boy with TIN – shows mixed population of T- and B-lymphocytes with massive admixture of histiocytes and polymorphonuclear leukocytes.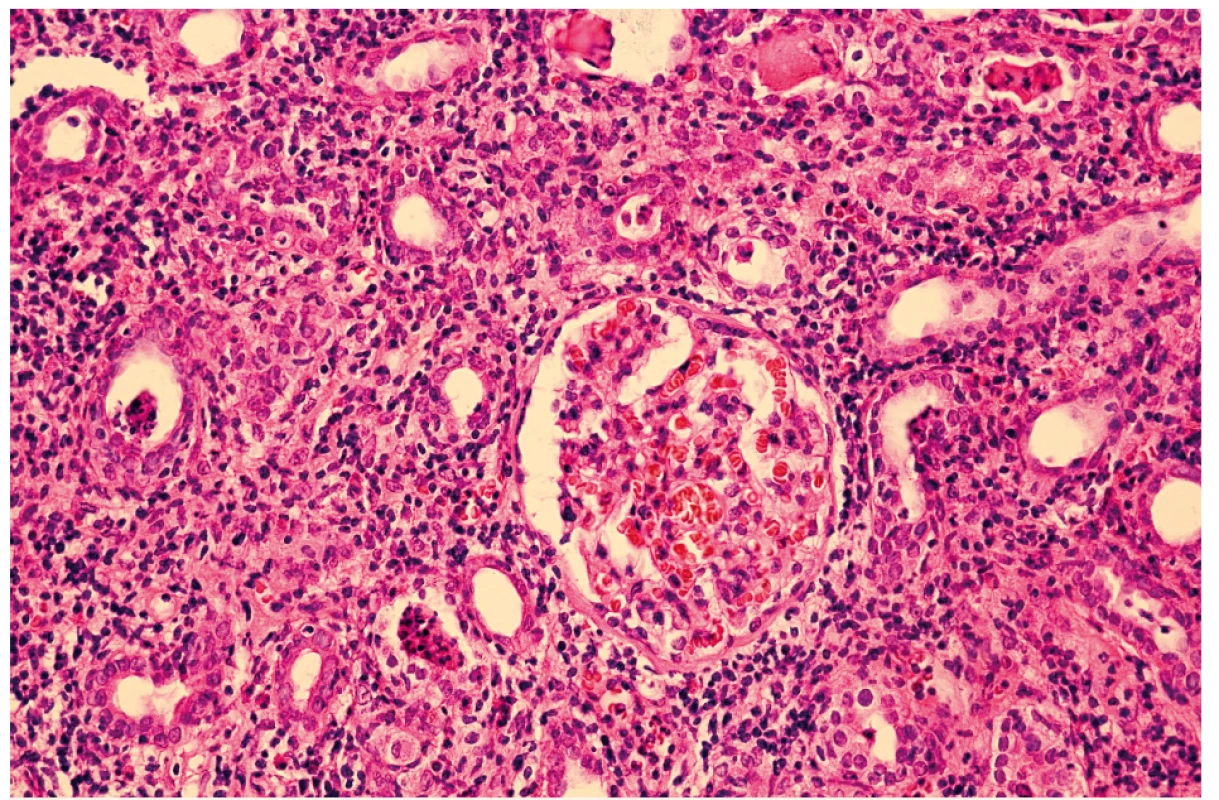
Napriek dobrému klinickému stavu a výdatnej diuréze, symptomatická liečba neviedla k signifikantnému poklesu uremických parametrov, preto sme indikovali glukokortikoidy. Na terapii prednizónom sa obličkové funkcie v priebehu 4 týždňov upravili ad integrum.
KAZUISTIKA 3
Štrnásťročná pacientka bola odoslaná na hospitalizáciu pre týždeň trvajúce febrility, cefaleu a bolesti brucha, ktoré neustupovali po pravidelnom podávaní paracetamolu. Pri prijatí do nemocnice bolo dievča unavené, bledé, hranične hydratované a tlakovo stabilizované. Diuréza bola 2,7 l/deň, koža bez výsevu, kĺby bez začervenania a opuchov.
V laboratórnom obraze sa zistila normochrómna, normocytová anémia (Hb 99 g/l, Ery 4,12x1012/l; HTK 30,5 %; stredný objem erytrocytov 74,0 fl, železo 4,6 μmol/l), ľahko zvýšená zápalová aktivita a kompenzovaná metabolická acidóza. Uremické parametre výrazne elevované (kreatinín 421 µmol/l, urea 13,3 mmol/l, eGF 14,7 ml//min./1,73 m2), v moči glykozúria, erytrocytúria, proteinúria do 0,76 g/24 hodín a leukocytúria bez významnej bakteriúrie. V imunologických nálezoch zvýšené imunoglobulíny triedy G (23,23 g/l) a M (2,51 g/l) a komplement bez aktivácie (C4 zložka 0,42 g/l, C3 zložka 1,6 g/l). Sérologicky sme nepotvrdili žiadnu infekčnú príčinu. Ultrasonograficky sa zobrazili bilaterálne zväčšené hyperechogénne obličky.
Stav sme uzavreli ako akútnu TIN s non-oligurickým renálnym zlyhaním a indikovali renálnu biopsiu. V svetelnej mikroskopii dominoval histologický obraz akútnej tubulointersticiálnej nefritídy s lymfoplazmocelulárnym infiltrátom, miernou prímesou polymorfonukleárnych leukocytov a minimálnou účasťou eozinofilov (obr. 2). V elektrónovo-mikroskopickom náleze sa imunitné depozity nezistili.
2. Svetelná mikroskopia obličky u 14-ročného dievčaťa s TINU syndrómom – prítomný lymfoplazmocelulárny infiltrát s miernou prímesou polymorfonukleárnych leukocytov a minimálnou účasťou eozinofilov.
Fig. 2. Light microscopy of kidney in 14 years old girl with TINU syndrome – shows lymphoplasmacytic infiltration with admixed polymorphonuclear leukocytes with minimal presence of eosinophils.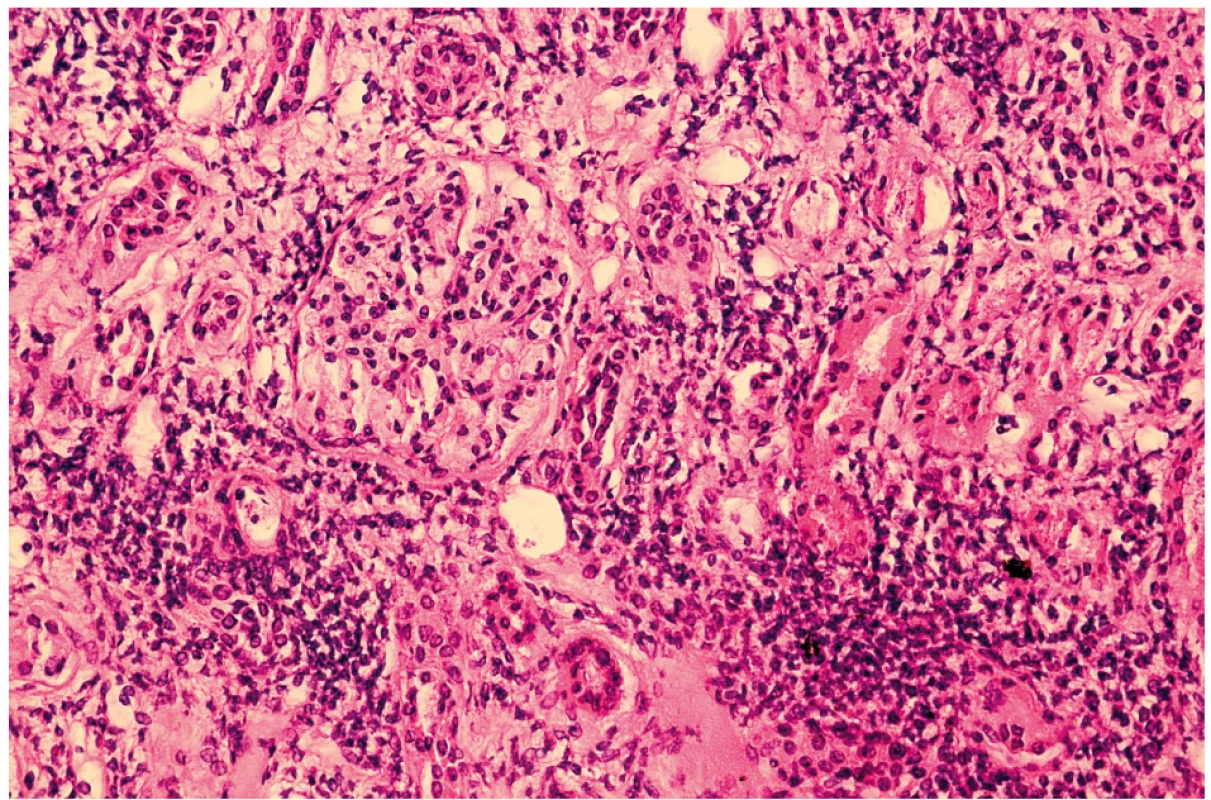
Na systémových kortikoidoch sa renálne parametre upravili a liečbu sme po 3 mesiacoch ukončili. Dva týždne po vynechaní prednizónu pacientka udávala bolesti a začervenanie ľavého oka a zahmlené videnie. Oftalmológ potvrdil akútnu iridocyklitídu. Na lokálnych kortikoidoch zápal oka prechodne ustúpil, avšak o 2 mesiace sa rozvinula obojstranná iridocyklitída s nutnosťou systémovej liečby prednizónom, ktorá viedla k efektívnej úprave oftalmologického nálezu.
DISKUSIA
Akútna TIN je zvyčajne spojená s akútnym renálnym zlyhaním, ktoré sa rozvinie niekoľko dní až týždňov po vyvolávajúcej infekcii alebo hypersenzitívnej reakcii na lieky. V patogenéze sa uplatňuje imunitné poškodenie renálnych buniek, ktoré indukuje expresiu nových lokálnych antigénov, infiltráciu tkaniva zápalovými bunkami a aktiváciu prozápalových a chemotaktických cytokínov. Poškodenie tubulov vedie k tubulárnej dysfunkcii, ktorá zvyčajne vyústi do akútneho non-oligurického renálneho zlyhania. Pokiaľ je zachovaná bazálna membrána tubulárnych buniek, porucha obličkových funkcií je zvyčajne reverzibilná, bez ohľadu na stupeň poškodenia epitelu tubulov, čo svedčí o dobrej regeneračnej schopnosti tubulárneho aparátu.
U časti pacientov sa akútna TIN spája s uveitídou, čo sa označuje ako TINU syndróm. Nezriedka sa príčina TIN nezistí. Séria našich 3 prípadov uvádza pestrú etiológiu akútnej TIN. U pacientky č. 1 sme potvrdili akútnu TIN po NSAID, u chlapca sme nezistili vyvolávajúcu príčinu a u pacientky č. 3 sa k akútnej TIN neskôr pridružila akútna bilaterálna uveitída charakteristická pre TINU syndróm.
V úvode manifestácie nie je možné odlíšiť pacientov s akútnou TIN od chorých s TINU syndrómom. Na druhej strane, TINU syndróm môžu sprevádzať aj systémové príznaky ako sú horúčka, strata hmotnosti, únava, anorexia, bolesti brucha, kĺbov, svalov a hlavy, polyúria a/alebo nyktúria. TINU syndróm bol prvýkrát opísaný v roku 1975 [1]. Odvtedy sa v literatúre publikovalo viac ako 250 prípadov. TINU sa vyskytuje vo všetkých vekových kategóriách, najčastejšie však v období adolescencie [2, 3]. Dokumentuje to aj prípad našej 14-ročnej pacientky, u ktorej sa uveitída manifestovala s latenciou 2 mesiacov od prejavov akútneho non-oligurického renálneho zlyhania.
Patogenéza TINU syndrómu nie je presne známa. Predpokladá sa, že kľúčovú úlohu má modifikovaný C reaktívny proteín (mCRP), ktorý je spoločný autoantigén pre uveu a renálne tubulárne bunky [4]. V histologickom náleze je prítomný zápal obličkového tkaniva sprostredkovaný T-lymfocytmi. Uveitída sa prejavuje bolesťami a začervenaním očí, zvyčajne je anteriórna a bilaterálna. Pacienti často udávajú fotofóbiu a znížený vízus [2]. Očné príznaky sa môžu vyskytovať súčasne s TIN, môžu ju predchádzať, avšak najčastejšie sa vyvinú až po prepuknutí renálneho ochorenia, podobne ako to bolo aj u našej pacientky.
Akútna TIN sa bez ohľadu na etiologickú príčinu prejavuje nešpecifickými príznakmi ako sú nauzea, vracanie a únava, alebo môže byť asymptomatická. Pacienti s akútnou TIN majú skoro vždy zvýšený kreatinín v plazme. Akútne renálne zlyhanie je oligurické alebo non-oligurické. Len zriedkavo sa vyskytuje makroskopická hematúria alebo významná proteinúria [5]. U 1/3 pacientov sa nájde eozinofília s absolútnym počtom eozinofilov 500/μl [5]. V minulosti bola opísaná aj eozinofilúria (>1 % eozinofilov z celkového počtu leukocytov), ktorá v súčasnosti už stratila na diagnostickej „cene.“ Proteinúria je zvyčajne nevýrazná pod 1 g/deň, ale pri NSAID indukovanej TIN môže dosahovať až nefrotické rozpätie (>50 mg/kg/deň) [6]. Tubulárne poškodenie môže zriedkavo vyústiť do Fanconiho syndrómu či renálnej tubulárnej acidózy. Zvýšená frakčná exkrécia sodíka odráža dysfunkciu tubulov, ale u chorých bez oligúrie a/alebo s menej závažným zlyhaním obličiek býva nízka [7].
Definitívnu diagnózu TIN potvrdí renálna biopsia. Charakteristickým histologickým nálezom je edém interstícia s vyznačenou infiltráciou T-lymfocytmi a monocytmi. Prítomné môžu byť aj plazmatické bunky a neutrofily. Typickou léziou je “tubulitída“ s inváziou tubulárnej bazálnej membrány zápalovými bunkami. Opísané nálezy korešpondujú s detailným histomorfologickým vyšetrením našich dvoch pacientov, ktoré jednoznačne potvrdilo akútnu TIN. Od biopsie upúšťame pri náhlom začiatku renálneho zlyhania v jasnej súvislosti s podávaním lieku a rýchlej úprave stavu po vynechaní potenciálneho nefrotoxínu.
Talianski autori v recentnej práci preukázali, že neinvazívnou alternatívou biopsie môže byť DMSA sken [8]. V súbore 5 detí s biopticky potvrdenou akútnou TIN vyšetrili DMSA scintigrafiu v čase diagnostiky a následne minimálne 12 mesiacov od akútnej fázy. U všetkých pacientov v akútnej fáze pozorovali difúzne znížené vychytávanie rádionuklidu a „fokálne studené lézie“ v kortikomedulárnej distribúcii, čo korešpondovalo s distribúciou akútneho tubulointersticiálneho zápalu v histologickom obraze. Kontrolné DMSA vyšetrenie u 3 pacientov s „renálnym uzdravením“ preukázalo normálny scintigrafický nález, u 2 pacientov s neskorším poškodením obličkových funkcií pretrvávali na DMSA skene renálne jazvy. Autori uzatvárajú, že DMSA scintigrafia môže byť spoľahlivá metóda pri včasnej neinvazívnej diagnostike akútnej TIN a umožňuje monitorovať vývoj akútneho renálneho parenchýmového zápalu s potenciálnym rizikom vývoja renálneho jazvenia.
Akútna TIN zvyčajne ustúpi spontánne bez potreby dialýzy. Pri akútnej poliekovej TIN sa na vzostupe kreatinínu môže podielať aj toxický vplyv lieku. Akútne renálne zlyhanie môže byť závažného stupňa a v nie-ktorých prípadoch vyžaduje krátkodobú dialyzačnú liečbu [9]. Je zaujímavé, že vo všetkých 3 našich prezentovaných kazuistikách prebiehala akútna TIN bez ohľadu na vyvolávajúcu príčinu (lieky, TINU, neznáma etiológia) pod obrazom akútneho non-oligurického renálneho zlyhania a napriek vysokým hodnotám kreatinémie sme nemuseli siahnuť po dialyzačnej liečbe. Prekvapivo aj u pacientky č. 1 s poliekovou TIN došlo po vynechaní lieku a symptomatickej liečbe k rýchlej úprave renálnych funkcií.
Názory na liečbu kortikosteroidmi sú kontroverzné, keďže kontrolné klinické štúdie chýbajú. Skúsenosti sa opierajú o niektoré retrospektívne štúdie, ktoré preukázali zlepšenie klinického priebehu po kortikosteroidoch. V protiklade Jahnukainen a spol. zistili, že liečba prednizónom vedie k rýchlej úprave renálnych symptómov, ale obličkové funkcie sa z longitudinálneho hľadiska v liečenej a neliečenej skupine nelíšili [10].
Dnes väčšina autorov pri progresívnom poškodení obličiek odporúča prednizón, ale optimálna dávka a dĺžka liečby nie sú stanovené. Zvyčajne sa začína dávkou prednizónu 1 mg/kg/deň a liečba pokračuje niekoľko týždňov s postupným znižovaním [11]. U 2 našich pacientov sme indikovali prednizón pre výrazný pokles renálnych funkcií, liečba bola efektívna, došlo k promptnej úprave. Dvanásť mesiacov po prekonaní akútnej TIN majú všetci 3 naši pacienti renálne funkcie v norme.
U všetkých pacientov s TIN je potrebné oftalmologické vyšetrenie. Priemerný interval medzi manifestáciou akútnej TIN a očnými prejavmi sú 3 mesiace, čo môže viesť k mylnej diagnostike [11]. Preto je dôležité, aby sa v klinickej praxi myslelo na túto zriedkavú „reno-okulárnu“ asociáciu. Diagnóza TINU sa určuje „per exclusionem“. Opiera sa o dôkaz uveitídy a močové nálezy typické pre TIN a po diferenciálno-diagnostickom vylúčení iných autoimunitných ochorení [12]. Predná uveitída pri TINU syndróme sa lieči lokálnymi kortikoidmi a cykloplegickými látkami s cieľom predísť vzniku zadných (posteriórnych) synechií. Uveitída perzistuje dlhšie a je závažnejšia ako nefritída [2]. Pri refraktérnej uveitíde sú účinné steroidy alebo iné imunosupresíva (napríklad cyklosporín, cyklofosfamid, mykofenolát mofetil, metotrexát).
ZÁVER
Akútna tubulointersticiálna nefritída je významnou príčinou akútneho renálneho zlyhania najmä non-oligurickej formy. Klinické a močové nálezy sú zvyčajne nešpecifické, preto sa odporúča renálna biopsia. Eliminácia vyvolávajúceho faktora, nefroprotektívna a v indikovaných prípadoch kortikoidná liečba vedú k promptnej úprave renálnych funkcií. U každého dieťaťa s akútnou TIN treba vykonať očné vyšetrenie na vylúčenie TINU. Renálna prognóza akútnej TIN je vo väčšine prípadov dobrá, ale všetky deti vyžadujú dlhodobé nefrologické sledovanie.
Došlo: 16. 3. 2018
Přijato: 17. 5. 2018
Adresa pre korešpondenciu:
Prof. MUDr. Ľudmila Podracká, CSc.
Detská klinika LFUK a NÚDCH
Limbova 1
833 40 Bratislava
Slovenská republika
e-mail: ludmila.podracka@dfnsp.sk
Sources
1. Dobrin RS, Vernier RL, Fish AL. Acute eosinophilic interstitial nephritis and renal failure with bone marrow-lymph node granulomas and anterior uveitis. A new syndrome. Am J Med 1975; 59 (3): 325–333.
2. Mandeville JT, Levinson RD, Holland GN. The tubulointerstitial nephritis and uveitis syndrome. Surv Ophthalmol 2001; 46 : 195–208.
3. Sessa A, Meroni M, Battini G. et al. Acute renal failure due to idiopathic tubulo-intestinal nephritis and uveitis: „TINU syndrome“. Case report and review of the literature. J Nephrol 2000; 13 (5): 377–380.
4. Tan Y1, Yu F, Qu Z, et al. Modified C-reactive protein might be a target autoantigen of TINU syndrome. Clin J Am Soc Nephrol 2011; 6 (1): 93–100.
5. Praga M, González E. Acute interstitial nephritis. Kidney Int 2010; 77 (11): 956–961.
6. Kovács L, Podracká Ľ. Proteinúria u detí. Pediatr prax 2012; 13 (1): 11–13.
7. Fogazzi GB, Ferrari B, Garigali G, et al. Urinary sediment findings in acute interstitial nephritis. Am J Kidney Dis 2012; 60 (2): 330–332.
8. Vidal E, Miorin E, Zucchetta P, et al. Usefulness of 99m Tc-dimercaptosuccinic acid renal scan in the diagnosis and follow-up of acute tubulointersticial nephritis in children. Clin Kidney J 2017; 10 (5): 655–660.
9. Clarkson MR, Giblin L, O´Connel FP, et al. Acute interstitial nephritis: clinical features and response to corticosteroid therapy. Nephrol Dial Transplant 2004; 19 (11): 2778–2783.
10. Jahnukainen T., Ala-Houhala M., Karikoski R, et al. Clinical outcome and occurence of uveitis in children with idiopathic tubulointerstitial nephritis. Pediatr Nephrol 2011; 26 (2): 291–299.
11. Sinnamon KT, Courtney AE, Harron C, et al. Tubulointerstitial nephritis and uveitis (TINU) syndrome: epidemiology, diagnosis and management. NDT Plus (2008) 1 (2): 112–116.
12. Štarha J, Sedlinský R, Doležel Z, et al. TINU syndrom – syndrom tubulointersticiální nefritidy a uveitidy. Čes-slov Pediat 1997; 52 (5): 304–306.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2018 Issue 7-
All articles in this issue
- Hearing loss and hearing impairment in chidhood
- History and present of cochlear implantations in Czechia
- Rehabilitation of hearing in childhood
- The present state in the newborn hearing screening and pre-school and school-age screening in the Slovak Republic
- Circulating endothelial and progenitor cells as biomarkers of angiogenesis in pediatric oncology patients
- Tubulointerstitial nephritis as a cause of acute renal insufficiency in children
- Heamophilia and treatment of inhibitor
- Possibilities of antibiotic treatment of acute otitis media
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Possibilities of antibiotic treatment of acute otitis media
- Tubulointerstitial nephritis as a cause of acute renal insufficiency in children
- Hearing loss and hearing impairment in chidhood
- History and present of cochlear implantations in Czechia
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

