-
Medical journals
- Career
Diagnostika a léčba dyslipidémií u dětí a dospívajících Doporučení pro diagnostiku a léčbu dyslipidémií u dětí a dospívajících vypracované výborem České společnosti pro aterosklerózu
: Z. Urbanová 1; M. Šamánek 2; R. Češka 4; T. Freiberger 3; R. Poledne 5; R. Cífková 6; H. Vaverková 7; H. Rosolová 8; V. Soška 9; J. Piťha 5; T. Štulc 4; M. Vráblík 4
: Klinika dětského a dorostového lékařství, UK 1. LF a Všeobecná fakultní nemocnice, Praha 1; Dětské kardiocentrum Fakultní nemocnice Motol, Praha 2; Genetická laboratoř, Centrum kardiovaskulární a transplantační chirurgie, Brno 3; III. interní klinika, UK 1. LF a Všeobecná fakultní nemocnice, Praha 4; Laboratoř pro výzkum aterosklerózy, Institut klinické a experimentální medicíny, Praha 5; Pracoviště preventivní kardiologie, Institut klinické a experimentální medicíny, Praha 6; III. interní klinika, Lékařská fakulta Univerzity Palackého a Fakultní nemocnice, Olomouc 7; II. interní klinika, Centrum preventivní kardiologie, UK LF, Plzeň 8; Oddělení klinické biochemie, Fakultní nemocnice U sv. Anny, Brno 9
: Čes-slov Pediat 2008; 63 (3): 164-172.
: Opinion of expert / working groups
Následující doporučení navazuje na doporučení pro diagnostiku a léčbu hyperlipoproteinémií v dětství České společnosti pro aterosklerózu z roku 1998 a odráží změnu vývoje výskytu dyslipidémií i ostatních rizikových faktorů ischemické choroby srdeční v dětské populaci, jakými jsou obezita, hypertenze, diabetes mellitus, inzulinová rezistence a kouření.
Navazuje také na inovovaná doporučení American Heart Association, která byla recentně publikovaná v roce 2007. Jsou příspěvkem k praktické strategii prevence aterosklerózy v dětství, kterou provádějí zejména praktičtí lékaři pro děti a dorost a dětští kardiologové. Jedním z hlavních úkolů pediatrů je preventivně ovlivňovat celou dětskou populaci, ale zejména včas odhalit děti s vysokým rizikem předčasné aterosklerózy, tedy zejména děti s familiární hypercholesterolémií a familiárním defektem apolipoproteinu B-100 a adekvátně je léčit. Doporučení zohledňuje nejnovější poznatky v oblasti patofyziologie dyslipidémií a zkušenosti z nových léčebných postupů u dětí. Součástí doporučení je v tabulkové příloze praktický návod, jak postupovat v každodenní praxi, jakých hodnot u dětí je vhodné dosáhnout a jaké prostředky zvolit.Klíčová slova:
dyslipidémie, doporučení, děti, kardiovaskulární onemocnění, prevenceÚvod
Ateroskleróza je v současné době většinou považována za onemocnění dospělého věku, které ale začíná již v dětství a velmi rychle progreduje. Její kardiovaskulární projevy, kterými jsou infarkt myokardu a náhlá srdeční smrt, angina pectoris, dále ischemické mozkové cévní příhody, aneuryzma aorty, renovaskulární hypertenze a ischemická choroba dolních končetin, se vyskytují stále v mladším věku.
Enos již v roce 1953 publikoval zprávu, že u 77,3 % vojáků zabitých v korejské válce ve věku 22 let již našel známky aterosklerotického postižení koronárních arterií. Obdobné výsledky měl McNamara u vojáků ve Vietnamu, u nichž našel ve 45 % koronární aterosklerózu. Holman v roce 1958 prokázal u všech dětí od 3 let tukové proužky a ve druhé dekádě již také fibrózní pláty v arteriích. Ve zprávě WHO z roku 1976 se uvádí, že tukové proužky mělo u 10 až 14letých 24 % chlapců a 41 % dívek. Také fibrózní pláty se v karotických arteriích objevily u 12–14 % dětí již mezi 10 a 14 lety. V roce 1989 publikoval Stary při pitvě osob, které zemřely na náhlé úmrtí, při nehodě, byly zavražděny nebo spáchaly sebevraždu, sklerózu koronárních tepen u více než 50 % 12 až 14letých. Také v japonské populaci, která má jednu z nejnižších mortalit na koronární choroby na celém světě, byly popsány histologickým vyšetřením tukové proužky u 7,07 % chlapců a 5,67 % dívek již ve věku 1 měsíce až 9 let. Ve věku 10 až 19 let byly tukové proužky nalezeny u chlapců ve 20,74 % a u dívek dokonce ve 22,20 %. V Bogalusa Heart Study byla nalezena korelace mezi hladinami lipidů a tukovými depozity při pitvách pacientů od narození do 31 let.
V poslední době se objevily zprávy o tom, že tukové proužky jsou přítomny dokonce již u plodů matek s hypercholesterolémií. Nemohou být tudíž žádné pochybnosti o tom, že ateroskleróza je celoživotní onemocnění a že je povinností pediatrů věnovat tomuto onemocnění, které sice neohrožuje život dítěte, ale až osoby v pozdějším věku, dostatečnou pozornost.
Koronární onemocnění a ischemické cévní mozkové příhody jsou stále hlavní příčinou mortality a morbidity v České republice i v ostatních vyspělých zemích světa. Kromě dyslipidémie se na jejich výskytu podílí také celá řada dalších rizikových faktorů, z nichž nejvýznamnější jsou obezita, hypertenze, diabetes mellitus a kouření. Následující doporučení je zaměřeno na problematiku dyslipidémií u dětí jako nejvýznamnějšího a nejdříve zachytitelného rizikového faktoru koronárního onemocnění, jehož včasným léčením můžeme dosáhnout prevence nebo zpomalení aterosklerotického procesu.
Dyslipidémie
Dyslipidémie patří mezi nejčastější metabolické poruchy v dětství.
Klasifikace dyslipidémií
Dyslipidémii dělíme stejně jako u dospělých do tří skupin:
- hypercholesterolémie – zvýšená hladina celkového a LDL cholesterolu,
- hypertriglyceridémie – zvýšená hladina triglyceridů s normální hladinou cholesterolu,
- kombinovanovaná hyperlipidémie – zvýšená hladina cholesterolu a triglyceridů.
V současné době přiřazujeme mezi dyslipidémie rovněž izolované snížení hladiny HDL cholesterolu.
V dětství se setkáváme nejčastěji s hypercholesterolémií, tj. se zvýšenou hladinou celkového a LDL cholesterolu. Kombinovaná hyperlipidémie se projeví většinou až u dospívajících, kdy se při hypercholesterolémii začíná zvyšovat také hladina triglyceridů. Izolovaná hypertriglyceridémie je u dětí vzácná a většinou sekundární.
Dyslipidémie může být primární, nebo může vzniknout sekundárně při různých patologických stavech. V prvním roce života je nejčastější příčinou sekundární dyslipidémie glykogenóza a kongenitální biliární atrézie. Dyslipidémie se může objevit také při jakékoliv infekci. V průběhu života se dále přidávají další onemocnění, jakými jsou glykogenóza, hepatopatie, hypotyreóza, nefrotický syndrom, mentální anorexie, diabetes mellitus 1. a 2. typu, lupus erythematodes a další. U dospívajících dívek se může dyslipidémie objevit také při používání hormonální antikoncepce.
Primární dyslipidémie vznikají na podkladě monogenního genetického defektu, nebo je příčina polygenní, kdy se kombinuje genetická predispozice s nesprávnou životosprávou, včetně nadměrného zastoupení živočišných tuků ve stravě.
Familiární hypercholesterolémie
Familiární hypercholesterolémie je monogenní autozomálně dominantně (vzácně autozomálně recesivně) dědičné onemocnění, charakterizované elevací hladiny LDL cholesterolu, výskytem xantomů a předčasné aterosklerózy. Příčinou je geneticky podmíněný defekt syntézy funkčních LDL receptorů. Při nedostatku funkčních LDL receptorů se uplatňují především tzv. scavengerové receptory, které lze prokázat na makrofázích a které váží zejména oxidované a acetylované LDL částice. Tyto částice jsou velmi aterogenní a dochází k akceleraci předčasné aterosklerózy.
U heterozygotů při familiární hypercholesterolémii je defektní gen zděděn od jednoho z rodičů a LDL cholesterol bývá zvýšen přibližně dvojnásobně proti běžným hodnotám v dané populaci. Počet heterozygotů u familiární hypercholesterolémie se odhaduje na 1/400 až 1/500 osob. U homozygotů, jejichž odhadovaný počet je 1 na milion obyvatel, jsou obě alely mutované, funkční LDL receptory chybí zcela a hladina LDL cholesterolu se zvyšuje 4–5násobně a ateroskleróza začíná již v raném dětství. Proto je rozpoznání a zahájení adekvátní léčby tohoto onemocnění velmi důležité již v dětství.
Diagnostika familiární hypercholesterolémie je založena na vyšetření laboratorním, genealogickém, klinickém a molekulárně genetickém. Vyšetřujeme nejen pacienta, ale také jeho příbuzné. Jelikož je při familiární hypercholesterolémii postiženo 50 % příbuzných, pečlivá genealogie je proto jednou z klíčových metod při diagnóze familiární hypercholesterolémie.
Diagnóza tohoto onemocnění je velmi pravděpodobná, zjistíme-li v anamnéze přítomnost koronárního onemocnění u mladých členů rodiny. Klinický obraz je v dětství většinou málo vyjádřen, ale vyšetřením rodičů často odhalíme typické klinické projevy, kterými jsou xantelesmata na víčkách, xantomy na šlachách extenzorů horních končetin, loketním kloubu, kolenním kloubu a Achillově šlaše. Typický je také arcus lipoides corneae, který na rozdíl od xantelesmat a xantomů přetrvává i při intenzivní hypolipidemické léčbě. Již u malých dětí celkový cholesterol bývá vyšší než 8 mmol/l, LDL cholesterol bývá nad 6 mmol/l. HDL cholesterol a triglyceridy bývají normální. Molekulárně genetické metody mohou odhalit některou z řady mutací v genu pro LDL receptor. Protože je však těchto mutací popsáno několik set a zdaleka všechny nejsou odhaleny, nevylučuje negativní nález diagnózu familiární hypercholesterolémie. Záchyt mutací je v různých souborech 30 až 40%. U tohoto onemocnění je dietní léčba zcela nedostačující a v naprosté většině případů se dosáhne snížení LDL cholesterolu o maximálně 15 %.
Familiární defekt apolipoproteinu B-100
U tohoto onemocnění se částice LDL cholesterolu obtížně váží na receptory, protože na jejich povrchu je mutovaný apolipoprotein B-100, zodpovědný za vazbu na LDL receptor. Incidence je udávána u heterozygotů od 1/210 až 1/700 osob, u homozygotů 1/milion osob. Klinický i biochemický fenotyp je podobný pacientům s familiární hypercholesterolémií, ale hladiny cholesterolu mohou být někdy jen mírně zvýšené. Klinický průběh homozygotní formy je mírnější než u familiární hypercholesterolémie.
Polygenní hypercholesterolémie
Koncentrace plazmatického cholesterolu je ovlivňována u tohoto typu hypercholesterolémie řadou genů i faktory zevního prostředí. Výskyt se odhaduje na 1/100 až 1/200 osob. Arcus lipoides corneae a xantelesmata se objevují vzácně, a to až v dospělém věku. Ostatní klinické projevy familiární hypercholesterolémie nejsou přítomny. Ateroskleróza je však urychlena. Koncentrace cholesterolu bývá nižší než u familiární hypercholesterolémie a nepřesahuje 8 mmol/l. Hladiny HDL cholesterolu i triglyceridů bývají normální.
Familiární kombinovaná hyperlipidémie
I když je jistě rizikovým faktorem ischemické choroby srdeční, u dětí se projevuje jen velmi zřídka. Při tomto onemocnění je kromě zvýšeného LDL cholesterolu zvýšený také apolipoprotein B a triglyceridy a snížený HDL cholesterol. Pokud je zachycena již u dětí, léčí se dietou se sníženým obsahem tuků, cholesterolu a jednoduchých cukrů, případně farmakoterapií vysokého LDL cholesterolu. Dlouhotrvající zvýšení triglyceridů nad 4,5 mmol/l léčíme v dětství výjimečně medikamentózně ve specializovaných ordinacích pro dyslipidémie, abychom zabránili hrozícímu vzniku pankreatitidy.
Familiární dysbetalipoproteinémie, neboli hyperlipoproteinémie typu III
Familiární dysbetalipoproteinémie, neboli hyperlipoproteinémie typu III je autozomálně recesivní onemocnění se zvýšenou hladinou cholesterolu a triglyceridů. U dětí není většinou plně vyjádřeno. Někdy nalezneme již u dětí xantomy. Kardiovaskulární postižení se vyskytuje poněkud časněji než u zdravých osob. Léčí se podobně jako familiární kombinovaná hyperlipidémie.
Další velmi vzácnou dyslipidémií je v dětském věku vrozeně nízká hladina HDL cholesterolu (familiární hypoalfalipoproteinémie, Tangierská nemoc, LCAT deficience). Zda se jedná o poruchy skutečně zvyšující riziko předčasného koronárního onemocnění, není stále objasněno.
Normální hodnoty krevních lipidů u dětí
Hodnoty celkového cholesterolu stoupají od narození přibližně do 2 let věku, postupně se stabilizují a znovu pomalu stoupají až do puberty, kdy dosáhnou vrcholu. V období dospívání opět mírně poklesnou.
Normální hodnoty lipidů se stanovují u dětí obtížně a v literatuře nacházíme odlišné hodnoty. Vycházejí z percentilového rozložení hladin v populaci. Ideální hodnota je 50. percentil, patologická nad 95. percentilem (tab. 1) pro daný věk. Hodnoty lipoproteinů, které se považují u dětí za rizikové a při kterých by měly být nadále sledovány, jsou uvedeny v tabulce 2.
1. Normální hodnoty lipidů u zdravých dětí podle věku. 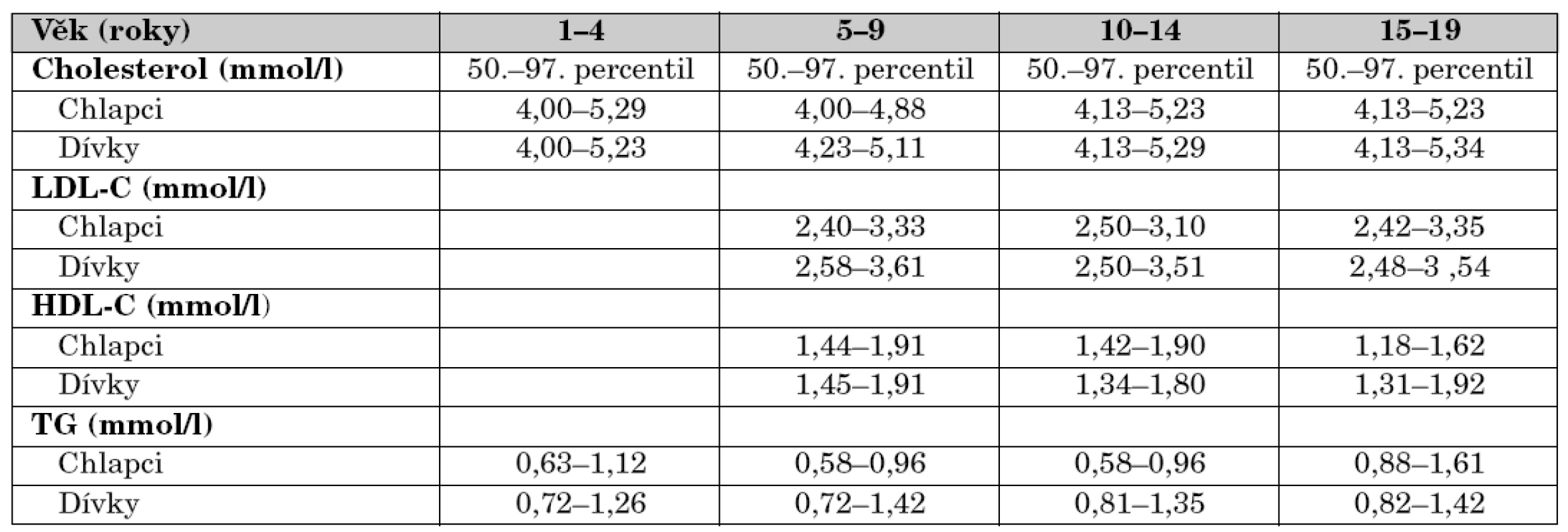
Upraveno podle Nelson Textbook of Pediatrics, 2004. 2. Patologické hodnoty lipoproteinů u dětí od 2 let věku bez dalších rizikových faktorů. 
Při hodnocení laboratorních vyšetření si však musíme uvědomit, že mohou být zatíženy chybou, která vzniká vlivem biologické variability a je u celkového, HDL a LDL cholesterolu do 10 % a u triglyceridů až 23 %.
Vyhledávání dětí s dyslipidémií
V současné době žádná odborná společnost na světě nedoporučuje u dětí a dospívajících pro dyslipidémie screening v celé dětské populaci. Děti se zvýšeným rizikem aterosklerózy se v České republice vyhledávají selektivním screeningem, který se provádí u dětí s pozitivní rodinnou anamnézou rizikových faktorů při povinné preventivní prohlídce ve věku 5 a 13 let a u dospívajících ve věku 17–18 let. Pátráme po onemocnění nebo úmrtí na koronární chorobu, po revaskularizačních výkonech nebo iktech, případně po onemocnění periferních cév u otců a matek mladších 55 let, i když víme, že rodinná anamnéza může být v 30–60 % falešně negativní. Vzhledem k mládí rodičů 5letých dětí je důležité znát údaje o koronárním postižení také u prarodičů z matčiny i otcovy strany. Pátráme rovněž po předčasném koronárním úmrtí nebo úmrtí na iktus, případně po chorobě periferních tepen v širším příbuzenstvu, protože je známé, že se rizikové faktory v rodinách hromadí.
Za pozitivní rodinnou anamnézu považujeme rovněž vyšší hladinu celkového cholesterolu u rodičů (≥6,2 mmol/l). Dalšími rizikovými faktory jsou dyslipidémie, obezita, hypertenze nebo diabetes mellitus. Při pozitivní rodinné anamnéze nebo při zjištění významných rizikových faktorů stanovujeme hladinu celkového, HDL cholesterolu a triglyceridů po 12hodinovém lačnění. Hladina LDL cholesterolu se vypočítává. Při hodnotě celkového cholesterolu nad 5,0 mmol/l, nebo LDL cholesterolu nad 3,0 mmol/l opakujeme odběr za 8 týdnů. Při potvrzení dyslipidémie je další postup přehledně uveden v tabulce 3.
3. Doporučení pro prevenci a léčbu dyslipidémie pro děti a dospívající. 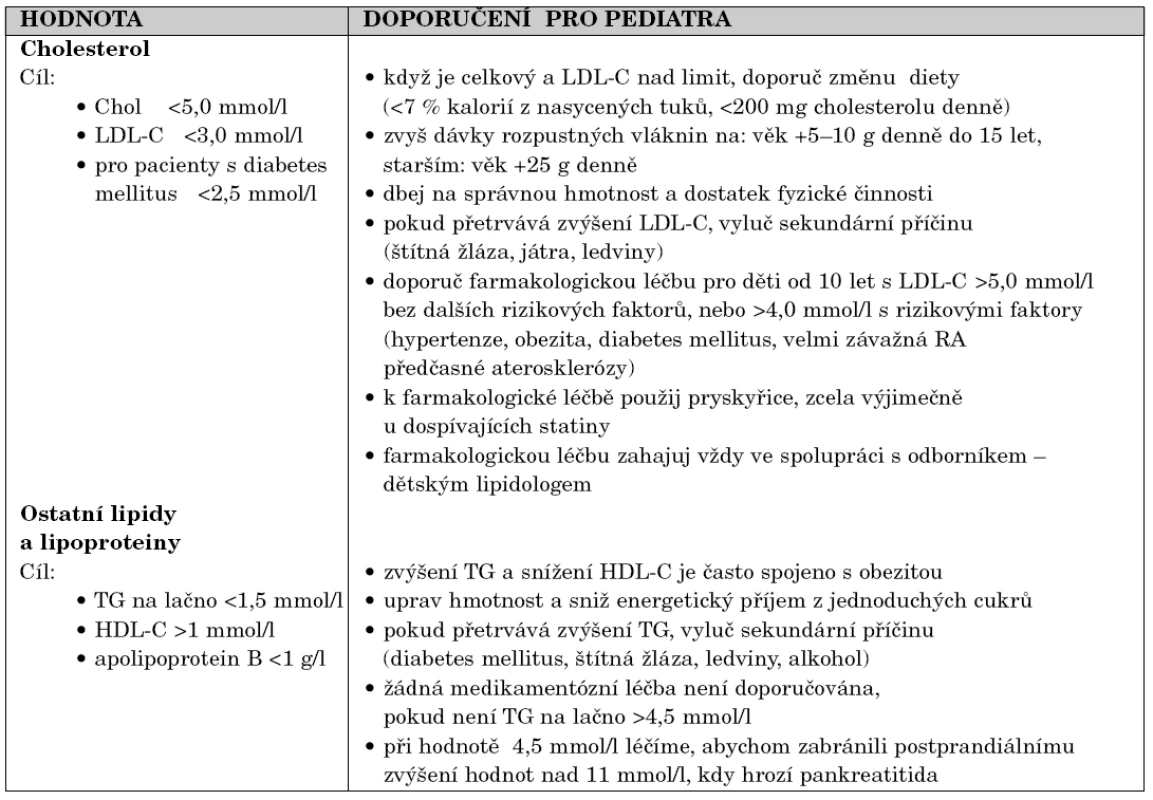
Upraveno podle Kavey RW, Stephen RD, Lauer MR, et al.: American Heart Association Guidelines for Primary Prevention of Atherosclerotic Cardiovascular Disease Beginning in Childhood. Circulation 2003;107: 1562–1566. V poslední době se začalo využívat i u dětí, ale zejména u dospívajících měření tloušťky intimy a medie karotických arterií jako ukazatele časného cévního postižení aterosklerózou. Kromě toho se měří tuhost cév a distenzibilita (průtoková dilatace) brachiální arterie, která je porušena, např. při rodinné zátěži časným infarktem myokardu, nebo při velké zátěži pasivním kouřením.
Kromě vyhledávání dyslipidémií pátráme při preventivních vyšetřeních také po ostatních závažných rizikových faktorech aterosklerózy. Tyto další rizikové faktory, cílové hodnoty, kterých chceme dosáhnout, i to, jak by měl pediatr v jednotlivých situacích postupovat, jsou uvedeny v tabulce 4.
4. Doporučení pro prevenci a léčbu ostatních rizikových faktorů aterosklerózy pro děti a dospívající. 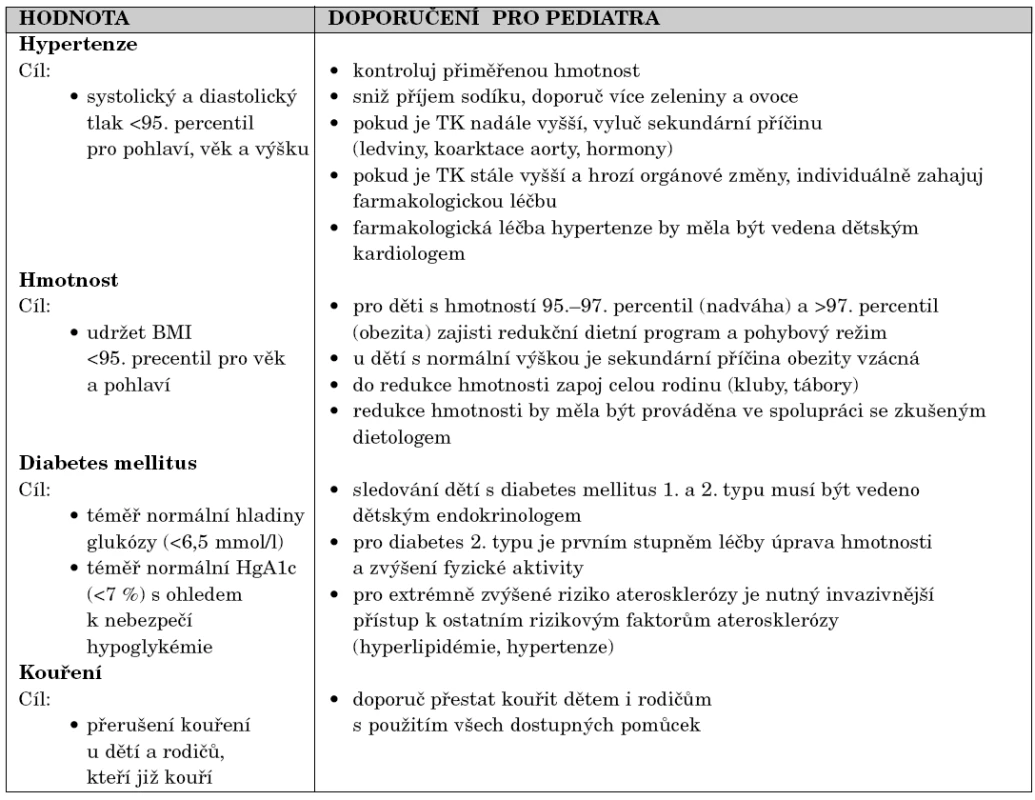
Upraveno podle Kavey RW, Stephen RD, Lauer MR, et al.: American Heart Association Guidelines for Primary Prevention of Atherosclerotic Cardiovascular Disease Beginning in Childhood. Circulation 2003;107: 1562–1566. Primárně preventivním přístupem v pediatrii se nám daří včas zachytit a léčit nejen děti ohrožené předčasnou aterosklerózou, ale také mladé rodiče zejména s familiární hypercholesterolémií, kteří jsou ohroženi nejvíce a o svém onemocnění nevědí.
Rozhodování o zahájení a způsobu léčby u dětí a dospívajících s dyslipidémií
O způsobu léčby dětí s dyslipidémií nerozhoduje jen hladina lipidů, ale především riziko, které laboratorní výsledek pro jednotlivé dítě přináší do budoucnosti. Proto je nutná velmi důkladná anamnéza nejen osobní, ale především rodinná s pečlivou genealogií. Je nutné také zjistit, v jakém prostředí dítě žije, jaká je jeho pohybová aktivita a jaké jsou stravovací návyky nejen dítěte, ale celé rodiny.
K úspěšné intervenci je nezbytně nutné získat ke spolupráci rodiče a změnit životní styl celé rodiny. Až poté je možné naplánovat další léčbu.
Doporučení pro změnu životního stylu
Pohybová aktivita
Stále schází věrohodné studie o vlivu cvičení na dyslipidémii u dětí. Existující údaje ukazují, že úprava hodnot lipidů je po tělesné zátěži pouze minimální nebo vůbec žádná. Přesto doporučujeme cvičení jako součást nefarmakologické léčby dětí. Je totiž zřejmé, že se v současnosti doba, kterou děti tráví tělesným pohybem patřícím k radostem dětského věku, prudce snížila. Příčinou je jednak jiný, pohodlnější způsob života, ale zejména sledování televize a práce s počítačem.
Proto je účelné ptát se při každé návštěvě na strávený čas u televize a počítače a na fyzickou aktivitu. Snažíme se vysedávání u televize a počítače omezit a zvýšit fyzickou aktivitu nejméně na 60 minut denně, a to především formou různých her. Fyzická aktivita by měla být zábavná a výběr sportovní činnosti osvobozen od jakéhokoliv donucování. Nejlepší je, když sportuje celá rodina.
Stravování
U normostenických dětí s dyslipidémií nebyl u diety, stejně jako u tělesného pohybu jednoznačně ověřen příznivý efekt na hladiny lipidů. Existují důkazy, že úprava stravy u dyslipidémie bez obezity vede pouze k nepatrnému zlepšení hladiny lipidů. Přesto především u dětí s familiární hypercholesterolémií, kdy očekáváme vývoj aterosklerotických lézí velmi brzy, doporučujeme zahájit dietní ovlivňování výživy brzy, a to již po 2. roce života. U ostatních hyperlipoproteinémií zahajujeme dietu až od 5 let věku. Při hladině LDL cholesterolu, která přetrvává při opakovaném měření nad 3,0 mmol/l, doporučujeme dietu s poklesem spotřeby nasycených tuků až na 7 % celkové kalorické spotřeby a dodávku cholesterolu na <200 mg za den. Rovněž u dětí s dyslipidémií a diabetes mellitus doporučujeme, kromě léčení diabetu, tuto dietní léčbu.
Změna životního stylu a výživy je zejména nutná u dětí s nadváhou nebo obezitou. Při každé návštěvě v ordinaci je důležité zjistit, kolik a co dítě jí a porovnat energetickou spotřebu dítěte s jeho potřebou, která zajistí normální růst a vývoj dítěte. Základním předpokladem k úspěšné dietní intervenci u dětí je získání spolupráce rodičů a změna stravovacích návyků celé rodiny.
Výživa musí být rozumná a zaručovat dostatečný přísun nejen energie, ale také všech potřebných živin a vitaminů. Bílkoviny hradíme z bílkovinných zdrojů nebo masem obsahujícím co nejméně tuku. Omezujeme potraviny s vysokým obsahem cholesterolu (vnitřnosti, tučné maso, tučné uzeniny a sýry). Mělo by se dosáhnout denní spotřeby ≤30 % celkového množství tuků a pouze ≤10 % z celkového počtu kalorií by měly tvořit nasycené tuky. Příjem cholesterolu by měl být ≤300 mg za den. U dětí s mírným stupněm nadváhy se v poslední době klade větší důraz na vzájemný poměr nasycených, mononenasycených a polynenasycených mastných kyselin, než na celkové množství tuků obsažených ve stravě. Měla by se zejména zvýšit spotřeba omega-3 mastných kyselin. Z tohoto důvodu je nesmírně důležité zvýšit spotřebu rybího masa, zejména z mořských ryb.
Základem racionální diety u dětí je snaha podstatně snížit příjem jednoduchých cukrů, zejména ve sladkých nápojích, a naopak zvýšit zastoupení zeleniny, ovoce a celozrnného pečiva ve stravě. Sójové bílkoviny zvyšují HDL cholesterol a snižují hladinu VLDL a triglyceridů a mohou dokonce snižovat LDL cholesterol. Triglyceridy a hodnoty VLDL snižuje také řepkový olej. Rostlinné stanoly a steroly znesnadňují vstřebávání cholesterolu a mohou snížit LDL cholesterol u dětí přibližně o 8 %. Přehled vhodných, méně vhodných a nevhodných potravin pro racionální výživu dětí je uveden v tabulce 5.
5. Přehled vhodných, méně vhodných a nevhodných potravin. 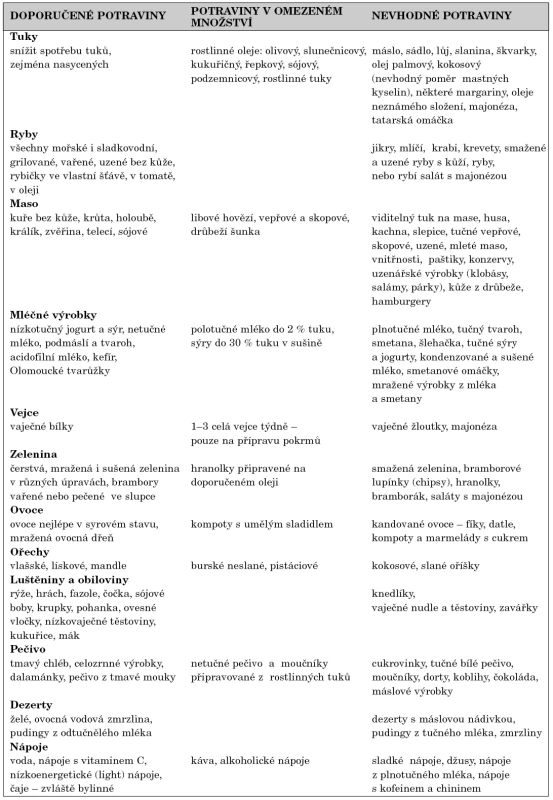

Farmakoterapie dyslipidémií u dětí a dospívajících
Neexistuje žádné přesné doporučení, kdy u dětí zahájit farmakologickou léčbu, protože jsou s ní pouze omezené zkušenosti. Dlouhodobé, tj. delší než 20leté nepříznivé účinky léčby, nebyly dosud studovány. Musíme si uvědomit, že jde o léčbu dlouhodobou a u dětí může vyvolat psychické problémy. Pokud zahajujeme farmakologickou léčbu až v adolescentním věku, bývá často odmítána. Proto vždy musíme uvážit, zda riziko farmakoterapie není větší než její přínos.
Většinou zahajujeme farmakoterapii pouze u pacientů s familiární hypercholesterolémií, kteří jsou buď starší než 10 let, nebo mají velmi závažnou rodinnou anamnézu, dále pokud již sami mají další rizikové faktory a předpokládáme u nich vysoké riziko časného vývoje aterosklerotických změn na cévách. Farmakoterapie by měla být zvažována u dětí s familiární hypercholesterolémií, u nichž celková cholesterolémie neklesla po 6–12měsíční úpravě diety pod 8,0 mmol/l, nebo LDL cholesterol pod hodnotu 5,0 mmol/l. Jestliže jsou u familiární hypercholesterolémie přítomny alespoň dva kardiovaskulární rizikové faktory jiné než diabetes mellitus, zahajujeme farmakoterapii při hodnotě LDL cholesterolu ≥4,0 mmol/l.
U dětí s diabetes mellitus při familiární hypercholesterolémii je indikována farmakoterapie již při hodnotě LDL cholesterolu nad 3,0 mmol/l. Zvýšené hladiny celkového cholesterolu a triglyceridů nacházíme také u dětí po transplantaci orgánů. U všech dětí po transplantaci srdce je indikováno léčení statiny bez ohledu na hladinu celkového nebo LDL cholesterolu. Léčení může prodloužit nástup koronární choroby transplantovaného srdce. Při indikaci léků zohledňujeme také pohlaví, protože chlapci jsou ohroženi více než dívky.
Jedinými doporučovanými léky v dětství byly dříve pryskyřice (colestipol a cholestyramin), které mají nejméně nežádoucích účinků. Pryskyřice jsou nevstřebatelné ze zažívacího traktu a ve střevě přerušují enterohepatální oběh žlučových kyselin. Jejich nevýhodou jsou špatné chuťové vlastnosti a možné gastrointestinální obtíže (zácpa, nechutenství). Při jejich podávání je nutné předpokládat ovlivnění metabolismu vitaminů rozpustných v tucích a substituovat zejména vitamin D. Snižují hladinu cholesterolu o 10 až 15 %. Perspektivní je více účinná pryskyřice Colesevelam, která je v Evropě u dětí ve fázi klinického zkoušení.
Léčbu statiny zahajujeme vždy co nejnižší dávkou. Fibráty jsou pro jejich nežádoucí účinky u dětí používány výjimečně. Jsou indikovány u chorob se zvýšenými hladinami triglyceridů, kde hrozí vznik pankreatitidy. Jejich výhodou je, že kromě snižování triglyceridů mohou zvyšovat hladinu HDL cholesterolu.
Jako perspektivní se jeví, po ověření bezpečnosti u dětí, nové skupiny léků, které zabraňují vstřebávání cholesterolu ve stěně střevní (Ezetimibe). Předpokládáme, že bude jako monoterapie používán v případech, kdy zůstává LDL cholesterol zvýšený po terapii jinými léky. Kombinační terapie ezetimibem a statiny je v dětství výjimečná a přichází v úvahu pouze u těžkých forem familiární hypercholesterolémie.
Kontroly úspěšnosti léčby závisí na věku a hladině lipidů. Uskutečňují se zpravidla jednou za 6–12 měsíců. U farmakologické léčby je nutné monitorovat nejen hladinu lipidů, ale také nežádoucí účinky hypolipidemik, zejména po zahájení léčby, a to v 1–6měsíčních intervalech. U terapie pryskyřicemi se zaměřujeme na vstřebávání vitaminů rozpustných v tucích, zejména na známky nedostatku vitaminu D, především při růstové akceleraci kontrolujeme hladinu ALP a sledujeme také červený krevní obraz při dietním omezení zdrojů železa. U terapie statiny se obáváme hlavně ovlivnění jaterních funkcí a zvýšení kreatinkinázy jako projevu rabdomyolýzy (ALT, AST, CK), které nemusí korelovat se subjektivními potížemi dětí. U dospělých tolerujeme zvýšení AST a ALT na trojnásobek a CK na 5–10násobek normy. Vzhledem k tomu, že u dětí není tolik klinických zkušeností s touto léčbou, přerušujeme ji již při 3–5násobcích normy. Máme na paměti, že interakce s některými léky (erytromycin, cyklosporin A) zvyšuje riziko rabdomyolýzy. Dospívající dívky musí být upozorněny na kontraindikaci léčby statiny v těhotenství a neměly by být statiny léčeny. Ačkoliv efektivita léčby statiny a jejich bezpečnostní profil jsou u dětí stejné jako u dospělých, je nutné si uvědomit, že dlouhodobá bezpečnost léčby statiny u dětí zatím prokázána nebyla a tyto léky by měly být indikovány uvážlivě a léčba by měla být vedena pouze ve specializovaných poradnách.
Doc. MUDr. Zuzana Urbanová, CSc.
Klinika dětského a dorostového lékařství VFN a UK 1. LF
Ke Karlovu 2
120 00 Praha 2
e-mail: urbanova.zuzana@vfn.cz
Sources
1. American Academy of Pediatrics. National cholesterol education program: report of the Expert Panel on Blood Cholesterol Levels in Children and Adolescents. Pediatrics 1992;89 : 525–584.
2. American Academy of Pediatrics – Committee on Nutrition. Statement on Cholesterol. Pediatrics 1992;90 : 469–473.
3. Gidding SS, Dennison BA, Birch LL, et al. Dietary recommendations for children and adolescents: a guide for practicioners: consensus statement from the American Heart Association. Circulation 2005;112 : 2061–2075.
4. Groner JA Joshi M, Beuer JA. Pediatric precusosrs of adult cardiovascular disease: noninvasive assessment of early vascular changes in children and adolescents. Pediatrics 2006;118 : 1681–1691.
5. Kavey RW, Stephen RD, Lauer MR, et al. American Heart Association Guidelines for Primary Prevention of Atherosclerotic Cardiovascular Disease Beginning in Childhood. Circulation 2003;107 : 1562–1566.
6. Steinberger J, Daniels SR. Obesity, Insulin Resistance, Diabetes and Cardiovascular Risk in Children. An American Heart Association Scientific Statement From the Atherosclerosis, Hypertension, and Obesity in the Young Committee (Council on Cardiovascular Disease in the Young) and the Diabetes Committee (Council on Nutrition, Physical Activity, and Metabolism). Circulation 2003;107 : 1448–1453.
7. McCrindle BW, Urbina EM, Dennison BA, et al. Drug therapy of high-risk lipid abnormalities in children and adolescents: a scientific statement from the American Heart Association Atherosclerosis, Hypertension, and Obesity in Youth Committee, Council of Cardiovascular Disease in the Young, with the Council on Cardiovascular Nursing. Circulation 2007;115 : 1948–1967.
8. Urbanová Z, Šamánek M, Češka R, et al. Doporučení pro diagnostiku a léčbu hyperlipoproteinémií v dětství a dospívání vypracované výborem České společnosti pro aterosklerózu. Čas. Lék. čes. 1998;137 : 89–92.
9. US Preventive Services Task Force. Screening for lipid disorders in children: US Preventive Services Task Force Recommendation Statement. Pediatrics 2007;120 : 215–219.
10. Vaverková H, Soška V, Rosolová H, et al. Doporučení pro dignostiku a léčbu dyslipidémií v dospělosti, vypracované výborem České společnosti pro aterosklerózu. Cor Vasa 2007;49: K73–86.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2008 Issue 3-
All articles in this issue
- Sauna and Children
- To the Contribution of J. Gut, M.D. – Kawasaki Disease
- Occurrence of Overweight and Obesity in 7,427 Czech Children Examined in 2006
- Associations between Parental and Children’s Injuries
- Tularaemia: Rare Cause of Fever and Lymphadenopathy in an Infant
- Plasmapheresis and Immunoadsorption in Pediatrics
- Kawasaki Disease (40th Anniversary of the First Publication)
- Czech Atherosclerosis Society Guidelines for the Diagnosis and Treatment of Dyslipidemias in Children
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Tularaemia: Rare Cause of Fever and Lymphadenopathy in an Infant
- Plasmapheresis and Immunoadsorption in Pediatrics
- Czech Atherosclerosis Society Guidelines for the Diagnosis and Treatment of Dyslipidemias in Children
- Kawasaki Disease (40th Anniversary of the First Publication)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

