-
Medical journals
- Career
Problematika HIV/AIDS v pediatrii
: K. Jiroušová 1; A. Kolský 1; H. Rozsypal 2; J. Pohl 1; V. Zábrodská 1; S. Šimková 3; H. Houšťková 1
: Pediatrická klinika UK 1. LF a IPVZ, Fakultní Thomayerova nemocnice s poliklinikou, Praha přednostka doc. MUDr. H. Houšťková, CSc. 1; III. klinika infekčních a tropických nemocí UK 1. LF a FN Bulovka, Praha přednosta doc. MUDr. M. Holub, Ph. D. 2; Infekční oddělení, Fakultní Thomayerova nemocnice s poliklinikou, Praha primářka MUDr. S. Šimková 3
: Čes-slov Pediat 2008; 63 (12): 683-688.
: Case Report
Autoři prezentují případ osmnáctileté vietnamské dívky, která byla hospitalizována na Pediatrické klinice FTN pro protrahovaný kašel a u které byla diagnostikována HIV infekce. Příčinou kašle byla nespecifická bakteriální bronchopneumonie.
Autoři upozorňují na možnost výskytu této diagnózy v dětském věku i v naší zemi. Je třeba problematiku HIV/AIDS zařadit do širších diferenciálně diagnostických úvah. V pediatrii se můžeme setkat s dětmi vertikálně nakaženými HIV pozitivními matkami a dnes již výjimečně s dětmi horizontálně nakaženými krevními deriváty v minulosti, či s adolescenty nakaženými při parenterálním podávání návykových drog a pohlavním stykem.Klíčová slova:
AIDS, HIV, pneumonieÚvod
Moderní lékařství naší doby se může pyšnit vymýcením historických pandemií (mor, tyfus, neštovice). Od 80. let 20. století se však objevil nový celosvětový problém, který svým dosahem přesahuje již zmiňované hrozby století minulých. V roce 1983 objevily nezávisle na sobě vědecké týmy dr. Galla v USA a prof. Montagniera ve Francii původce onemocnění AIDS: virus HIV. AIDS – syndrom získané imunodeficience (Acquired Immunodeficiency Syndrome) je stav, ke kterému dochází po napadení organismu virem HIV (Human Immunodeficiency Virus), který zapříčiní zničení imunitního systému. AIDS je definován na základě přítomnosti některého z indikativních onemocnění (tj. onemocnění, která jsou v přímé souvislosti s napadením organismu virem HIV a jejichž výskyt je alarmujícím příznakem rozvíjejícího se AIDS) [1].
Inkubační doba trvá většinou 2–6 týdnů. V této době je přítomná výrazná virémie, dochází k šíření viru do různých orgánů včetně CNS, lymfatické tkáně a event. placenty [2].
Z hlediska časového lze průběh HIV infekce rozdělit do tří stadií, která se nazývají klinickými kategoriemi A, B a C. Podle počtu CD4+ T lymfocytů pak rozlišujeme tři laboratorní kategorie: 1, 2 a 3. Primární HIV infekce, patřící do kategorie A, se manifestuje z plného zdraví a probíhá pod obrazem chřipkového onemocnění se zduřením lymfatických uzlin. Dochází k přechodnému poklesu lymfocytů CD4+, někdy i pod 300 buněk/μl, objevuje se antigen p24 a asi o 1 až 3 týdny později dochází k sérokonverzi protilátek anti-HIV [3]. Následuje asymptomatické stadium HIV infekce, které trvá několik let (u neléčených 2–15 roků). Pacienti bývají bez obtíží, může se objevit generalizované zduření lymfatických uzlin. Laboratorně dochází k absolutnímu i relativnímu poklesu CD4+, míra tohoto poklesu dovoluje předpovídat morbiditu, vysoká rychlost poklesu je velmi nepříznivou známkou. Symptomatické stadium (kategorie B) nastává díky dalšímu poklesu CD4+ lymfocytů (tab. 2). V té době se začínají objevovat „malé“ oportunní infekce či imunopatologické stavy jako např. trombocytopenická purpura nebo periferní neuropatie. Stav hlubokého imunodeficitu s manifestací „velkých“ oportunních infekcí, nádorů, HIV encefalopatie či wasting syndromu je označován jako stadium AIDS (kategorie C). V této době počet CD4+ klesá pod 200/μl.
HIV infekce se přenáší sexuálně, parenterálně a vertikálně. U HIV pozitivních dospělých se uplatňuje jak heterosexuální, tak i homosexuální způsob přenosu nákazy, nicméně počet HIV pozitivních homosexuálů stále převažuje. Často jde i o intravenózní toxikomany. Počet infikovaných krevními deriváty se v současné době již nezvětšuje [4]. Od roku 1987 nebyl v naší republice zaznamenán žádný nový případ přenosu HIV krevní transfuzí či po podání krevního přípravku. V České republice je nejrozšířenější formou přenosu HIV infekce sexuální kontakt, který byl prokázán u téměř 85 % infikovaných. Injekční forma přenosu se pohybuje kolem 6 %.
Prevalence HIV je v České republice nízká, ale incidence trvale narůstá. V první polovině roku 2006 došlo k nárůstu o 48,7 % ve srovnání se stejným obdobím roku 2005. V roce 2007 bylo zachyceno 122 nových případů HIV/AIDS, tedy o 29 případů více než v roce 2006, což představuje nárůst o 23 %. V tomto roce došlo i k nárůstu podílu žen na celkovém množství infikovaných (celkově 21,1 %). Při rutinním testování žen v graviditě byly v první polovině roku 2008 zjištěny 4 HIV pozitivní matky. Od roku 2000, kdy byl zahájen screening těhotných na počátku gravidity, bylo tímto způsobem dosud odhaleno 57 pozitivních žen. Přenos z matky na dítě se podílí na přenosu infekce v 0,4 %.
V současné době žije v ČR cca 900 osob s HIV/AIDS. Mezi místa s nejvyšším výskytem AIDS patří Praha, Středočeský a Jihomoravský kraj. Nejnižší výskyt AIDS je tradičně v Pardubickém a Královéhradeckém kraji a na Vysočině. Na AIDS zemřelo v roce 2007 133 lidí [4]. V celosvětovém měřítku se odhaduje v první polovině roku 2008 počet žijících HIV pozitivních osob na 33,2 milionů, z čehož je 2,1 milionu dětí mladších 15 let. Ročně dochází k narození asi 350 000 dětí vertikálně nakažených HIV [2].
1. Klasifikace HIV infekce podle CDC (Center for Disease Control) 1993 – klinické kategorie. 
2. Klasifikace HIV infekce podle CDC (Center for Disease Control) 1993 – laboratorní kategorie. 
Kazuistika
Jedná se o osmnáctiletou dívku vietnamské národnosti, která byla hospitalizována v naší nemocnici. Její rodinná i osobní anamnéza byly bez pozoruhodností. Nemocnost dívky nebyla veliká. Alergie nebyla udávána. Půl roku před přijetím pobývala ve Vietnamu. Měsíc před přijetím prodělala sinusitidu léčenou co-amoxicilinem. Na naši kliniku byla přeložena z infekčního oddělení naší nemocnice, kde byla léčena pro pásový opar acyklovirem. Důvodem překladu byla protrahovaná tracheobronchitida s febriliemi, která nereagovala na léčbu antibiotiky (spiramycin, ciprofloxacin). Rentgenový snímek plic byl bez nálezu. Při příjmu na dětskou kliniku dívka uvedla, že kašle již půl roku.
1. Rentgenový snímek plic. Fig. 1. X-ray picture of the lung (chest). 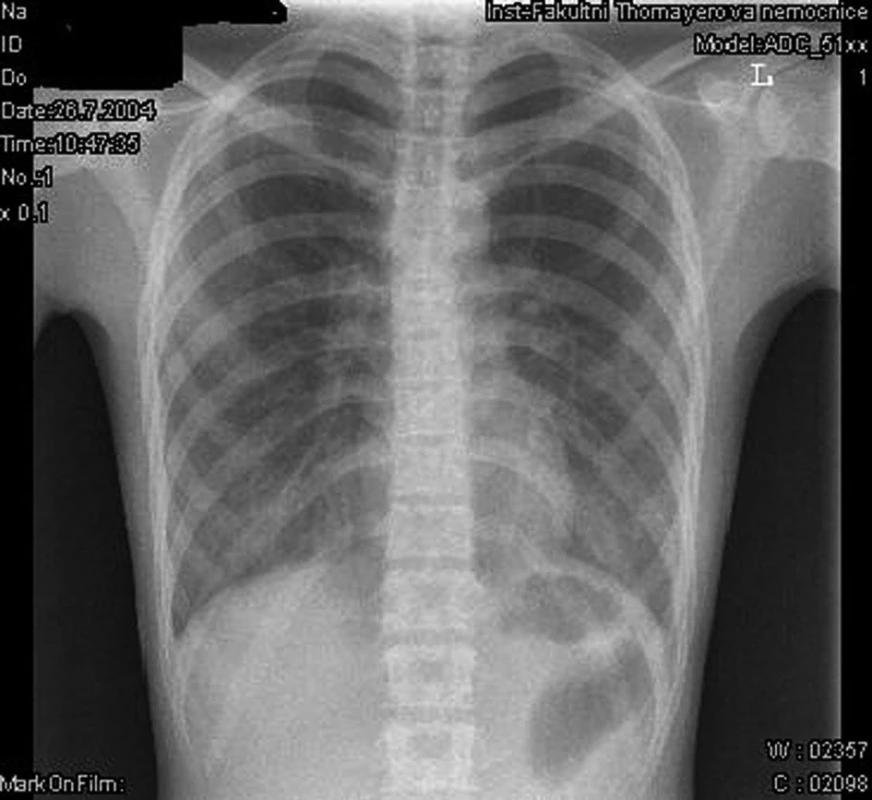
Dívka byla výrazně kachektická, vážila 34 kg, měřila 153 cm, což odpovídá BMI 14,25. Na kůži byly hojící se herpetické eflorescence. Byla afebrilní, zahleněná, tachypnoická (DF 46/min, saturace kyslíku byla 96 %). Na plicích bylo poslechově oboustranně oslabené dýchání s chrůpky při bázích. V laboratorních vyšetřeních jsme zaznamenali vysokou sedimentaci erytrocytů FW 110/122, C-reaktivní protein byl 31,2 mg/l, krevní obraz včetně diferenciálního rozpočtu byl v normě. V imunologických vyšetřeních byla patrná stimulace humorální odpovědi – IgG 19,92 g/l (norma 6,7–15 g/l), IgM 3,84 g/l (norma 0,7–2,91 g/l), IgA 4,53 g/l (norma 0,9–3,7 g/l), IgE 526,3 kU/l (norma 0–150 kU/l). Hormony štítné žlázy byly ve fyziologickém rozmezí. Na kontrolním rentgenovém snímku plic (obr. 1) provedeném s odstupem dvou týdnů byla popsána retikulární plicní kresba v dolních plicních polích s drobnými obláčkovitými ložisky. Mantoux II i aviární senzitin byly anergní. Na ECHO srdce byla přítomna plicní hypertenze podle tlaku v plicnici. S ohledem k charakteru rentgenového nálezu byla provedena další vyšetření: ANA, ANCA, anti-HIV 1, 2, cirkulující imunokomplexy, průtoková cytoflowmetrie, sérologie respiračních vyvolavatelů (viry influenze, parainfluenze, RSV, chlamydie, mykoplazmata), indukované sputum na specifickou i nespecifickou a mykotickou flóru.
Byla zahájena antibiotická terapie doxycyclinem, inhalačními bronchodilatancii, kortikoidy, antitusiky a parenterální rehydratace. Stav dívky byl měnlivý, přechodně byla afebrilní, ale dále se i přes terapii antibiotiky objevovaly opět febrilie. Poslechový nález byl též nekonstantní, dominovaly bronchitické fenomény, ale občas byly slyšitelné i chrůpky. Herpetické eflorescence se hojily. Po obdržení pozitivního výsledku anti-HIV 1 protilátek z Národní referenční laboratoře pro AIDS byla dívka předána do další péče AIDS centra při Infekční klinice FN Na Bulovce.
Laboratorní výsledky
Laboratorní výsledky korelovaly s diagnózou: Průtoková cytometrie CD3 57 % – 456 buněk/µl, CD19 15 % – 120 buněk/µl, CD4 1 % – 8 buněk/µl, CD8 49 % – 392 buněk/µl, poměr CD4/CD8 0,02. Sputum na mykózy – masivně Candida albicans. Protilátky Aspergillus flavus a fumigatus byly pozitivní.
Na Infekční klinice bylo pátráno po pneumocystové pneumonii, která se nabízela z pozvolného vývoje klinických příznaků a rentgenového nálezu (bilaterální retikulonodulární kresba), ale průkaz původce v indukovaném sputu mikroskopicky i PCR DNA byl negativní. Mimoto hladina laktátdehydrogenázy (LD), která bývá u pneumocystové pneumonie elevovaná, byla normální a došlo relativně rychle ke zlepšení stavu a k normalizaci rentgenového nálezu. Ani zvažovaná nespecifická intersticiální pneumonitida se nejevila pravděpodobná. Výsledky nesvědčily pro plicní tuberkulózu či mykobakteriózu. Sérologické testy na herpetické viry, mykoplazmata, chlamydie a toxoplazmózu byly negativní. Nejpravděpodobněji se jednalo o nespecifickou bakteriální bronchopneumonii.
Vzhledem k tomu, že nebyla prokázána velká oportunní infekce, byla HIV infekce klasifikována do stadia B3. Pro CD4+ lymfopenii 13 buněk/μl (2 %) a vysokou virovou nálož HIV (VL HIV RNA PCR 207 000 kopií/ml) byla zahájena antiretrovirová terapie (zidovudin, lamivudin a nelfinavir) a primární profylaxe oportunních infekcí (cotrimoxazol, claritromycin a fluconazol). Pro progresi leukopenie (2,2x106/l, neutrofily 0,39) a anémie (erytrocyty 3,5x109/l a hemoglobin 88 g/l) byl zidovudin nahrazen stavudinem a později efavirenzem. Během hospitalizace prodělala pacientka epizodu genitálního herpesu, která byla rychle zvládnuta acyklovirem. Dívka byla za 4 týdny propuštěna v dobrém stavu domů.
Dlouhodobě zůstává dívka v péči AIDS ambulance FN Na Bulovce. Později s partnerem, rovněž HIV pozitivním, otěhotněla. Po celou dobu těhotenství pokračovala v antiretrovirové terapii. Narozené dítě těchto dvou HIV pozitivních rodičů jsme v půl roce věku vyšetřovali v ambulanci naší kliniky, v té době mělo negativní virovou nálož a byla na něm patrná jistá stigmatizace, hůře prospívalo a opožďovalo se v psychomotorickém vývoji. Bohužel s ním rodiče k plánované kontrole nepřišli a ztratili jsme je ze zřetele.
Onemocnění plic u HIV pozitivních osob
Nejčastějším onemocněním plic u HIV pozitivních pacientů jsou pneumonie, vzácná není ani tuberkulóza. Pro AIDS je specifickým onemocněním intersticiální pneumonitida vyvolaná přímo HIV.
Pneumocystová pneumonie postihuje 20–40 % pacientů s AIDS. Původcem této choroby je Pneumocystis jiroveci. Díky úspěšné chemoprofylaxi má výskyt této pneumonie klesající trend. Onemocnění se manifestuje při poklesu CD4+ lymfocytů pod 200/μl. Průběh onemocnění je obvykle pozvolný (během řady týdnů). Mezi typické příznaky patří neproduktivní kašel, narůstající dušnost zpočátku námahová, dále i klidová, subfebrilie a tachypnoe s tachykardií. Na rentgenovém snímku plic bývá patrný difuzní retikulonodulární intersticiální infiltrát ve středních polích, HRCT hrudníku pak poskytuje obraz oboustranných denzit typu mléčného skla neboli GGO – tzv. ground glass opacity. Mezi nespecifické příznaky patří elevace laktátdehydrogenázy.
Základem léčby pneumocystové pneumonie jsou chemoterapeutika. Lékem první volby je cotrimoxazol, event. pentamidin. U těžších stavů se přechodně přidávají kortikoidy. Tzv. primární profylaktická terapie chemoterapeutiky se indikuje při diagnóze AIDS nebo u HIV pozitivních pacientů při poklesu CD4+ lymfocytů pod 200/μl. Sekundární profylaktická terapie se podává u případů po prodělané pneumocystové pneumonii.
Bakteriální bronchopneumonie u HIV pozitivních pacientů jsou časté. U lehčích stavů se uplatňují nejvíce Streptococcus pneumoniae a Haemophilus influenzae, kdežto u pacientů s hlubším imunodeficitem jsou typickými vyvolavateli Staphylococcus aureus, u nozokomiálních nákaz pak hlavně Klebsiella pneumoniae, Pseudomonas aeruginosa nebo Escherichia coli [5].
Průběh pneumonie bývá akutní s náhlým začátkem. Mezi dominující příznaky patří horečka, zimnice, produktivní kašel, schvácenost, event. hemoptýza. Může být přítomna také dušnost či kožní projevy (nespecifické exantémy). Poslechový nález se neliší od HIV negativních pacientů, může být přítomno oslabené dýchání, chrůpky či trubicovité dýchání. V diagnostice se kromě anamnézy a fyzikálního vyšetření uplatňuje RTG vyšetření, kde v typických případech bývá zachycen bronchopneumonický infiltrát. Laboratorní známky se odvíjí od stupně imunodeficitu, typické projevy zvýšené zánětlivé aktivace jsou patrné jen u pacientů se středním stupněm imunodeficitu, u těžších případů anémie, leukopenie a pokles CD4+ [5]. U HIV infikovaného jedince pneumonii častěji provází bakteriémie. Léčba závisí též na stupni imunodeficitu. U pacientů s CD4+ lymfocyty nad hladinou 200/μl se obvykle začíná s doxycyklinem, širokospektrými aminopeniciliny či cefalosporiny I.–III. generace, event. v kombinaci s aminoglykosidy. U pacientů v těžším stavu, kde nelze vyloučit pneumocystovou etiologii, se obvykle zahajuje cotrimoxazolem v kombinaci s makrolidy. Při hlubokém imunodeficitu je třeba rovněž zvážit podání antibiotika s dobrou citlivostí na Pseudomonas aeruginosa.
Na rozdíl od afrických zemí, kde je plicní tuberkulóza nejčastějším onemocněním plic u pacientů s HIV/AIDS s incidencí až 44 %, postihuje toto onemocnění u nás jen asi 4 % takto nemocných [1, 6]. Typickým vyvolavatelem je Mycobacterium tuberculosis, ale mohou se uplatňovat i jiná mykobakteria. Průběh onemocnění je subakutní až chronický. Mezi typické příznaky patří produktivní kašel, subfebrilie, noční pocení, hubnutí a lymfadenopatie. Onemocnění nebývá spojeno s kožními projevy ani s významnější námahovou dušností. RTG obraz bývá s nálezem oboustranných infiltrátů v horních lalocích, kavitacemi, rozšířenými hily, infiltracemi v dolních lalocích, vzácně je RTG nález negativní. Vzhledem k imunokompromitaci bývá tuberkulinový test s nízkou odpovědí či je anergní. V léčbě se používá čtyřkombinace antituberkulotik v začátku onemocnění, později se přechází na trojkombinaci.
Postižení plic mykotickými organismy je relativně vzácné (plicní mykózy, invazivní plicní aspergilóza). Onemocnění způsobené plísní Aspergillus fumigatus a další aspergilózy jsou onemocněními terminálního stadia AIDS. Mezi další patogeny patří Candida albicans, Cryptococcus neoformans, Histoplasma capsulatum a Coccidioides immitis.
Klinický obraz je nespecifický, častá bývá hemoptýza, bolest hlavy a parainfekční exantém [6]. V léčbě se uplatňuje především amfotericin B, případně flukonazol, vorikonazol.
Nespecifická intersticiální pneumonitida je vzácné onemocnění HIV pozitivních pacientů, které není přesně vázáno na pokles CD4+ lymfocytů. Průběh je subakutní s pozvolným nástupem příznaků, mezi které patří dušnost a neproduktivní kašel. Bývá přítomna hypoxie. Na skiagramu plic jsou patrné difuzní intersticiální infiltráty. Onemocnění může odeznít i bez ATB léčby, příznivě se mohou uplatnit kortikoidy.
Onemocnění AIDS u dětí
V přenosu HIV nákazy u dětí dominuje vertikální přenos od HIV pozitivní matky. Pravděpodobnost přenosu z matky na dítě se v Evropě pohybuje kolem 20–30 %, ale antiretrovirovou terapií ji lze snížit až na 2–3 %. K nákaze dochází v jakékoli fázi těhotenství, nejčastěji však během porodu.
Průběh infekce v dětském věku probíhá přibližně dvojím způsobem. První je rychlý průběh s brzkým výskytem oportunních infekcí a s nízkou hladinou CD4+ lymfocytů a imunoglobulinů. Mnohdy dítě podlehne infekci již v prvním roce života, přežije-li, rozvíjí se HIV encefalopatie, kandidová ezofagitida a kolem 4 let HIV nefropatie. Druhý typ má pomalejší progresi, typická jsou bakteriální onemocnění v prvním roce, ve druhém roce bývá rozvoj lymfoidní intersticiální pneumonitidy. Laboratorně nebývá tak nízká hladina CD4+ a vysoká bývá hypergamaglobulinémie. Děti přežívají řadu let. Možné vysvětlení rozdílného průběhu by mohlo být dáno dobou nákazy. Horší prognóza bývá při transplacentárním přenosu, příznivější při peripartálním přenosu.
Stav infekce se rozděluje na tři podtypy: první typ je prefix E, dítě perinatálně exponované, je to každé dítě od infikované matky. Druhý podtyp je infikované dítě, u něhož byla prokázána laboratorně či klinicky HIV infekce. Třetí typ je sérorevertor, což je dítě, které mělo pozitivní HIV protilátky, které po půl roce vymizely a neobjevily se žádné příznaky typické pro HIV pozitivitu.
Klasifikace HIV u dětí do 13 let věku je založena na dvou parametrech: na klinickém stavu a na stupni imunosuprese. Klinická stadia jsou: N – téměř bez příznaků, A – s lehkými symptomy, B – se středně těžkými symptomy, C – těžké symptomy, onemocnění indikující AIDS). Podle počtu CD4+ lymfocytů pak rozlišujeme kategorii 1, 2, 3.
Klinické příznaky se liší podle jednotlivých věkových skupin. Počáteční symptomy mohou být diskrétní, např. lymfadenopatie nebo hepatomegalie, a nespecifické (např. neprospívání, chronický průjem, intersticiální pneumonie či infekce dutiny ústní). Příznaky a spektrum oportunních infekcí se nijak neliší od dospělé populace.
Častá je orofaryngeální kandidóza. Z bakteriálních infekcí dominují infekce opouzdřenými bakteriemi. Častý je výskyt atypických mykobakterióz a plísňových onemocnění. Infekce Pneumocystis carinii je nejčastější mezi 3. a 6. měsícem s obvykle superakutním průběhem. Specifickou jednotkou pro dětský věk je lymfoidní intersticiální pneumonitida vyvolaná virem Epsteina-Barrové. Mezi častá virová onemocnění patří infekce virem varicella-zoster, herpes simplex a cytomegalovirem.
Onemocnění jednotlivých orgánů je podobné jako v dospělosti. Výjimkou je centrální nervový systém, který bývá u vertikálně nakažených dětí s AIDS zasažen ve 40–90 %, medián objevení se symptomů je 19 měsíců. Onemocnění se však může manifestovat v kterémkoli věku, s intermitentním průběhem charakterizovaným progresí obtíží a následným stabilizovaným obdobím. Mezi typické příznaky progresivní encefalopatie patří zhoršení či pozastavení psychomotorického vývoje, zhoršení kognitivních funkcí a zastavení vývoje řeči. U adolescentů jsou typické poruchy chování a obtíže s učením. Obvyklé jsou motorické poruchy, oslabení svalové síly a spastická paraparéza. Křeče a event. fokální neurologický nález jsou vzácné a mohou být spíše důsledkem nádorového onemocnění, oportunních infekcí či mozkové příhody. Zobrazovacími metodami se obvykle zjistí výrazná mozková atrofie, případně rozšíření mozkových komor, kalcifikace v bazálních gangliích, méně častá bývá leukodystrofie.
Léčba se neliší od dospělých, důraz se klade na řádnou výživu, imunizaci a podávání intravenózních imunoglobulinů [1, 2].
Specifickou problematikou AIDS v pediatrii je období adolescence. Dospívání je časem dramatických tělesných, duševních, emočních i sociálních změn. Je to období začátku sexuálního života, ale mnohdy také experimentování s alkoholem, psychotropními látkami a rozvojem rizikového chování. I přes osvětové kampaně, které upozorňují na rizika nechráněného pohlavního styku a nitrožilního podání drog, dochází k neustálému nárůstu HIV pozitivních adolescentů [5]. Epidemiologická data hovoří sama za sebe: na konci roku 2006 bylo evidováno ve 33 státech USA 5678 HIV pozitivních adolescentů ve věku od 13 do 19 let. Mezi léty 1985 a 2006 se ve věkové skupině 20–24 let nakazilo celkem 36 293 mladých dospělých. Zatímco v roce 1985 byla jasná převaha nakažených osob mužského pohlaví (89 %), v roce 2006 se již na počtu nakažených podílelo 30 % osob ženského pohlaví [8].
Léčba HIV
Antiretrovirová terapie je základem léčby HIV pozitivních jedinců. Podle mechanismu účinku se tyto léky dělí na nukleosidové inhibitory reverzní transkriptázy (NRTI), nukleotidové inhibitory reverzní transkriptázy (NtRTI), nenukleosidové inhibitory reverzní transkriptázy (NNRTI), inhibitory proteázy (PI) a inhibitory fúze (FI). Při této terapii dochází ke zlepšení celkového stavu, stoupá hmotnost, zvyšuje se úspěšnost léčby oportunních infekcí a snižuje se riziko jejich další manifestace.
Indikace k zahájení léčby se stále upřesňují. Klinické příznaky jsou jednoznačným důvodem podání léčby, u asymptomatických jedinců se zahájení léčby řídí podle počtu CD4+ lymfocytů a virové nálože HIV. Kromě toho se antiretrovirotika podávají u primární HIV infekce, gravidním ženám ke snížení rizika vertikálního přenosu, novorozencům HIV pozitivních matek (do 6 týdnů života jako součást profylaxe vertikálního přenosu HIV) a jako postexpoziční profylaxe po expozici HIV infikovanému materiálu (např. po poranění o HIV kontaminovanou jehlu). Léky se většinou podávají v trojkombinacích. Jejich účelné podávání, ke kterému přispívá možnost monitorace laboratorních parametrů, dovoluje potlačit virovou replikaci na minimum, omezit až zastavit destrukci imunitního systému a tím zlepšit kvalitu života pacientů. Přesto má antiretrovirová léčba své limity – a to zejména vznik některých nežádoucích účinků a rozvoj rezistence viru k léčivům.
Profylaxe oportunních infekcí je primární, je zaměřena především na pneumocystovou pneumonii, toxoplazmovou encefalitidu, mykózy a mykobakteriózu. Hlavními léky uplatňujícími se v primární profylaxi jsou cotrimoxazol, flukonazol a klaritromycin. Sekundární profylaxe se uplatňuje po již prodělané oportunní infekci jako zajišťovací léčba před event. recidivou. Imunoterapie se zásadněji neuplatnila.
Nezbytnou součástí léčby HIV pozitivních pacientů je vzhledem k velmi závažné prognóze terapie psychologická a sociální [6, 7].
Závěr
Incidence HIV/AIDS narůstá v celosvětovém měřítku a Česká republika není výjimkou. Přestože i nadále patříme mezi země s nízkým výskytem této choroby, je nárůst incidence rok od roku jasně patrný. Proto na onemocnění virem HIV nelze zapomínat a nelze ho podceňovat ani v pediatrii. Přes veškerý pokrok v terapii je nadále prognóza této nemoci závažná.
Nenašli jsme v české či slovenské literatuře práci, která by se zabývala dětskými pacienty. Naší snahou bylo přiblížit formou kazuistiky a následným stručným přehledem klasifikace, diagnostiky a léčby tuto tematiku. Věříme, že větší informovanost přinese ještě důslednější prevenci, která má zvlášť v pediatrii obrovský potenciál. Rychlejší a cílenější stanovení diagnózy u již infikovaných jedinců zvyšuje jejich šanci na zahájení účinné léčby a zlepší jejich prognózu.
Došlo: 9. 6. 2008
Přijato: 12. 9. 2008
MUDr. Karolína Jiroušová
Pediatrická klinika UK 1. LF a IPVZ
Fakultní Thomayerova nemocnice
Vídeňská 800
140 59 Praha 4
e-mail: karolina.jirousova@ftn.cz
Sources
1. Rozsypal H. AIDS – klinický obraz a léčba. 1. vyd. Praha: Maxdorf Jessenius, 1998.
2. Behrman R, Kliegman R, et al. Nelson Textbook of Pediatrics. 16th ed. Philadelphia: W. B. Saunders Co., 2000.
3. Machala L, Černý R. Akutní HIV infekce. Čas. Lék. čes. 2004;143(9): 584–557.
4. Brůčková M, Malý M, Vandasová J. Výskyt a šíření HIV/AIDS v první polovině roku 2006. Výskyt a šíření HIV/AIDS v první polovině roku 2007. Praha: NRL AIDS, SZÚ. http://www.aids-hiv.cz, www.szu.cz.
5. Salami AK, Olatunji PO, et al. Bacterial pneumonia in the AIDS patients. West Afr. J. Med. 2006Jan–Mar;25(1): 1–5.
6. Tansuphasawadikul, Pitisuttithem, et al.: Clinical features, etiology and short term outcomes of intersticial pneumonitis in HIV/AIDS patients. Southeast Asian J. Trop. Med. Publ. Health 2005Nov;36(6): 1469–1478.
5. Futterman DC. HIV and AIDS in adolescents. Adolesc. Med. 2004;5 : 369–391.
6. Power R, Gore-Felton C, et al. HIV: effectiveness of complementary and alternative medicíně. Prim. Care 2002Jun;29(2): 361–378.
7. Zegans LS, Gerhard AL, Coates TJ. Psychotherapies for the person with HIV disease. Psychiatr. Clin. North Am. 1994Mar;17(1): 149–162. www.unaids.org
8. HIV/AIDS Surveillance in Adolescents and Young Adults (through 2006). http://www.cdc.gov
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2008 Issue 12-
All articles in this issue
- Results of Treatment of Neonatal Hydronephrosis
- Bone Mineral Density in Cystic Fibrosis Patients – Results of a 3-years Folow-up and Intervention
- Prevalence and Risk Factors of Allergic Diseases in Preschool Children from Industrial and Rural Region of Slovak Republic
- Clinical Manifestations and Results of Laboratory Examinations in Four Patients with Alpha-Mannosidosis
- The Problem of HIV/AIDS in Pediatrics
- Anti-TNF Therapy in Juvenile Idiopathic Arthritis
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Results of Treatment of Neonatal Hydronephrosis
- Clinical Manifestations and Results of Laboratory Examinations in Four Patients with Alpha-Mannosidosis
- The Problem of HIV/AIDS in Pediatrics
- Prevalence and Risk Factors of Allergic Diseases in Preschool Children from Industrial and Rural Region of Slovak Republic
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

