-
Medical journals
- Career
Psoriáza u dětí – co nového?
Authors: H. Bučková
Authors‘ workplace: Kožní oddělení I. dětské interní kliniky, FN Brno prim. MUDr. H. Bučková, Ph. D.
Published in: Čes-slov Pediat 2008; 63 (11): 634-639.
Category: Review
Overview
Autorka se zaměřuje na etiopatogenezi psoriázy, klinické typy onemocnění v průběhu dětského věku. Zabývá se léčbou klasickou a nově nastupující léčbou biologickou.
Klíčová slova:
etiopatogeneze, klinické obrazy, diferenciální diagnostika, terapie lokální, terapie celková, biologikaÚvod
Psoriáza je chronické zánětlivé onemocnění kůže, které postihuje 1–3 % lidské populace. Jde o chorobu multifaktoriální, která se projeví u geneticky predisponovaných jedinců působením různých spouštěcích faktorů. Z hlediska etiopatogeneze je psoriáza zprostředkovaná především aktivovanými T lymfocyty [1, 2 ]. U pacientů s psoriázou je narušen normální proces diferenciace epidermálních buněk, který se projevuje hyperproliferací keratinocytů. V histologickém obraze dominuje akantóza, parakeratóza a monocytární infiltrát.
Dítě může onemocnět psoriázou v kterémkoliv věku, vzácně i kojeneckém. Epidemiologické studie prokázaly, že první výsev psoriázy se objeví u 37 % pacientů do dvacátého roku věku, ve 27 % do 15 let, u 10 % do 10 let věku, u 6,5 % do pátého roku a u 2 % dětí do dvou let věku. Dívky jsou postiženy častěji než chlapci [3, 5].
Provokujícím faktorem vzniku nebo exacerbace psoriázy u dětí je zejména nachlazení (nejčastěji streptokokové infekce, onemocnění respiračního traktu), pak poranění, stres, hormonální vlivy. První projevy onemocnění se u dětí liší od dospělých. U dětí jde převážně o gutátní výsev, často je postižena vlasatá část hlavy a obličej. Děti mají sklon ke generalizovaným výsevům. Těžký, protrahovaný průběh onemocnění vidíme zejména v pubertě. Obecně je onemocnění provázeno exacerbacemi a remisemi.
Riziko vzniku psoriázy u dítěte zdravých rodičů je 4%. Pokud jeden rodič má psoriázu, riziko se zvyšuje na 28 %, jsou li nemocní oba rodiče, je 65% pravděpodobnost, že dítě onemocní psoriázou. Časný výskyt psoriázy se váže k HLA antigenu typu B57, Cw6, DR7. U 73,7 % pacientů s gutátní formou psoriázy je vazba na HLA antigen Cw6, který se u zdravé populace vyskytuje jen v 7,4 % [5, 6]. Onemocnění psoriázou se vyskytuje nejčastěji u bělochů.
Klinické projevy
Gutátní výsev psoriázy (obr. 1) je u dětí typický. Jde o sytě červené, narůžovělé papulky průměru 2–3 mm až 1 cm, poseté stříbřitými šupinkami. Výsev bývá symetrický, generalizovaný, s věkem se může změnit na numulární, anulární, circinátní, plaky. U adolescentů jsou ložiska psoriázy v predilekcích jako u dospělých pacientů (vlasatá část hlavy, lokty, kolena, lumbosakrální a anogenitální oblast).
Image 1. Gutátní výsev psoriázy. Fig. 1. Eruption of psoriasis guttata. 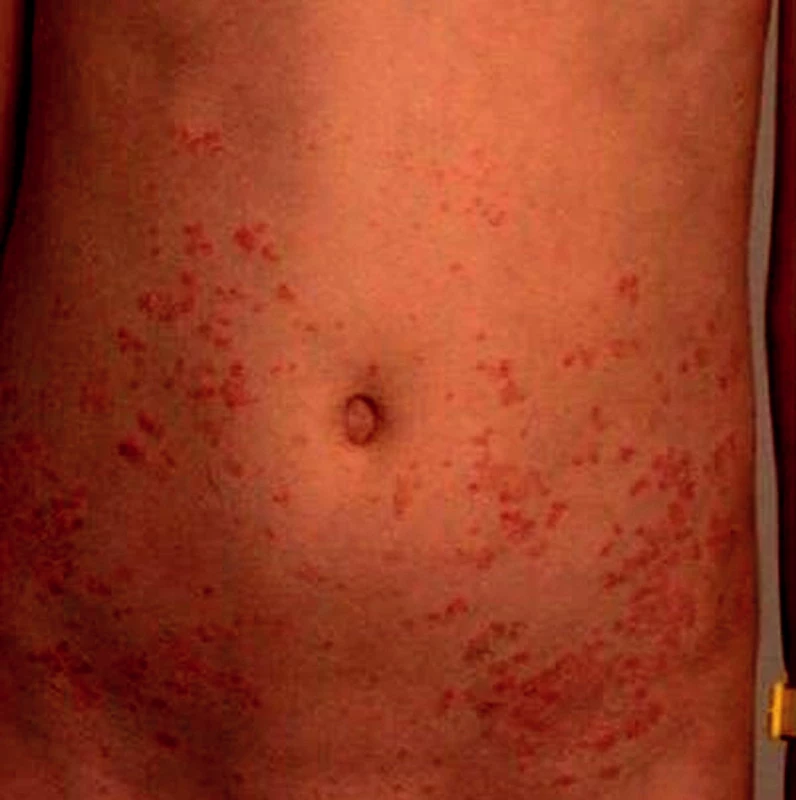
Kombinovaný obraz atopické dermatitidy a psoriázy vidíme u 5 % dětských pacientů, což koresponduje i s histologickým popisem. Tato kombinace je častá v rodinách s výskytem atopické dermatitidy. Postupně se kožní projevy změní v typickou psoriázu [7].
Inverzní psoriáza má ložiska ve flexurách (axily, třísla, pupek, centrální část hrudníku, perineum (obr. 2).
Image 2. Inverzní typ psoriázy. Fig. 2. Inversion type of psoriasis. 
Obtížně diagnostikovatelná je psoriáza v plenkové lokalizaci u batolat. Ostře ohraničené, sytě červené plaky splývají do ložisek, které jsou při krajích poseté stříbřitými šupinkami, ojediněle v okolí jsou drobné papulózní morfy. Klinický obraz může připomínat seboroickou dermatitidu nebo plenkovou dermatitidu, které jsou u batolat časté. Psoriáza v plenkové lokalizaci je vzácná, vyskytuje se jen u 4 % dětí, a to buď samostatně, nebo s generalizovaným výsevem [7]. Dívky v pubertě mívají ložiska psoriázy také na genitálu a perineu [8].
Psoriáza ve kštici často bývá prvním projevem onemocnění. Jde o ostře ohraničená, kulovitého tvaru ložiska nebo plaky se zarudlou spodinou, poseté stříbřitými šupinkami (obr. 3). Ložiska jsou často i při vlasové hranici, v obočí a zevním zvukovodu. Psoriázu ve vlasech musíme odlišit od seboroické dermatitidy. Variantou psoriázy ve kštici je pityriasis amiantacea (tinea amiantacea), která není vyvolána dermatofyty. Šupiny přiléhají k vlasu, pokrývají v trsech kštici. Pityriasis amiantacea je provázena výsevem psoriázy po těle nebo se vyskytuje i samostatně [9].
Image 3. Psoriatická ložiska ve kštici. Fig. 3. Psoriatic foci on the skull. 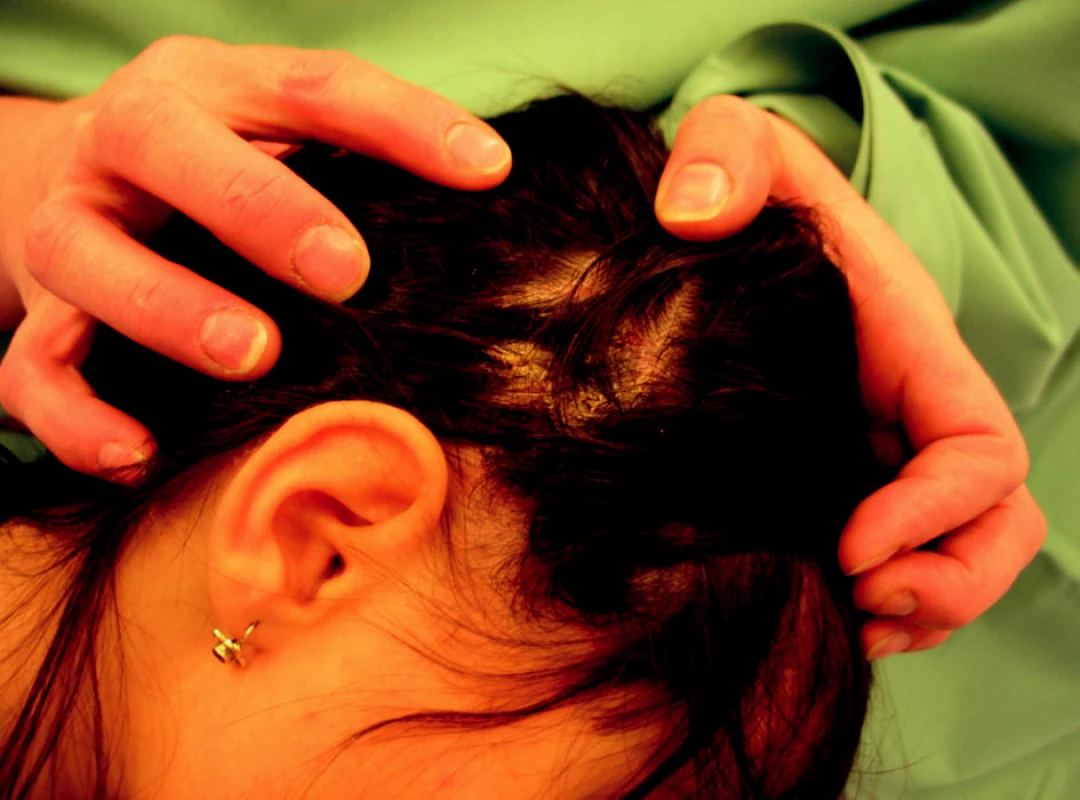
Postižení nehtů bývá jedním z příznaků onemocnění. Změny na nehtových ploténkách, zejména na rukou, vidíme až u 40 % dětí s psoriázou. Postižení nehtů se nevztahuje k pohlaví, typu psoriázy nebo závažnosti procesu. Studie, které byly zaměřeny na změny nehtových plotének u dětí s psoriázou, potvrdily tři druhy změn: v 62 % jsou nehty dolíčkováné, ve 30 % jde o onycholýzu a u 13 % je popisována subunguální hyperkeratóza [10].
Psoriasis pustulosa a psoriasis exfoliativa – erythrodermica patří k nejzávažnějším formám psoriázy, které vyžadují hospitalizaci, celkovou léčbu. Často jsou komplikovány septickým stavem pacienta.
Psoriasis exfoliativa je u dětí vzácná. Kůže je sytě červená, drobně se olupuje až na 90 % kožního povrchu. K celkovým příznakům patří porucha termoregulace a postižení kardiovaskulárního systému [3].
Pustulózní psoriáza začíná převážně bouřlivě z původně klasické psoriázy, ale může jít i o první výsev, a to již u kojenců. Pustulózní psoriáza byla popsána dokonce u 300 novorozenců v prvním týdnu života [11, 12]. Rozlišujeme dva typy výsevu: generalizovaný (obr. 4), nebo jsou pustulózní projevy v dlaních a na ploskách – Pustulosis palmaris et plantaris. Oba typy pustulózní psoriázy mohou být komplikovány chronickou multifokální sterilní osteomyelitidou nebo vzácně je popisován Sapho syndrom: synovitis, akné, pustulosis palmo-plantaris, psoriasis, hyperostosis, osteitis. Osteitida je patrná zejména na kostech dolních končetin, pánvi a klíčních kostech [13, 14]. Příčina pustulózní psoriázy není známa. Za prognosticky špatné znamení jsou považovány opakované výsevy pustulózní psoriázy.
Image 4. Pustulózní psoriáza. Fig. 4. Pustulous psoriasis. 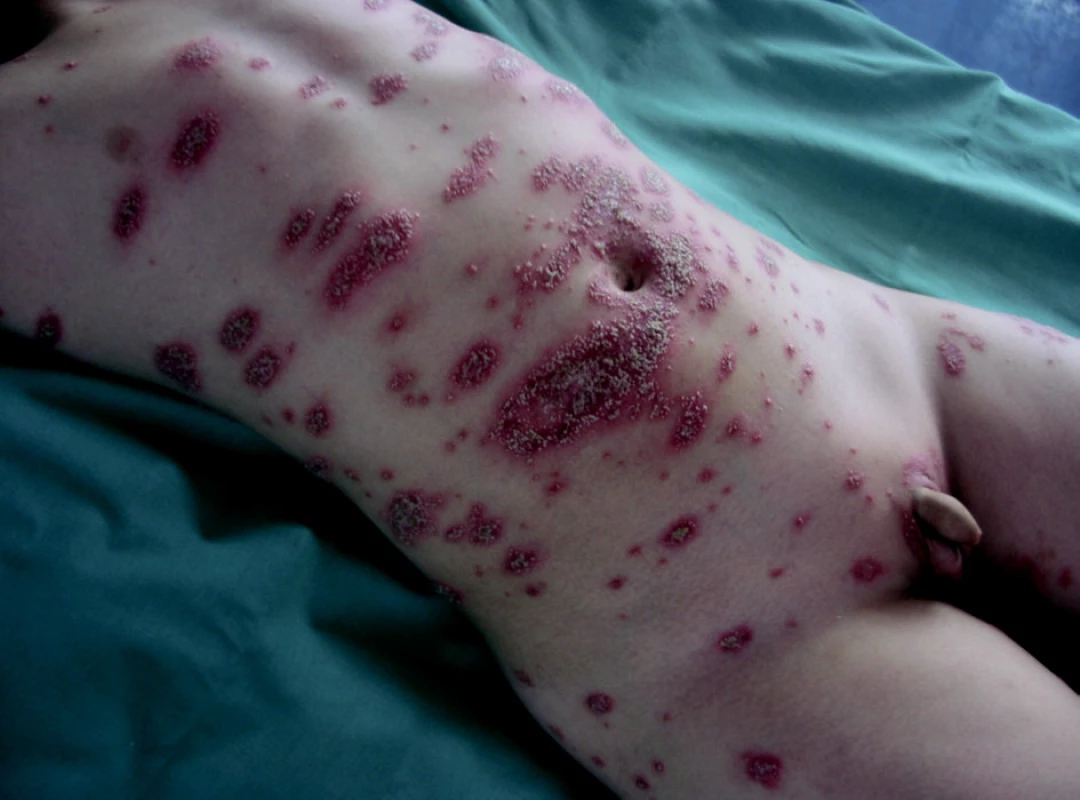
Psoriasis juvenilis artropatica, uveitis psoriatica jsou u dětí vzácné.
Diagnóza a vývoj onemocnění
U dvou třetin pacientů lze stanovit diagnózu podle klinického obrazu a anamnézy. Diagnózu podpoří dva příznaky. Auspitzův fenomén: drobné krvácení v ložisku po odloučení psoriatické šupiny a Koebnerův fenomén: vytvoření psoriatických morf v místě poranění.
Psoriáza je provokována infekty, stresem, zlepšuje se v letních měsících. Jde o chronické onemocnění s remisemi a exacerbacemi, v podstatě s nepředvídatelným vývojem. Výsev psoriatických morf může zcela ustoupit, u jiných pacientů zůstávají drobná ložiska v predilekcích na loktech, kolenou, výjimečně u dětí vidíme plošná chronická ložiska.
Diferenciální diagnostika
Gutátní i plaková psoriáza může být zaměněna s dalšími papuloskvamózními chorobami (tab. 1).
Table 1. Diferenciální diagnostika psoriázy a dalších papuloskvamózních onemocnění. 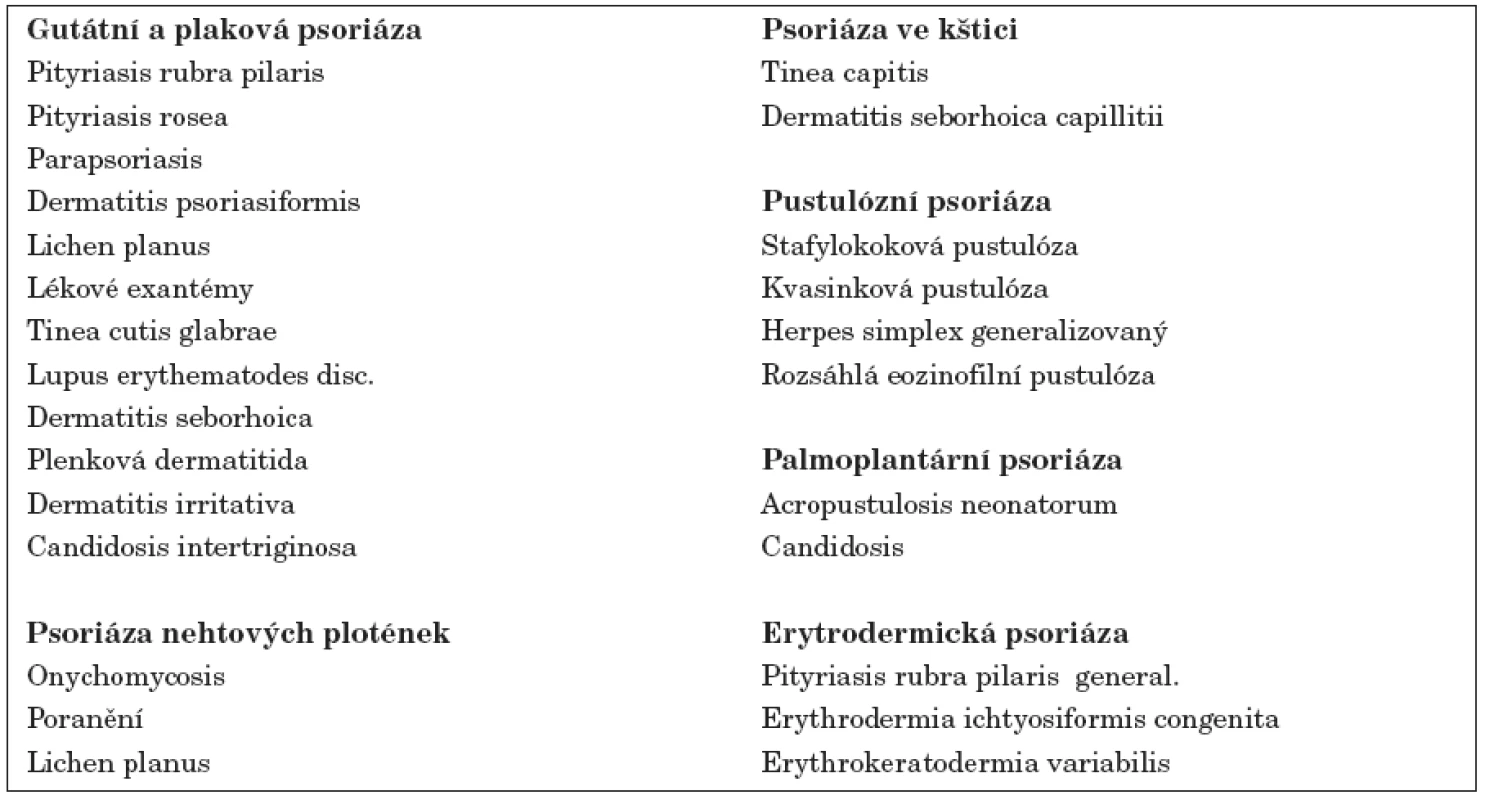
(Paller AS, Mancini AJ. Papulosquamous and Related Disorders. In Hurwitz Clinical Pediatric Dermatology. 3rd ed., chapter 4. Elsevier Saunders, 2006:91) Terapie psoriázy u dětí
Základem úspěšné léčby je několik aspektů. Rodiče a postupně i dítě musí získat v ordinaci podstatné informace o onemocnění, o zvoleném způsobu léčby. Důraz je kladen na zevní terapii, která by měla být jednoduchá, účinná k navození dlouhodobé remise onemocnění. Rodiče musí být přesvědčeni o významu pravidelného ošetření, u starších dětí je zapotřebí, aby se zapojily do ošetřování, respektovaly obecná doporučení.
Pacienti by se měli vyhýbat provokujícím faktorům, jako jsou např. agresivní tekutá mýdla, používání deodorantů do zapářkových oblastí, epilace, holení sekundárního ochlupení, měli by se chránit před infekty, stresem. U pacientů s opakovanými angínami se doporučuje tonzilektomie, která zabrání častým výsevům psoriázy.
Základem léčby je lokální terapie, která je efektní u 80 % pacientů. Terapie se liší ve fázi akutního vzplanutí a v subakutním a klidovém období. V akutní fázi onemocnění se užívají emolientia, která zvláčňují a zklidňují zánět v kůži a kombinují se s intervalovou aplikací lokálních kortikosteroidů 2. a 3. skupiny podle evropské klasifikace. Na odloučení šupin, hyperkeratotických plak se užívají keratolytické preparáty typu urey, u starších dětí kyseliny salicylové (3–5%). K doléčení ložisek se již výjimečně používají dehtové preparáty nebo cignolín. U moderních preparátů typu kalcipotriol, syntetického derivátu vitaminu D (0,005 %) v masťovém základu bývá ústup projevů onemocnění pozvolnější, až za 6–8 týdnů. Kalcipotriol se aplikuje do ložisek 2krát denně po odeznění akutních projevů psoriázy, často se kombinuje s intervalovou terapií lokálními kortikosteroidy [14, 15, 16].
Podobně lze užít lokální retionoid Tazaroten (0,05–0,1% krém), který se aplikuje do ložisek 1krát denně, opět s lokálními kortikosteroidy. Lékem volby k potlačení projevů psoriázy v obličeji a zapářkových oblastech je lokální imunomodulátor Tacrolimus mast, což je kalcineurinový inhibitor. Aplikuje se 2krát denně do ložisek, maximálně po dobu dvou měsíců [17]. Indikace Tacrolimu u dětí vyžaduje respektování pravidel doporučených Americkou (FDA) a Evropskou (EMEA) společností pro kontrolu léčiv a SÚKL (www. sukl. cz).
Preparáty s ureou, kyselinou salicylovou, kalcipotriolem se užívají k potlačení projevů psoriázy i ve vlasech.
Psoriatické změny nehtových plotének jsou pro pacienty velmi stresující, ale obtížně léčbou ovlivnitelné. Lékem volby jsou lokální kortikosteroidy s nejistým výsledkem. Injekční aplikace kortikosteroidu do nehtového lůžka a valu je velmi bolestivá a u dětí se neužívá.
Dalším způsobem léčby je fototerapie. Obecně slunění a přímořská léčba – thalasoterapie – se doporučují v subakutní fázi psoriázy, k dohojení ložisek. Thalasoterapie je u většiny psoriatiků efektní. Obecné zásady pobytu dítěte na slunci musí být respektovány. Lékem volby u dětských psoriatiků jsou úzkospektré UVB zářiče (312 nm). Fototerapie probíhá na dermatologických pracovištích, podle přesně stanovených pravidel, abychom se vyhnuli negativním účinkům záření, nedoporučuje se u dětí do 2–3 let věku [18, 19].
Celková terapie
U pacientů s psoriázou vyšetřujeme potencionální fokusy, často děti léčíme antibiotiky, podle výsledku bakteriální citlivosti. Osvědčený v léčbě je prokain penicilin. Celková terapie je vyhrazena na těžké, torpidní, refrakterní případy, nereagující na běžnou lokální léčbu nebo fototerapii. Používá se metotrexát, cyklosporin, retinoidy.
Biologika jsou novým lékem 21. století. Jde o biotechnologicky vyráběné celkové léky cíleně modifikující biologickou odpověď na molekulární úrovni. Biologika našla široké využití napříč spektrem medicínských oborů, v dermatologii zejména jde o autoimunitní dermatózy, včetně psoriázy.
Používaná biologika u dospělých pro léčbu psoriázy dělíme do dvou skupin:
- a) léky blokující tumory nekrotizující faktor – entarecept, infliximab, adalimumab,
- b) léky blokující aktivaci T lymfocytů či eliminující patologické lymfocyty – efalizumab, alefacept.
Biologika se používají u dětí např. v revmatologii, popisovány jsou první zkušenosti s léčbou středně těžké a těžké psoriázy u dětí [20]. Jde o případy, kdy selhala dosavadní konvenční terapie [3, 20]. Biologika zasahují cíleně na molekulární úrovni do patogenetických pochodů vzniku psoriázy. Užívají se dlouhodobě, navozují dlouhodobou remisi, mají menší počet nežádoucích účinků než stávající celkové léky, nevykazují známky lékových interakcí ani rizik kumulativního toxického působení při dlouhodobém podávání. Veškeré informace o pacientech, kteří užívají biologika, se shromažďují v registrech, tím se získávají další informace o bezpečnosti těchto nově užívaných léků [20].
Závěr
Psoriáza je chronické zánětlivé kožní onemocnění, které má značný vliv na fyzické, psychické a sociální aspekty života dětí i dospělých pacientů. Základem léčby u dětí zůstává zevní terapie.
Cílem terapie je dostat onemocnění pod kontrolu, dosáhnout rychlé a dlouhodobé remise. U pozvolna ustupujících, recidivujících, generalizovaných projevů psoriázy se volí celková léčba.
V případě, že i tato terapie je bez efektu, pacient terapii netoleruje, dochází k rychlým exacerbacím po vysazení léku, naskýtá se ve 21. století i u dětí možnost biologické léčby. Užití biologické léčby u dětí se uvažuje u středně těžké a těžké psoriázy v případě selhání veškeré konvenční terapie doporučované k léčbě psoriázy v tomto věkovém období [21].
Došlo: 21. 7. 2008
Přijato: 27. 8. 2008
Prim. MUDr. Hana Bučková, Ph.D.
Kožní oddělení
I. dětská interní klinika FN Brno
Černopolní 9
625 00 Brno
e-mail: hbuckov@fnbrno.cz
Sources
1. Bos JD, De Rie M. The pathogenesis of psoriasis: imunological facts and speculations. Immunol. Today 1999;20 : 4–46.
2. Štork J, Klubal R. Imunopatogeneza psoriázy. Čs. Derm. 2001;76(6): 311–317.
3. Paller AS, Mancini AJ. Papulosquamous and related disorders. In Hurwitz Clinical Pediatric Dermatology. 3rd ed., chapter 4. Elsevier Saunders, 2006 : 85–94.
4. Hurwitz S. Childhood psoriasis. In Hurwitz S. Clinical Pediatric Dermatology. 2nd ed. Philadelphia: WB Saunders Company, 1993 : 103–106.
5. Elder JT, Nair RP, Henseler T, et al. The genetics of psoriasis. Arch. Dermatol. 2001;137(11): 1147–1454.
6. Bowcock AM, Barker JN. Genetics of psoriasis: The potential impact on new therapies. J. Am. Acad. Dermatol. 2003;49(Suppl 2): S51–S56.
7. Morfia A, Rogers M, Fischer G, et al. Childhood psoriasis. A clinical review of 1262 cases. Pediatr. Dermatol. 2001;18(3): 188–198.
8. Fischer G, Rogers M. Vulvar disease in children: a clinical audit of 130 cases. Pediatr. Dermatol. 2000;7(1): 1–6.
9. Abdel-Hamid IA, Agha SA, Moustafa YM, et al. Pityriasis amiantacea: A clinical and etiopathologic study of 85 patients. Int. J. Dermatol. 2003;42(4): 260–264.
10. Al Mutairi N, Machanda A, et al. Nail changes in childhood psoriasis: A study from Kuvajt. Ped. Dermatol. 2007;24(1): 7–10.
11. Zelickson BD, Miller SA. Generalized pustular psoriasis. A review of 63 cases. Arch. Dermatol.1991;127(9): 1339–1345.
12. Ivker RA, Grin-Jorgensen CM, Vega VK, et al. Infantile generalized pustular psoriasis associated with lytic lessions of the bone. Ped. Dermatol. 1993;10(3): 277–282.
13. Huber AM, Lam PY, Duffy CM, et al. Chronic recurrent multifocal osteomyelitis, clinical outcomes after more than five years of follow-up. J. Pediatr. 2002;141(2): 198–203.
14. Darley CR, Cunilife WJ, Green CM, et al. Safety and efficacy of calcipotriol ointment in treating children with psorisis vulgaris. Br. J. Dermatol. 1996;135(3): 390–393.
15. Oranje AP, Marcoux D, Svensson A, et al. Topical calcipotriol in childhood psoriasis. J. Am. Acad. Dermatol. 1997;36(2Pt1): 203–208.
16. Travis LB, Siverberg NB. Psoriasis in infancy? Therapy with calcipotrione oinment. Cutis 2001;67(5): 341–345.
17. Freeman AK, Linowski GJ, Brady C, et al. Tacrolimus oinment for the treatment of psoriasis on the face and intertriginous areas. J. Am. Acad. Dermatos. 2003;48(4): 564–568.
18. Atherton DJ, Cohen BL, Knobler E, et al. Phototherapy for children. Ped. Dermatol. 1996;13(5): 415–426.
19. Barbagallo J, Spann CT, Tutrone WD, et al. Narrowband UVB phototherapy for treatment of psoriasis: e revew an update. Cutis 2001;68(5): 345–347.
20. Paller AS, Siegfried EC, et al. Etanercept treatment for children and adolescents with Plaque psoriasis. N. Engl. J. Med. 2008;358(17): 241–251.
21. Benáková N, Ettler K, Štork J, Vašků V. Psoriáza nejen pro praxi. Praha: Triton, 2007 : 131–140. ISBN 978-80-7254-966-5.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2008 Issue 11-
All articles in this issue
- Fenylketonurie v dospělosti
- Úskalí prenatálního ultrazvukového screeningu v diagnostice závažných vrozených vývojových vad ledvin a močových cest Prospektivní studie, předběžné výsledky
- Cysta choledochu – klinické projevy, chirurgická technika a výsledky
- Kaustické poranění rektosigmatu patnáctiletého chlapce
- Preimplantační genetická diagnostika monogenně podmíněných chorob – její možnosti, úskalí a první úspěchy v České republice
- Psoriáza u dětí – co nového?
- Léčení asthma bronchiale, atopického ekzému, onemocnění ledvin a močových cest v Dětské lázeňské léčebně Lázně Kynžvart
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Fenylketonurie v dospělosti
- Cysta choledochu – klinické projevy, chirurgická technika a výsledky
- Úskalí prenatálního ultrazvukového screeningu v diagnostice závažných vrozených vývojových vad ledvin a močových cest Prospektivní studie, předběžné výsledky
- Kaustické poranění rektosigmatu patnáctiletého chlapce
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

