-
Medical journals
- Career
Pediatrická prevencia pri chronických chorobách obličiek
Authors: M. Šašinka 1; Ľ. Podracká 2
Authors‘ workplace: Katedra pediatrie Slovenskej zdravotníckej univerzity, Bratislava vedúca doc. MUDr. K. Furková, CSc., mim. prof. 1; I. Klinika detí a dorastu LF UPJŠ, Košice prednostka prof. MUDr. Ľ. Podracká, CSc. 2
Published in: Čes-slov Pediat 2008; 63 (10): 580-586.
Category: Review
Overview
Počet detí s chronickou obličkovou chorobou (CHOCH) hrozivo narastá, preto otvorenou výzvou pre detského nefrológa ako aj pediatra prvého kontaktu je aktívne vyhľadávanie rizikových faktorov a účinná prevencia.
Okrem anémie a porúch metabolizmu kalcia/fosforu sú deti s CHOCH vnímavejšie na infekcie, majú často kardiovaskulárne komplikácie a vyššiu pravdepodobnosť malignity. V prevencii infekcií je účinné očkovanie (chrípka, pneumokoky, hepatitída B, u vysokorizikových aj hepatitída A), ochrana kože a slizníc, prevencia infekcií ústnej dutiny, skríning tuberkulózy a včasná účinná liečba hepatitídy C. Neoddeliteľnou súčasťou prevencie kardiovaskulárneho postihnutia je manažment dyslipidémie zameraný na dosiahnutie cieľovej hodnoty LDL cholesterolu <2,6 mmol/l. Ak má pacient aj diabetes mellitus, je cieľovou koncentráciou LDL cholesterolu <1,8 mmol/l. Pravidelný USG skríning uropoetického traktu má svoje miesto pri aktívnom vyhľadávaní malignít. Potrebné preventívne opatrenia sa uvádzajú v tabuľkách. Ich dôsledne uplatňovanie môže kvalitu života a dlhodobé prežívanie detí s CHOCH podstatne zlepšiť.Kľúčové slová:
chronická obličková choroba (CHOCH), imunodeficiencia, chrípka, hepatitída A, B, C, dyslipidémia, nádory uropoetického traktu, skríning a prevenciaÚvod
Posledné desaťročie 20. storočia a začiatok 21. storočia charakterizuje pozoruhodný a ťažko vysvetliteľný fenomén – stúpa výskyt a závažnosť chronických obličkových chorôb (CHOCH), podobne ako to možno pozorovať pri diabetes mellitus 2. typu, obezite a niektorých ďalších chorobách (civilizačných?). Napríklad v USA incidencia terminálneho zlyhania obličiek (t.j. stav, pri ktorom môže život chorého udržať len eliminačná liečba alebo transplantácia obličky) stúpla od r. 1990 do r. 2005 z 200/milión na 347/milión obyvateľov a prevalencia z 800/milión na 1569/milión obyvateľov. Vzostup je teda temer dvojnásobný. Podobné trendy sú aj v ostatných častiach sveta, takže počet chorých s terminálnym zlyhaním obličiek už celosvetovo dosahuje 2 milióny a CHOCH v rozvinutých krajinách už postihuje každého 9. človeka [1]. Úmerne k tomu stúpajú aj náklady na pacientov s CHOCH. V USA to robí vzostup z 8 miliárd v r. 1993 na 20 miliárd US $ v r. 2005 u chorých s terminálnym zlyhaním obličiek a u chorých s CHOCH z 10 na 42 miliárd US $ ročne.
Na náraste počtu detských pacientov s CHOCH sa podieľa dlhodobé prežívanie detí s ťažkými vrodenými chybami uropoetického systému, pokles úmrtnosti na akútnu renálnu insuficienciu, stúpajúca incidencia autoimunitných chorôb, ale i vzostup obezity u detí a s ňou súvisiaci nárast incidencie artériovej hypertenzie, či neočakávané stúpanie výskytu diabetes mellitus typu 2 aj u detí a adolescentov.
Preto je žiaduce, aby sa v povedomí pediatrov „udomácnili“ kritéria CHOCH, poznanie jej štádií a v praxi sa osvojili jednoduché metódy jej manažmentu a prevencie. Prvým krokom k dosiahnutiu tohto cieľa je zlepšenie diagnostiky a liečby chronických nefropatií. Je známe, že chronické nefropatie sa stále nedostatočne diagnostikujú a liečia.
Donedávna chýbal v klinike jednotný systém klasifikácie vychádzajúci z laboratórnej analýzy závažnosti obličkovej choroby, ktorý by súčasne posudzoval aj poruchu renálnych funkcií vo vzťahu k celkovým komplikáciám, riziku straty obličkových funkcií a vývoju kardiovaskulárnych chorôb. Až v r. 2002 sa zjavili guidelines K/DOQI (Kidney Disease Outcomes Quality Initiative), ktoré už postupne akceptovali medzinárodné internistické spoločnosti, avšak treba poznamenať, že ich všeobecné rozšírenie medzi pediatrickou verejnosťou stále zaostáva.
Chronická obličková choroba prebieha v 5 štádiách. Určiť presne štádium CHOCH u každého pacienta je veľmi dôležité, lebo od toho sa odvíja vytýčenie dlhodobej prognózy, definovanie potrebných preventívnych opatrení ako aj výber adekvátnej liečby (tab. 1).
Table 1. Štádia chronickej obličkovej choroby (CHOCH) 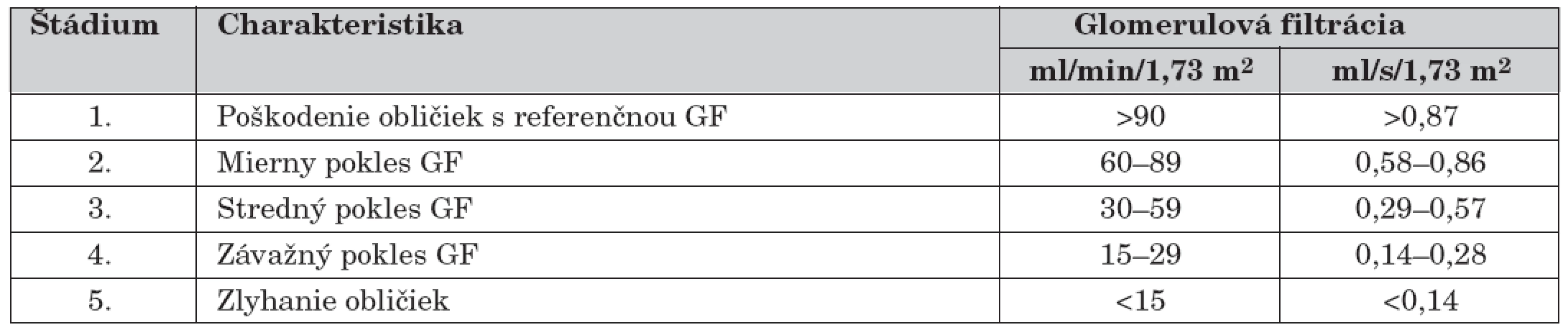
Pacienti s CHOCH sú vystavení riziku mnohých chorôb. Poruchy imunitných funkcií vedú k vysokému riziku vzniku infekcií, ale aj malignít. U chorých s CHOCH je častý diabetes mellitus a dyslipidémia, preto je u nich mimoriadne vysoké riziko kardiovaskulárnych komplikácií. S prekvapením viaceré klinické prieskumy zistili, že preventívne opatrenia u chorých s CHOCH sa neaplikujú dôsledne a zabúda sa na odlišnosti preventívnych postupov pri CHOCH, ktoré sa líšia od všeobecne platných zásad v bežnej populácii. Určitým povzbudením sú novšie demografické údaje, ktoré demonštrovali, že za ostatné 3 roky sa podarilo prudký vzostup výskytu a progresie CHOCH spomaliť, k čomu nepochybne prispelo aj zavedenie preventívnych postupov pri CHOCH (guidelines) vychádzajúcich z medicíny založenej na dôkazoch [2]. V tomto článku sa zameriame na niektoré z nich, pričom opomenieme prevenciu renálnej osteodystrofie a anémie pri CHOCH, ktoré svojím rozsahom presahujú rámec tejto publikácie.
1. Riziko infekcií a ich manažment
Imunodeficiencia pri CHOCH je vyvolaná zásahom do viacerých zložiek imunity, pretože postihuje naivnú i získanú imunitu, imunitnú odpoveď T - i B-buniek, fagocytózu monocytov/makrofágov, chemotaxiu polymorfonukleárnych leukocytov, opsonizáciu, poruchu kožnej bariéry (exkoriácie z pruritu, xerózy a atrofie potných žliaz) a slizničných bariér (ulcerácie v tráviacom trakte) a ďalších imunitných funkcií [3, 4]. Logickým dôsledkom tohto stavu je vyššia incidencia baktériových infekcií pľúc, čreva, peritonea, kože a uropoetického traktu. Častým vyvolávateľom infekcií u chorých s CHOCH je bežný Staphylococcus (bakteriémia z prelomenia kožno-slizničných bariér) a Escherichia coli (cez gastrointestinálne ulcerácie).
Sepsa je u pacientov so zlyhaním obličiek 100–300-krát častejšia ako v bežnej populácii [6], častá (a neraz fatálna) je infekčná endokarditída a infekcia uropoetického traktu s následnou urosepsou. Gramnegatívna pneumónia nie je zriedkavá a úmrtnosť na pneumóniu je u chorých s CHOCH 14–16-krát vyššia ako v bežnej populácii. Rovnako je u nich aj vysoká vnímavosť na tuberkulózu, plesňové a vírusové infekcie, najmä pre sprievodné poruchy funkcie T-buniek (lymfopénia, zlá odpoveď na mitogény, znížená odpoveď na očkovanie).
1.1 Skríning a profylaxia baktériových infekcií
Vzhľadom na vysokú frekvenciu baktériových infekcií u detí s CHOCH a ich nepriaznivú prognózu je vhodné zamerať sa na ich aktívne vyhľadávanie, ale najmä dbať na dôslednú prevenciu. Deti s CHOCH si vyžadujú osobitnú starostlivosť o kožu, predovšetkým liečbu pruritu a xerózy (zvláčňovanie špeciálnymi krémami) ako aj drobných porúch kontinuity kože, malých rán a trhliniek. Zvýšenú pozornosť treba venovať deťom s artério-venóznymi (A-V) fistulami. Na skríning stafylokokových infekcií sa u detí osvedčila pravidelná kultivácia výteru z nosa. Ak je kultivácia stafylokokov pozitívna, odporúčajú sa antibaktériové masti, napr. s mupirocínom (Bactrobam) aplikované do nosa 2x denne 5 dní a potom raz týždenne. Na ochranu A-V fistúl je vhodná mupirocínová alebo gentamycínová masť (tab. 2).
Table 2. Prevencia baktériových infekcií u chorých s chronickou obličkovou chorobou (CHOCH) (podľa [2]). ![Prevencia baktériových infekcií u chorých s chronickou obličkovou chorobou (CHOCH) (podľa [2]).](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/8549150f51d2137c672e229e4d7118fd.png)
Pri dlhodobej lokálnej aplikácii antibiotík pochopiteľne narastá riziko vývoja rezistentných kmeňov. Vlani sa zjavila zaujímavá štúdia u dospelých s CHOCH, v ktorej denné užívanie 325 mg kyseliny acetylsalicylovej významne znižovalo výskyt stafylokokových infekcií [7]. Kyselina acetylsalicylová inhibuje gény virulencie Staphylococcus aureus a preto u detí starších ako 12 rokov by to mohla byť účinná prevencia týchto infekcií, treba to však overiť v prospektívnych štúdiách.
Chronické zápaly a baktériové infekcie ústnej dutiny (stomatitídy, gingivitídy, periodontitídy) sú u chorých s CHOCH 2-krát častejšie ako u zdravých. Znamená to vyššie kardiovaskulárne riziko, vrátane rizika infekčnej endokarditídy. U detí s CHOCH a vrodenou chybou srdca a u chorých s hemodialyzačným katétrom by sa preto mala pred stomatologickým výkonom vždy robiť profylaxia endokarditídy. Odporúča sa jednorazová dávka amoxycilínu per os (podľa hmotnosti), pri alergii na penicilín jednorazovo klindamycín. Niektorí autori odporúčajú túto profylaxiu u všetkých chorých s CHOCH 1 hodinu pred každým stomatologickým výkonom [2]. Upozorňujú na spoločné rysy pacientov s vrodenou chybou srdca a A-V fistulou.
Špecifickú prevenciu si vyžadujú respiračné infekcie, zvlášť infekcie vyvolané Streptococcus pneumoniae. Hlavné ťažisko prevencie tu spočíva vo včasnom očkovaní. Všetci pacienti s CHOCH majú výraznú poruchu opsonizácie a preto majú byť aspoň raz očkovaní proti pneumokokom. Revakcinácia po 5 rokoch sa odporúča u chorých s funkčnou aspléniou (po splenektómii, zreteľná splenomegália, iné), s nefrotickým syndrómom, myelómom alebo inou malignitou, kosáčikovou anémiou a čakatelia na transplantáciu obličky. Titer protilátok proti pneumokokom je po prvom očkovaní dostatočný (>200 μg/l), ale až u polovice rýchlo klesá do jedného roka po očkovaní. Opakovaná vakcinácia udrží odolnosť proti pneumokokovej infekcii asi 2 roky, preto sa u nich odporúča preočkovanie každé 2 roky, avšak treba upozorniť, že sa spája s vyšším rizikom komplikácií po revakcinácii [8]. Preočkovanie sa má preto robiť len vtedy, ak ide o vysokorizikových pacientov a koncentrácia protilátok proti pneumokom klesne pod 200 μg/l.
1.2 Skríning a profylaxia tuberkulózy
U chorých so zlyhaním obličiek a CHOCH sa neraz zistí klinicky nenápadný začiatok mimopľúcnej tuberkulózy. Hoci celkový výskyt tuberkulózy u chorých s CHOCH v rozvinutých krajinách nie je vysoký (1–2 %, vyšší v niektorých sociálnych skupinách, napr. u Rómov), majú títo pacienti viac ako 50-násobné riziko reaktivácie latentnej tuberkulózy, v porovnaní s celkovou populáciou [9]. Celkové príznaky tbc a CHOCH (slabosť, únava, nechutenstvo, strata hmotnosti) sú temer rovnaké a preto diagnóza spočíva v skríningu. Chorí, ktorí nereagujú na Mantoux test s 5 U PPD, majú byť znovu vyšetrení s 250 U – 2 testy zvýšia senzitívnosť, ale špecifickosť je nižšia. Sľubné výsledky v diagnostike latentnej tbc sa pozorovali pri stanovení interferónu-γ (IFN-γ). V prevencii reaktivácie tbc sa u chorých s CHOCH odporúča raz ročne opakovať testy a rtg snímku pľúc už u pacientov v 2.–3. štádiu CHOCH, pretože takto sa môže terapia začať a skončiť ešte pred potrebou dialýzy a/alebo transplantácie obličky (tab. 3).
Table 3. Prevencia tuberkulózy u chorých s chronickou obličkovou chorobou (CHOCH) (podľa [2]). ![Prevencia tuberkulózy u chorých s chronickou obličkovou chorobou (CHOCH) (podľa [2]).](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/3e588ba51db44c9a2e1e49266dbf07f6.png)
Pacienti s CHOCH a pozitívnosťou Mantoux II s induráciou aspoň 10 mm alebo s induráciou aspoň 5 mm a dôkazom predchádzajúcej tuberkulóznej infekcie na rtg snímke pľúc majú byť preliečení [10]. Odporúča sa izoniazid 300 mg/1,73 m2/24 h alebo 900 mg/1,73 m2/24 h (15 mg/kg/24 h) 3-krát týždenne po dobu 6–9 mesiacov, samozrejme s pyridoxínom (aspoň 25 mg/24 h). Režim 3-krát týždenne je vhodný pre dialyzovaných pacientov (podá sa im INH priamo v dialyzačnom centre). Ak chorý neznáša izoniazid, odporúča sa rifampicín 600 mg/24 h alebo 3-krát týždenne najmenej 6 mesiacov, event. kombináciu rifampicín 600 mg/24 h + pyrazínamid 25–35 mg/kg/24 h 3-krát týždenne po dobu 2 mesiacov [2]. Táto posledná kombinácia sa odporúča najmä u chorých v štádiu 5.
1.3 Prevencia vírusových infekcií
Prevencia chrípky
Očkovanie proti chrípke u chorých s CHOCH znižuje počet hospitalizácii a u pacientov liečených peritoneálnou dialýzou aj mortalitu. U chorých s CHOCH sa preto odporúča každoročné očkovanie proti chrípke (tab. 4). Napriek tomu je reálna situácia opačná, preočkovanosť detí s CHOCH proti chrípke je nižšia ako preočkovanosť proti iným infekčným chorobám. Otvorene treba povedať, že je to zapríčinené predovšetkým postojom pediatrov prvého kontaktu, pretože ide o deti, ktoré navštevujú ambulanciu praktického lekára pre deti a dorast opakovane. Musí byť zásadou, že tieto deti sa majú očkovať proti chrípke ihneď pri stanovení diagnózy CHOCH a potom každoročne, ako náhle je k dispozícii nová očkovacia látka. Na nízkej preočkovanosti detí s CHOCH sa podieľajú aj mnohí odborní detskí lekári, ktorí sledujú tieto deti vo svojich špecializovaných odborných ambulanciách. Miesto aby upozornili rodičov, že pre ich deti znamená chrípka (aj s ľahkým priebehom) veľké riziko, dokonca s možnosťou ohrozenia ich života, zvažujú neexistujúce kontraindikácie pre očkovanie proti chrípke.
Table 4. Preventívne očkovania u chorých s chronickou obličkovou chorobou (CHOCH) (podľa [2]). ![Preventívne očkovania u chorých s chronickou obličkovou chorobou (CHOCH) (podľa [2]).](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/72c7325074f9ac1506d84dc9d69e34e8.png)
Prevencia hepatitídy A
Očkovanie tromi injekciami proti hepatitíde A (0, 1, 6 mes.) sa odporúča u vysokorizikových chorých s CHOCH: pacientom s chronickou chorobou pečene, hepatitídou C, infekciou HIV, homosexuálom, heterosexuálom s množstvom partnerov (tínedžeri) a užívateľom i.v. drog.
Prevencia hepatitídy B
Všetci chorí s CHOCH, ktorí majú byť zaradení do dialyzačného programu, musia mať vyšetrený povrchový antigén hepatitídy B (HBsAg) a protilátky proti antigénom vírusu hepatitídy B (HBV). Za imúnnych sa pokladajú chorí, ktorí majú po očkovaní titer protilátok anti-HBV >10 mIU/ml. U chorých s CHOCH sa odporúča raz ročne vyšetriť titry anti-HBV protilátok a s pomocou booster HBV vakcíny ich udržiavať aspoň na koncentrácii 10 mIU/ml. Vhodná je rekombinantná vakcína (40 μg i.m.) v sérii troch injekcií (0, 1–2, 4–6 mes.), titer sa kontroluje o 6–8 týždňov po 3. injekcii. Pri progresii nefropatie sa sérokonverzia po očkovaní zhoršuje, preto vakcinácia sa má robiť už v štádiu 2–3 CHOCH.
Prevencia hepatitídy C
Prevalencia hepatitídy C (HEC) u chorých na eliminačnej liečbe je 2,6–22,9 % a stúpa úmerne s dĺžkou trvania dialyzačného programu. Preto sa u chorých s 5. štádiom CHOCH odporúča vyšetrovať protilátky proti vírusu HEC (HCV) a aktivitu alanínaminotransferázy (ALT) každých 6 mesiacov [11]. U pacientov s infekciou HCV a CHOCH sa častejšie vyvinie cirhóza pečene a hepatocelulárny karcinóm, dĺžka ich života je skrátená.
Na druhej strane, chorí s infekciou HCV majú až o 40 % vyššiu pravdepodobnosť ako zdraví, že sa u nich vyvinie CHOCH. Chronická obličková choroba u pacientov s infekciou hepatitídy C rýchlejšie progreduje do štádia 5 [2]. Obličkový štep u chorých s infekciou HCV prežíva kratšie, liečba s IFN-α je u nich kontraindikovaná, preto sa infekcia musí eradikovať ešte pred transplantáciou obličky [12]. Opatrenia na zabránenie prenosu HCV v dialyzačných centrách musia preto byť prísne a pacientov s infekciou HCV a CHOCH treba dôsledne liečiť – v minulosti to bol najmä ribavirin a IFN-α (resp. pegylovaný IFN-α), dnes sa dáva prednosť lamivudínu.
2. Poruchy lipidov a ich manažment
Pacienti s vyššími štádiami CHOCH majú rovnaký „aterogénny“ profil lipoproteínov ako závažné kardiovaskulárne choroby, t.j. vysoké koncentrácie LDL, nízke HDL a zvýšené koncentrácie triacylglycerolov. Zistilo sa, že úprava koncentrácií lipidov zreteľne spomaľuje progresiu CHOCH [13]. Podľa guidelines K/DOQI je u chorých s CHOCH v štádiu 1–4 indikovaná liečba statínmi, samozrejme s obmedzeniami, ktoré platia pre detský vek [14]. Cieľová koncentrácia LDL v štádiu CHOCH 1–4, ktoré má dosiahnuť každá terapia dyslipidémie, má byť <2,6 mmol/l. Prísnejšie sú kritériá pre pacientov, ktorí majú okrem CHOCH aj diabetes – tu sa má dosiahnuť koncentrácia LDL pod 1,8 mmo/l (tab. 5). Dosiahnutie týchto koncentrácií znižuje úmrtnosť pacientov s CHOCH na kardiovaskulárne choroby u diabetikov aj nediabetikov [15].
Table 5. Preventívne opatrenia pri dyslipidémii a zmenách glykémie u chorých s chronickou obličkovou chorobou (CHOCH) (upravené podľa [2]). ![Preventívne opatrenia pri dyslipidémii a zmenách glykémie u chorých s chronickou obličkovou
chorobou (CHOCH) (upravené podľa [2]).](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/51972c8fe61cd597185ce51b8d78f1b7.png)
Sledovanie koncentrácií lipidov nalačno môže v ambulantnej praxi narážať na problémy, preto ak koncentrácie lipidov odobrané po jedle sú zvýšené (LDL >4,9 mmol/l, triacylglyceroly >5,7 mmol/l), majú sa ihneď vyšetriť koncentrácie nalačno. Ak sú vyššie, treba ihneď začať liečbu. Prvou podmienkou úspešnej liečby je okamžitá zmena životného štýlu a diéta, nasleduje uvážené použitie statínov, živíc, ezetimibu, niacínu a fibrátov. Väčšinu z týchto liekov možno použiť bez problémov v adolescencii, resp. už v puberte, kedy sa CHOCH u detí dostáva do pokročilejších štádií u väčšiny z nich a aj zmeny lipidov sú zreteľné. U menších detí naráža ich použitie na problémy, ktoré nespočívajú v kontraindikáciách, ale skôr v tom, že ich optimálne dávky a toxicita nie sú u malých detí známe (farmaceutickým firmám sa nevyplatí robiť nákladné kontrolované štúdie kvôli predaju malých dávok lieku malým deťom). Aj malý počet štúdií so statínmi u detí však zistil ich účinnosť a bezpečnosť aj v nižších vekových kategóriách a poškodených obličkách.
Kombinovaná liečba so statínmi a fibrátmi alebo ezetimibom je však spojená s rizikom myozitídy, ba dokonca rabdomyolýzy a preto liečení pacienti vyžadujú trvalé starostlivé sledovanie [16]. Zvlášť opatrní treba byť u chorých s CHOCH, ktorí sú liečení inhibítormi kalcineurínu (cyklosporín A, takrolimus), hoci tieto by sa nemali používať ani pri miernom stupni renálnej insuficiencie pre vysoké riziko vzniku tubulointersticiálnej nefritídy. Oba lieky totiž zvyšujú koncentráciu statínov v sére a tým riziko myozitídy a rabdomyolýzy prudko stúpa. Statíny zvyšujú aj koncentrácie iných liekov v sére, napr. rapamycínu.
U chorých s CHOCH sa odporúča sledovať koncentrácie lipidov raz ročne, ale po začatí každej novej terapie, ktorá môže ovplyvniť koncentráciu lipidov, už o 2–3 mesiace od jej začiatku [2].
3. Poruchy glykémie, jej manažment
Diabetes mellitus patrí k najdôležitejším a u dospelých aj k najčastejším príčinám chronickej obličkovej choroby. Už samotná CHOCH, jej progresia a jej kardiovaskulárne komplikácie zhoršujú reguláciu glykémie [13]. Udržanie glykémie vo fyziologickom rozmedzí predĺži život chorého s CHOCH [17]. Jedným z pilierov prevencie u chorých s CHOCH je kontrola a udržanie koncentrácie HbA1cpod 7 % [18]. Diabetická nefropatia bola ešte donedávna u detí a adolescentov temer neznámou chorobou. So stúpajúcim výskytom diabetes mellitus typ 1 a so stále častejším dôkazom diabetes mellitus typ 2 aj v detskom veku a adolescencii začínajú pribúdať aj opisy výskytu diabetickej nefropatie v tomto vekovom období.
Terapiu diabetes mellitus riadi aj u chorých s CHOCH diabetológ, ale táto liečba má niektoré špecifiká. U detí a dospievajúcich varírujú glykémie podstatne viac ako v neskoršom veku a preto liečba musí vychádzať z pravidelného monitorovania glykémie v domácom prostredí. U chorých so stabilnou glykémiou sa odporúča kontrolovať HbA1ckaždých 6 mesiacov. Treba mať na pamäti, že pri progresii CHOCH do vyššieho štádia sa glukoneogenéza ďalej zhoršuje, klesá príjem potravy a preto je nutné dávkovanie antidiabetík pružne prispôsobiť. Ak sa to včas neurobí, je dieťa a jeho neuropsychický vývoj ohrozený atakmi hypoglykémie a preto treba vyšetrovať HbA1cčastejšie, resp. 3 mesiace po každej zmene terapie [18].
4. Skríning nádorov a ich prevencia
U chorých s CHOCH sa vyskytujú častejšie nádory uropoetického traktu a pohlavných orgánov – sú 4 až 5-krát častejšie ako v inej lokalizácii (pľúca, GIT, prsníky). Príčinou môže byť imunodeficiencia, nedostatočná reparácia DNA, znížený antioxidačný potenciál, nedostatočné a spomalené vylučovanie toxínov (analgetiká a drogy u adolescentov) a osobitný význam má získaná cystická choroba obličiek (acquired cystic kidney disease, ACKD) u chorých liečených viac rokov eliminačnou terapiou [19]. Rutinný skríning v pravidelných intervaloch mal však malý cost benefit a preto v prevencii platí zásada, že kompletný skríning treba u pacienta s CHOCH urobiť pred jeho zaradením do eliminačného programu, resp. pred zaradením do čakajúcej listiny na transplantáciu obličky (tab. 5).
Nádory obličiek sa u chorých s CHOCH pri predtransplantačnom vyšetrení zistili v 4–14 %. Získaná cystická choroba obličiek sa u chorých s CHOCH vyskytuje v 7–22 %, ale po troch rokoch dialýzy jej výskyt stúpa až na 80–90 % [20]. Až u 20 % chorých s ACKD sa vyvinie karcinóm obličky, v 1 % vykazuje metastázy do iných orgánov. Preto sa oficiálne odporúča ultrasonografický skríning na ACKD u chorých v dialyzačnom programe každé 3 roky, ale vzhľadom na riziko karcinómu obličky má sa pri zistenej ACKD robiť ultrasonografický skríning každoročne. U chorých s CHOCH je častá anémia a po začatí liečby erytropoetínom aj deficit železa, preto pred začatím terapie s erytropoetínom sa majú vylúčiť rôzne príčiny gastrointestinálneho krvácania, vrátane nádorov tráviaceho traktu.
Záver
Prevencia u chorých s CHOCH je náročná, ale jej dôsledne uplatňovanie dokáže nielen predĺžiť, ale aj skvalitniť život pacienta s chronickou obličkovou chorobou. Prevencia infekcií, profylaxia a očkovanie znižujú nielen chorobnosť, ale šetria aj náklady. Na druhej strane kontrola glykémie, lipidémie a skríning nádorov dokážu podstatne ovplyvniť prognózu týchto pacientov. Chorí s CHOCH navštevujú ambulancie častejšie ako iní pacienti a preto preventívne opatrenia uvedené v tabuľkách nepredstavujú v praxi ťažko riešiteľný problém.
V praxi treba klásť dôraz najmä na tieto opatrenia:
- Deti s CHOCH majú byť očkované proti chrípke, pneumokokom a hepatitíde B a pokiaľ majú vysoké riziko infekcie hepatitídy A, tak aj proti nej.
- Deti s CHOCH majú byť každoročne skríningovo vyšetrené na tuberkulózu.
- U detí s CHOCH treba sledovať koncentráciu lipidov nalačno a udržiavať koncentráciu LDL pod 2,6 mmol/l, ak majú aj diabetes mellitus pod 1,8 mmol/l.
- Cieľová koncentrácia glykovaného hemoglobínu HbA1c je <7 %.
- Skríning na nádory sa má zamerať na malignitu urogenitálneho systému predovšetkým kompletným skríningom pred zaradením do eliminačného programu alebo do čakacej listiny na transplantáciu obličky. U chorých so získanou cystickou chorobou obličiek treba robiť ultrasonografický skríning raz ročne.
Prof. MUDr. Miroslav Šašinka, DrSc.
Slovenská zdravotnícka univerzita
Limbová 14
833 03 Bratislava 37
Slovenská republika
e-mail: sasinkam@stonline.sk
Sources
1. United States Renal Data System (online 2007). Annual Report 2007. Chapter 2: ESRD incidence & prevalence. http://www.usrds.org/2007/pdf/02_incid_prev_07.pdf] (dostupné od 30. 1. 2008).
2. Choudhury D, Luna-Salazar C. Preventive health care in chronic kidney disease and end-stage renal disease. Nat. Clin. Pract. Nephrol. 2008; 4(4). www.medscape.com (dostupné od 19. 2. 2008).
3. Šašinka M, Podracká L, Furková K. Chronická renálna insuficiencia u detí. In Dzúrik R, Šašinka M, Mydlík M, Kovács L. Nefrológia. Bratislava: Herba s.r.o., 2004 : 880.
4. Šašinka M, Podracká L. Chronická renálna insuficiencia. In Šašinka M, Šagát T, Kovács L. Pediatria. Bratislava: Herba s.r.o., 2007 : 1450.
5. Naqvi SB, Collins AJ. Infectious complications in chronic kidney disease. Adv. Chronic Kidney Dis. 2006;13 : 199–204.
6. Sarnak MJ, Jaber BL. Mortality caused by sepsis in patients with end-stage renal disease compared with the general population. Kidney Int. 2000;58 : 1758–1764.
7. Sedlacek M, Gemery JM, Remillard BD, et al. Aspirin treatment is associated with a significantly decreased risk of Staphylococcus aureus bacteremia in hemodialysis patients with tunneled catheters. Am. J. Kidney Dis. 2007;49 : 401–408.
8. Kasiske BL, Cangro CB, Hariharan S, et al. The evaluation of renal transplantation candidates: clinical practice guidelines. Am. J. Transplant. 2001;1(Suppl 2): S3–S95.
9. Passalent L, Khan K, Richardson R, et al. Detecting latent tuberculosis infection in hemodialysis patients: a head-to-head comparison of the T-SPOT. TB test, tuberculin skin test, and an expert physician panel. Clin. J. Am. Soc. Nephrol. 2;2007 : 68–73.
10. Hussein MM, Mooij JM, Roujouleh H. Tuberculosis and chronic renal disease. Semin. Dial. 2003;16 : 38–44.
11. Bergman S, et al. Hepatitis C infection is acquired pre-ESRD. Am. J. Kidney Dis. 2005;45 : 684–689.
12. Kamar N, et al. Treatment of hepatitis C virus infection (HCV) after renal transplantation: implications for HCV-positive dialysis patients awaiting a kidney transplant. Transplantation 2006;82 : 853–856.
13. Cases A, Coll E. Dyslipidemia and the progression of renal disease in chronic renal failure patients. Kidney Int. 2005;68(Suppl 99): S87–S93.
14. Krane V, Wanner C. At which stage of chronic kidney disease should dyslipidemia be treated? Nat. Clin. Pract. Nephrol. 2006;2 : 176–177.
15. Mason NA, et al. HMG-coenzyme a reductase inhibitor use is associated with mortality reduction in hemodialysis patients. Am. J. Kidney Dis. 2005;45 : 119–126.
16. Meas T, et al. Elevation of CKP induced by ezetimibe in monotherapy: report on two cases. Diabetes Metab. 2006;32 : 364–366.
17. Oomichi T, et al. Impact of glycemic control on survival of diabetic patients on chronic regular hemodialysis: a 7-year observational study. Diabetes Care 2006;29 : 1496–1500.
18. KDOQI Clinical practice guidelines and clinical practice recommendations for diabetes and chronic kidney disease. Am J Kidney Dis 2007;49(Suppl 2):S12-S154.
19. Cengiz K. Increased incidence of neoplasia in chronic renal failure (20-year experience). Int. Urol. Nephrol. 2002;33 : 121–126.
20. Peces R. Malignancy and chronic renal failure. Saudi J. Kidney Dis. Transpl. 2003;14 : 5–14.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2008 Issue 10-
All articles in this issue
- Životné jubileum doc. MUDr. Kataríny Furkovej, CSc., mim. prof.
- Hodnotenie klinických príznakov intrakraniálnej hypertenzie vo vzťahu k indikácii drenážneho výkonu u novorodencov a dojčiat s hydrocefalom
- Komplexná mutačná analýza génu PAH u slovenských pacientov postihnutých fenylketonúriou
- Niektoré aspekty úmrtností detí na východnom Slovensku
- Akútna fokálna bakteriálna nefritída u 4,5-ročného dievčaťa
- Iatrogénna hypoproteinémia novorodenca vyvolávajúca subdurálnu kolekciu tekutiny
- Prader-Williho syndróm u novorodenca – dve kazuistiky
- Henochova-Schönleinova purpura z pohľadu preventívneho podávania kortikoidov
- Význam produktov Maillardovej reakcie v strave dojčiat
- Heterotopia žalúdočnej sliznice – literárny prehľad a naše skúsenosti
- Pediatrická prevencia pri chronických chorobách obličiek
- Primární hypertenze dětského věku
- Je potrebná spolupráca detského endokrinológa a detského nefrológa?
- Očkování proti rotavirovým infekcím
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Henochova-Schönleinova purpura z pohľadu preventívneho podávania kortikoidov
- Hodnotenie klinických príznakov intrakraniálnej hypertenzie vo vzťahu k indikácii drenážneho výkonu u novorodencov a dojčiat s hydrocefalom
- Heterotopia žalúdočnej sliznice – literárny prehľad a naše skúsenosti
- Prader-Williho syndróm u novorodenca – dve kazuistiky
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

