-
Medical journals
- Career
Ekzémy očních víček a screening očního postižení u atopické dermatitidy
Authors: N. Benáková 1,2
Authors‘ workplace: Dermatoalergologická ordinace Immunoflow Praha, vedoucí lékař prim. MUDr. Martin Fuchs 1; Dermatovenerologická klinika 1. LF UK a VFN Praha, přednosta prof. MUDr. Jiří Štork, CSc. 2
Published in: Čes-slov Derm, 98, 2023, No. 6, p. 288-295
Category: Pharmacologyand Therapy, Clinical Trials
Overview
Ekzém očních víček je složitý z pohledu diagnostiky, terapie i přístupu lékaře k pacientovi. V první části jsouuvedeny jeho nejčastější příčiny, diferenciální diagnóza a výsledky epikutánního testování. V lokální léčbě je pozornost věnována sekvenční strategii a využití lokálních imunomodulátorů. Přehledně jsou pojednány komorbidity a komplikace atopické dermatitidy a jejich význam, se zaměřením na oční postižení. V druhé části je rozvedena atopická keratokonjunktivitida s doporučeními pro dermatologa, jak postupovat urizikových pacientů včetně základního screening pomocí cílených dotazů. Včasnou detekcí a léčbou lze zabránit vzniku a progresi často ireverzibilních komplikací.
Klíčová slova:
ekzém očních víček – screening očního postižení – atopická dermatitida
ÚVOD
Ekzém očních víček má na postiženého značný dopad, přináší mu diskomfort v každodenním osobním i pracovním životě a volnočasových aktivitách. Negativní důsledky chronického ekzému na psychiku i psychosomatiku člověkajsou všeobecně známé. U postižení oka přistupují ke svědění a mnutí i obavy z poškození zraku.
Současná léčba má omezené možnosti a pacient má často nerealistická očekávání. S chronickým průběhem se ne každý dokáže identifikovat. Dodržování preventivních režimových opatření, léčba a péče o kůži víček vyžadujídisciplínu, trpělivost a vytrvalost, což není v běžném životě vždy reálné. Dalším úskalím je skutečnost, že víčka nelze zcela ochránit od vlivů zevního prostředí, jež mohou působit jako spouštěče a vést k úpornosti průběhu.
Ekzém očních víček bývá složitý i pro lékaře, a to jak z pohledu diagnostiky, tak terapie a též přístupu lékaře k pacientovi. A jako u všech chronických chorob na rozhraní sliznic a kůže vyvstává v praxi často otázka odborné kompetence. Postižení víček je typickou situací, ilustrující potřebnost mezioborové vstřícné spolupráce mezi dermatologem, oftalmologem a alergologem.
EKZÉMY OČNÍCH VÍČEK
Ekzémy víček trpí častěji dospělí než děti, více ženy než muži [1, 2, 3, 11, 26]. Klinický obraz může být, zejména při chronickém průběhu, podobný, ale etiologie odlišná, což má význam pro preventivní opatření. V diferenciální diagnóze je při izolovaném postižení pouze očních víček nejčastější seboroická dermatitida (46,3 %),následovaná kontaktní alergickou dermatitidou (35,2 %). Ta bývá příčinou při současném postižení všech očních víček anebo při současném postižení víček a obličeje či dalších lokalizací. Pro iritační dermatitidu hovoří postupný vznik projevů v horizontu 2–6 měsíců, pro atopickou dermatitidu (obr. 1) pak osobní anamnéza atopie anebo současné postižení hlavy a krku [1]. Četnostnejčastějších dermatitid očních víček je uvedena v tabulce 1. V širším okruhu je třeba diferenciálně diagnostickypomýšlet na blefaritidu u rosacey, psoriázu, periorbitální dermatitidu, dermatomyozitidu, lupus erytematosus aj.
Zásadním nástrojem při vyšetřování pacientů s ekzémem víček jsou epikutánní testy [2, 26]. Kontaktní alergie může být příčinou, ale i kofaktorem při souběhu se seboroickou či atopickou dermatitidou aj. Při interpretaci výsledků epikutánního testování je třeba posoudit jejich relevanci, příčinnou souvislost. O senzibilizaci bez klinické relevance se jedná, pokud pacient vykazuje reaktivitu na testovanou látku, ale ta není příčinou jeho ekzému. Relevantní kontaktní alergen se epikutánními testy u ekzému očních víček však podaří identifikovat jen u určitého procenta případů (20–70%). V úporných případech, kde jsou v podezření jako příčina ekzému pro pacienta nezbytné oční zevní léky, lze provéstk vyššímu záchytu epikutánní test se skarifikací.
V Německu byly v letech 1999–2004 nejčastějším zdrojem relevantních kontaktních alergenů u ekzémů očních víček obličejové krémy, oční stíny, oční kapky a léky (31 %). Nejčastějšími ostatními alergeny s pozitivní reakcí pak byly vonné látky (parfémy mix I a Peru balzám), konservancia (thiomersal) a léky (neomycin sulfát) [11]. Severoamerická skupina pro kontaktní dermatitidu zjistila v období 1994–2016 jako nejčastější klinickyrelevantní příčinu kontaktní senzibilizace v oblasti víček nikl sulfát, dále následovaly parfémy mix I, methylisothiazolinon, natrium thiosulfát zlata a Peru balzám [26]. V jiné práci z USA z roku 2021 byla většina zjištěných relevantních alergenů mimo standardní sady kontaktních alergenů, registrované k epikutánnímutestování v USA [13]. Ve Francii (2018) představovaly nejčastější kontaktní alergeny u ekzému víček methylisothiazolinon, parfémy mix I, nikl, linalool, limonen a Peru balzám. Příčinou ekzému očních víček byly především kosmetické výrobky – 67 % relevantních pozitivních reakcí [2]. V České republice hodnotili brněnští autoři 1881 pacientů s periorbitální dermatitidou testovaných v letech 2001–2016. Zdroji relevantních kontaktních alergenů zde byly nejčastěji kosmetické výrobky, laky na nehty, barvy na vlasy, některé aerogenní alergeny, epoxidové pryskyřice a některé další plastické hmoty. V sestupném pořadí byly nejčastějšími kontaktnímialergeny: thiomersal s nízkou klinickou relevancí, neomycin s výraznou klinickou relevancí, benzalkonium chlorids relativní klinickou relevancí a parabeny bez klinické relevance [19].
Pro diagnostiku příčiny kontaktních dermatitid v oblasti očních víček není k dispozici standardizovaná oční sadahapténů, proto je vhodné kromě evropské standardní sady testovat i další látky, jako jsou pacientovy oční léky a kosmetické přípravky, dále thiomersal a benzalkoniumchlorid, případně gentamicin [2, 13, 19]. Benzalkoniumchlorid se často používá ke konzervaci očních kapek, občasně také thiomersal nebo parabeny.
Obr. 1. Atopická dermatitida očních víček a obličeje (fotoarchiv Dermatovenerologické kliniky 1. LF UK a VFN v Praze)Table 1. Četnost nejčastějších dermatitid a dermatóz na očních víčkách [1, 3, 11, 25] ![Četnost nejčastějších dermatitid a dermatóz na očních víčkách [1, 3, 11, 25]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/1be0e58859f4b7408250e8464b250e5c.png)
LÉČBA EKZÉMU VÍČEK, NEJEN ATOPICKÉHO
Léčba ekzému víček by měla být včasná, dostatečně účinná a dlouhodobě bezpečná. Často je ekzém víček nedostatečně léčen z obav před nežádoucími účinky kortikoidů [26]. Podobně jako u AD obličeje je optimální sekvenční strategie:
- úvodní, úlevová léčba – vhodné lokální kortikoidy. Z bezpečnostních důvodů jsou vhodné pouze nehalogenované kortikoidy a velmi krátce; s dobrým terapeutickým indexem jsou to v ČR hydrokortison butyrát či metylprednisolon aceponát.
- udržovací, stabilizační léčba – lokální imunomodulátory. Zavádí se po zklidnění, co nejdříve, jakmile to stav atolerance kůže dovolí. Lze je používat k souvislé, tzv. proaktivní léčbě (zpočátku denně, posléze podle průběhu 2kráttýdně). Při příznivém průběhu pak jen dle potřeby (intermitentně, nárazově) k tzv. reaktivní léčbě. K dispozici je takrolimus v masti (lépe tolerovaná je 0,03% než 0,1% koncentrace), při problematické toleranci i 1% pimekrolimus vkrému. Aplikace 1krát/den (na noc) je ve většině případů dostačující. Při náhlém či výrazném zhoršení ekzému je vhodnější krátké předléčení lokálním kortikoidem než navyšování četnosti aplikace imunomodulátoru. Při dlouhodobé, proaktivní léčbě atopického ekzému víček lokálním takrolimem často dochází dokonce i ke zlepšení atopické keratokonjunktivitidy [6, 27], ať už je mechanismus působení přímý (penetrace takrolimu přes víčko ke spojivce) činepřímý (zhojení ekzému = absence pruritu a mnutí víček).
Zásadní pro dlouhodobou stabilizaci je nejen tlumení zánětu, ale i péče o kožní bariéru – pravidelné používáníemoliencií, vhodných pro ekzém a oblast víček: jednoduché, nedráždivé vehikulum, bez parfemací, konzervačních látek aj. přísad s kontaktně iritačním či alergickým potenciálem. Výhodný je ventilový či obdobný aplikátor zabraňující mikrobiální kontaminaci. I hygienická péče o kůživíček a minimalizace kosmetiky, včetně dekorativní, jsou důležité. Mechanická ochrana víček může být také prospěšná – ochranné brýle s UV filtrem, optimálně sportovního typu, jež kopírují zakřivení lebky a chrání i širší periorbitální oblastpřed působením vlivů, jako jsou vítr, prach, pyly, viditelné světlo, UV záření apod. Ke komplexní péči lékaře o pacienta s chronickým ekzémem víček patří též edukace, kde je smyslem, aby si pacient osvojil znalosti, dovednosti a návyky, jak chorobu zvládat.
ATOPICKÁ DERMATITIDA OČNÍCH VÍČEK A OČNÍ KOMORBIDITY
Atopická dermatitida očních víček, obecně ekzém víček u atopika, může upozorňovat na atopickoukeratokonjunktivitidu, oční komorbiditu AD. Komorbidity AD se definují jako častější současný výskyt dalších chorob sAD na základě společných úseků v patogenezi či společných rizik. Tím se liší komorbidity choroby od koexistencechorob, kde žádné spojení se základní chorobou není.
Z dosavadních údajů vyplývá, že výskyt komorbidit koreluje se závažností atopické dermatitidy. Tedy čím je AD závažnější, tím jsou komorbidity pravděpodobnější a častější. Existence komorbidit u AD se vysvětluje systémovým charakterem atopického zánětu [9, 25]. Didakticky lze rozdělit komorbidity AD na atopické a neatopické (chorobyautoimunitní, neuropsychiatrické, kožní a oční). Aktivní pátrání dermatologa po komorbiditách AD (screening) je velmi vhodné, toto doporučení se objevuje i v recentních doporučených postupech z USA [9]. Význam komorbidit u AD lze shrnout následovně:
- Včasné odhalení a léčba komorbidit mohou zabránit často ireverzibilním komplikacím.
- Nepoznané a neléčené komorbidity mohou být příčinou úpornosti atopického ekzému, navzdory správné léčbě aprevenci (nepoznaná potravinová alergie, neléčené astma apod.).
- Významná je role komorbidit pří volbě celkové léčby u AD (kontraindikace, interakce s medikací komorbidit či naopak společná účinnost apod.).
- Účinná systémová léčba těžké AD může snižovat riziko vzniku anebo progrese závažných a léčebně nákladných komorbidit, u vzniku v dětství i celoživotnímu kumulativnímu dopadu AD a jejích komorbidit [9, 25].
OČNÍ POSTIŽENÍ U ATOPICKÉ DERMATITIDY
Oční postižení u AD se udává v rozptylu 25–50 % [5, 14, 15, 21, 24, 28] a mohou být projevem atopickýchkomorbidit nebo důsledkem komplikací AD či kombinací obou. Pojem komplikace (= přímý důsledek choroby, jejíléčby nebo neléčení choroby) a komorbidita (= současný výskyt, asociace dalších chorob s AD na základě vzájemného vztahu) se u některých jednotek překrývá a v odborné literatuře často i směšuje. Může se také jednat o komplikace komorbidit, např. atopická keratokonjunktivitida je oční komorbiditou AD. Keratokonus je také komorbiditou AD, může být ale i komplikací atopické keratokonjunktivitidy – v důsledku častého mnutí víček.Mnutí očních víček (bludný kruh svědění-škrábání) se považuje za jeden z patogenetických faktorů nejen u keratokonu, ale i u katarakty a odchlípení sítnice [20].
U dětí bývá frekvence očního postižení vyšší, průměrně 47 % [8, 20, 21], zatímco u dospělých průměrně 28 %[21]. Oční komorbidity a komplikace u AD mohou vést ke zhoršení až trvalé ztrátě zraku. K nejčastějším očním atopickým komorbiditám patří konjunktivitidy – atopická keratokonjunktivitida a alergické konjunktivitidy, mezi oční komplikace patří:
- katarakta – přední je více specifická pro AD, zadní je spíše důsledkem léčby kortikoidy;
- keratokonus (multifaktoriální etiopatogeneze) a korneální perforace;
- glaukom, především sekundární – postkortikoidní (na primární glaukom nepanuje shoda);
- ektropium, lagoftalmus, ptóza, fisury, jizvení víček, trichiáza, tylóza a madaróza (obr. 2);
- infekční komplikace:
- stafylokové – konjunktivitidy, blefaritidy; kolonizace konjunktiválního vaku zlatými stafylokoky je u AD 86 % oproti 25 % u ostatní populace;
- herpetické – konjunktivitidy, keratitidy (HSV, VZV) s rizikem ulcerace (obr. 3); recidivují a i hůře reagují na terapii;
- velmi závažné komplikace představují korneální hydrops, infekce po operačních výkonech, odchlípení sítnice a subluxace intraokulární čočky [21].
Četnost jednotlivých chorob očního povrchu („ocular surface diseases“) u AD zachycuje recentní dánská studie (2000–2019, 7044 dospělých): dominovala konjunktivitida v 66,6 % a hordeolum v 63,5 %, pak blefaritida a keratitida (11% a 9,7 %), dále pterygium, symblepharon a keratokonus. Výskyt konjunktivitid u AD byl vyšší u pacientů: s vyšší závažností AD anebo se současným bronchiálním astmatem a alergickou rinitidou a také u pacientů s AD vzniklou včasném dětství anebo léčených systémovou terapií pro AD [22]. Nárůst očního postižení se závažností AD potvrdila i jiná dánská studie (v roce 2017 hodnotila 5766 pacientů s mírnou a 4272 s těžkou AD). Riziko konjunktivitidy bylo1,5krát vyšší u mírné AD a téměř 2krát vyšší u těžké AD než u běžné populace. Riziko vzniku keratitidy pak bylotéměř 1,5krát vyšší u mírné AD a 3krát vyšší u těžké AD.
Riziko vzniku keratokonu bylo u těžké AD 10krát vyšší (interval 5–19,96) [24].
V souvislosti s léčbou AD biologiky se objevuje i další konjunktivitida, a to při léčbě monoklonálními protilátkami inhibujícími dráhu IL-4 a 13 (dupilumab) [4, 17, 23]. Patrně je pro AD specifická, protože pacienti léčení dupilumabem pro bronchiální astma, eozinofilní ezofagitidu či chronickou rinosinusitidu s nazálními polypytento nežádoucí účinek téměř nemívají [17]. Rizikoví jsou zejména pacienti s těžkou AD a s preexistujícíkonjunktivitidou, případně s perzistujícím faciálním erytémem či eozinofilií po dupilumabu [16] a obecně pacienti s ekzémem víček a obličeje (představuje predispozici k atopické keratokonjunktivitidě). Praktické je proto u pacienta s AD před zahájením tohoto typu biologické léčby provést orientační screening na subjektivní příznaky aobjektivní projevy konjunktivitid a případně provést oftalmologické vyšetření (tab. 2 a 3). Během léčby by symptomatické pacienty měl léčit a sledovat oftalmolog. Obvykle tato konjunktivitida nevyžaduje ukončení léčby [17].
Lékař by měl při nálezu ekzému očních víček u atopika zpozornět, zejména při kombinaci s pruritem a mnutím víček, neboť může být signálem atopické keratokonjunktivitidy. Ta se u AD vyskytuje cca u poloviny pacientů, zatímco upacientů s ekzémem víček téměř vždy. Představuje jakési pojítko mezi kožními a očními projevy.
Obr. 2. Těžká atopická blefaritida a ekzém víček
(fotoarchiv Centra pro onemocnění spojivky a rohovky Oční kliniky 1. LF UK a VFN v Praze)Obr. 3. Recidivující herpetická keratitida (konkretně obr. 5)
(fotoarchiv Centra pro onemocnění spojivky a rohovky Oční kliniky 1. LF UK a VFN v Praze)Table 2. Lokální léčba atopické keratokonjunktivitidy 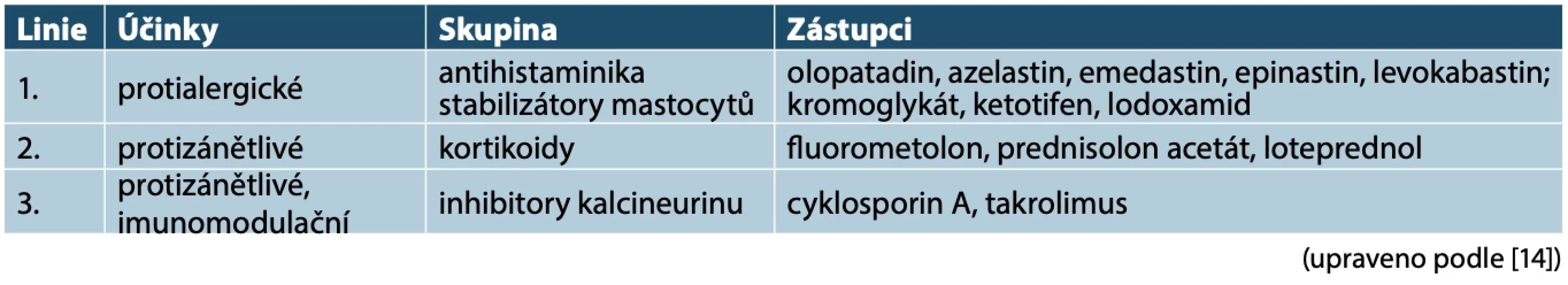
Table 3. Orientační screening příznaků a projevů atopické keratokonjunktivitidy 
ATOPICKÁ KERATOKONJUNKTIVITIDA
Atopická keratokonjunktivitida (AKC) postihuje spojivku, rohovku a velmi často víčka. Představuje nejčastější oční komorbiditu s nejvážnějšími komplikacemi. Zpravidla se objevuje u mladých dospělých, rozpětí je ve věku 30–50 let. Ženy jsou postiženy 2krát častěji než muži. Rodinná či osobní anamnéza atopie je ve většině případů pozitivní. Údaje o prevalenci u AD se pohybují mezi 20–40 %, ale může být až 77 % [5, 14, 21, 24, 27]. Vysoké riziko vzniku AKC jespojeno s ekzémem víček nebo ekzémem v obličeji anebo závažnou AD.
AKC začíná obvykle blefaritidou (zánět distálního okraje víčka u řas), pak přechází na spojivky a někdy i rohovku;postižení bývá symetrické [23, 26]. Onemocnění je chronické, často léčebně refrakterní, průběh je celoroční, bezsezonního průběhu (na rozdíl od vernální konjunktivitidy). Čím časnější je nástup a delší doba trvání, tím vyšší jezávažnost [20]. Neléčená může vést až k slepotě, proto jsou včasná diagnostika a léčba tak zásadní [20, 21, 27].
Etiopatogeneze AKC je označována jako multifaktoriální, AKC byla dosud řazena k alergickým konjunktivitidám, s kombinací alergické reakce I. a IV. typu. V recentních pracích se ale objevují údaje o abnormitách očního mikrobiomu, poruše epiteliální oční bariéry, změnách proteinů, jako je filagrin a involukrin [7, 10]. Zjednodušeně lze tedy AKC označit jako analogii atopické dermatitidy na spojivce a rohovce, a proto někteří autoři hovoří omimokožní atopické dermatitidě [7] nebo oční manifestaci AD [21, 28]. Není to v širším kontextu ojedinělá skutečnost, neboť obdobně lze pohlížetna další atopickou jednotku, eozinofilní ezofagitidu, která postihuje také i sliznice, resp. rozhraní rohovějícího a nerohovějícího epitelu. Dynamický vývoj poznání v posledních letech ukazuje na poruchu funkce epitelové bariéry, dysbiózu a imunitní dysregulaci, ústící v zánět 2. typu [18].
Objektivně jsou víčka ztluštělá, zarudlá, intermitentně se objevují otoky. Později se objevuje deskvamace, lichenifikace, melanóza. Spojivky vykazují hyperemii, později i hypertrofii papil (obr. 4). Keratitida můžeprogredovat až do vředu. Hojení je často provázeno jizvením a vaskularizací rohovky (obr. 5), což vede k trvalémupoklesu zrakové ostrosti. Subjektivně postižení udávají svědění, pálení, slzení, sekreci, zastřené vidění, pocit cizího tělesa apod., při postižení rohovky i bolest afotofobii [5, 14, 22, 26, 27] – viz tabulka 3. Diferenciálně diagnosticky musí oftalmolog vyloučit ostatní jednotky s podobným klinickým obrazem: jiné konjunktivitidy, blefaritidy a obecně stavy shrnované pod pojem syndrom „červeného oka“ [5, 14, 22, 26].
Obr. 4. Gigantopapilární reakce na horních tarzálních spojivkách při atopické keratokonjunktivitidě (konkrétně obr. 3)
(fotoarchiv Centra pro onemocnění spojivky a rohovky)
Obr. 5. Aktivní vaskularizace rohovky (konkrétně obr. 4)
(fotoarchiv Centra pro onemocnění spojivky a rohovky Oční kliniky 1. LF UK a VFN v Praze)Table 4. Postup dermatologa u pacienta s rizikem atopické keratokonjunktivitidy 
Léčba AKC je dlouhodobá, cílem je ulevit od aktuál - ních příznaků, stabilizovat průběh (snížit četnost a zá - važnost exacerbací) a zabránit komplikacím a jejich progresi. Součástí léčby jsou nezbytná režimová, pre - ventivní opatření. Základem je tzv. oční hygiena – časté používání chladivých umělých slz, bez konzervačních látek aj. kontaktních alergenů, označovaná jako „basic eye care“, což lze vnímat jako analogii bazální lokální terapie u AD. Lokální léčba AKC zahrnuje lokální pro - tialergické léky, dále lokální kortikoidy s dobrým bez - pečnostním profilem (malá penetrace a rychlá inakti - vace) a lokální imunomodulátory v očních galenických formách – tabulka 4. Ty jsou v současnosti zastoupeny dvěma molekulami: 0,05% cyklosporin A oph. gtts./eml. a 0,03–0,1% takrolimus oph. susp./ung. V japonském dvouletém sledování dosáhlo remise 85 % pacientů léčených očním takrolimem, a to i u těžších případů, u kterých je ale zapotřebí dlouhodobá a proaktivní léčba jako u AD. Při dvouletém používání se takroli - mus v oční suspensi ukázal jako bezpečný lék [12]. V ČR není v očních formách jako HVLP dostupný. Celková imunosupresivní léčba je indikována u velmi těžkých případů. Doporučuje se včasné zahájení celkové léč - by k zamezení či zpomalení progrese a komplikací. Ke krátké léčbě lze použít celkové kortikoidy a dále pak cy - klosporin A [5, 20, 22]. Cyklosporin A je ale kumulativně nefrotoxický, takže při potřebě souvislé léčby delší než dva roky je zvažování prospěchu k rizikům náročné. Cy - klosporin A může mít navíc sám oční nežádoucí účinky – trichomegalii (dlouhé, silné řasy) a vzácně i vizuální halucinace a centrální slepotu [5]. Na rozdíl od AD ne - jsou zatím pro těžkou AKC k dispozici vhodná biologika či malé molekuly. Chirurgická léčba, včetně transplan - tace rohovky, se provádí u závažných komplikací. Jaké - koliv operativní oční výkony jsou však u atopiků stran hojení rizikovější než u ostatní populace [28]
Léčba AKC je v kompetenci oftalmologa, závažnější případy pak specializované rohovkové ambulance. Postiženívíček u AKC je mezioborovou záležitostí, dermatolog má při léčbě ekzému víček v současnosti díky lokálním imunomodulátorům (a výhledově i lokálním inhibitorům JAK) o něco více možností než oftalmolog. Atopickou blefaritidu však musí léčit oftalmolog.
ZÁVĚR
Dermatolog by měl provádět základní, orientační screening na oční postižení u dospělých i dětských pacientů s atopickou dermatitidou, a to zejména u pacientů s ekzémem víček nebo ekzémem v obličeji anebo závažnou atopickou dermatitidou, protože u nich je riziko vzniku atopické keratokonjunktivitidy vysoké. Schematický postup je uveden v tabulkách 2 a 3.
Včasná detekce a léčba mohou zabránit často i ireverzibilním komplikacím, což je obecný princip, platný jak pro další komorbidity, tak pro projevy interních chorob na kůži.
Sources
- AMIN, K. A., BELSITO, D. V. The aetiology of eyelid dermatitis: a 10-year retrospective analysis. ContactDermatitis, 2006, 55, p. 280–285.
- ASSIER, H., TETART, F., AVENEL-AUDRAN, M. et al. Is a specfic eyelid patch test series usefull? Contact Dermatitis, 2018, 79, p. 157–161.
- AYALA, F., FABBROCINI, G., BACCHILEGA, R. et al. Eyelid dermatitis: an evaluation of 447 patients. Am J Contact Dermat, 2003, 14, p. 69–74.
- BANSAL, A., SIMPSON, E. L., PALLER, A. S. et al. Conjunctivitis in Dupilumab Clinical Trials for Adolescents with Atopic Dermatitis or Asthma. American Journal of Clinical Dermatology, 2021, 22, p. 101–115.
- BECK, K. M., SEITZMAN, G. D., YANG, E. J. et al. Ocular CoMorbidities of Atopic Dermatitis. Am J Clin Dermatol, 2019, 20, p. 797−805 (Part I), p. 807–815 (Part II).
- BENAIM, D., TÉTART, F., BAUVIN, O. et al. Tacrolimus ointment in the management of atopic keratoconjunctivitis. J Fr Ophtalmol, 2019, 42, p. 435–440.
- CALLOU, T. M. P., ORFALI, R. M., SOTTO, M. N. et al. Increase expression of filaggrin and claudin1 in the ocular surface of patients with atopic dermatitis. JEADV, 2022, 36, p. 247–254.
- CARMI, E., DEFOSSEZ-TRIBOUT, C., GANRY, O. et al. Ocular complications of atopic dermatitis in children. Acta Derm Venereol, 2006, 86, p. 515–517.
- DAVIS, D. M. R., DRUCKER, A. M., ALIKHAN, A. et al. American Academy of Dermatology Guidelines: awareness of comorbidities associated with atopic dermatitisin adults. J Am Acad Dermatol, 2022, 86, p. 1335–1336.
- DROITCOURT, C., TOUBOUL, D., GED, C. et al. A prospective study of filaggrin null mutations in keratoconus patients with or without atopic disorders. Dermatology, 2011, 222, p. 336–341.
- FESER, A., PLAZA, T., VOGELSANG, L., MAHLER, V. Perirobital dermatitis – a recalcitrant disease: causes and differential diagnosis. Br J Dermatol, 2008, 159, p. 858–863.
- HIROTA, A., SHOJI, J., INADA, N., SHIRAKI, Y., YAMAGAMI, S. Evaluation of clinical efficacy and safety of prolonged treatment of vernal and atopickeratoconjunctivitis using topical tacrolimus. Cornea, 2022, 41, p. 23–30.
- HUANG, C. X., YANNIAS, J. A., Killian, J. M. et al. Seven Common Allergen Groups Causing Eyelid Dermatitis: Education and Avoidance Strategies, Clinical Ophthalmology, 2021, 15, p. 1477–1490.
- HORNER, M. E. et al. The spectrum of oculocutaneous disease. Part I. JAAD, 2014, 795, e1–25
- HSU, I. H., PFLUGFELDER, S. C., KIM, S. J. Ocular complications of atopic dermatitis. Cutis, 2019, 104, p. 189–193.
- KIMURA, A., TAKEDA, A., IKEBUKURO, T., HORI, J. Serum IgE reduction and paradoxical eosinophilia associated with allergic conjunctivitis after dupilumab therapy. JOphthalmic Inflamm Infect., 2021, 11, p. 3.
- LIN, T. Y., WANG, C. Y, WANG, F. Y. et al. Association between dupilumab and conjunctivitis. Pharmaceutics2023,15, p. 1031. doi: https://doi.org/10.3390/ pharmaceutics15041031.
- LYLES, J., ROTHENBERG, M. Role of genetics, environment, and their interactions in the pathogenesis of eosinophilic esophagitis. Curr Opin Immunol, 2019, 60, p. 46–53.
- NEČAS, M., DASTYCHOVÁ, E. Periorbital contact allergic dermatitis – the most common allergens in the Czech Republic. Int J Ophthalmol Clin Res, 2017, 4, 074.
- ONGUCHI, T., DOGRU, M., OKADA, N. et al. The impact of the onset time of atopic keratoconjunctivitis on the tear function and ocular surface findings. Am J Ophthalmol, 2006, 141, p. 569–571.
- PIETRUSZYŃSKA, M., ZAWADZKA-KRAJEWSKA, A., DUDA, P. et al. Ophthalmic manifestations of atopic dermatitis. Postepy Dermatol Alergol, 2020, 37, p. 174–179.
- RØNNSTAD, A. T. M., HANSEN, P. M., HALLING, A. S. et al. Factors associated with ocular surface disease and severity in adults with atopic dermatitis: a nationwide survey. JEADV, 2022, 36, p. 592–601.
- TÁNCZOSOVÁ, M., SKALICKÁ P., GKALPAKIOTIS, S. Oční komorbidity u atopické dermatitidy a kazuistika pacienta se závažnými očními komplikacemi léčeného dupilumabem. Remedia, 2020, 31.
- THYSSEN, J. P., TOFT, P. B., HALLING-OVERGAARD, A. S. et al. Incidence, prevalence, and risk of selected ocular disease in adults with atopic dermatitis. JAAD, 2017, 77, p. 280–286.
- THYSSEN, J. P., HALLING-OVERGAARD, A. S., SCHMID-GRENDELMEIER, P. et al. Comorbidities of atopic dermatitis – what does the evidence say ? JAllergy Clin Imunol., 2023, in press. doi: https://doi. org/10.1016/j.jaci.2022.12.002.
- WARSHAW, E. M., VOLLER, I. M., MAIBACH, H. I. et al. Eyelid dermatitis in patients referred for patch testing: retrospective analysis of North American Contact Dermatitis Group data, 1994–2016. JAAD, 2021, 84, p. 953–964.
- WESTLAND, T., DE BRUIN-WELLER, M. S., VAN DERLELIJ, A. Treatment of atopic keratoconjunctivitis in patients with atopic dermatitis: is ocular application of tacrolimus an option? JEADV, 2013, 27, p.187–189.
- FARD, S. Ophtalmologic manifestation of atopic dermatitis. Medscape, 2022. Dostupné na www: https://emedicine.medscape.com/article/1197636-overview.
Konflikt zájmů
Autorka prohlašuje, že nemá v souvislosti se zpracovaným tématem konflikt zájmů.
Poděkování
Poděkování patří paní as. MUDr. P. Skalické, Ph.D., z Centra pro onemocnění spojivky a rohovky Oční kliniky LF UK a VFN v Praze za poskytnutí fotodokumentace a také recenzentům za cenné rady.
Do redakce došlo dne 31. 10. 2023.
Adresa pro korespondenci:
MUDr. Nina Benáková, Ph.D.
Dermatoalergologie Immuno Flow,
Rychnovská 681
199 00 Praha 9
e-mail: nina.benakova@email.czLabels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2023 Issue 6-
All articles in this issue
- Raynaudův fenomén
- Ekzémy očních víček a screening očního postižení u atopické dermatitidy
- Sekundární syfilis s méně obvyklým histologickým nálezem
- Červená uzlovitá lézia nad Achillovou šľachou
- Zápis ze schůze výboru ČDS konané dne 5. 10. 2023
- Konference dětské dermatologie
- MONOKLONÁLNÍ GAMAPATIE KLINICKÉHO VÝZNAMU A DALŠÍ NEMOCI
- Odborné akce 2024
- KONTROLNÍ TEST
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Raynaudův fenomén
- Ekzémy očních víček a screening očního postižení u atopické dermatitidy
- Odborné akce 2024
- Sekundární syfilis s méně obvyklým histologickým nálezem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

