-
Medical journals
- Career
Chronický pruritus – status quo a perspektivy
Authors: N. Benáková 1,2
Authors‘ workplace: Dermatovenerologická klinika 1. LF UK, Praha, přednosta prof. MUDr. Jiří Štork, CSc. 1; Dermato-alergologická ordinace Immuno Flow Praha, vedoucí lékař MUDr. Martin Fuchs 2
Published in: Čes-slov Derm, 95, 2020, No. 1, p. 3-14
Category: Reviews (Continuing Medical Education)
Overview
Chronický pruritus trápí značnou část populace, pro lékaře představuje crux medicorum. Je nejčastějším subjektivním projevem dermatologických pacientů, může být ale i příznakem závažných chorob interních, neurologických či psychiatrických. Patofyziologie stále není dostatečně objasněna, jedná se o komplexní děje, kde v kůži dochází k interakci keratinocytů, mastocytů a dalších imunitních buněk a senzorických nervů jak při vzniku, tak při regulaci pruritu. Léčbu a zvládání je třeba pojmout komplexně a koncipovat individuálně, vycházet z klinického typu a možné patofyziologie pruritu u konkrétního pacienta. Využívat všech dostupných možností, včetně vhodné lokální léčby a péče o kůži, která stran účinných látek i komfortu aplikačních forem doznala pokroku. Postupuje se krok za krokem, od jednodušších k náročnějším kombinovaným postupům, a to se zohledněním závažnosti pruritu, komorbidit, věku, užívaných léků a prospěchu uvažované léčby k jejím rizikům. Kromě nesedativních H1 antihistaminik, která obvykle nemívají dostatečný efekt, jsou dalšími možnostmi antikonvulziva, antidepresiva, opioidy a fototerapie UV světlem. Výzkum nových léků probíhá, perspektivní jsou H4 antihistaminika a antagonisté receptorů pro neurokinin 1.
Klíčová slova:
chronický pruritus – patofyziologie – současná léčba – perspektivy
ÚVOD
Chronický pruritus je významným diagnostickým a terapeutickým problémem. Není chorobou, ale příznakem, který je typický pro zánětlivé kožní choroby, zejména atopickou dermatitidu, urtikárii, nodulární prurigo, kožní T lymfomy, ale i psoriázu a další. Může mít i systémový původ a provázet interní, neuropsychiatrická a nádorová onemocnění. Příčina zůstává neodhalena v 8–15 % případů (idiopatický pruritus) [11]. Pruritus tedy není specifický pro jednu příčinu či nemoc. Také dosud neexistuje žádný klinický či laboratorní maker, který by systémový původ chronického pruritu predikoval. Oproti akutnímu pruritu bývá léčba pruritu chronického často svízelná a málo účinná. Vzhledem k různorodosti příčin je zřejmé, že je třeba každý případ posuzovat individuálně [17, 19].
Pruritus je nepříjemný pocit kůže vyvolávající reflexně škrábání či tření a představuje v podstatě benigní fyziologickou reakcí. Podobně jako bolest má původně ochranný, evolučně prospěšný charakter, neboť signalizuje ohrožení kůže a její fungování jako ochranné bariéry proti potenciálně nebezpečným zevním vlivům mikrobiálního, fyzikálního či chemického charakteru. Patologický pruritus, tj. dlouhodobý, úporný, bez příčiny či provázející různá onemocnění, vede k rozvoji bludného kruhu svědění-škrábání [9].
Chronický pruritus postihuje přibližně 15–40 % populace, celoživotní prevalence se udává okolo 23–26 %. Postihuje všechny věkové skupiny; u osob nad 65 let se chronický pruritus vyskytuje až v 60 %, celoživotní prevalence se udává průměrně okolo 25 %. Data z ČR nemáme k dispozici, v geograficky i etnicky blízkém Německu se celoživotní prevalence chronického pruritu pohybuje okolo 22 % [17]. Z hlediska etnicity je chronickým pruritem častěji než u bělochů postižena kůže žlutá, v sestupné řadě pak hnědá, rudá a černá [11].
Chronický pruritus může od mírné intenzity nabývat až profuzní, devastující intenzitu. Je často vnímán hůře než bolest a má na postiženého výrazný dopad – vede k poruchám spánku, narušení osobního i pracovního života, snížení kvality života. Škrábání může u chronického pruritu nabývat až adiktivního charakteru, kdy se postižený škrábe pro dosažení příjemného pocitu i bez předchozího svědění. To je známé zejména u atopické dermatitidy (bludný kruh svědění-škrábání), kdy se zprvu habituální a kompulzivní škrábání mění na automatické, nevědomé [11].
PATOFYZIOLOGIE
Z klinického pohledu vede neznámost patofyziologie k empirické léčbě a často k terapeutické frustraci lékařů. Poslední desetiletí přinesla značný pokrok v porozumění komplexní patofyziologii pruritu, ale ještě mnoho otázek k zodpovězení zůstává. V současnosti se oproti dosavadním představám jednoznačně prokázalo, že bolest a svědění jsou oddělené modality. Mezi těmito okruhy však existují určité přesahy a interakce [11].
Pruritus může vznikat na periferii – v kůži anebo centrálně – v míše a centrálním nervovém systému. Na počátku je v kůži pruritogen, aktivující receptory na nemyelinizovaných C vláknech, specifických pouze pro pruritus, jež se nacházejí v epidermis a oblasti dermoepidermální junkce. Většina těchto receptorů patří do skupiny GPCR receptorů (G-protein coupled receptors) – tabulka 1.
Table 1. Hlavní pruritogeny a jejich receptory 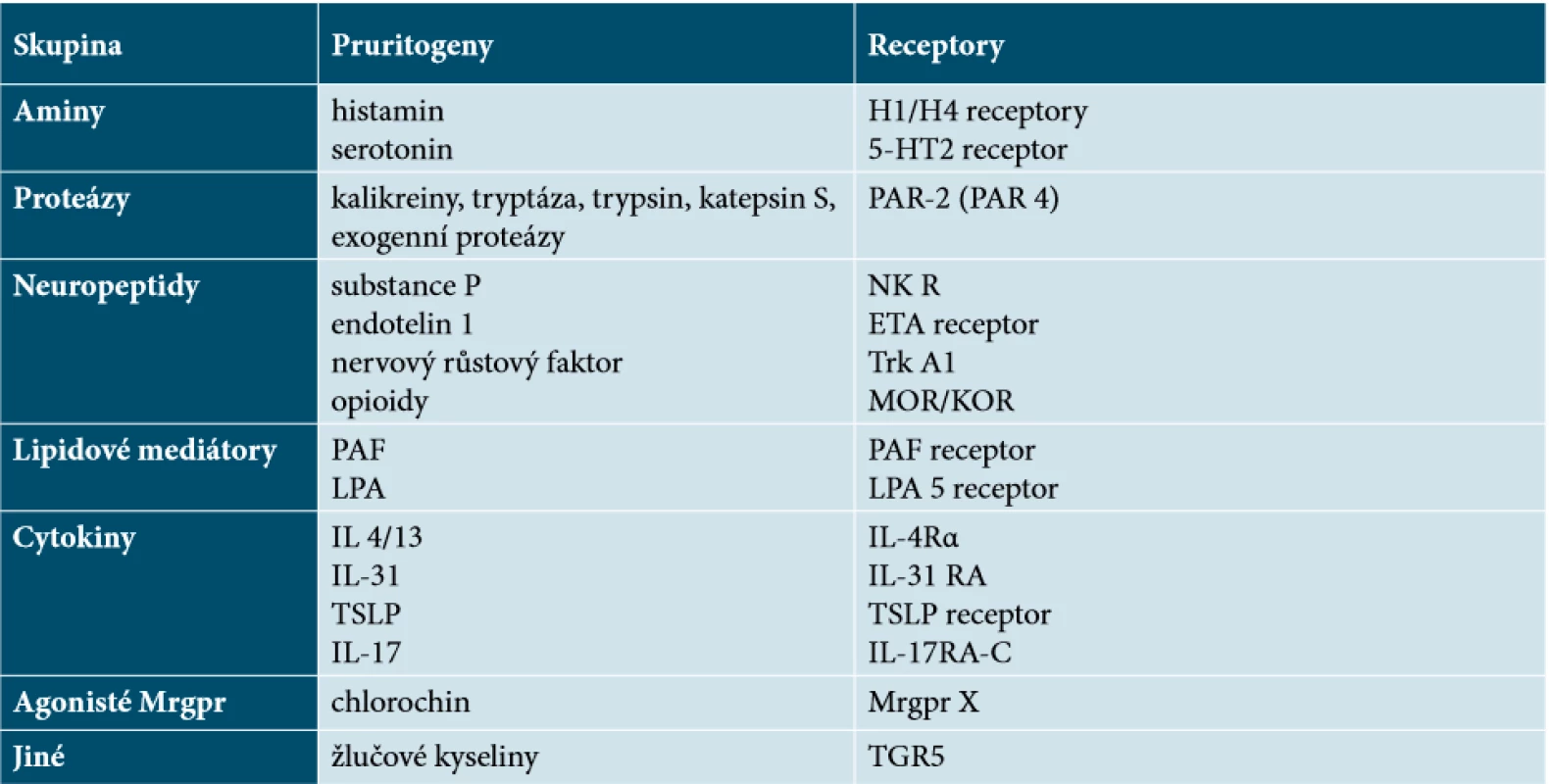
(podle [20])
H1/H4 receptory = receptory pro histamin , 5-HT = 5-hydroxytryptamin, PAR = protéazami aktivovaný receptor, ETA – endotelinový receptor typu A, Trk A1 = tropomyozinový receptor kináza A, MOR/KOR = μ/κ opioidní receptory, PAF = faktor aktivují trombocyty, LPA = lysofosfatidová kyselina, TSLP = tymický stromální lymfopoetin, Mrgpr = receptory vázající G proteiny Mas (Mas-related G protein – coupled receptors), TGR = receptor pro Takeda G-proteinVazba pruritogenu na receptor vede prostřednictvím fosfolipázového či kinázového systému k aktivaci a otevření iontových kanálů/receptorů – vaniloidních (TRPV1 = transient receptor potential vanilloid-1), ankyrinových (TRPA1 = transient receptor potential ankyrin-1) a sodíkových (Nav). Tak dochází ke vzniku akčních potenciálů = signálu, který se šíří nervovými vlákny z kůže do zadních kořenů míšních. Tyto kanály mohou být aktivovány i řadou zevních stimulů, jako jsou pH, oxidanty, kapsaicin, chlad, prostaglandiny atp.
Existují dva typy neuronů přenášejících pruritus, a to histaminergní a non-histaminergní, které fungují odděleně a na sobě nezávisle. Histamin se uplatňuje hlavně u pruritu akutního, uvolňuje se z mastocytů, ale i bazofilů a dokonce i z keratinocytů. Histamin se váže na H1 a H4 receptory na histaminergních nervech, a dochází tak k aktivaci TRPV1 kanálů. Excitované neurony uvolňují neuropeptidy typu substance P nebo CGRP (kalcitonin gene-related peptid), které navozují neurogenní zánět s průvodními jevy, jako jsou vazodilatace, extravazace plazmy a další degranulace mastocytů. V takových případech má léčba antihistaminiky naději na úspěch. Chronický pruritus je ale zprostředkován převážně nehistaminovými mechanismy, a tak léčba H1 antihistaminiky obvykle k dostatečné úlevě nevede. Non-histaminergní neurony se zde aktivují endogenními či exogenními pruritogeny, ale ne histaminem [1, 2, 9, 17, 20].
Receptory TRPV1 a TRPA1 aktivují jak u histaminergních, tak u non-histaminergních nervů sodíkové kanály Nav, které řídí, regulují akční potenciály v neuronech. Ovlivnění těchto kanálů je potenciálním místem zásahu pro budoucí léčiva, jakož i ovlivnění receptorů pro pruritogeny (viz tab. 1) [20].
Zjednodušeně řečeno je pruritus způsoben podrážděním volných nervových zakončení v kůži, a to různými podněty. Tento signál je veden aferentními nervovými vlákny přes zadní kořeny míšní (kde se prvotně zpracovává a může být zesílen či přitlumen) do mozkového kmene a thalamu a odtud do somatosenzorické kůry mozku, kde je dále zpracováván a veden do dalších oblastí mozku. Následně je do kůže veden eferentními nervovými vlákny ke svalům impuls, vedoucí k poškrábání s cílem odstranění příčiny.
V kůži se na buněčné úrovni na vzniku pruritu podílejí především keratinocyty, na jejichž povrchu je v současnosti známo přes 15 receptorů pro různé, nespecifické pruritogenně působící podněty [1]. Aktivované keratinocyty pak tvoří a uvolňují prozánětlivě a pruritogenně působící cytokiny a peptidy, které přímo stimulují receptory pro svědění na aferentních nervových zakončeních. Pruritus keratinocyty vyvolávají také nepřímo – uvolněním mediátorů, které aktivují jiné buňky k uvolnění pruritogenních látek. Keratinocyty mají dokonce potenciál pruritus regulovat, inhibovat prostřednictvím sekrece endokanabinoidů, které se přímo váží na inhibiční receptory senzorických nervů [9]. V buněčné síti pruritu v kůži se uplatňují i buňky imunitní – centrální postavení mají mastocyty jako pomyslní strážci kožní bariéry, dále pak bazofily, T lymfocyty, eozinofily i neutrofily, které díky svým cytokinům a chemokinům a exprimovaným receptorům interagují s aferentními nervovými zakončeními, specifickými pro pruritus. Tato komplexní síť buněk a mediátorů v kůži se podílí na indukci, percepci, udržování a řízení pruritu [9].
V patogenezi chronického pruritu se jedná o složité procesy – komunikaci a interakci buněk, mediátorů a jejich receptorů a nervových vláken, o mnohaúrovňové signální dráhy periferní i centrální. Uplatňují se zde také mediátory a jevy, které zcitlivují vnímavost vůči pruritogenním podnětům, zesiluji signál nebo vedou ke zvýšenému růstu senzorických nervů a jejich větvení (neurotrofiny). Podobně jako u chronické bolesti může chronický pruritus tedy vést k jevům patologické periferní a centrální senzitivity, tedy zvýšení citlivosti vůči pruritogenním i nepruritogenním podnětům. V odborné neurologické a dermatologické literatuře se tyto jevy, v určité analogii k imunologické přecitlivělosti, označují jako fenomény nervové senzibilizace/senzitizace (anglických autorů). Periferní se projevuje snížením prahu pro pruritus a zvýšenou reaktivitou po stimulaci. Podkladem je nerovnováha mezi stimulací a inhibicí růstu nervových vláken, dochází ke zvýšení aktivity nervového růstového faktoru (NGF), což vede k lokální hyperinervaci a i zvýšenému počtu mastocytů a mediátorů, jako je substance P a další mechanismy. U chronického pruritu se dále objevují dva fenomény: aloknéze (alloknesis), kdy po primárně nepruritogenním podnětu (pocení, kontakt kůže s oděvem atp.) dochází ke vzniku pocitu svědění (analogie alodynie u chronické bolesti) a hyperknéze (hyperknesis), kdy po běžné stimulaci svědění dochází k pocitu velmi intenzivního svědění (analogie hyperalgezie u chronické bolesti). V patogenezi zvýšené senzitivity se také uplatňuje porucha funkce přirozených regulačních, útlumových mechanismů (inhibiční neurony a neuromediátory) [1, 2, 5, 19, 20]. Z pohledu regulace se u chronického pruritu setkáváme jak s pozitivní zpětnou vazbou, tj. zesílení signálu svědění, tak i s mechanismy negativní zpětné vazby, které přenos signálu tlumí. Například mechanické stimuly, jako je bolest (cestou TRPV) nebo horko či chlad (cestou TRPM), aktivují inhibiční neurony v míše, které prostřednictvím uvolnění inhibičních neuromediátorů vedou ke snížení vnímání pocitu svědění [20]. Toho se v praxi empiricky využívá při doporučování tzv. úlevových manévrů, zejména u atopické dermatitidy [12]. Záleží ale na intenzitě, např. jen mírný chlad svědění zhoršuje. Efekt škrábání na potlačení pruritu se vysvětluje vrátkovou teorií, kdy jsou na míšní úrovni mechanicky či elektricky stimulována myelinizovaná A vlákna pro bolest [9].
Proces vzniku, vedení, modulace/regulace a zpracování signálu pruritu je značně komplikovaný. Pruritus je průvodním jevem komplexních patogenetických mechanismů, nelze ho vztahovat k jedné příčině či k jedné nemoci. To je též důvodem, proč neexistuje jednotná klasifikace, klinická či patofyziologická a také neexistuje jeden univerzální lék. Pruritus může být „fyziologický“, např. při hojení ran, bez vazby na nějaké onemocnění, anebo patologický, provázející různé kožní či interní choroby anebo jako poléková reakce. Až v polovině případů spočívá původ chronického pruritu mimo kůži (10–50 %) [14].
KLASIFIKACE
Patogeneze pruritu je komplexní, jednotlivé patogenetické typy se mohou i kombinovat [15]. V zásadě se z patologicko-anatomického hlediska pruritus rozlišuje na:
- pruriceptivní – v důsledku aktivace nervových zakončení aferentních nervů (štípnutí hmyzem, zánětlivé dermatózy) – dermatogenní pruritus;
- neuropatický – v důsledku poškození periferních (postherpeticky, trauma, diabetes, komprese) či centrálních nervů (tumory, sclerosis mutiplex);
- neurogenní – v důsledku aktivace centrálního nervového systému i bez aktivace periferních senzorických nervů (nefropatie, hepatopatie, metabolické choroby, endokrinopatie, malabsropční syndromy, hemato-onkologická onemocnění) – systémový pruritus;
- psychogenní – v důsledku psychosomatických či psychiatrických chorob (obsedantně kompulzivní choroba, psychózy).
Jiná, novější klasifikace rozlišuje pruritus podle pravděpodobné příčiny na: dermatologický, systémový, neurologický, somatoformní (psychosomatický, psychogenní), smíšený a jiný/neznámý [9, 19].
Chronický pruritus je charakterizovaný trváním nad 6 týdnů. Klinicky lze pruritus klasifikovat podle přítomnosti kožních projevů na pruritus sine materia a cum materia, respektive nově na:
- pruritus na primárně nezanícené kůži
- pruritus na primárně zanícené kůži
- pruritus se sekundárními projevy ze škrábání (prurigo, lichen, exkoriace, krusty, jizvy, přesuny pigmentu aj.) [9, 17].
Pruritus na primárně nezanícené kůži se může objevit např. jako reakce na léky, provázet vnitřní choroby, nádorová onemocnění (paraneoplastický pruritus), infekce, neurologické nebo psychiatrické choroby (somatoformní pruritus), drogovou závislost, HIV infekce atd. Pruritus může stanovení diagnózy příčinné choroby předcházet i o několik let [1, 13, 14].
Podle rozsahu může být pruritus lokalizovaný na určité partie nebo generalizovaný. Lokalizovaný pruritus mívá obvykle příčiny místní – např. v anogenitální oblasti jsou to vlhko, tření, bakterie a kvasinky, parazité, hemoroidy, kožní choroby (atopický či kontaktní ekzém, psoriáza, lichen sclerosus et atrophicus), nádory atp. Ovšem i celkové choroby (diabetes, anémie, Sjögrenův syndrom, neuropatie aj.) či léky mohou vést k lokalizovanému pruritu v této oblasti. Nezřídka je příčina i psychogenní, kdy je podkladem nutkavé chování a škrábání jako analogie určitého tiku.
Určitá místa na kůži, pokud svědí, bývají pro některé choroby typická – predilekční, a to i bez zjevných projevů, u atopie – flexury, u xerózy – místa tření, u svrabu – místa jemné tenké kůže atp. Svědění dlaní a chodidel nemusí být jen průvodním jevem ekzému či mykózy, ale i tlakové kopřivky. Svědění v obličeji, na rtech, jazyku, ale i palmárně může být varovným signálem počínající anafylaxe. Svědění ve kštici je celkem časté a bývá oříškem – kožní choroby, mikrobi, kontaktní alergie, vysušující a dráždivé vlivy vlasové kosmetiky, vlivy pracovní, neuropsychiatrické choroby aj. Častý je též pruritus v jizvách, po popáleninách. Pruritus s projevy na zádech interskapulárně svědčí pro kožní původ, zatímco vynechání této oblasti (jinak špatně pro samotné ruce dostupné) je podezřelé ze systémových příčin, tzv. motýlovité znamení [17].
Generalizovaný pruritus bez kožních projevů mívá v pozadí příčiny celkové (tab. 2).
Table 2. Příčiny chronického pruritu na nepostižené kůži 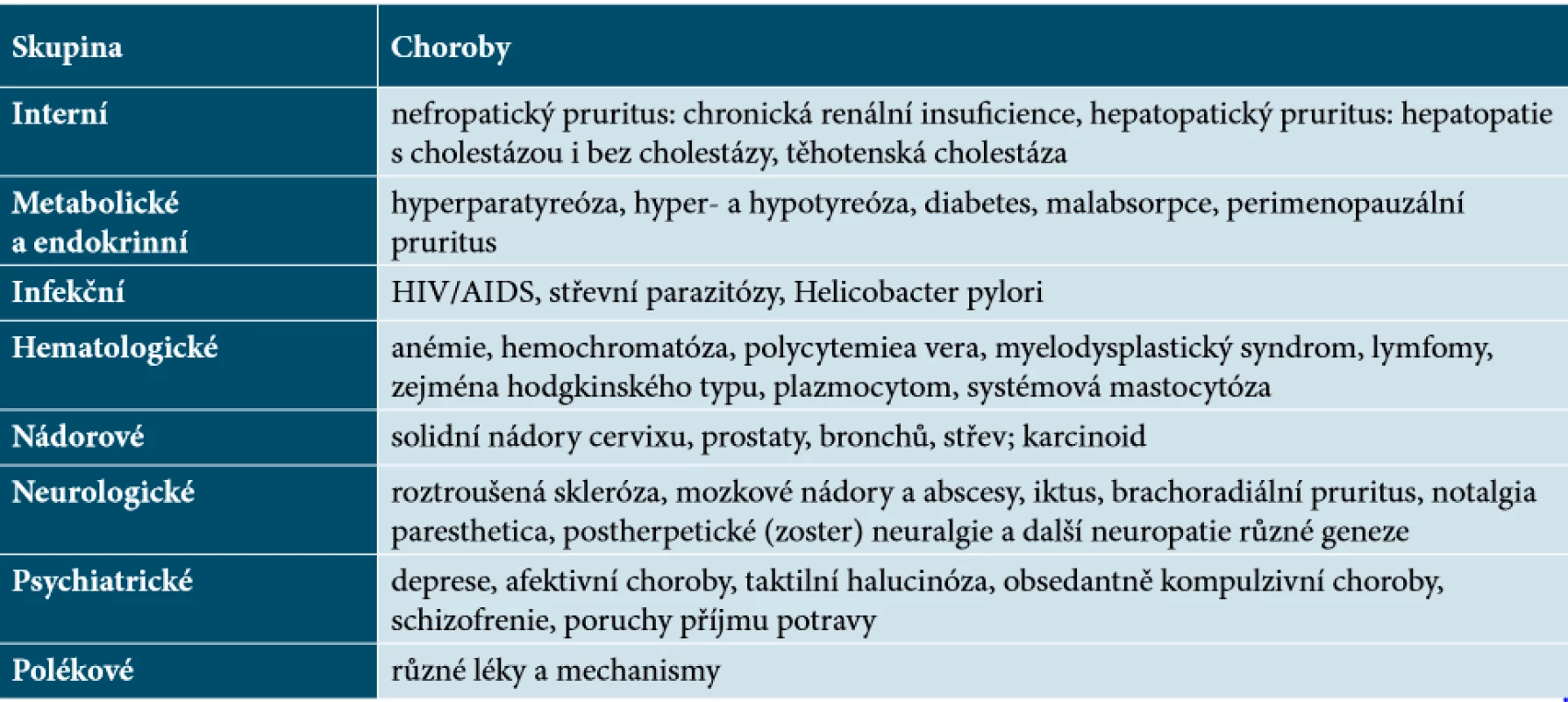
(podle [17, 19]) Polékový pruritus na primárně nezanícené kůži může být způsoben řadou mechanismů – depozita metabolitů léků, cholestáza, neurotoxické účinky, zvýšení pruritogenních mediátorů (např. bradykinin, leukotrieny), aktivace opioidních receptorů atd. [14]. Jejich výčet je rozsáhlý, jedná se o léky ze skupin (abecedně): antiarytmika, antibiotika, antidepresiva, antihypertenziva, antiepileptika, nesteroidní antiflogistika, antimalarika, betablokátory, bronchodilatancia, kalciové antagonisty, diuretika, hormony, chemoterapeutika, opioidy, plazmaexpandéry, antilipidemika, neuroleptika, trankvilizéry, urikostatika [17].
Pocit svědění bez zjevné příčiny je také relativně častý u reaktivní kůže (senzitivní), kdy zcela bez jakýchkoliv projevů nebo jen s mírným erytémem kůže pne, píchá, pálí, bolí či svědí. Důvodem je jednak porucha kožní bariéry, takže dochází k iritaci „nechráněných“ nervových zakončení vlivy jako jsou teplo, zima, tření, pocení atp. Dále u těchto osob mají keratinocyty i kožní nervová vlákna snížený práh, respektive zvýšenou vnímavost vůči běžné snášeným podnětům, tedy určitou neurokutánní dysfunkci. Častěji to bývá u žen, u atopiků, u stárnoucí kůže a obecně u osob se suchou kůží [10].
Senilní pruritus se charakterizuje jako chronické svědění starších osob bez zjevné příčiny či vyrážky, jež postihuje častěji muže než ženy. Ve skutečnosti má senilní pruritus řadu příčin, nejen stárnutí kůže a xerózu [14].
Pruritus v graviditě se objevuje cca v 18 %. Je typickým příznakem specifických těhotenských dermatóz. Bez kožního zánětu či postižení bývá způsoben intrahepatální cholestázou, sekundárně bývají přítomné projevy ze škrábání [17].
Zvláštní jednotkou je akvagenní pruritus, vznikající po koupání či kontaktu s vodou. Začíná na nohou a šíří se na celé tělo; nezávisí na teplotě či salinitě vody a není provázen žádným morfologickým projevem. Přetrvává až 30–60 minut a obvykle nevede ke škrábání a exkoriacím. Kromě pruritu se může objevovat i pocit pálení, píchání – akvadynie. Často se jedná o signál závažného onemocnění jako je polycytemia vera či dalších myeloproliferativních chorob, kde je v pozadí mutace JAK 2 kináz. Ty vedou ke zvýšené degranulaci mastocytů po kontaktu s vodou, ale podílí se i další mediátory jako serotonin, prostaglandiny a také deficience železa [14]. Pruritus po kontaktu s vodou může provázet i akvagenní, chladovou či cholinergní urtikárii, mastocytózy, hypereozinofilní syndrom, hemochromatózy, sarkoidózu – kde jsou ale přítomné nějaké kožní projevy. Ne vždy je v pozadí závažné onemocnění – podobné příznaky má i idiopatický akvagenní pruritus a senilní či zimní pruritus (pruritus hiemalis) [1, 3, 14, 17].
VYŠETŘOVÁNÍ CHRONICKÉHO PRURITU
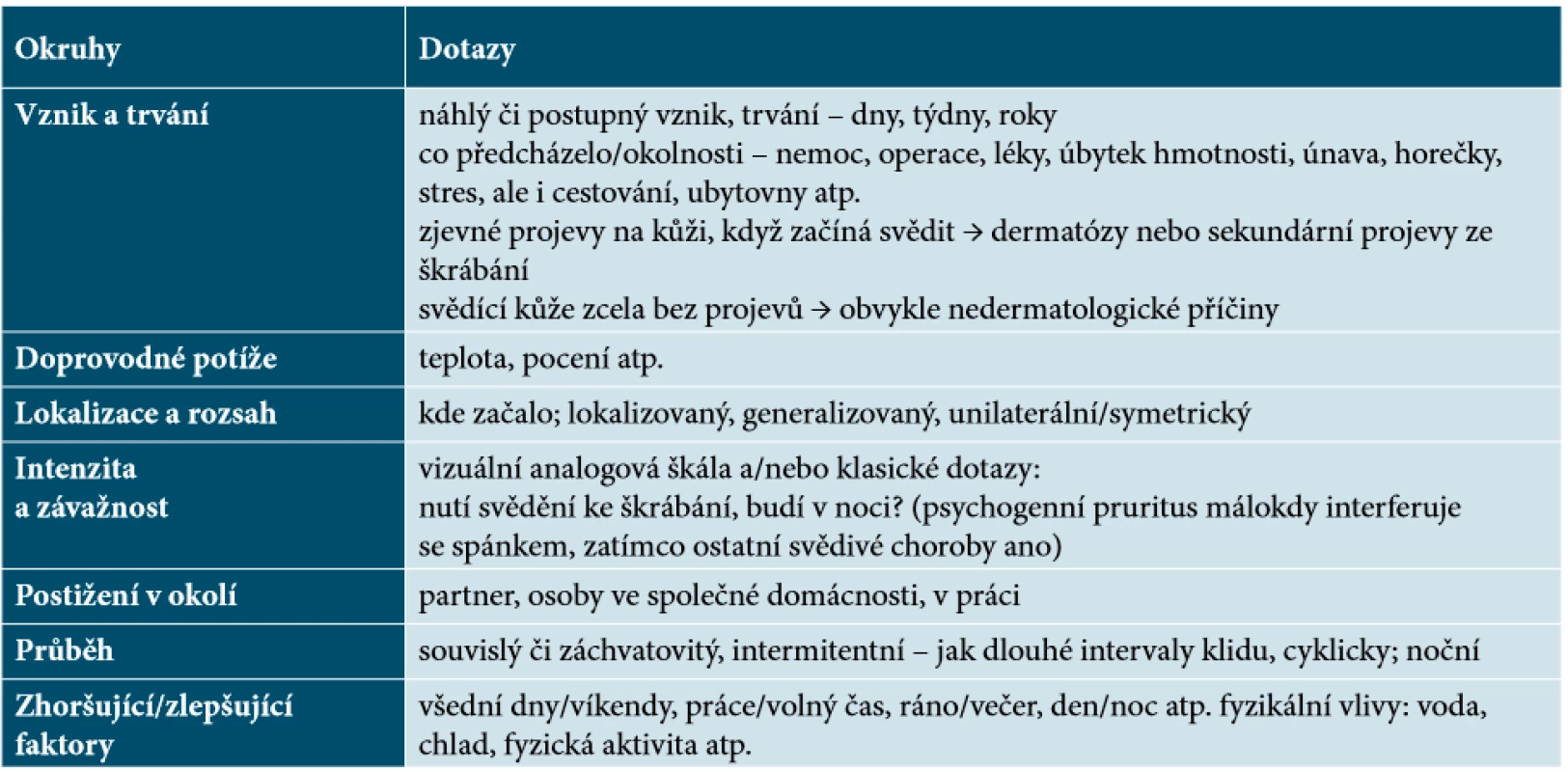
Při vyšetřování pruritu je nezbytným předpokladem systematický přístup a strukturovaný postup. Základem je pečlivá anamnéza nynějšího onemocnění s údaji o vzniku, trvání a charakteru pruritu, doprovodných příznacích aj. souvislostech (tab. 3.) – velmi podobně jako se postupuje při vyšetřování chronické urtikárie. Prvotní a zásadní je rozlišení (anamnesticky a aspekcí), zda pruritus vzniká na primárně zanícené kůži (tj. s nějakými projevy), kdy budou v pozadí kožní choroby nebo zda se jedná o pruritus na primárně nezanícené kůži (tj. nepostižené, „normální“), kde budou v pozadí systémové, neurologické či somatoformní choroby [9]. Pruritus na kůži se sekundárními projevy ze škrábání (prurigo, lichen, exkoriace aj.) může mít v pozadí jak systémové, tak kožní příčiny [9, 17, 19].
Při fyzikálním vyšetření kůže je třeba v rámci vyšetření celého integumenta neopomenout vyšetřit i nehty, kštici, intertriga včetně anogenitální oblasti a dalších mukokutánních přechodů. Je vhodné pátrat i po minimálních kožních projevech (xeróza, skabies). Palpačně je vhodné vyloučit hepato - či splenomegalii a lymfadenopatii. Na ků-ži se mohou nacházet i nespecifické či sekundární projevy. Řada pacientů s pruritem i nedermatologického původu má na kůži sekundárně exkoriace, lichenifikace, prurigo aj. Bez ohledu na příčinu vede škrábání k traumatizaci a zánětu kůže a při chronickém průběhu pak sekundárně k ekzematizaci. Ekzém je zde důsledkem, nikoliv příčinou svědění. Je vhodné pacienta sledovat a opakovaně vyšetřovat s časovým odstupem, protože nespecifické, nediagnostické projevy se mohou s časem změnit na diagnostické, patognomonické.
Kromě snahy po identifikace individuálních spouštěčů pruritu, je třeba též zmapovat, jaká byla dosavadní pacientova hygiena (mytí, koupání) a péče o kůži, jaké prostředky používal k samoléčení. I zde se totiž mohou nacházet rezervy pro prevenci a léčbu. Zajímat by nás měla i předchozí vyšetření u jiných lékařů a léčba, aby nedocházelo k duplicitám. Pochopitelně je potřebná komplexní a podrobná anamnéza osobní, farmakologická (i léky jen přechodně užívané či volně prodejné), alergologická, rodinná – s cílenými dotazy na atopická onemocnění, kožní choroby a interní choroby spojené s pruritem, a také anamnéza sociální a pracovní (práce, koníčky, domácí zvířata, cestování).
Časté je svědění kůže navečer, neobvyklé je naopak svědění zrána, v takových případech jsou v podezření vlivy působící přes noc (potrava a léky užívané navečer, prostředí ložnice atp.). Noční úporný pruritus, spojený se zimnicí, horečkou a pocením budí podezření na morbus Hodgkin a může předcházet diagnostikování lymfomu až o několik let [1, 3, 9]. Také sezona může hrát roli, kůže častěji svědí v zimě než v létě a příčiny jsou četné: suchý vzduch ve vytápěných místnostech i venku, tření oděvem, přesušení kůže, menší pocit žízně a horší hydratace atp. Rychlost nástupu potíží může též leccos napovědět – chronický, generalizovaný, anamnesticky pomalu progredující pruritus je suspektní ze systémového původu.
Perzistující pruritus bez zjištěné příčiny by měl být po šesti měsících znovu přešetřen [6]. Ne vždy se podaří příčiny zjistit a diferenciální diagnostika, zejména pruritu sine materia, je náročná [13]. Taktéž psychiatrické vyšetření padá v úvahu a nemusí být až tím posledním, často se tak ušetří řada vyšetření [6].
Laboratorní vyšetření se řídí podle zhodnocení konkrétního pacienta, individuálně a cíleně. Paušální, široká screeningová vyšetření nebývají přínosná. Při podezření na dermatologický původ je vhodné zvážit histopatologické, popř. imunofluorescenční vyšetření postižené kůže. U chronického generalizovaného pruritu se doporučuje vyšetřit základní biochemické a hematologické parametry (tab. 4), v druhé linii pak podle průběhu, předchozích výsledků, anamnézy doplnit o další vyšetření, včetně zobrazovacích – v koordinaci s pacientovým praktickým lékařem, internistou, popř. dalšími odborníky. Mezioborová spolupráce je velmi důležitá.
Table 4. Základní a rozšířený panel vyšetření u chronického pruritu 
(volně podle [1, 9, 14, 17, 19]) LÉČBA
Zvládání chronického pruritu vzhledem k heterogenitě jeho příčin a patogenezi musí vycházet z komplexního přístupu – lékaře k pacientovi, k prevenci a k léčbě. Pruritus lze vhodnou péčí o kůži a léčbou zmírnit téměř vždy, kompletní vyléčení ale záleží na příčině a spouštěčích – zda se je zdaří odhalit a zda jsou odstranitelné. V každém případě je třeba se zaměřit na eliminaci či redukci obecných spouštěcích faktorů (viz níže), které svědění aktivují, zhoršují či udržují v aktivitě. Mezi nejčastější spouštěcí vlivy patří:
- fyzikální vlivy jako je: teplo – přetopené místnosti, neprodyšné oblečení, horké koupele; tření a dráždění kůže oblečením – hrubé tkaniny, vlna, těsné oblečení; aktivity se zapářkou, pocením a třením
- kůži vysušující: časté či dlouhé mytí a koupání, plavání v bazénu, masáže aromatickými emulzemi, mycí prostředky – vysušující a parfemovaná mýdla, pěny;
- potrava a nápoje zhoršující svědění: ostré a kořeněné potraviny, aromatické ovoce, alkohol;
- psychika: stres, nedostatek spánku.
Pruritus je mnohastranný problém, takže vytipování optimální léčby pro individuálního pacienta je náročné, vyžaduje čas a vzájemnou spolupráci. Postupuje se krok za krokem, od jednodušších k náročnějším, kombinovaným postupům, a to se zohledněním závažnosti pruritu, komorbidit, věku, užívaných léků a prospěchu uvažované léčby k jejím rizikům. Praktický je algoritmus z doporučených postupů Německé dermatologické společnosti či Evropského dermatologického fóra (tab. 5). Jako u všech chronických chorob, má přiměřená a opakovaná edukace pacienta značný význam, neboť může výraznou měrou přispět k lepšímu zvládání pruritu samotným pacientem.
Table 5. Stupňovité schéma léčby chronického pruritu 
(podle [17, 19]) Pacientům se radí využívat k úlevě namísto škrábání zástupné, náhradní manévry známé z léčby atopické dermatitidy, jako jsou tlak, tření, poštipování svědících míst či chlazení svědící kůže (studený obklad, sprcha). Vzhledem k chronicitě má pruritus jakéhokoliv původu nezpochybnitelnou somatopsychickou/psychosomatickou složku. A tak mohou být prospěšné, kromě edukace a edukačních programů, i psychoterapeutické intervence, jako jsou relaxační techniky, autogenní trénink aj. Důležité je též pacienta zvát na pravidelné kontroly [6, 13, 19].
LOKÁLNÍ LÉČBA
U chronického pruritu neznámé etiologie či kde nelze příčinu odstranit, se pochopitelně jedná o léčbu symptomatickou, tedy vedoucí k úlevě od příznaků. Základním předpokladem pro zvládnutí pruritu je kromě prevence spouštěčů (viz výše) vhodná lokální léčba a péče o kožní bariéru, analogicky jako je tomu u ekzémů a dermatitid.
Bazální léčba – emoliencia
Důležitými externy u pruritu jsou emoliencia v různé galenické formě – u xerotické kůže masti a oleokrémy, u ostatních komfortnější hydrokrémy a lotia. Emoliencia kůži nejen zvláční, ale především zlepšují její schopnost vázat vodu v kůži. To je zásadní jev, neboť se ukazuje, že snížená hydratace stratum corneum přispívá k rozvoji zánětu i pruritu mimo jiné i cestou aktivace mastocytů, uvolnění tryptáz, s následnou aktivací receptorů PAR a i prozánělivých cytokinů [8]. Prospěšné jsou i speciální mycí prostředky, respektive medicinální mycí oleje jako u ekzémů a dermatitid. Pro úspěch léčby je zásadní edukace a instruktáž pacienta, jak je správně používat – především pravidelně a často.
Antipruritické látky pro lokální léčbu
Do vhodného emolientního základu lze inkorporovat některé mírně antipruritické přísady jako jsou urea v nízkých koncentracích (2–4 %), polidokanol (makrogol 2–10 %), které lze pro jejich dobrou bezpečnost používat i na rozsáhlé plochy [9, 17, 19].
Z tradičních, historických látek lze pro léčbu lokalizovaného pruritu uvést např. mentol, kafr či kapsaicin – ty mohou ulevit u lokalizovaného pruritu na nezanícené kůži, v případě zánětu kůže jsou ale problematické, neboť mají iritační potenciál. Moderní deriváty mentolu mají ale toleranci velmi dobrou, např. mentoxypropandiol – v České republice (ČR) dostupný v dermokosmetice Atopi Control Acut®). Lokální kapsaicin lze použít u nodulárního pruriga, lichen simplex, kožních T lymfomů, neuropatického pruritu. Koncentrace se pohybují od 0,025–0,3 %, optimální je pomalé zvyšování koncentrace k minimalizaci průvodních iritačních jevů. Pro maximální efekt je třeba kapsaicin aplikovat 3–6krát za den, což omezuje jeho použití na lokalizovaný pruritus [17, 19]. Podle odborné literatury je kapsaicin u dospělých bezpečným lékem i na rozsáhlé plochy. K vedlejším účinkům patří píchání, pálení, bolestivost, erytém a obecně iritace, které se objevují 3.–5. den a s dalším používáním postupně odeznívají [20]. Jako HVLP externum pro účely léčby pruritu není kapsaicin v České republice dostupný, v magistraliter preskripci se jako základu používá např. v Německu ung. leniens DAB [17]. Z novějších antipruritických látek k lokálnímu použití je to N-palmitoyletanolamin, což je agonista kanabinoidních receptorů. Ty se nacházejí na keratinocytech, mastocytech a dalších zánětlivých buňkách, ale také na senzorických nervových zakončeních v kůži. Agonistické působení na receptoru vede k protizánětlivému a protisvědivému účinku [20]. V ČR je dostupný v dermokosmetice (řada Physiogel A.I. ®).
Lokální anestetika nejsou pro opakované, dlouhodobé používání vhodná pro riziko vzniku kontaktní senzibilizace, respektive je třeba zvažovat poměr rizik ku prospěchu. Senzibilizační potenciál se podle recentních údajů nezdá tak vysoký. Jejich působení je ale krátké [19].
Lokální antihistaminika nejsou při velkém rozsahu postižení praktická, a ani bezpečná, často nebývají účinná a je zde též určitý potenciál kontaktní iritace či senzibilizace [17, 19].
Lokální kortikoidy připadají v úvahu u pruritu u dermatologických chorob, preferují se molekuly s dobrým terapeutickým indexem, tj. s dobrým poměrem prospěšnosti k rizikům (hydrokortison butyrát, metylprednisolon aceponát, flutikason propionát, mometason furoát) [17, 19], obvykle jsou k přitlumení pruritu zapotřebí kortikoidy silnější [20].
Lokální inhibitory kalcineurinu jako pimekrolimus a takrolimus snižují pruritus přímou vazbou na receptory TRPV1 na aferentních senzorických nervových vláknech [2, 3, 19, 20].
Vhodná galenická forma externa hraje při tlumení pruritu významnou roli, neboť zvyšuje účinek diferentních látek. Historicky se používaly různé chladivé obklady a tekuté zásypy (“tekutý pudr“), kde k úlevě dochází díky odpařování tekutiny a chladivému efektu. Jsou však pracné a vysušují, což může následně vést k přesušení a iritabilitě. U tekutých zásypů se přidávají i nepříznivé senzorické a kosmetické aspekty.
Vhodnější využití léčebných účinků zinku je ve formě zinkových past, u většího rozsahu pak zinkových emulzí, analogicky jako u ekzémů. Jsou vhodné jak u pruritu sine materia, tak na svědivé stavy, kde na kůži již nějaké projevy jsou. Z diferentních látek se používají tanin, ichtamol aj. antipruritické a antiseptické přísady (stříbro, endiaron, kyselina boritá atp.). Dříve byla jejich doménou magistraliter preskripce, dnes máme na trhu řadu HVLP extern, např. pasty Vitella ictamo®, Ichthyo Care®, Ichthamol krémpasta®), Zitenax®; ze zinkových emulzí např. Cutozinc®, Cutozinc ichtamo®, Cutozinc silver®. Ichthamol je poněkud nedoceněná účinná látka – má široké spektrum účinků při velmi dobrém bezpečnostním profilu, proto se hodí i k udržovací léčbě. Jedná se však o „starou molekulu“, a snad proto nebudí zájem velkého farmaceutického průmyslu stran dalšího výzkumu a využití.
Z nových prostředků, a to z oblasti dermokosmetiky, lze uvést např. SOS sprej®. Kombinuje vhodné účinné látky (polyfenoly, taniny, enoxolon, nikotinamid aj.) s galenickou formou emulze typu o/v, v komfortní podobě spreje. Ventilový systém umožňuje nepoužívat konzervační látky. Je vhodný k léčbě pruritu i u malých dětí. Uplatňuje se především u atopické dermatitidy, psoriázy, senilního pruritu a chronické urtrikarie; účinné látky tlumí pruritus (především cestou snížení tvorby TSLP a NGF). Jednoduchost aplikace a senzorická akceptance jsou zde zásadními faktory pro dobrou adherenci pacienta, což je obecný princip u lokální terapie.
Výzkum pokračuje, potenciál mají i lokální léčiva z oblasti atopické dermatitidy či psoriázy (tab. 6).
Table 6. Lokální antipruritické látky 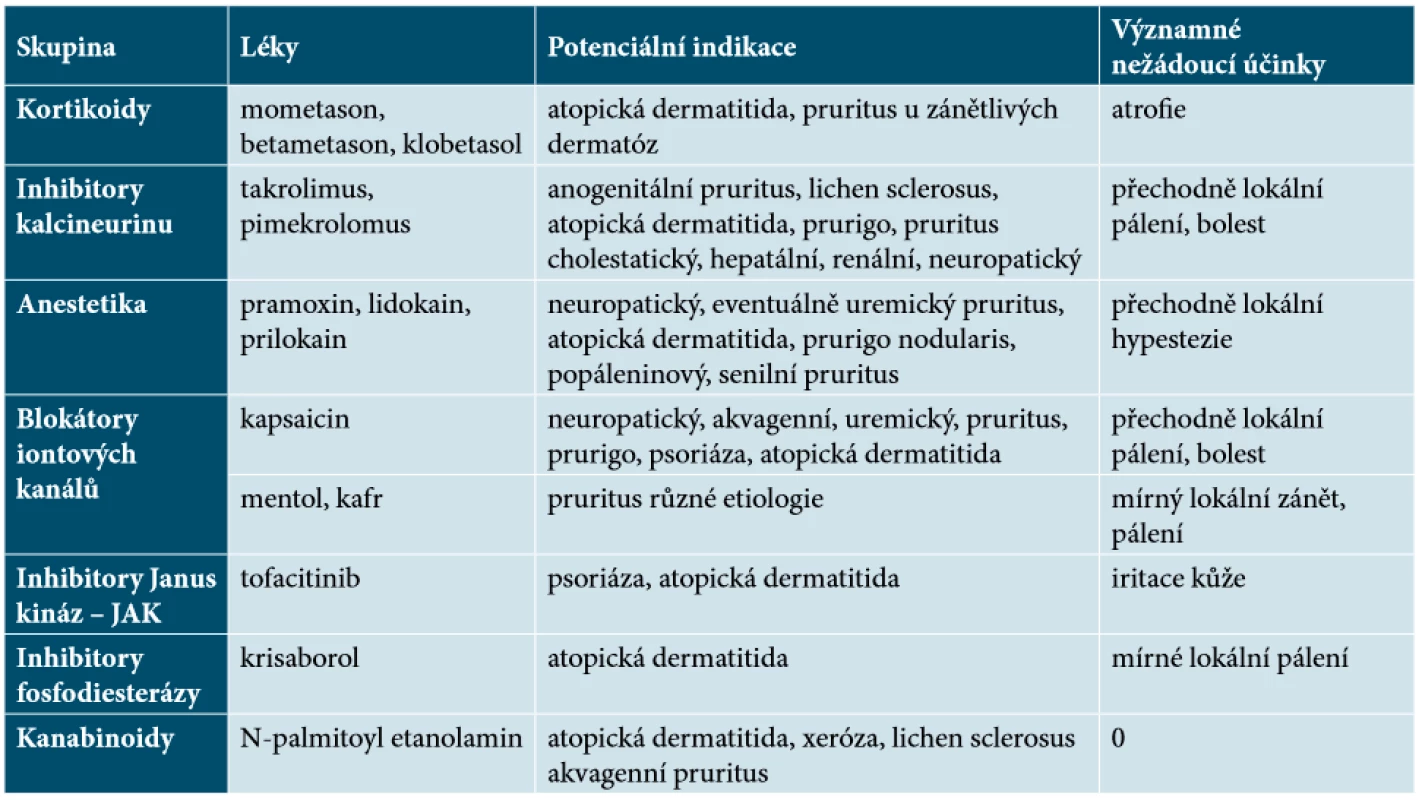
(podle [18, 20]) FOTOTERAPIE
U generalizovaného pruritu, kde nelze použít anebo nejsou účinné lokální a celkové léky (gravidní, laktace, starší, polymorbidní), lze využít fototerapie ultrafialovým světlem různé vlnové délky (NB UVB, PUVA, SUP, UVA). Příznivé účinky jsou zdokumentovány u nefrogenního a hepatálního pruritu, u atopického ekzému a pruriga akvagenního [5, 9, 14, 17, 18, 19, 20]. Mechanismus účinku je dán patrně ovlivněním opioidního systému v kůži [9]. Provádí se na dermatologických pracovištích s příslušným technickým, prostorovým a personálním vybavením podle příslušných protokolů. Určitou nevýhodou je časová náročnost a dostupnost, ale to je obecný fakt.
CELKOVÁ LÉČBA
K celkové léčbě se přistupuje v případech rozsáhlého či léčebně refrakterního chronického pruritu. Univerzální celkový lék na tlumení pruritu, bohužel, neexistuje. Vzhledem k heterogenitě příčin a mechanismů pruritu je proto často zapotřebí kombinované léčby a mezioborové spolupráce, zejména s obory neurologie, algeziologie a též psychiatrie a psychologie.
Chronický pruritus nebývá obvykle mediován histaminem, a proto H1 antihistaminika nemohou být paušálně účinná. Mají však velmi dobrý bezpečnostní profil, proto se často jako terapeutický pokus volí jako první. Jejich určitý efekt se vysvětluje zábranou degranulace mastocytů, které obsahují kromě histaminu i další pruritogenní mediátory [9]. Začíná se s nesedativními H1 antihistaminiky 2. generace, při malém efektu i ve vyšším, dvoj - až čtyřnásobném dávkování, analogicky jako u chronické urtikárie [9, 19, 20]. Účinnější mohou být H1 antihistaminika 1. generace (zejména hydroxyzin), neboť mají i anticholinergní a další účinky, vedoucí k centrálnímu útlumu pruritu. Bohužel za cenu sedace, tudíž nejsou vhodné pro dlouhodobé používání (rizikové např. při řízení motorových vozidel, obsluhování strojů a hendikepující např. při učení). Používají se na noc u osob s poruchami spánku v důsledku nočního pruritu. Stran vyšších dávek sedativních antihistaminik nejsou k dispozici studie ohledně bezpečnosti [19]. Antihistaminika s vazbou na H2 receptor u chronického pruritu efekt nemají [20]. Z histaminových receptorů je terapeuticky zajímavé blokování receptoru pro H4, tyto léky jsou již ve III. fázi klinických studií. Stabilizátory mastocytů (ketotifen) a antileukotrieny nevykazují u chronického pruritu dostatečné účinky [17, 19, 20].
Celkové kortikoidy nemají přímý antipruritický účinek a pro léčbu chronického pruritu se nedoporučují, s výjimkou krátké léčby v urgentních případech (< 2 týdny) [1, 9, 17, 19, 20].
Imunosupresiva, respektive konvenční (nebiologická) imunosupresiva, tlumí do jisté míry pruritus u atopické dermatitidy či psoriázy, ale jejich bezpečnostní profil, zejména kumulativní toxicita limituje jejich dlouhodobé použití. Z nich se cyklosporin A doporučuje pro léčbu u atopické dermatitidy a nodulárního pruriga, za klinického a laboratorního monitorování pacientů. Thalidomid se pro léčbu chronického pruritu nedoporučuje, a to z bezpečnostních důvodů [17, 19]. U anti TNF biologik není pro doporučení dostatek údajů. Biologika jako dupilumab (anti IL-4 a 13), nemolizumab (anti IL-31), tezepelumab (anti TSLP), omalizumab (anti IgE) a baricitinib (JAK inhibitor) markantně snižují pruritus u atopické dermatitidy a chronické urtikárie, u psoriázy pak ixekizumab a sekukinumab (anti IL-17), dále apremilast (antiPDE4) a tofacitinib (JAK inhibitor). Zda budou mít tyto nové léky efekt i na jiné typy chronického pruritu, je otázkou dalšího výzkumu [20].
Antikonvulziva/modulátory bolesti jako jsou gabapentin a pregabalin, se používají především v léčbě chronického pruritu u neuropatií, případně u popálenin, nefropatií a kožních lymfomů. Působí patrně mechanismem snížení centrální nervové senzitizace [1, 5, 9, 15, 17, 19, 20]. Léčba se zahajuje nízkými dávkami na noc a postupně se zvyšuje – k vytitrování účinné dávky a i z důvodů zlepšení tolerance (somnolence, otoky, GIT potíže, nárůst hmotnosti). Optimální je vedení léčby neurologem nebo algeziologem, kteří mají s léčbou těmito léky dostatečné zkušenosti.
Antidepresiva představují účinnou adjuvantní léčbu u pruritů, nereagujících na předchozí léčbu. Tricyklické antidepresivum amitriptylin má prokázanou účinnost v léčbě neuropatického chronického pruritu. U chronického pruritu HIV pozitivních osob se osvědčuje doxepin. U psychogenního, eventuálně paraneoplastického, cholestatického a idiopatického pruritu lze použít selektivní inhibitory zpětného vychytávání serotoninu (SSRI), jako jsou paroxetin, sertralin, fluvoxamin. U starších pacientů byly popsány závažné kardiální nežádoucí účinky, což limituje jejich použití u této populace. U atopické dermatitidy, uremického, paraneoplastického, cholestatického a idiopatického pruritu se prokázaly účinky tetracyklického antidepresiva mirtazapinu s H1 antihistaminovými účinky [9, 19], u refrakterních případů, eventuálně i v kombinaci s gabapentinem [20].
Vzhledem k nedostatku údajů nelze k léčbě chronického pruritu doporučovat antagonisty serotoninového receptoru (ondansetron, topisetron, granisetron) [19].
Opioidy používané v léčbě chronického pruritu, jako jsou antagonisté μ-opiodních receptorů (MOR – nalmefen, naloxon, naltrexon), vedou ke snížení pruritu u cholestatického pruritu u atopické dermatitidy. V Japonsku se používá k léčbě uremického pruritu agonista κ-opiodních receptorů (KOR – nalfurafin) [1, 3, 9, 14, 17, 19, 20]. Vzhledem k jejich problematickému bezpečnostnímu profilu jsou určeny jen pro velmi těžké případy a jejich indikace a vedení léčby spadá do rukou zkušeného lékaře, optimálně algeziologa či onkologa.
Další léky, výzkum a perspektivy
Aprepitant, serlopitant, tradipitant jsou selektivní antagonisté neurokininového receptoru (NK-1 R), jehož fyziologickým ligandem je neuropeptid – substance P. Používají se primárně jako antiemetika v onkologii. Antipruritické účinky jsou zdokumentované především u paraneoplastického pruritu (T lymfomy, metastatický sarkom, erlotinibem indukovaný pruritus). Nežádoucí účinky jsou minimální, lékové interakce ale omezují jejich širší použití [20]. Aprepitant se u atopické dermatitidy a nodulárního pruriga doporučuje jako léčba 2. linie [19]. Perspektivní je jejich lokální použití, předběžné zprávy hovoří o obdobné účinnosti jako lokální imunomodulátory a lepším profilu tolerance a bezpečnosti [20].
Další slibnou skupinou pro lokální léčbu chronického pruritu jsou antagonisté receptoru TRPV1. Dosavadní práce ukazují na slušný efekt na pruritus u atopické dermatitidy [7]. U atopické dermatitidy probíhají také klinické studie s inhibitory JAK kináz (ruxolitinib v krému). Lokální 3% gabapentin v krému se ukazuje jako prospěšný u lokalizovaného neurogenního pruritu, jako je pruritus vulvy, skrota a u notalgia paresthetica [5].
V dohledném čase bychom se měli dočkat H4 antihistaminik, která působí na pruritus i zánět mediovaný TH2 buňkami a mají efekt i na pruritus způsobený substancí P. V klinickém výzkumu jsou také nové opioidy, agonisté KOR, s lepším bezpečnostním profilem. Další perspektivní skupinou jsou antagonisté IL-6 a cerebrálního natriuretického peptidu (BNP – brain natriuretic peptide), potenciální jsou antagonisté a agonisté toll-like receptorů, zejména TLR 3 a 7 [10, 18]. Z malých molekul se pak jako terapeutický cíl nabízejí také antagonisté PAR (protease activated receptors), kam patří inhibitory serinových proteáz a kalikreinu – antikoagulancia nafomastat mesylát a kamostat mesylát anebo protilátky proti PAR-2 [10, 18]. Inhibitorem proteázové kaskády jsou též tetracyklinová antibiotika, která jsou pro svůj protizánětlivý a tlumivý účinek na kalikrein používaná v dermatologii u řady zánětlivých dermatóz. Biologika a malé molekuly (inhibitory fosfodiesterázy či JAK inhibitory) pro léčbu atopického ekzému a psoriázy vykazují též jisté antipruritické účinky [18, 20].
ZÁVĚR
Chronický pruritus trápí značnou část populace, i pro lékaře představuje crux medicorum. Pokračující poznávání fyziologie a patofyziologie pruritu – pruritogenů, mediátorů, regulačních mechanismů a dalších faktorů vzniku, vedení, modulace a zpracování signálu pruritu je příslibem vývoje nových cílených léků s lepším profilem účinnosti a bezpečnosti. Stávající medicína má ale v praxi omezené možnosti, účinnost často není dostatečná, řada léčiv je v kategorii „off-label use“. K problému je tedy zapotřebí přistupovat komplexně, využít všech dosavadních možností, včetně vhodné lokální léčby a péče o kůži, která stran účinných látek i komfortu aplikačních forem doznala pokroku.
Celkovou léčbu je třeba se pokoušet volit individuálně podle typu postižení (pruritus bez či s kožními projevy), vycházet z možné patofyziologie u konkrétního pacienta, zohlednit pacientovu interní medikaci a brát v potaz též případné periferně neuropatické, centrálně senzitizační a kognitivně afektivní složky pruritu. Z celkových léků jsou první volbou nesedativní H1 antihistaminika i ve vyšším dávkování, obdobně jako u chronické urtikárie, popř. na noc doplněná o sedativní antihistaminika. UV fototerapie je vhodná u generalizovaného pruritu, zejména u starších osob nebo tam, kde je celková léčba kontraindikovaná. U neuropatického pruritu se doporučují antikonvulziva/modulátory bolesti. U případů nereagujících na žádnou dosavadní léčbu jsou vhodná antidepresiva, u profusních případů pak antagonisté opiodních receptorů. Celkové kortikoidy se obecně nedoporučují, s výjimkou velmi těžkých, zoufalých stavů. Chronický pruritus je jednoznačně tématem pro mezioborovou spolupráci, a to nejen u refrakterních generalizovaných případů bez zjistitelné příčiny.
Do redakce došlo dne 23. 1. 2020.
Adresa pro korespondenci:
MUDr. Nina Benáková, Ph.D.
Immunoflow s. r. o.
Rychnovská 651
199 00 Praha 9
e-mail: nina.benakova@email.cz
Sources
1. BREANNAN, F. The pathophysiology of pruritus – A review for clinicians. Progress in paliative care, 2016, 24(3), p. 133–147.
2. ELMARIA, S. B., LERNER, E. A. The missing link between itch and inflammation in atopic dermatitis. Cell, 2013, 2, p. 267–269.
3. GRUNDMANN, S., STÄNDER, S. Chronic pruritus: Clinics and treatment. Ann Dermatol, 2011, 23, p. 1–11.
4. HAN, L., DONG, X. Itch Mechanisms and Circuits. Annu Rev Biophys, 2014, 43(6), p. 331–355.
5. HIOM, S., PATEL, G. K., NEWCOMB, R. G. et al. Severe postherpetic neuralgy and other neuropathic pain syndromes alleviated by topical gabapentin. Br J Dermatol, 2015, 173(1), p. 300–302.
6. JAŠKOVÁ, E., TARABA, P. Pruritus - komplexní terapie. Dermatol praxi, 2009, 3, s. 125–130.
7. LEE, Y. W., WON, CH., JUNG, K., NAM, H. J. et al. Efficacy and safety of PAC‐14028 cream – a novel, topical, nonsteroidal, selective TRPV1 antagonist in patients with mild‐to‐moderate atopic dermatitis: a phase IIb randomized trial. Br J Dermatol, 2019. Doi: 10.1111/bjd.17455.
8. MAN, M.Q., ELIAS, P. M. Stratum corneum hydration regulates key epidermal function and serves as an indicator and contributor to other conditions. JEADV, 2019, 33, p. 15–16.
9. METZ, M., STÄNDER, S. Chronic pruritus-pathogenesis, clinical aspects and treatments. JEADV, 2010, 24, p. 1249–1260.
10. MISERY, L., LOSER, K., STÄNDER, S. Sensitive skin. JEADV, 2016, 30(Suppl 1), p. 2–8.
11. MOLLANAZAR, N. K., KOCH, S. D.,YOSIPOVICH, G. Epidemiology of chronic pruritus: Where have we been and where are we going ? Curr Derm Rep, 2015, 4, p. 20–29.
12. NORÉN, P. et al. The positive effects of habit reversal treatment of scratching in children with atopic dermatitis. Br J Dermatol, 2018, 178, p. 665–673.
13. PÁNKOVÁ, R. Diferenciální diagnostika pruritu. Čs Derm, 2012, 87(4), p. 130–135.
14. PEREIRA, M. P., KREMER, A. E., METTANG, T. et al. Chronic pruritus in the absence of skin disease: pathophysiology, diagnosis and treatment. Am J Clin Dermatol, 2016, 17(4), p. 337–348.
15. POTENZIERI, C., UNDEM, B. J. Basic Mechanisms of Itch. Clin Exp Allergy, 2012, 42(1), p. 8–19.
16. SHUMWAY, N. K., COLE, E., FERNANDEZ, K. H. Neurocutaneous disease: Neurocutaneous dysesthesias. J Am Acad Dermatol, 2016, 74(2), p. 215–228.
17. STÄNDER, S., DARSOW, U., METTANG, T. et al. Chronischer Pruritus – Leitlinie der DDG. 2009. Dostupné na www: www.ddg.de.
18. TEY, H. L., YOSIPOVICH, G. Targeted treatment of pruritus: a look into the future. Br J Dermatol, 2011, 165, p. 5–17.
19. WEISSHAAR, E., SZEPIETOWSKI, J. C., DARSOW, J. C. et al. European Guideline on Chronic Pruritus (EDF, EADV). Dostupné na www: www.edf.com.
20. YOSIPOVITCH, G., ROSEN, J. D., HASHIMOTO, T. Itch: from mechanism to (novel) therapeutic approaches. JAACI, 2018, 142(5), p. 1375–1390.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2020 Issue 1-
All articles in this issue
- Chronický pruritus – status quo a perspektivy
- Registr biologické/cílené léčby BIOREP – Souhrnná zpráva za rok 2019
- Červené makulopapuly na levé straně krku
- Bazaliom v koincidenci s lentigo maligna melanoma
- Zápis ze schůze výboru
- 23. meeting Evropského dermatologického fóra (EDF)
- Nedožité devadesátiny
- Kontrolní test
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Chronický pruritus – status quo a perspektivy
- Registr biologické/cílené léčby BIOREP – Souhrnná zpráva za rok 2019
- Bazaliom v koincidenci s lentigo maligna melanoma
- Červené makulopapuly na levé straně krku
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career