-
Medical journals
- Career
Korektivní dermatologie
: T. Frey
: Katedra korektivní dermatologie IPVZ Praha vedoucí MUDr. Tomáš Frey, CSc. ; Dermatovenerologická klinika 3. LF UK, FNKV Praha přednosta prof. MUDr. Petr Arenberger, DrSc., MBA 10
: Čes-slov Derm, 85, 2010, No. 1, p. 5-12
: Reviews (Continuing Medical Education)
Přehledný článek definuje korektivní dermatologii jako součást dermatovenerologie. Její hlavní náplní jsou kožní chirurgie a estetická dermatologie, její chirurgické i nechirurgické postupy. Jsou uvedeny podmínky pro získání atestace z korektivní dermatologie. Součásti korektivní dermatologie jsou přehledně vyjmenovány. Text seznamuje se zásadami kožní chirurgie, s kožními laloky a transplantací kůže. Popsána je operační léčba hidrosadenitis suppurativa, rhinophyma, operační zákroky na nehtech a kožní výkony laserové medicíny. Z nechirurgických metod estetické dermatologie jsou uvedené kožní augmentace, aplikace botulotoxinu a chemický peeling.
Klíčová slova:
kožní chirurgie – estetická dermatologie – laserová medicína – kožní augmentace – botulotoxin – chemický peelingÚVOD
Korektivní dermatologie je součástí oboru dermatovenerologie. Zaměřuje se na diagnostiku, léčbu a prevenci vzhledových vad kůže, vrozených i získaných, včetně projevů stárnutí kůže. Zabývá se též nádory kůže a podkoží a dalšími kožními chorobami a stavy na kůži, při jejichž léčbě jsou používány terapeutické postupy korektivní dermatologie, jak chirurgické, tak nechirurgické.
Takto je korektivní dermatologie definována v atestační náplni pro tento obor. Název korektivní dermatologie není optimální. Byl převzat z německého korrektive Dermatologie a označoval zejména kožní chirurgii. Nechirurgické metody estetické dermatologie v té době nebyly na dnešním stupni rozvoje. V současné době je v německé jazykové oblasti užívání termínu korrektive Dermatologie nahrazováno termínem operative Dermatologie, zatímco nechirurgické výkony spadají do oblasti ästhetische Dermatologie nebo Kosmetologie.
Určitou výhodou termínu korektivní dermatologie a snad i důvodem, aby u nás zůstal – navzdory terminologickým problémům – zachován, je skutečnost, že je-li chápán ve smyslu uvedené definice, široce zahrnuje jak kožní chirurgii, tak i metody nechirurgické, používané v estetické dermatologii.
U nás je korektivní dermatologie nyní opět nástavbovým oborem (tzv. certifikovaný kurz) s atestační zkouškou. Podmínkou k zařazení do přípravy je odborná způsobilost v oboru dermatovenerologie. Celková doba přípravy na akreditovaném pracovišti je v minimální délce 12 měsíců, přičemž praxe v oboru korektivní dermatologie po tuto dobu musí činit nejméně 2/5 pracovní doby.
Konkrétně jsou součástí korektivní dermatologie tyto činnosti:
- dermatochirurgie
- diagnostické operační výkony (biopsie),
- operační výkony při zánětlivých, pozánětlivých a jizevnatých stavech na kůži (hidradenitis suppurativa, rhinophyma, keloid aj.),
- operační léčba benigních a maligních kožních nádorů a cyst (včetně biopsie sentinelové uzliny),
- operační léčba vrozených nebo získaných vad a stavů na kůži,
- operační výkony na nehtech,
- operační výkony v dermatologické flebologii,
- operační výkony v dermatologické proktologii,
- operační výkony v estetické dermatologii (korekce vzhledových vad),
- operační výkony v kosmetické dermatologii (korekce normálního vzhledu podle přání klienta)
- kryochirurgie
- elektrochirurgie
- laserová medicína
- a přístrojové výkony s využitím nelaserové techniky (intenzivní pulzní světlo, rádiofrekvence, plazmová rejuvenace aj.),
- nechirurgické postupy při korekci vzhledových vad a metody kosmetologické
- kožní augmentace (výplně - kožní implantáty)
- aplikace botulotoxinu
- chemický peeling
- fotodynamická terapie
- aj.
DERMATOCHIRURGIE
Excize nádorů a jiných útvarů kůže a podkoží
Jedná se o nejvýznamnější část dermatochirurgie (5). Při plánování operace je důležitá znalost povrchové anatomie i topografických souvislostí, zejména na obličeji a krku. Je třeba znát umístění hlavních svalů, průběh tepen, žil a nervů. Nutno říci, že většina těchto důležitých struktur je umístěna relativně hluboko a jejich poškození při malých, nehlubokých excizích je málo pravděpodobné. Zejména v obličeji díky bohatému cévnímu zásobení s četnými anastomózami a kolaterálami prakticky nehrozí nekróza způsobená přeříznutím nějaké tepny. Rovněž motorická funkce porušená např. poškozením některé z periferních větví facialisu se obvykle upraví, i když regenerace může trvat i déle než rok.
Před započetím operace je správné mít stanovenu klinickou diagnózu a jí přizpůsobit provedení a rozsah výkonu. Operatér by měl mít představu o tom, jak naloží se vzniklou ránou, zda a jakým způsobem bude ránu uzavírat. Pro uzavření rány jsou v kožní chirurgii k dispozici čtyři možnosti: hojení per secundam, primární sutura, místní lalok a volný transplantát. Je dobře, když je tvar excize v souladu s plánovaným uzávěrem rány a usnadní tak jeho provedení.
Hojení per secundam je nevhodnější u drobných ranek po shave excizích, exkochleacích a po průbojníkových excizích. Spontánní hojení je v těchto případech rychlé s dobrým kosmetickým výsledkem. Platí to zejména u ran na konkávních plochách. Hojení p.s. je možnou alternativou i u ran větších nebo nešikovně situovaných, kde by aplikace sutury byla nevhodná nebo obtížná. Platí to mnohdy i u pacientů ve špatném celkovém stavu nebo u velmi starých osob, pro které by složitější rekonstrukce rány byla velkou zátěží. Příznivě se zde uplatňuje skutečnost, že prostá excize útvaru bez uzávěru rány spotřebuje méně anestetika, je menší krvácení a výkon je kratší. Obavy, že se větší rána nezhojí, že jizva bude nevzhledná nebo že způsobí deformaci operované krajiny, jsou většinou zbytečné. V naprosté většině případů se spontánně zahojí i takové rány, jejichž spodinu tvoří jen holá kost (např. na hlavě) nebo chrupavka (např. na boltci). Naopak kontrakce rány, která při spontánním hojení činí asi 40 %, působí příznivě, výsledná jizva je menší než původní rána. Hojení p.s. je nevhodné u ran, které jsou blízko volných okrajů (např. nosní křídlo, víčko, ret). Kontrakce rány zde hrozí deformací operované krajiny. Rovněž delší doba hojení, která u velkých ran může činit i několik měsíců, s nutností pravidelných převazů, může být pro ponechání rány ke spontánnímu hojení limitujícím faktorem.
Primární sutura je nejčastěji využívaným uzávěrem operační rány v kožní chirurgii (obr. 1). Nejvhodnější tvar excize uzavírané primární suturou je tvar vřetenovitý, člunkovitý. Poměr délky excize k její tloušťce by měl být 2–3 : 1, s úhlem asi 30°. Podélná osa excize by měla, je-li to možné, respektovat průběh tzv. ohybových linií (RSTL – relaxed skin tension lines). V nich lze nejlépe skrýt následnou jizvu. Průběh těchto linií v podstatě odpovídá průběhu vrásek a v obličeji je většinou kolmý na průběh mimického svalstva. Na ostatních částech těla se o jejich průběhu přesvědčíme tak, že kůži zřasíme pomocí dvou prstů. Správně vedený řez a šetrně provedená excize jsou základní předpoklady dobrého hojení a uspokojivého vzhledu jizvy. Významně se na výsledku podílí také použití správně zvoleného atraumatického šicího materiálu a vhodné jehly. Velikost jehly i druh šicího materiálu volíme podle typu, hloubky, velikosti a umístění rány a napětí okrajů sutury. V kožní chirurgii obvykle vystačíme s tloušťkou vlákna mezi 6–0 (např. víčka) a 3–0 (kštice, trup, končetiny – větší rány).
1. Rána uzavřená primární suturou jednoduchými uzlovými stehy. 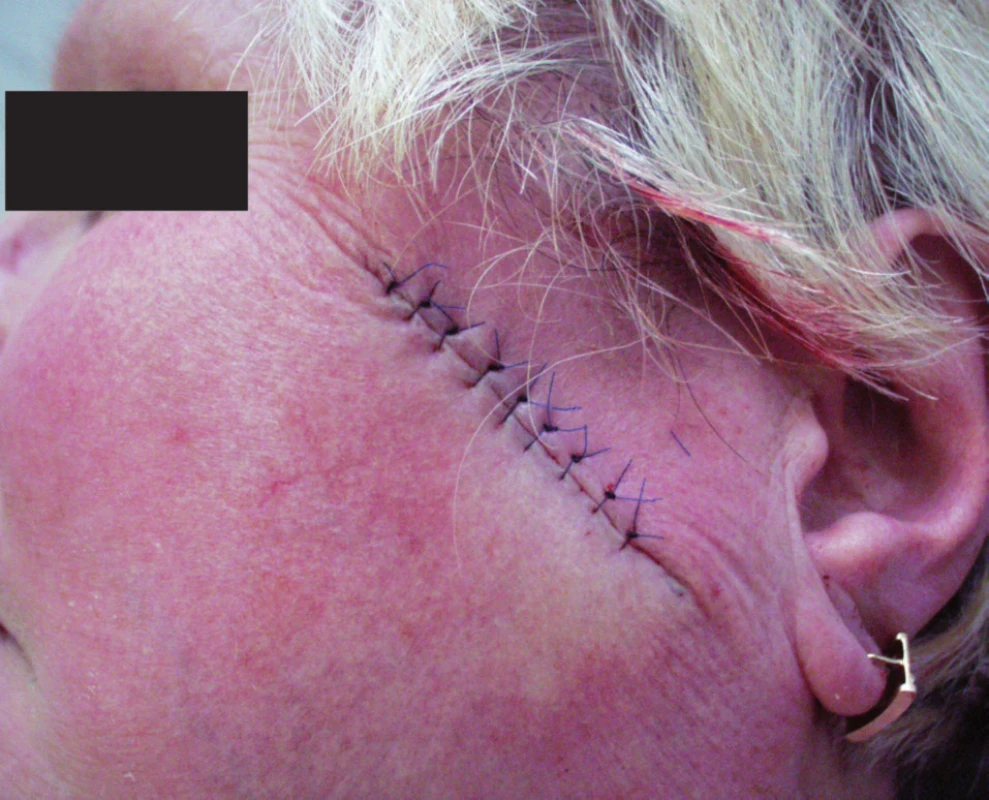
Rána má být uzavírána s minimálním napětím. Pokud rána „zhnisá“ s následnou dehiscencí, skoro vždy je na vině sutura provedená s přílišným napětím okrajů. Stažení takové rány stehy vede k zaškrcení a následnéischemizaci okrajů, které pak nekrotizují. Napětí sutury můžesnížit podminování okrajů nebo založení podkožních stehů, které přispějí k adaptaci rány a uleví tím kožním stehům, na nichž pak nespočívá celé napětí.
Existují různé typy stehů, každý má své výhody a nevýhody. Je správné pro každou ránu pečlivě volit nejvhodnější typ stehu. V kožní chirurgii se nejčastěji používají tyto stehy:
Podkožní steh, nejčastěji se užívá tzv. invertovaný podkožní steh; používá se zejména u hlubších ran k eliminaci případné dutiny v ráně, která by prodlužovala hojení a v níž by se mohla hromadit krev a přispět ke vzniku hematomu nebo seromu. Jak bylo uvedeno, je tento steh vhodný i při větším napětí okrajů rány, kdy usnadní jejich adaptaci. Podpoří také pevnost sutury a může zabránit její dehiscenci při předčasném odstranění kožních stehů. Používá se vstřebatelný šicí materiál. Síla vlákna se obvykle pohybuje mezi 5–0 až 3–0. Důležité je zvolit správnou velikost jehly. S jehlou, která je příliš malá, se někdy v podkoží obtížně manipuluje. U většiny sutur v kožní chirurgii se bez podkožního stehu obejdeme a šijeme přímo stehem kožním.
Jednoduchý uzlový steh je nejčastěji užívaným kožním stehem. Steh má zachytit větší úsek koria a/nebo subcutis než epidermis, aby došlo k nadzdvižení a tím lepší adaptaci okrajů rány. Při větším napětí sutury klademe stehy v centru rány (kde napětí bývá největší) hustěji než na jejích okrajích. Uzlový steh má přednost v rychlosti a jednoduchosti, obvykle okraje dostatečně adaptuje a výsledná jizva je dobrá. Někdy však, zejména při větším napětí sutury, může vzniknout esteticky neuspokojivá „žebříčková“ jizva.
Vertikální matracový steh(Donati) patří k tzv. adaptačním stehům, neboť lépe zajišťuje správnou polohu a elevaci okrajů rány. Steh podle Allgöwera je modifikací Donatiho stehu. Vlákno se při něm na protilehlé straně rány otáčí zpět v koriu, aniž by proniklo skrze epidermis. Po zhojení pak jsou stopy po vpiších jen na jedné straně jizvy a její kosmetický vzhled je lepší.
Horizontální matracový steh (žíněnkový, U-steh) je adaptační steh, při kterém zpětný vpich a výpich jsou vedeny paralelně s okrajem rány asi 2 mm od primárního vpichu a výpichu. Doporučuje se zejména při větším napětí sutury.
Pokračovací intradermální steh je, kromě vpichu a výpichu, celý vedený v koriu, takže povrch kůže zůstává neporušen. Má přednost v lepším kosmetickém vzhledu jizvy bez stop po jednotlivých stezích. Může mu předcházet založení podkožních stehů, které zajistí dobrou adaptaci okrajů. Pokračovací intradermální steh není vhodný na místa, kde rána nemá dostatečný klid (nad klouby apod.) a na sutury s větším napětím okrajů.
Místní kožní lalok (4) je definován jako oblast tkáně složená z kůže a podkožního tuku, která je přesunuta ze svého původního místa na místo nové, obvykle z důvodu uzavření operační rány. Z hlediska cévního zásobení lze rozlišovat axiální typ laloku (axial pattern flap), který je vyživován anatomicky definovanou tepnou, a tzv. náhodný typ laloku (random pattern flap), který je vyživován ze sítě malých cév a využívá bohatého prokrvení kůže.
Předností místního laloku je to, že kůže je přesouvána z blízkého okolí, a má proto vlastnosti podobné kůži v místě rány. Lalok je často možné naplánovat tak, že se většina incizí umístí v průběhu vrásek, resp. ohybových linií (RSTL), takže jsou jizvy málo nápadné. Nevýhodou místního laloku je nutnost více incizí a přesunů tkáně, z čehož vyplývá větší riziko peroperačního i pooperačního krvácení, hematomu, bolestivosti a infekce. Riziko neúspěchu laloku je při jeho špatném designu nebo špatném provedení. Zakrytí spodiny rány lalokem může oddálit rozpoznání případné recidivy nádoru.
Základní typy místních laloků jsou:
- posuvný lalok,
- rotační lalok,
- transpoziční lalok,
- podkožní stopkatý lalok.
Posuvný lalok spočívá v uzávěru rány lineárním posunem. Využívá elasticity a/nebo nadbytku kůže v dárcovském místě. Lalok i okolí rány je nutné řádně podminovat. Posuvný lalok má řadu variant, U-lalok, H-lalok, A–T-lalok aj. Při laloku podle Burrowa se exciduje rána ve tvaru rovnostranného trojúhelníku s odstraněním menšího trojúhelníku na kontralaterálním konci lineární excize. Jeho modifikací je tzv.výměna trojúhelníků.
Rotační lalok uzavírá ránu posunem kůže v oblouku. Oproti posuvnému laloku redistribuje určité napětí z primárního defektu na defekt sekundární. Může mít jedno i více ramen – lalok větrného mlýna (obr.2).
2. Rotační lalok větrného mlýna před započetím sutury. 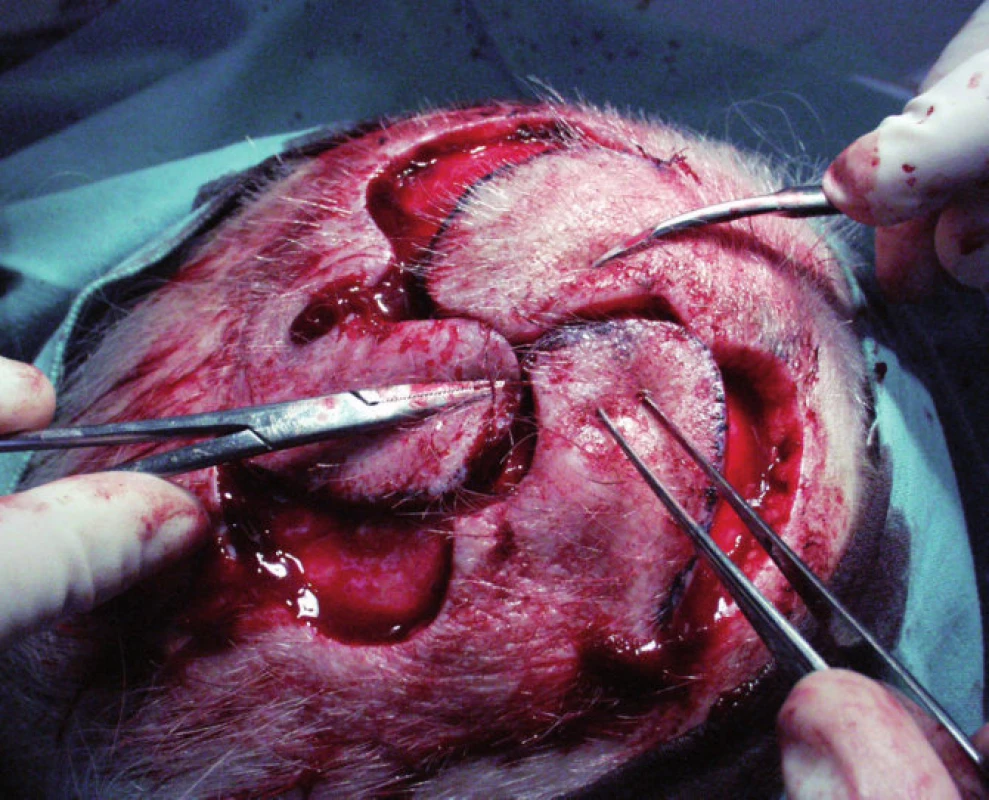
Transpoziční lalok využívá rovněž rotačního přesunu kůže z dárcovského místa na ránu, avšak přesun se děje nad úsekem neporušené kůže. Tento lalok je oproti laloku posuvnému nebo rotačnímu účinnější v přemístění tkáně. Jeho hlavní předností je to, že dokáže téměř kompletně přenést napětí sutury z primárního na sekundární defekt. Ten musí být samozřejmě situován tam, kde je dostatek elasticity nebo velký nadbytek kůže. Příkladem transpozičního laloku je lalok rhombický (Limbergův).
Podkožní stopkatý lalok je vyživován vertikální krevní perfúzí ve stopce, zatímco horizontální perfúze je incizemi přerušena. Typickým příkladem je stopkatý V–Y lalok, při kterém se trojúhelníkovitý ostrůvek kůže přesune do rány a původní incize tvaru V se uzavře suturou ve tvaru Y.
Kožní transplantát (7) přichází při uzávěru rány v úvahu obvykle až jako poslední možnost, když primární sutura, místní lalok ani ponechání rány ke spontánnímu hojení nejsou vhodné nebo možné. Transplantát je zvažován většinou jako poslední možnost zejména z kosmetických důvodů, neboť obvykle zanechává nápadnou „záplatu“, zvláště pokud odebraná kůže je výrazně odlišná od kůže v místě aplikace (obr.3). Nevýhodou metody je i vznik druhé rány v místě odběru transplantátu, kterou je nutno uzavřít nebo jinak ošetřit. Přesto má použití transplantátu i své nesporné výhody. Provedení je technicky jednodušší než u většiny místních laloků a lze jím spolehlivě krýt téměř každou ránu, která má dostatečně vaskularizovanou spodinu. Výběr dárcovských míst je dosti široký, což obvykle umožní nalézt štěp vhodný jak po stránce jeho vlastností, tak i jeho velikosti. Proto nemusí být kožní transplantát vždy jen „ultimum refugium“.
3. „Záplata“ po přihojení transplantátu plné kůže. 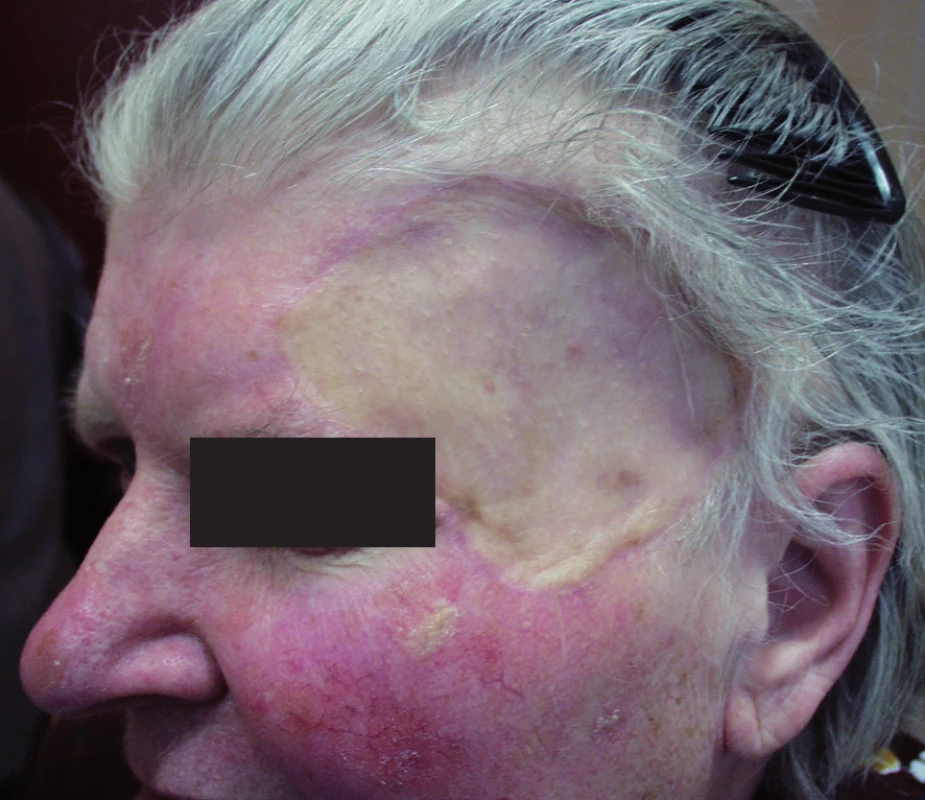
Kožní transplantát je definován jako přenesený úsek kůže, který byl kompletně oddělen od svého cévního zásobení. Rozlišuje se několik typů kožních transplantátů. Transplantát plné kůže je tvořen epidermis a kompletní dermis, která obsahuje kožní adnexa, jako vlasové folikuly a potní žlázy. Dermoepidermální štěp obsahuje také epidermis, ale pouze horní část dermis, takže adnexa chybějí nebo jsou přítomna jen zčásti. Štěp kompozitní se skládá kromě z kůže ještě z další tkáně. Obvykle je to chrupavka, ale může jít i o tkáň tukovou. V kožní chirurgii se užívají téměř výhradně autotransplantáty – štěpy přenesené z dárcovského na příjemcovské místo téhož jedince. Homotransplantát je štěp přenesený mezi jedinci stejného druhu a v kožní chirurgii se užívá výjimečně (např. „transplantace obličeje“).
Transplantát plné kůže (TPK) je v kožní chirurgii využíván častěji než dermoepidermální štěp (DEŠ). Je to hlavně proto, že kosmetický výsledek u něj bývá lepší. Větší tloušťka štěpu však znamená vyšší nároky na výživu, což zvyšuje riziko nepřihojení. Potřeba uzávěru rány vzniklé v místě odběru omezuje velikost TPK obvykle na ø 5 až 6 cm. Proto je nejčastěji aplikován na obličeji, zejména na apexu a na křídlech nosu, ve vnitřním koutku oka, na dolním víčku a na boltci. Může být použit ale i na prstech rukou, na končetinách a všude tam, kde je spodina rány schopná transplantát vyživit.
Při inkompletní excizi nádoru může aplikace transplantátu ztížit včasné rozpoznání recidivy. Je proto vhodné v případech, kdy je podezření na neúplnou excizi, s uzávěrem rány počkat na výsledek histologického vyšetření. K větší jistotě o úplnosti excize přispívá sériové prokrojení tkáně, nejspolehlivější je zpracování metodou mikroskopicky kontrolované chirurgie. Pokud není histologické vyšetření provedeno peroperačně, vyžaduje tento postup uzávěr rány až v druhé operační době. To obvykle pacient nevítá, neboť upřednostňuje jedinou operaci. Také v případech, kdy je vzniklá rána hluboká, se často doporučuje definitivně ji neuzavírat, ale po několik týdnů ponechat ke granulaci, a teprve na ránu vyplněnou granulační tkání přišít transplantát.
Při výběru dárcovského místa je důležité, aby se zde kůže svými vlastnostmi co nejvíc podobala kůži v okolí rány. Jako dárcovské místo je pro výkony v obličeji často vybírána preaurikulární a postaurikulární oblast a kůže ochablých horních víček. Větší transplantát možno získat z vnitřní plochy paže, kde je kůže u starších lidí často ochablá.
Provedení TPK je technicky jednoduché. Pokud je výkon prováděn v místním umrtvení, je doporučováno použít anestetika bez adrenalinu. Kontrakce cév vlivem adrenalinu jak v příjemcovském místě, tak i v samotném štěpu může komplikovat hladké přihojení. Maximální pozornost je nezbytné věnovat dokonalé zástavě krvácení. Slogan „blood is poison“ („krev je jed“) vyjadřuje, že krvácení pod transplantát vede obvykle k jeho nepřihojení.
Obvykle platí, že zatímco rána se roztáhne, štěp se smrští. Je proto vhodné, aby odebíraný štěp až o 10 % přesahoval velikost rány. Štěp se obvykle odebírá ve tvaru vřetenité excize. Po odběru se rychle přemístí do misky s fyziologickým roztokem. Operatér pečlivě odstříhá tuk od štěpu, neboť ponechaný tuk by působil jako bariéra pro difúzi živin z okolní tkáně.
Transplantát přiložený na ránu musí volně spočívat na její spodině. Stehy se obvykle odstraňují za týden, je možné použít vstřebatelný šicí materiál s rychlou resorpcí, kdy odpadá riziko poškození transplantátu při odstraňování stehů. Jen zřídka, hlavně u štěpů v konkávních lokalitách nebo u velkých štěpů, je k fixaci TPK třeba použít centrálně ukotvených stehů (stehu).
Obvaz je pro přihojení TPK velmi významný. Musí vyvinout kompresi, která štěp pevně fixuje ke spodině po dobu nejméně jednoho týdne. Po tuto dobu se nesmí obvaz sejmout ani s ním jinak manipulovat, neboť hrozí uvolněním štěpu od spodiny a jeho nepřihojení.
Dermoepidermální štěp (DEŠ) oproti TPK je schopen krýt velké rány a výhodou je také to, že jelikož je velmi tenký, je méně náročný na výživu. Může se proto přihojit i ke spodině s limitovanou vaskularizací. Vlastnosti DEŠ do jisté míry určují jeho hlavní indikace. Je hojně využíván v popáleninové medicíně, ale může být užitečný i při léčbě rozsáhlých bércových vředů. Tím, že je tenký, umožňuje snazší rozpoznání případné recidivy nádoru, a je proto použitelný pro krytí rány po excizi nádoru s vyšším rizikem recidivy.
Nevýhodou DEŠ je jeho horší kosmetický výsledek. Větší sklon ke kontrakci (až o 20 %) může způsobit deformace operované krajiny zejména při lokalizaci v blízkosti volných anatomických okrajů (křídlo nosní, ret). Mezi nevýhody patří i nutnost ošetřování místa odběru štěpu. Zatímco k provedení TPK stačí běžné nástroje, pro odběr DEŠ je potřeba dermatom. Ten může být manuální (např. Humbyho nůž) nebo poháněný elektrickým motorem – elektrodermatom. Na něm lze přesně nastavit jak tloušťku transplantátu (DEŠ se dělí na tenký: do 0,3 mm, střední: 0,3 až 0,5 mm a silný: nad 0,5 až 0,75 mm), tak i jeho šířku (až do 8–10 cm podle typu přístroje). Jako místo odběru se nejčastěji volí přední plocha stehna. Využít lze i postranní plochy stehen, hýždě, vnitřní plochy paží, břicho a dolní část zad. Odebraný DEŠ může být zvětšen pomocí síťování (meshování) o 25–35 %. Meshovaný štěp je díky své pružnosti vhodný i ke krytí ran v pohybujících se lokalitách, například nad klouby. Otvory vzniklé síťováním také umožňují odtok sekretu, který vzniká pod štěpem.
Štěpy podle Reverdina jsou jednoduchou variantou DEŠ. Po nadzdvižení kůže pomocí jehly se skalpelem nebo žiletkou tangenciálně seříznou drobné (cca 1 cm v průměru) dermoepidermální štěpy. Ty se jako epitelizační ostrůvky přiloží na ránu. Místa odběru jsou obvykle ponechána k spontánnímu hojení. Kosmetický výsledek nebývá nejlepší. Proto se tato metoda uplatňuje nejčastěji k urychlení hojení bércových vředů.
Operace při hidradenitis suppurativa
Hidradenitis suppurativa (acne inversa) je chronické zánětlivé kožní onemocnění, které při plně rozvinutém obraze charakterizují secernující píštěle, abscesy a jizvení zejména v místech kožních záhybů, kde se vyskytují terminální vlasy a apokrinní žlázy. Konzervativní léčba této nemoci přináší jen částečný a dočasný efekt a šanci na vyléčení dává jen chirurgický výkon.
Incize abscesu při hidradenitis suppurativa je urgentní výkon přinášející okamžitou úlevu, k vyléčení však obvykle nevede. Excize jednotlivých uzlů s primární suturou rány je vhodným postupem u choroby malého rozsahu. Je třeba počítat s recidivou na jiném místě, ale tu lze, při nevelkém postižení, řešit obdobně. Metodou volby při rozsáhlém nálezu je chirurgické odstranění veškeré postižené tkáně. Při menším rozsahu lze zákrok provést v místním umrtvení. Častěji je vzhledem k rozsahu operace nutná hospitalizace a výkon v celkové narkóze. Tumescenční anestézie není příliš vhodná, neboť průnik anestetika v jizevnaté nebo hnisavě rozpadlé tkáni je výrazně omezen.
Před výkonem je třeba aspekcí i palpací pečlivě stanovit rozsah kožních změn a ten zakreslit na operovanou oblast. Patologicky postižená kůže a podkoží musí být excidovány široce do zdravé tkáně, do hloubky často až k fascii. Zákrok lze provést skalpelem, elektrochirurgicky nebo laserem (CO2).
Většina autorů upřednostňuje ponechání rány ke spontánnímu hojení. To trvá podle velikosti rány 2 až 3 měsíce. Rychlejší zhojení lze dosáhnout pomocí kožního transplantátu. Vzhledem k obvykle velké ráně je třeba užít dermoepidermální (případně meshovaný) štěp. Někteří autoři upřednostňují krytí rány pomocí laloku. Pokud to velikost rány dovolí, je možné použít např. transpoziční lalok podle Limberga (1). Používány jsou i fasciokutánní laloky z paže nebo zad. Recidivy po radikální excizi nastávají asi ve 27 %.
Náročnost chirurgického výkonu a dlouhá doba hojení vyžadují od pacientů velkou trpělivost, ale nakonec jsou vděční za zákrok, který je zbaví často mnohaleté a velmi obtěžující choroby.
Rhinophyma
Léčba je vždy operační a řídí se stupněm postižení. Při mírném stupni je možné povrchové snesení nerovností nosu holítkem na jedno použití, dermabrazí frézou, vaporizací pomocí laseru (CO2, Argon, Neodym:YAG aj.) nebo radiochirurgicky. Reepitelizace se děje poměrně rychle ze zachovalého epitelu v hloubce uložených mazových žláz. Jizvení nebývá nápadné, ale recidiva může nastat.
Při rozsáhlé deformaci nosu, jejímž podkladem je především zmnožení vaziva, je třeba nos modelovat do požadovaného tvaru tangenciálním seřezáním nadbytečné tkáně skalpelem. Jemnější modelaci lze dokončit pomocí nůžek, frézou, laserem nebo elektrokoagulací. V těchto případech se nevyhneme hojení plošnou jizvou. I tak jsou pacienti za „staronový“ vzhled vděčni a navíc zde recidiva obvykle nehrozí (obr.4 a, b).
4. Rhinophyma – stav před operací (a) a po zhojení (b) 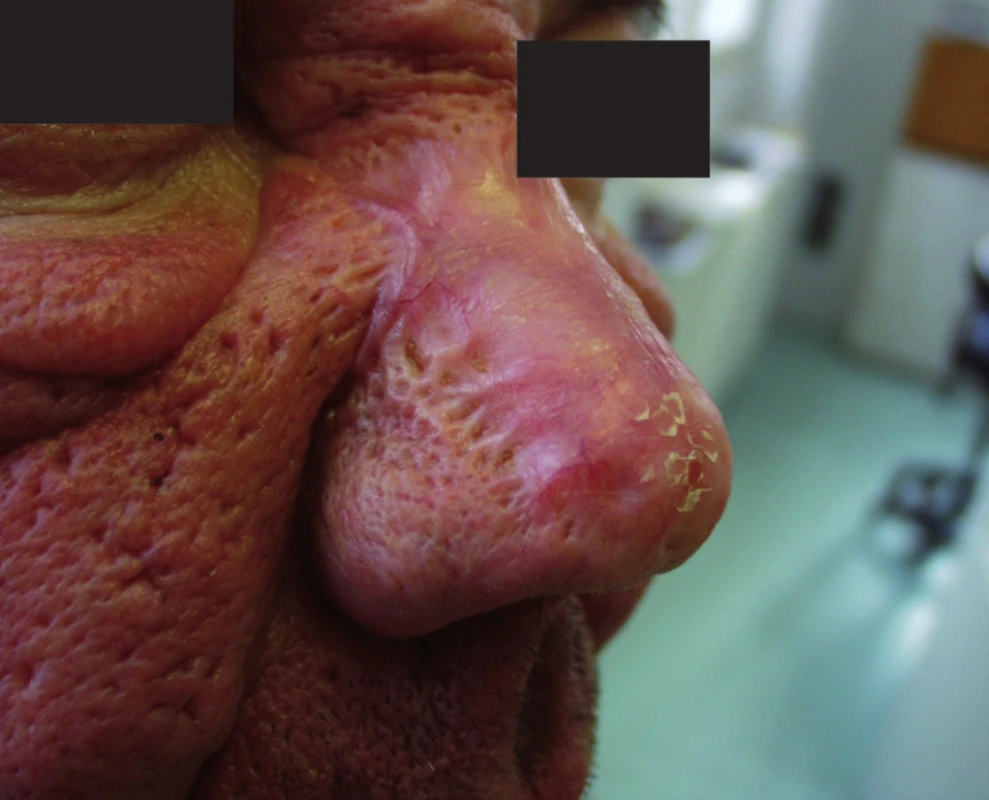
Operační výkony na nehtech
Jsou v kožní chirurgii častým výkonem, třebaže ablace nehtu pro onychomykózu se v éře systémových antimykotik ocitla na periférii zájmu. Přesto ablace z diagnostických důvodů je užitečná, např. pro průkaz subunguálního hematomu, který může imitovat melanom pod nehtem. Šetrně provedená ablace poskytne okamžitou informaci a je mnohdy jednodušší a přínosnější než biopsie pomocí fenestrace nehtu. Anestézii je možné provést jak infiltrační, tak svodnou, přičemž by vzhledem k akrální lokalitě neměl být použit roztok s obsahem adrenalinu. Nehet opatrně uvolníme jak od nehtového lůžka, tak od nehtových valů. Samotná ablace je pak velmi snadná a šetrná vůči nehtové matrix.
Operační výkon při unguis incarnatus spočívá v parciální ablaci úzkého pruhu laterální části nehtu a v excizi, případně destrukci příslušného úseku nehtové matrix, odpovědného za zarůstání. Nehet pak trvale roste o trochu užší. Zánětlivým granulomem narušené anatomické poměry lze upravit plastikou nehtového valu. Méně invazivním postupem, kterým je možné dosáhnout úpravu zarůstajícího nehtu, je tzv. dlahování.
Unguis constringens („klešťovitý“ nehet, pincer nail) vyžaduje také operační léčbu, která obvykle spočívá v odstranění subunguální exostózy, event. trakčního osteofytu na špičce posledního článku prstu.
LASEROVÁ MEDICÍNA
Lasery se podle výkonu dělí na nízkovýkonné a vysokovýkonné (6). Nízkovýkonné lasery se využívají zejména jako lasery biostimulační. Jejich hlavní účinky jsou kromě biostimulace v jejich protizánětlivém, analgetickém a vazodilatačním působení. V dermatologii se využívají k podpoře hojení u chronických ran, včetně dekubitů a bércových vředů, aplikují se na problematické jizvy, při postherpetické neuralgii, při areátní alopecii, při acne vulgaris aj.
Vysokovýkonné lasery pracují na principu selektivní fototermolýzy, při které dochází k preferenční absorpci laserového záření v určité tkáni (chromoforu), aniž by došlo k tepelnému poškození okolní tkáně. To, která tkáňová struktura absorbuje nejvíc záření, závisí na jeho vlnové délce. Důležitým chromoforem je hemoglobin, jehož absorpční koeficient je v rozmezí 500–600 nm, melanin zachycuje vlnové délky 400–720 nm. Vodou je pohlcováno laserové záření s dlouhou vlnovou délkou (erbium 2940 nm, CO2 10 600 nm).
Lasery se dělí podle jejich využití:
- Vaporizační lasery (např. Erbium:YAG laser, CO2 laser) odstraňují povrchové vrstvy kůže vaporizací (odpařením). Jejich působení je neselektivní. Využívají se při resurfacingu (vyhlazování vrásek v obličeji), při odstraňování různých kožních nádorů a jiných útvarů (vulgární veruky, kondylomata, xanthelasmata, fibromy, syringomy aj.) (1).
- Depilační lasery (např. diodový laser (800 nm), rubínový (694 nm), alexandritový (755 nm) mají jako chromofor melanin ve vlasovém aparátu. Nejlépe proto působí tam, kde je pigmentu hodně (tmavé chlupy). Nežádoucí ochlupení je odstraněno ireverzibilně, třebaže je obvykle k plnému účinku třeba více sezení.
- Cévní lasery (např, KTP 532 nm, dye lasery 585 nm) mají absorpční maximum v hemoglobinu. S jejich pomocí se odstraňují cévní léze (naevus flammeus, hemangiomy, teleangiektázie, metličkové varixy aj). Dříve se v těchto indikacích využíval laser argonový.
- Lasery pro odstraňování pigmentových lézí a tetováží (např. Q-switched Nd:YAG 532 nm) se užívají při odstraňování pih, povrchových pigmentových névů (naevus Becker, café-au-lait ) i névů hlubších (naevus Ota, jiné melanocytární névy) a různých hyperpigmentací. Při odstraňování tetováží třeba brát v úvahu, jaké pigmenty byly použity, a podle toho zvolit vhodný laser.
- Frakcionovaná laseroterapie (např. CO2 laser s ultrakrátkým pulzem s nižší hustotou aplikovaných bodů) se využívá v rejuvenaci, při které je předností velmi krátká doba hojení (3–5 dnů). Oproti klasickému resurfacingu je však efekt výrazně menší a zákrok bývá nutné v krátkých intervalech opakovat.
IPL – intenzivní pulzní světlo (2)využívá na rozdíl od laseru světelných paprsků nekoherentních, nestejnosměrných a polychromatických. Světelná energie zde působí současně na několik cílových struktur (chromoforů), v nichž její proměnou v energii tepelnou nastává požadovaný účinek. K cílenému zákroku se používají různé hlavice dané vlnové délky nebo systém filtrů. K indikacím IPL patří rejuvenace kůže, depilace (účinné na chloupky všech odstínů), odstraňování pigmentací a rozšířených žilek. Indikace se částečně překrývají s různými typy laserů, někdy k zlepšení výsledku přispívá kombinace metod.
Radiofrekvence (RF) (11)využívá vysokofrekvenční elektromagnetickou energii, která působí ve tkáni tepelné změny. RF se technicky dělí na unipolární, bipolární, event. tripolární, když jsou kombinovány oba předchozí typy RF současně. Uplatnění metody se opět do jisté míry překrývá s lasery. Jde o rejuvenaci s odstraněním vrásek a zpevněním kontur obličeje i jiných partií těla, o korekci celulitidy a o redukci tukové tkáně. RF se využívá také u akné a rozacey, při korekci jizev, strií aj.
Plasmalift (Plasma Skin regeneration) (9)je další přístrojovou technikou, která má za cíl dosáhnout rejuvenace kůže s redukcí nepříjemných průvodních efektů výkonu (zkrácený downtime). Využívá se energie plazmy ionizovaného dusíku, která vytváří, bez závislosti na určitém chromoforu, v ošetřené kůži homogenní zónu tepla. Indikací jsou zejména vrásky v obličeji, ale i na krku, hřbetech rukou a na hrudníku a další projevy fotoageingu. Odstranit pomocí plazmového přístroje lze také povrchové kožní výrůstky jako senilní a virové veruky, aktinické keratózy a superficiální bazaliomy.
NECHIRURGICKÉ POSTUPY PŘI KOREKCI VZHLEDOVÝCH VAD
Kožní augmentace
Ke kožním augmentacím se používají výplně – kožní implantáty (8). Vedle aplikace botulotoxinu patří jejich použití k nejčastějším nechirurgickým výkonům v estetické dermatologii. Kožní implantáty jsou buď přírodního původu, nebo syntetické. Z hlediska trvanlivosti účinku je lze dělit na krátkodobé, dlouhodobé a permanentní. Podle charakteru odbourávání se dělí na látky biodegradabilní, kam patří např. autologní tuk, kolageny a kyselina hyaluronová, a na látky nebiodegradabilní (např. akrylátové hydrogely, polymetylmetakrylát, polyakrylamidy, metylsiloxany, polytetrafluoretylen).
Hlavní indikací jsou výplně vrásek, zvětšování rtů, brady a zygomatických oblouků a korekce vpadlých jizev (po akné, po neštovicích, po operacích). Jako mezoterapie se označuje aplikace biodegradabilních preparátů do povrchových vrstev kůže.
Nejčastější je aplikace preparátů na bázi kyseliny hyaluronové. Trvanlivost efektu je několik měsíců a závažnější komplikace jsou vzácné. Nebiodegradabilní preparáty, které často mají mít účinek dlouhodobý až permanentní, jsou využívány méně, neboť zde hrozí komplikace v podobě granulomů z cizích těles, pseudocyst a abscesů.
Při dodržení pravidel pro aplikaci implantátů jde o efektivní a bezpečnou metodu, kterou je možno kombinovat s ostatními postupy estetické medicíny.
Aplikace botulotoxinu. Botulotoxinem zprostředkovaná farmakologická blokáda přenosu vzruchu na nervosvalové ploténce v příčně pruhované svalovině se od 90. let minulého století využívá k vyhlazení dynamických vrásek v obličeji (3). Mediátorem přenosu vzruchů je zde acetylcholin, ten zprostředkovává také sympatotonní impulzy, které regulují činnost potních žláz. Aplikace botulotoxinu se proto využívá rovněž při léčbě nadměrného lokalizovaného pocení. Nejvíce je využíván botulotoxin A, botulotoxin B jen v ojedinělých případech. Účinek je reverzibilní a injekce je nutné pro jeho udržení po několika měsících opakovat.
U vrásek obličeje jsou nejlepší výsledky při aplikaci na glabele, při tvarování obočí, u periorbitálních vrásek („crow’s feet) a u horizontálních vrásek čela. Dobré výsledky lze zaznamenat i u vrásek na horním rtu, při pokleslých ústních koutcích a při vyhlazování krku (aplikace do m. platysma).
V léčbě hyperhidrózy se botulotoxin nejvíce uplatní při axilární aplikaci. Aplikace do dlaní (event. do plosek) je prováděna méně často.
Chemický peeling
Chemický peeling patří mezi tzv. slupovací metody, kdy je po aplikaci určité chemické látky na kůži navozeno odloučení jejích povrchových vrstev s následnou regenerací (10). K tomuto účelu se využívá celá řada chemických látek, např. kyselina trichloroctová, resorcin, Jessnerův roztok, kyselina salicylová, lipobetahydroxykyselina, nejčastěji však jsou v současné době používány α-hydroxykyseliny (zejména kyselina glykolová). Základní klasifikace na povrchový, středně hluboký a hluboký peeling je dána hloubkou působení dané chemické substance. U povrchového peelingu je místem působení pars papilaris corii, středně hluboký zasahuje do horních vrstev pars reticularis corii a hluboký do středních vrstev pars reticularis corii. Povrchové metody vedou ke snížení celulární koheze a deskvamaci v oblasti stratum corneum, u hlubokých metod dochází zvýšením obsahu dermálních glykosaminoglykanů ke zvýšení vazebné kapacity pro molekuly vody a zlepšení hydratace těchto vrstev. Hloubka a charakter účinku jsou závislé na typu a složení chemické látky (včetně vehikula), na její koncetraci a pH, délce působení, na lokalitě ošetření a aktuálním stavu kůže v době ošetření. Nejčastěji je indikován u akné, hyperpigmentací, je prováděn za účelem zjemnění struktury pleti. K dosažení žádaného efektu je nutné ošetření několikrát opakovat v určitých časových intervalech v závislosti na typu použitého peelingu.
Došlo do redakce: 7. 12. 2009
MUDr. Tomáš Frey, CSc.
Kožní klinika FNKV
Šrobárova 50
100 00 Praha 10
E-mail: korektiva@fnkv.cz
Sources
1. ADAMCOVÁ, H. Vaporizační a ablační lasery.Ref.výb.dermatovener. 2009, 51(speciál 2), s. 22-26.
2. BÄUMELTOVÁ, I. IPL – Intenzivní pulzní světlo. Ref.výb.dermatovener. 2009, 51(speciál 2), s. 32-36.
3. CARRUTHERS, A., CARRUTHERS, J. Use of Botulinum Toxin Type A in Facial Rejuvenation. In: Surgery of the Skin. Elsevier Mosby 2005, p. 501-512.
4. COOK, JL., GOLDMAN, G. Random Pattern Cutaneous Flaps. In: Surgery of the Skin. Elsevier Mosby 2005, p. 311-344.
5. FREY, T. Základy kožní chirurgie III. Technika řezu a stehu. Ref.výb.dermatovener. 2005, 47(3), s. 57.
6. CHALOUPECKÁ, J. Lasery v korektivní dermatologii. Ref.výb.dermatovener. 2006, 48(speciál 1), s. 32-36.
7. JOHNSON, TM.,RATNER, D.,NELSON, BR.: Soft tissue reconstruction with skin grafting. J.Am.Acad.Dermatol. 1992, 27, p. 151-165.
8. KYKALOVÁ, K. Kožní implantáty. Ref.výb.dermatovener. 2006, 48(speciál 1), s. 4-8.
9. MARDEŠIĆOVÁ, L., MOIDLOVÁ, M. Plasmalift. Ref.výb.dermatovener. 2008, 50(speciál 3), s. 55-60.
10. MATARASSO, SL.,GLOGAU, RG.: Chemical face peels. Dermatol.Clin. 1991, 9, p. 131-149.
11. TVRDOŇOVÁ, K. Radiofrekvence. Ref.výb.dermatovener. 2009, 51(speciál 2), s. 38-42.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2010 Issue 1
Most read in this issue- Aesthetic and Cosmetic Dermatology
- Frequency of Soya Allergy in Atopic Patients Older than 14 Years
- Mycosis Fungoides – Folliculotropic Variant
- Diffuse Reflectance Spectrophotometry II: Practical Applications – a Pilot Study
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


