-
Medical journals
- Career
Těžký případ Crohnovy nemoci s extraintestinální kloubní manifestací a psoriázou
Authors: J. Hurňáková 1,2; P. Drastich 3; M. Sedláčková 4; R. Horváth 1,5; L. Petrů 1,2; K. Grobelná 1,2; J. Gatterová 1; K. Pavelka 1,2
Authors‘ workplace: Revmatologický ústav, Praha 1; 1. lékařská fakulta, Univerzita Karlova, Praha 2; Institut klinické a experimentální medicíny, Praha 3; Fakultní Thomayerova nemocnice, Praha 4; Fakultní nemocnice Motol, Praha 5
Published in: Čes. Revmatol., 24, 2016, No. 2, p. 47-52.
Category: Case Report
Overview
Autoři popisují kazuistiku 70leté ženy, u které se autoimunitně podmíněné onemocnění manifestovalo v oblasti gastrointestinálního traktu, kůže a muskuloskelatálního aparátu. Na prezentované kazuistice je demonstrována různorodost orgánového postižení v rámci chorob, které se v současnosti společně řadí do konceptu spondyloartritid.
V prvních letech onemocnění měla pacientka pouze mírné projevy psoriázy, postupně se přidala artritida pravého zápěstí a levého loketního kloubu, byla zvažována diagnóza psoriatické artritidy. Později se u nemocné objevily krvavé průjmy s febriliemi, hubnutím a anemizací. Pacientce byl diagnostikován idiopatický střevní zánět charakteru Crohnovy nemoci. Gastrointestinální problematika následně dominovala v dalším průběhu onemocnění: pacientka měla přes intenzivní léčbu, včetně biologických preparátů, opakovaně závažné systémové projevy s celkovou alterací stavu, prodělala četné septické komplikace, nutné byly opakované akutní operační revize. Posléze jí byla zavedena terminální ileostomie jako definitivní chirurgické řešení. V posledních letech se začala znovu objevovat revmatologická symptomatologie ve formě tendinitid Achillových šlach a artritid kolenních kloubů, které hodnotíme jako enteropatickou artritidu s psoriázou u HLA B27 pozitivní pacientky.
Uvedený případ demonstruje, že orgánové postižení v rámci spondyloartritid může mít variabilní klinickou manifestaci s různě intenzivním průběhem a může být refrakterní i při použití všech dostupných léčebných prostředků. Pochopení genetického podkladu a patofyziologických drah těchto vzájemně souvisejících chorob jistě pomůže při hledání nových terapeutických možností.Klíčová slova:
Psoriáza, Crohnova nemoc, artritida, HLA B-27, biologická léčba, spondyloartritidaÚvod
Psoriáza, idiopatické střevní záněty a recidivující uveitidy jsou častými extraartikulárními manifestacemi zánětlivých artropatií, které dnes, podle moderního konceptu, řadíme do jedné skupiny spondyloartritid (1–3) (obr. 1). Společnou mají genetickou predispozici, přičemž vytipovány byly některé rizikové alely genu HLA B27, společné mají také některé cytokinové dráhy (4–6).
Image 1. Koncept spondyloartritid – upraveno dle ASAS (1). 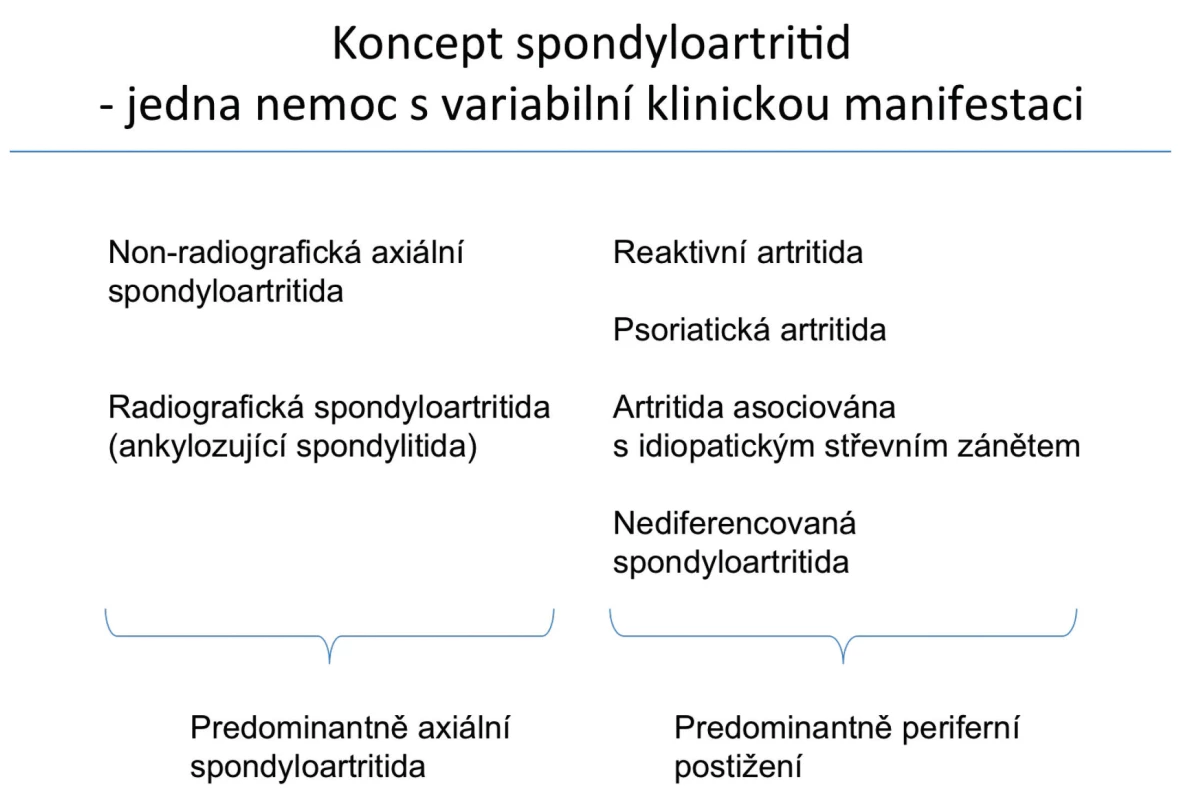
Známý je vztah psoriázy a psoriatické artritidy. Uvádí se, že u 6–30 % pacientů s psoriázou se vyvine i psoriatická artritida (7-10). Nejčastěji, až u 75 % případů, se jako první objevuje psoriáza a následně, většinou do 10 let, přichází kloubní postižení. U části pacientů předchází kloubní symptomatologie kožní projevy, objevuje se tedy psoriatická artritida sine psoriasis. V 11‒15 % se psoriáza a psoriatická artritida objevují současně, tj. v průběhu jednoho roku.
Enteropatické spondyloartritidy se u idiopatických střevních zánětů vyskytují přibližně u 1–25 % nemocných s ulcerózní kolitidou a u 2–7 % pacientů s Crohnovou chorobou (11, 12). Klinicky se manifestují axiálním postižením u 2–16 % nemocných, periferní oligoartritida se objevuje v 17–20 % s vyšší prevalencí u Crohnovy nemoci (12). Typické jsou oligoartritidy dolních končetin (kolena, kotníky, metatarzofalangeální klouby), časté jsou entezitidy, podobně jako u naší pacientky (13). Léčba by měla být primárně zaměřena na léčbu střevního zánětu, protože potlačení jeho aktivity zlepšuje průběh skeletálních příznaků. Naopak vzplanutí střevního onemocnění bývá doprovázeno vzplanutím periferní artritidy. Exacerbace axiálních příznaků však není závislá na exacerbaci střevního onemocnění. Rovněž platí, že odstranění tlustého střeva nemá vliv na průběh muskuloskeletálních příznaků (14).
Popis případu
V našem kazuistickém sdělení popisujeme případ sedmdesátileté ženy, povoláním lékařky, jejíž osobní anamnéza je bez větších pozoruhodností. V rodinné anamnéze je uváděna nehtová psoriáza u matky.
V roce 1999 se u nemocné začala objevovat diskrétní psoriatická ložiska v oblasti loktů a ve vlasech. O dva roky později se manifestovala revmatologická symptomatologie ve formě oligoartritidy pravého zápěstí, levého hlezna a levého loketního kloubu. Současně byly zvýšené zánětlivé parametry a pozitivita antigenu HLA B27. Ostatní imunologická vyšetření včetně revmatoidních faktorů a antinukleárních protilátek byla negativní. Rentgenové vyšetření prokázalo pouze nevýznamné artrotické změny na rukou a nohou. V té době bylo pomýšleno na dg. psoriatické artritidy.
V lednu 2002 došlo ke zhoršení projevů lupénky a objevily se i výrazné průjmy provázené nechutenstvím a hubnutím. Při sigmoideoskopii byl popsán nález četných vředovitých lézí. Histologicky šlo o necharakteristické zánětlivé změny. U pacientky byla zahájena léčba mesalazinovými klyzmaty, iniciálně s dobrým efektem. Nicméně o dva měsíce později se objevily enteroragie, pacientka dále kachektizovala, zhubla 12 kg za měsíc. Nemocná byla pro septický stav s anemizací hospitalizována v Institutu klinické a experimentální medicíny (IKEM). Kolonoskopickým vyšetřením byl prokázán nález mnohočetného vředového postižení tlustého střeva, střídajícího se s úseky normální sliznice, bez postižení terminálního ilea. Histologický nález připouštěl diagnózu idiopatického střevního zánětu charakteru Crohnovy choroby. Byla nasazena antibiotická terapie, glukokortikoidy a mesalazin per os s dobrým klinickým efektem.
V roce 2005 došlo opět k exacerbaci obtíží. Perorální kortikoterapii pacientka netolerovala, byla proto léčena intramuskulárním betametazonem 1x měsíčně. Zahájená léčba azathioprinem byla ukončena pro hepatotoxicitu. U pacientky došlo v průběhu tohoto roku k dalšímu zvýšení klinické i laboratorní aktivity, objevila se vaginální sekrece střevního obsahu z vytvořené rekto-vaginální fistuly. S ohledem na vyčerpání možnosti léčby syntetickými chorobu modifikujícími léky byla pro výrazně aktivní kolitidu v září 2005 zahájena léčba infliximabem (chimérická monoklonální protilátka proti TNFα), která však účinná nebyla.
V roce 2008 byla u nemocné pro setrvale vysokou aktivitu zahájena terapie adalimumabem (plně humánní monoklonální protilátka proti TNFα) s dobrým účinkem, avšak léčbu bylo nutno ukončit pro alergickou kožní reakci. Pro výraznou kachektizaci, febrilie, celkovou alteraci stavu byla pacientka v stejném roce opět hospitalizována v IKEM pro septický stav při bakteriálním přerůstání. K bakteriálnímu přerůstání došlo v kolon jako komplikace stenóz, které se vyskytly v rámci hojení vředových lézí. Kolonoskopicky se potvrdila pro endoskop neprostupná stenóza ve vzdálenosti 40 cm od anu. Výkon byl komplikován perforací stěny kolon orálně od stenózy s následným pneumoperitoneem. Následovala akutní laparotomie se subtotální kolektomií s ponecháním distální části kolon a ileostomií. V květnu 2008 pak došlo v rámci plánovaného chirurgického výkonu k uzávěru stomie a byla provedena ileo-sigmoideo-anastomóza end-to-end. Ta následně perforovala a pacientka byla indikována k urgentní chirurgické revizi, při které byla provedena resekce terminálního ilea a re-ileo-sigmoideo-anastomóza. Pro známky enterokutánní píštěle 12. pooperační den opět následovala další operační revize, při které byla zjištěna dehiscence anastomózy. Byl zaslepen pahýl rektosigmatu a terminální ileostomie pak byla zvolena jako definitivní chirurgické řešení. Farmakologicky je od té doby léčena mesalazinem per os a střevní onemocnění je nadále již v klinické remisi.
V roce 2013 se opětovně manifestovaly revmatické projevy v podobě tendinitid Achillových šlach. Po provedeném opichu pravé Achillovy šlachy glukokortikoidem došlo k její ruptuře s nutností operační sutury. Posléze se přidaly recidivující bolestivé otoky pravého kolene. Revmatologem byla diagnostikována enteropatická spondyloartritida a po dohodě s gastroenterologem byla zahájena perorální léčba methotrexátem, kterou však nemocná netolerovala. Opakované punkce kloubních výpotků a intraartikulární aplikace glukokortikoidů byly bez většího benefitu, proto se v červenci 2014 přistoupilo k radiační synovektomii s aplikací ytria do pravého kolene.
Do Revmatologického ústavu byla nemocná přijata ke krátké hospitalizaci v září 2014. Při přijetí jsme pozorovali přetrvávající, ale již mírnou gonitidu, dále valgózní postavení pravého kolenního kloubu. RTG vyšetření kromě zánětlivých neerozivních kloubních změn potvrdilo klinické podezření na pravostrannou gonartrózu, pravděpodobně sekundárního původu na podkladě opakovaných gonitid (obr. 2). Vzhledem k anamnéze zánětlivé bolesti zad v mládí a její opětovné manifestaci v loňském roce jsme indikovali RTG vyšetření SI kloubu, na kterém byl nález bilaterální sakroiliitidy. RTG páteře bylo bez průkazu syndesmofytů či parasyndesmofytů. Ultrazvukové vyšetření odhalilo výpotek a mírnou synovitidu v oblasti pravého kolenního kloubu (obr. 3) a zánětlivé změny Achillovy šlachy (obr. 4). Diagnózu jsme proto uzavřeli jako enteropatickou spondyloartritidu s psoriázou. Vzhledem k dominujícím příznakům akcelerované sekundární gonartrózy, které jistě měly vliv na otoky kloubů v době hospitalizace v RÚ, byla nemocná indikována k vyšetření ortopedem a výhledově jí bylo navrženo chirurgické řešení.
Image 2. Pravostranná gonitida se sekundární gonartrózou (RTG obraz). 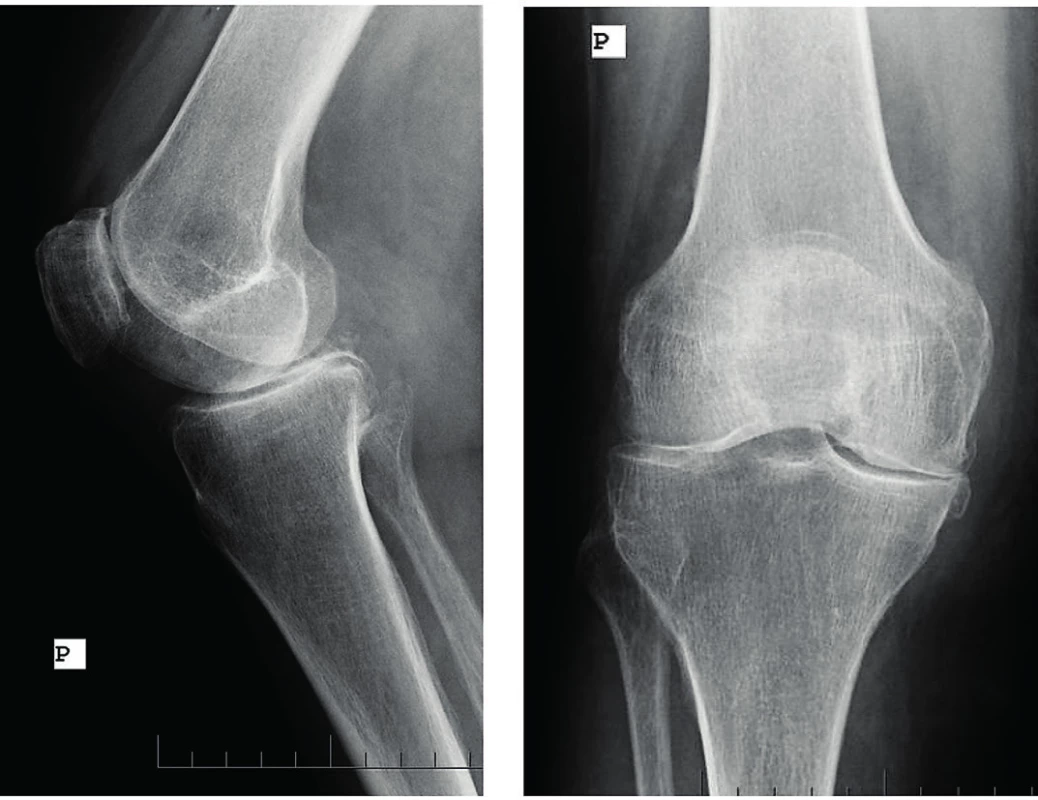
Na snímku pravého kolene je patrný hydrops, symetrické zúžení laterálního i mediálního kompartmentu s lehkou subchondrální reakcí a návalky na kondylech i patelách. Image 3. Ultrazvukový obraz suprapatelárního recesu kolenního kloubu. 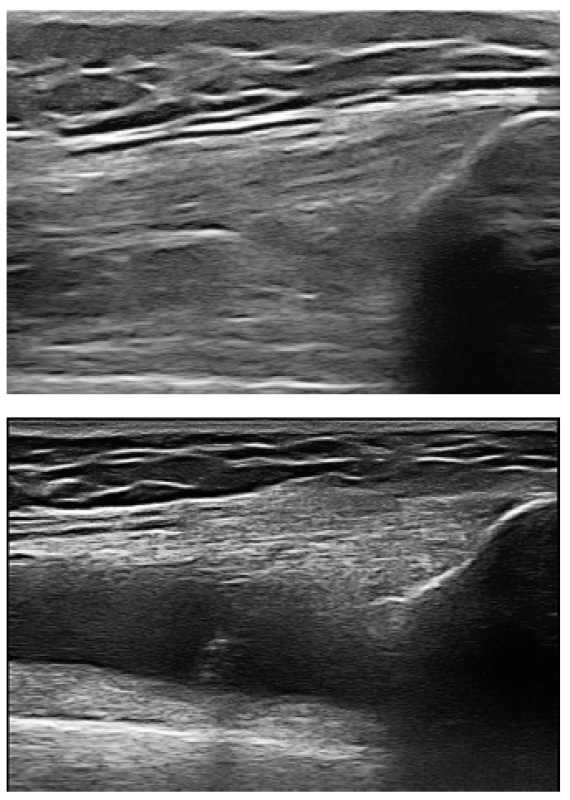
Nahoře je nález normální, dole je objemný výpotek, dále jsou patrné synoviální klky a drobný entezofyt v oblasti úponu šlachy kvadricepsu. Image 4. Ultrazvukový obraz Achillovy šlachy. 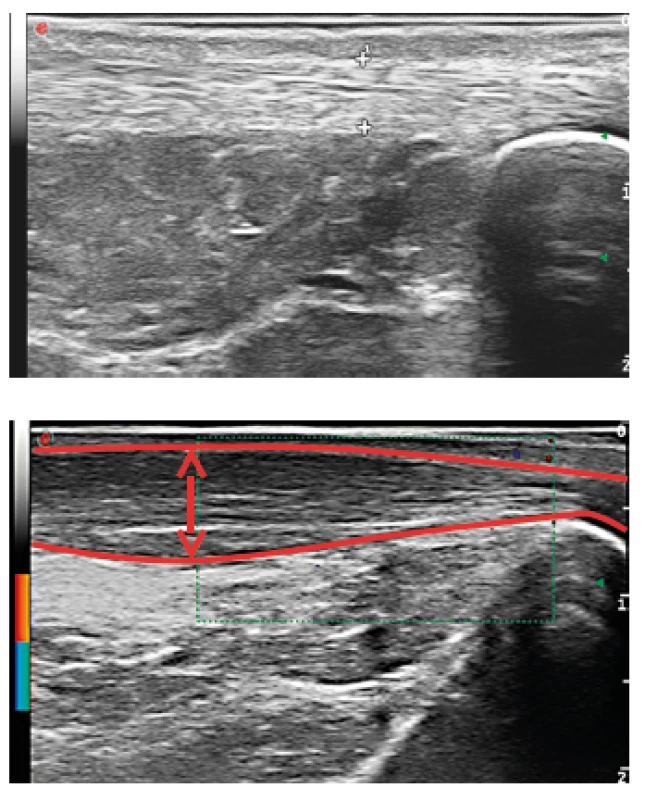
Nahoře je normální nález, dole je obraz tendinitidy Achillovy šlachy– rozšířená šlacha se ztrátou normální fibrilární struktury. Diskuse
Zajímavý je fakt, že se v období, kdy se u naší nemocné začaly objevovat první kloubní obtíže a došlo k progresi kožní manifestace, projevilo se i gastroenterologické postižení, pravděpodobně jako známka další aktivace imunitních procesů. Gastroenterologická symptomatologie pak již dominovala v dalších letech až do provedení ileostomie. Vzhledem k převládající střevní problematice, klinické kloubní manifestaci a absenci typických rentgenových známek pro psoriatickou artritidu (absence erozí a přítomnost juxtaartikulární kostní novotvorby), byla původní diagnóza psoriatické artritidy později u nemocné přehodnocena jako enteropatická spondyloartritida.
Nesteroidní antirevmatika ovlivňují příznaky periferní artritidy, musí se ovšem podávat s opatrností vzhledem k možné exacerbaci střevních potíží (15, 16). Vhodným lékem na periferní artritidy je sulfasalazin, který má prokázaný vliv také na léčbu tlustého střeva při Crohnově nemoci i ulcerózní kolitidě. V rámci léčby Crohnovy choroby se využívá i methotrexát a azathioprin, jejich vliv na skeletální příznaky není znám (17). Naší pacientce byl do kombinace k sulfasalazinu přidán methotrexát, který ale netolerovala. Další možností bylo lokální ošetření kloubů. Punkce výpotků s aplikací kortikosteroidů byly bez efektu, proto se přistoupilo k radiační synovektomii (18). U pacientů s aktivními artritidami se často vyvine sekundární artróza, což byl i případ naší pacientky. Rentgenový snímek pravého kolene prokázal známky akcelerované sekundární gonartrózy. Na otocích pravého kolenního kloubu se u nemocné proto velmi pravděpodobně podílel i vliv dekompenzované artrózy s pokročilými strukturálními změnami, která při progresivním charakteru bude v budoucnosti nejspíše vyžadovat ortopedickou intervenci.
Závěr
Uvedená kazuistika popisuje patnáctiletý průběh variabilních klinických příznaků jedné skupiny chorob tak, jak se v různých časových intervalech postupně manifestovaly. Tyto choroby dnes podle nového konceptu řadíme do skupiny spondyloartritid. Jejich společným podkladem je genetická predispozice, společné patofyziologické dráhy a aktivace autoimunitních pochodů.
Léčba spondyloartritid je komplexní a vyžaduje mezioborový přístup. Spolupráce mezi revmatologem, gastroenterologem a dalšími specialisty je proto nezbytná. Naše kazuistické sdělení je toho praktickým důkazem a poukazuje na široké spektrum klinických příznaků a také léčebných přístupů, které zahrnují nefarmakologické, farmakologické a také chirurgické postupy.
Podpořeno projektem Ministerstva zdravotnictví koncepčního rozvoje výzkumné organizace 023728 (Revmatologický ústav) a grantovými projekty IGA NT 12437 a GAUK č. 1010213.
Adresa pro korespondenci:
MUDr. Jana Hurňáková
Revmatologický ústav
Na Slupi 4,
128 50 Praha 2
Tel.: 234 075 111
email: hurnakova@revma.cz
Sources
1. Rudwaleit M, van der Heijde D, Landewé R, et al. The Assessment of SpondyloArthritis International Society classification criteria for peripheral spondyloarthritis and for spondyloarthritis in general. Ann Rheum Dis 2011; 70(1): 25–31.
2. Rudwaleit M, van der Heijde D, Landewe R. Development of ASAS for axial spondyloarthritis, validation of final section. Ann Rheum Dis 2009; 68 : 777–83.
3. Braun J, van der Berg, Baraliakos X, et al. 2010 update of the ASSA/EULAR recommendations for the management of ankylosing spondylitis. Ann Rheum Dis 2011; 70 : 896–904.
4. Duerr RH, Taylor KD, Brant SR, et al. A genome-wide association study identifies IL23R as an inflammatory bowel disease gene. Science 2006; 314(5804): 1461–146.
5. van Praet L, van den Bosch F, Mielants H, Elewaut D. Mucosal inflammation in spondylarthritides: past, present, and future. Current Rheumatology Reports 2011; 13(5): 409–415.
6. Laukens D, Peeters H, Marichal D, et al. CARD15 gene polymorphisms in patients with spondyloarthropathies identify a specific phenotype previously related to Crohn’s disease. Annals of the Rheumatic Diseases 2005; 64(6): 930–935.
7. Štolfa J. Psoriatická artritida. In: Pavelka K, Vencovský J, Horák P, et al., eds. Revmatologie. Praha: Maxdorf; 2012. p 308–332.
8. Wilson FC, Icen M, Crowson CS, et al. Incidence and clinical predictors of psoriatic arthritis in patients with psoriasis: a population-based study. Arthritis Rheum 2009; 61 : 233–239.
9. Gelfand JM, Gladman DD, Mease PJ, Smith N, Margolis DJ, Nijsten T, Stern RS, Feldman SR, Rolstad T. Epidemiology of psoriatic arthritis in the population of the United States. J Am Acad Dermatol 2005; 53(4): 573.
10. Gladman DD, Ritchlin C, Helliwell PS. Psoriatic arthritis clinical registries and genomics. Ann Rheum Dis 2005; 64(Suppl 2): ii103–ii 105¨.
11. Veys E, Mielants H. Entheropatic arthropathies: diagnosis, pathophysiology and treatment. In: Hochberg M, Silamn A, Smolen J, et al., editors. Rheumatology. London: Mosby, Elsevier; 2008. p 1189–97.
12. Rodríguez-Reyna TS, Martínez-Reyes C, Yamamoto-Furusho JK. Rheumatic manifestations of inflammatory bowel disease. World Journal of Gastroenterology 2009; 15(44): 5517–5524.
13. Orchard TR, Wordsworth BP, Jewell DP. Peripheral arthropathies in inflammatory bowel disease: their articular distribution and natural history. Gut 1998; 42(3): 387–391.
14. Pavelka K. Enteropatické spondyloartritidy. In: Pavelka K, Vencovský J, Horák P, et al., eds. Revmatologie. Praha: Maxdorf; 2012. p 332–335.
15. Kaufmann HJ, Taubin HL. Nonsteroidal anti-inflammatory drugs activate quiescent inflammatory bowel disease. Annals of Internal Medicine 1987; 107(4): 513–516.
16. Bjarnason I, Hayllar J, MacPherson AJ, Russell AS. Side effects of nonsteroidal anti-inflammatory drugs on the small and large intestine in humans. Gastroenterology 1993; 104(6): 1832–1847.
17. Peluso R, Atteno M, Iervolino S, et al. Methotrexate in the treatment of peripheral arthritis in ulcerative colitis. Reumatismo. 2009; 61(1): 15–20.
18. Vavřík P. Základy revmatochirurgie. In: Pavelka K, Vencovsky J, Horak P, et al., editors. Revmatologie. Revmatologie. Praha: Maxdorf; 2012. p 248–259.
Labels
Dermatology & STDs Paediatric rheumatology Rheumatology
Article was published inCzech Rheumatology

2016 Issue 2
Most read in this issue- Těžký případ Crohnovy nemoci s extraintestinální kloubní manifestací a psoriázou
- Současné normativní systémy a rizikové faktory u polymyalgia rheumatica
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

