-
Medical journals
- Career
Česká nemocnice v Ugandě a kvalita porodnické péče
Authors: J. Donát 1; E. Brejchová 2
Authors‘ workplace: Porodnicko-gynekologická klinika, Pardubická krajská nemocnice, Pardubice, přednosta doc. MUDr. M. Košťál, CSc. 1; Gynekologicko-porodnická klinika FN, Plzeň, přednosta doc. MUDr. Z. Novotný, CSc. 2
Published in: Ceska Gynekol 2016; 81(2): 155-158
Overview
Cíl analýzy:
Hodnotili jsme současný stav porodnické péče v České nemocnici v Buikwe v Ugandě. Posuzovali jsme odbornou úroveň místních lékařů, jejich porodnickou erudici i technické vybavení porodního sálu a mobilní ordinace a provedli čtyřměsíční sledování porodů v nemocnici se zřetelem na porodnické patologie, frekvenci císařských řezů a mateřskou úmrtnost.Metodika a výsledky:
V období od října 2014 do ledna 2015 byl sledován soubor 374 žen přijatých na porodní sál nemocnice k porodu. Hodnocena byla parita žen, počty a indikace císařských řezů, věk žen, porodnický nález při příjmu a mateřská úmrtnost. V našem souboru převládaly primipary a sekundipary, císařský řez byl proveden ve 23,8 % a jeho nejčastější indikací byla hrozící ruptura dělohy (34 % případů), stav po císařském řezu, kefalopelvický nepoměr a nepostupující porod. Zemřely dvě rodičky. Při hodnocení kvality porodní péče zjišťujeme některé vážné nedostatky. Ugandští lékaři nejsou porodníky, nemají zkušenost s vaginálními porodnickými operacemi, nemocnice nemá fetální monitor ani možnost transportu akutních případů.Závěry:
Nemocnice potřebuje odbornou pomoc z České republiky jak lékařů porodníků, tak vybavení porodního sálu, a především zakoupení vhodného auta pro akutní transport rodiček a pro potřeby mobilní ordinace.Klíčová slova:
Uganda, česká nemocnice, porodnická péče, císařský řez, nedostatky, specialisté, vybavení, transportÚVOD
Česká nemocnice v Ugandě byla založena jako grantový projekt Ministerstva zdravotnictví ČR v roce 2003 Arcidiecézní charitou (ACH) Praha s názvem Nemocnice a škola pro porodní asistentky v rovníkové Africe, postavena byla v roce 2005, oficiálně otevřena 7. 5. 2006, činnost zahájila 19. 2. 2007. Její první oficiální název byl Ugandsko-česká nemocnice v Buikwe. Podle původního projektu v ní měli pracovat čtyři čeští lékaři a tři české sestry. Oborná úroveň nemocnice byla v roce 2006 zajištěna smlouvou s Vysokou školou zdravotnictví a sociální práce v Bratislavě (VŠZSP), která do nemocnice vysílala slovenské a později i české lékaře na tříměsíční odborné mise. Lékaři byli placeni slovenskou stranou, která financovala i dvě třetiny provozních nákladů nemocnice. Na místě ředitele nemocnice se střídali čeští a slovenští pracovníci bez medicínského vzdělání.
Ukončení slovenské spoluúčasti v roce 2011, ke kterému došlo po neshodách se Slováky financovanou výstavbou HIV kliniky, se jednoznačně negativně projevilo v odborné úrovni nemocnice. Snaha zbavit se odpovědnosti byla nejspíše důvodem toho, že nemocnice byla darována místní Ugandské katolické diecézi. Vedení ACH Praha zaujalo negativní postoj k české odborné účasti, zvláště v oblasti porodní péče. Po odchodu českého ředitele v roce 2014 bylo vedení nemocnice svěřeno slovenské řádové sestře, absolventce vysoké školy zdravotnictví a sociální práce. Z názvu nemocnice se vytratilo slovo Czech, nemocnice nese název St. Charles Lwanga Buikwe Hospital a na školu pro porodní asistentky se zapomnělo. Svoji „podporu“ výuky porodnictví ACH Praha přenesla v letech 2009–2013 do Zambie.
NEMOCNICE V ČÍSLECH ACH PRAHA
Na svých www stránkách (nemocniceuganda.cz/co jsme dokázali) ACH Praha od roku 2011 uvádí přibližně 25 tisíc ambulantních vyšetření a další tisíce pacientů ošetřených mobilní klinikou za rok. V „měřitelných ukazatelích“ udává až 30 tisíc ambulantních pacientů a 90 tisíc lékařských zákroků ročně! Přesnější údaje jsou ve Výroční zprávě nemocnice za rok 2014 [1]. Čísla zde uváděná nejsou jednotná: ošetření více než 22 tisíc pacientů za rok v úvodu zprávy, v textu zprávy o ambulantní péči je celkový počet ambulantních pacientů 13 641, v úseku zdravotní péče hospitalizovaných je celkový počet 4977, počet porodů 929, z toho císařských řezů 245 (26,4 %), to vše se třemi domorodými lékaři a třemi zdravotníky s nižším vysokoškolským zdravotnickým vzděláním a při provozu na 11 ambulancích a čtyř odděleních s 82 lůžky. ACH Praha v nemocnici navíc vykazuje další přídatné aktivity na poli prevence a doškolování. Zásadně nezveřejňuje počty úmrtí matek ani novorozenců. Opakovaně však říká, že jejím hlavním cílem je „zajistit kvalitní lékařskou a preventivní péči, zvláště pak pro těhotné ženy a matky s dětmi“. Naše sdělení hodnotí realitu.
HODNOCENÍ KVALITY LÉKAŘSKÉ PÉČE
Kvalitu lékařské péče nelze hodnotit počtem tzv. vyšetření a ošetření pacientů, které lékař většinou ani nevidí, ale skutečným léčebným výkonem. Přepočty ošetření na pracovní dny, na hodinu práce a počty lékařů ukazují, že pokud jsou čísla uváděná ACH Praha reálná, pak zřejmě nejde o skutečná ošetření, ale počty návštěv pacientů v nemocnici, kteří velmi často lékařem ani ošetřeni nejsou. Pokud jde o akutní porodnickou péči, všichni tři lékaři nemocnice dobře odoperují císařský řez, ale nemají zkušenost s vaginálními porodnickými operacemi, jako je extrakce plodu per forcipem a vakuum-extrakce. Tyto operace nikdy nedělali. V nemocnici není od odchodu slovenských lékařů anesteziolog. Operuje se ve spinální anestezii, kterou provádí střední zdravotnický pracovník. Porodnímu sálu stále chybí porodník specialista. Bratislavská VŠZSP ve svém týmu lékařů porodníka neměla a možnost zaměstnat v nemocnici českého gynekologa ACH Praha odmítala.
PŘÍSTROJOVÉ VYBAVENÍ
Srdeční akce plodu v těhotenství a během porodu je v nemocnici hodnocena jen stetoskopem. Na porodním sále není fetální monitor k detekci srdeční akce plodu (pořizovací cena kolem 45 tisíc Kč) a chybí i levnější přístroj, kapesní dopplerův detektor ozev plodu (pořizovací cena kolem 10 tisíc Kč). K operačnímu ukončení vaginálního porodu chybí vakuum-extraktor, nezbytný pro včasné ukončení nepostupujícího vaginálního porodu. Nemocnice byla z České republiky vybavena dvěma druhy kleští, ale lékaři je neumějí používat.
TRANSPORT
Včasná diagnóza porodnické patologie, včasný transport z terénu do nemocnice a včasná operace těhotné ženy ohrožené na životě jsou základní podmínkou pro záchranu životů matky a dítěte a jsou předpokladem pro snižování mateřské úmrtnosti. ACH Praha diletantským jednáním vedoucí mise ACH Praha v Kampale v roce 2010 zbavila nemocnici kvalitního terénního auta Toyota Hilux a nahradila ho dosluhujícím terénním vozem Mitsubishi Pajero. Dnes je nemocnice již několik let bez auta. Mobilní ordinace musí k výjezdům používat auto pronajaté. Transport rodiček v ohrožení života nemocnice nezajišťuje.
MOBILNÍ AMBULANCE
Do vesnic v okolí Buikwe jednou za 2–4 týdny vyjíždí tzv. mobilní klinika, většinou se čtyřmi zdravotnicemi, z nichž jedna bývá porodní asistentka. Výjezdů se nezúčastňuje lékař. Průměrné počty pacientů ošetřených během výjezdů jsou uváděny 100 za den a 4000 za rok. Dobrá myšlenka, ale způsob její realizace je zcela nedostatečný i pro základní prenatální péči. Mobilní ambulance u těhotných žen vyšetřuje jen krevní tlak, stetoskopem hodnotí ozvy plodu a měří vzdálenost symfýza-fundus. V prenatální poradně v nemocnici k těmto vyšetřením navíc přibude vážení těhotné a podávání antimalarik a železa v tabletách. Vyšetření moči na bílkovinu a cukr se neprovádí, stejně tak vyšetření ultrazvukem, přestože přenosný ultrazvukový přístroj nemocnice vlastní. Za těchto podmínek nelze mluvit o skutečné prenatální péči ani v terénu, ani v nemocnici.
SOUBOR A VÝSLEDKY
Formou pilotní studie jsme se pokusili zhodnotit činnost porodního sálu v krátkodobém profilu. Studie byla provedena na porodním sále nemocnice v období od října 2014 do ledna 2015. Byl hodnocen počet porodů, počet císařských řezů, mateřská úmrtí. Rodičky byly rozděleny podle parity, věku a byl hodnocen porodnický nález při příjmu (tab. 1, 2, 3).
Table 1. Rozdělení rodiček podle parity 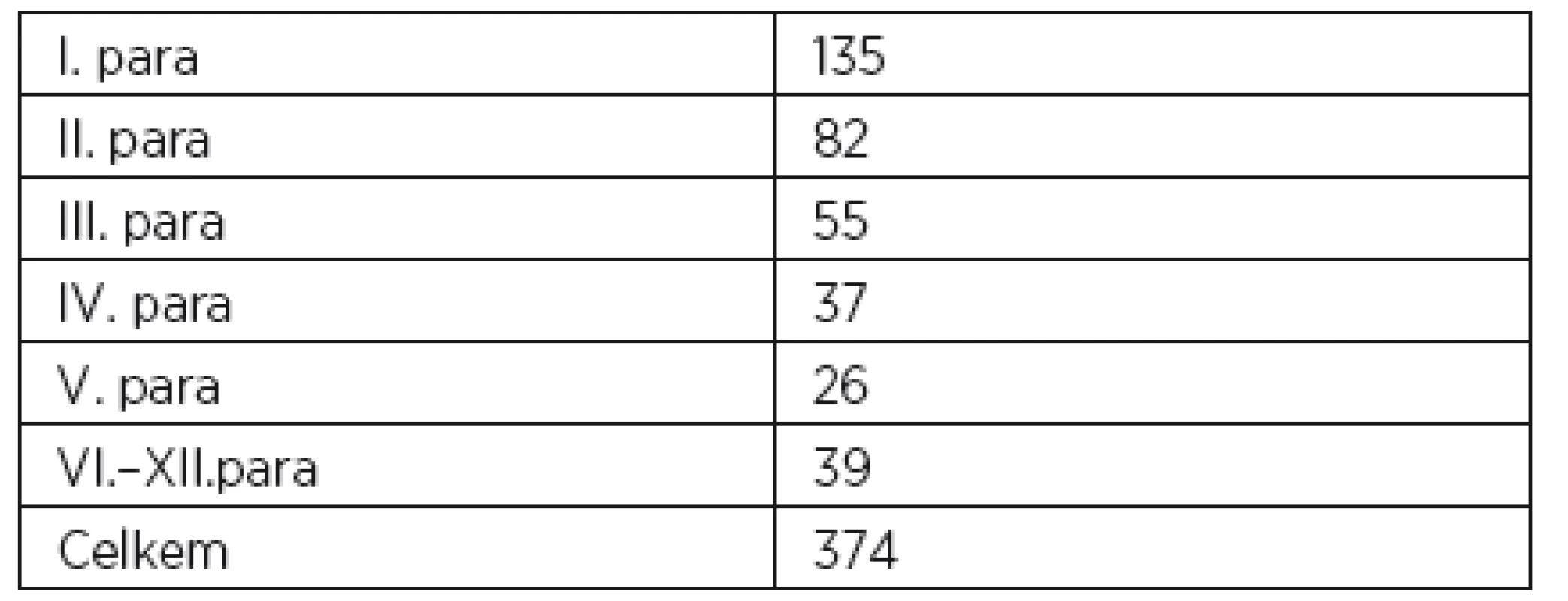
Table 2. Rozdělení rodiček podle věku 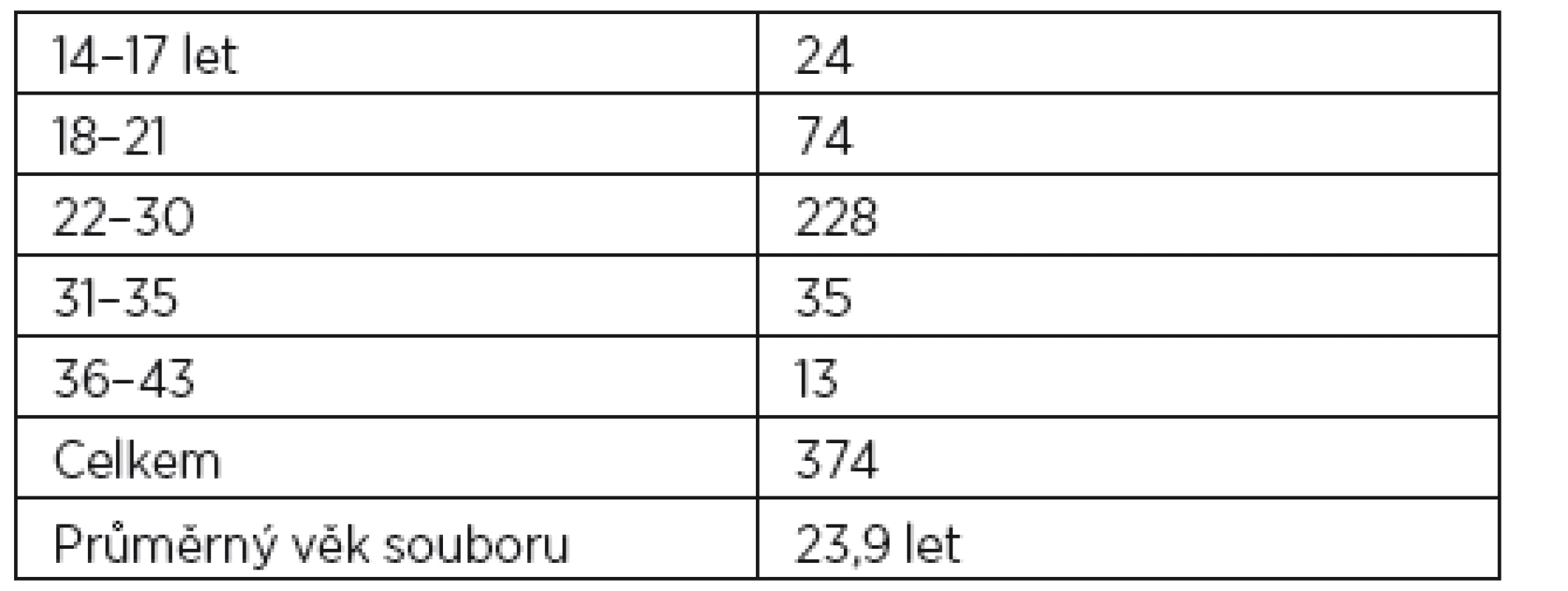
Table 3. Počet císařských řezů podle indikace 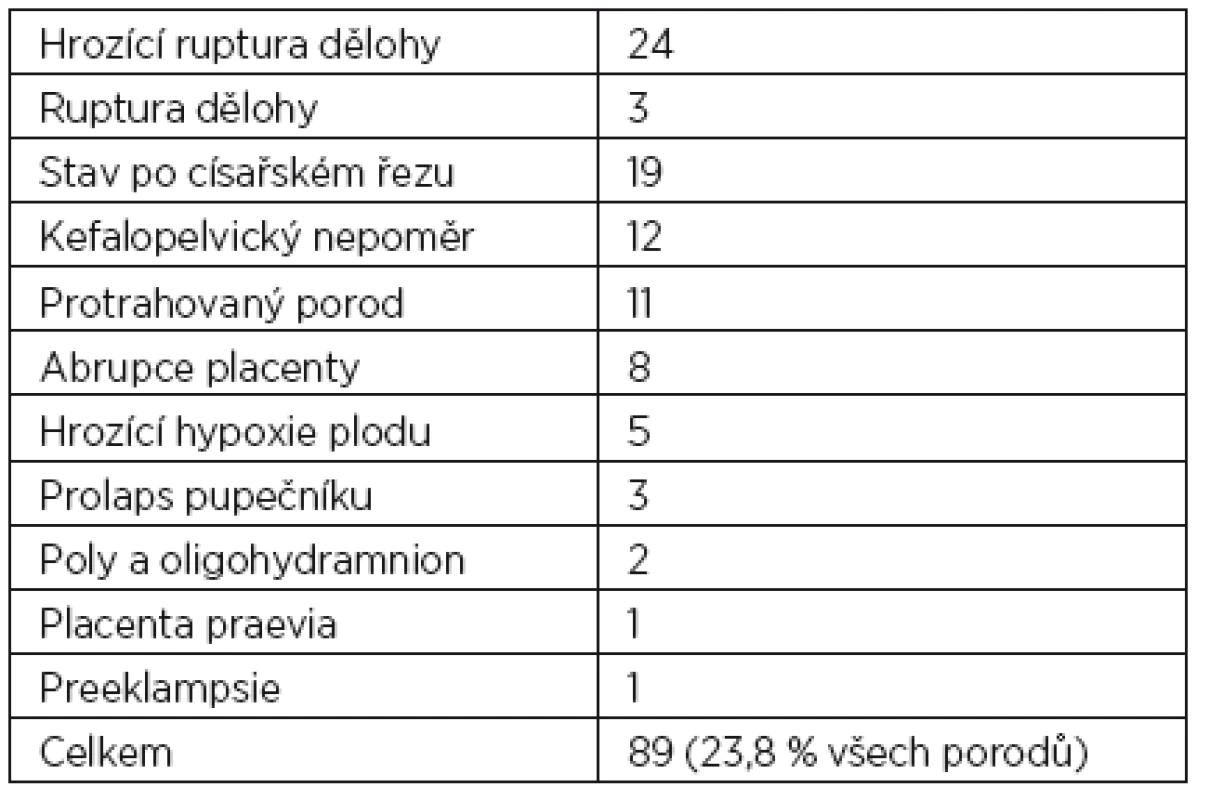
Porodnické vyšetření při příjmu vykazovalo poměrně velký počet případů s pokročilým nálezem. Se zaniklou brankou bylo přijato celkem 50 rodiček (16 %), z nichž bylo 14 primipar, s nálezem 8 cm branky 17 primipar. Velké nálezy vysvětlujeme vyšším prahem pro bolest u žen ugandského venkova a aktivní účastí starších žen při hodnocení pokročilosti porodu. Svoji roli může hrát i obtížnost transportu z odlehlejších oblastí. V sledovaném období zemřely na porodnickém oddělení dvě rodičky (0,53 %), jedna na kardiorespirační selhání před porodem, druhá na vykrvácení při porodu.
DISKUSE
Snížení mateřské úmrtnosti (MÚ) byl jeden z hlavních cílů Světové zdravotnické organizace (WHO) pro porodnictví v rozvojových zemích na léta 2000–2015 s cílem, že enormně vysoká MÚ by měla být do roku 2015 snížena o dvě třetiny [6]. V tomto duchu byla koncipována myšlenka dobře vybaveného porodnického oddělení s týmem českých a ugandských lékařů a školy pro porodní asistentky s kvalitními a zkušenými učiteli v ugandském Buikwe již v roce 2003 [4]. Aktuálnost a potřebnost této idey a její realizace jako příklad pro celou subsaharskou Afriku ukázala studie Margaret Hogan et al. [5]. V tomto směru mohla být Česká republika, její zdravotnictví a konečně i její katolická charita na špici rozvojového zdravotnictví v té nejožehavější a nejpotřebnější problematice – snížení mateřské a perinatální úmrtnosti. Škola pro porodní asistentky v Buikwe nevznikla proto, že její vznik ACH Praha od začátku z těžko obhajitelných důvodů bojkotovala. Nemocnice funguje jako okresní církevní zdravotnické zařízení s přebujelou ambulantní činností a základní operativou [3]. Otázka kvality porodnické péče je však trvale aktuální. Pro ni především byla nemocnice postavena a prakticky kompletně vybavena z České republiky.
Co ukázala naše čtyřměsíční pilotní studie. Z výsledků je zřejmé, že v nemocnici nejvíce rodí primipary a sekundipary. U tercipar se počet výrazně snižuje, vícerodiček od 6. dítěte je již minimálně. Rýsuje se zde trend nižšího počtu dětí. Celkový počet porodů je v měsíčních profilech sledovaného období vyrovnaný a pohybuje se od 90 do 97 (průměr 93,5 za měsíc). Celkový počet císařských řezů se v měsíčních profilech pohybuje od 16 do 28 (průměr 22,3). Představuje 23,8 % ze všech porodů a je o něco vyšší než celoroční průměr. V indikacích převažuje hrozící ruptura dělohy (24 případů), stav po předcházejícím císařském řezu, kefalopelvický nepoměr a protrahovaný porod. Již vzniklá ruptura dělohy byla indikací u tří císařských řezů. Čísla dokazují, že dramatická situace bezprostředně ohrožující život ženy i dítěte, jakou je ruptura dělohy, je nejčastější indikací k císařskému řezu. Ruptura dělohy se významným způsobem podílí na MÚ. Komplexní pohled na prevalenci děložní ruptury podává přehled WHO u 86 skupin žen. Jako příčina zde jednoznačně převládá nepostupující porod [9]. Kolik rodiček zemře na vykrvácení po ruptuře dělohy doma, bez možnosti transportu do nemocnice, nelze vyčíslit.
Naše výsledky odpovídají i starším literárním údajům. Autoři Weeks et al. [8] hodnotili diagnostický profil ugandských žen, které se v souvislosti s těhotenstvím dostaly v nemocnicích Kampaly nebo doma na pokraj smrti. U 30 hodnocených žen byla příčinou ohrožení diagnóza nepostupující porod a ruptura dělohy v sedmi případech, infekce a septický stav po císařském řezu v šesti případech a poporodní krvácení v pěti případech. Příčiny MÚ vidí autoři především v nedostupnosti transportu, v chybách lékařů a v časovém prodlení s výkonem. Rovněž Okong et al. [7] jako příčinu těžké mateřské morbidity v Ugandě vidí ztrátu času při hledání pomoci, prodlení pro nemožnost transportu, v dlouhých vzdálenostech a rovněž v liknavosti osob organizujících transport. Stejnou důležitost přikládají nedostupnosti personálu s nutnou kvalifikací a dovedností udělat správnou diagnózu a zajistit další správný způsob léčby. Neprofesionální postup a absence anesteziologa, lékaře a porodní asistentky jsou časté a autoři kritizují to, že ve všech sledovaných nemocnicích nebyl prováděn denní klinický audit. Se stejnými nedostatky se potýká i naše nemocnice v Buikwe. Nedostupnost transportu a časté prodlení s výkonem u lékařů, a to nejen v nočních hodinách, nepřítomnost anesteziologa a v porodnictví erudovaných lékařů. Věkové rozdělení rodiček našeho souboru vykázalo pozitivní trend.
Největší počet žen rodí v optimálním věku od 18 do 30 let. Znepokojující je počet nezletilých rodiček ve věku do 18 let (7,1 %), naproti tomu malý počet rodiček byl ve věku zvyšujícího se rizika genetického poškození dítěte, to je nad 35 let. Do jisté míry se tady pozitivně odráží věkový profil ugandské populace a osvěta.
Hodnotíme-li všeobecně celosvětově uznávané předpoklady pro snížení MÚ [2] s možnostmi porodního sálu nemocnice v Buikwe, zjišťujeme tato fakta: Ke zvládnutí poporodního krvácení při hypotonii dělohy lze použít jen oxytocin, prostaglandiny nejsou dostupné, není zde intrauterinní balon, z operačních technik jsou lékaři schopni provést hysterektomii. Pozitivní je, že nemocnice disponuje zásobou krve k transfuzi. Při nepostupujícím porodu je možným řešením jen císařský řez, nejsou však používány porodnické kleště ani vakuum-extraktor. Porodnické komplikace řeší lékaři bez porodnické specializace a erudice, není dostupný anesteziolog. Neexistuje možnost rychlého transportu. Pozitivně je třeba hodnotit činnost laboratoře, a to jak v rozsahu vyšetření, tak v práci laborantů.
ZÁVĚR
Porodnictví v První české nemocnici v Ugandě chybí nejen kvalifikovaný a porodnictví znalý kádr lékařů, ale i odborně vzdělaný lékařský ředitel. Nemocnice by měla mít české vedení s dostatečnou medicínskou odborností, znalostí a především autoritou. Měli by v ní pracovat čeští lékaři, kteří by v krátkodobých tříměsíčních stážích zajistili nejen správné diagnostické a léčebné postupy odpovídající celosvětovým standardům, ale i doškolování a praktický výcvik ugandského personálu. K tomu především by měla směřovat finanční podpora nemocnice. Zjevné upuštění od myšlenky, pro kterou nemocnice vznikla, to je snižování mateřské a perinatální úmrtnosti a založení školy pro porodní asistentky, její postupný útlum až k úplnému vyloučení českých odborníků, není dobrou vizitkou ACH Praha. Nemocnice, a to zejména v péči o matku a dítě, nedosahuje zdaleka úrovně českých okresních nemocnic před 50 lety a jako nadstandardní se může jevit snad jen při srovnání s jinými nemocnicemi ugandského venkova. Vybavení porodního sálu je třeba doplnit o fetální monitor, Dopplerův detektor ozev a vakuum-extraktor a dostupnost ultrazvukového vyšetření po dobu 24 hodin. Pro nemocnici je třeba koupit vlastní terénní auto pro potřeby akutního transportu rodiček i mobilní ordinace. Splnění těchto základních požadavků je pro zachování dobrého českého jména nezbytné a mělo by být otázkou svědomí vedení ACH Praha a příslušných představitelů katolické církve.
Prof. MUDr. Josef Donát, DrSc.
Porodnicko-gynekologická klinika PKN
Kyjevská 44
532 03 Pardubice
e-mail: donat.josef@centrum.cz
Sources
1. Bulletin Arcidiecézní charity Praha. Česká nemocnice sv. Karla Lwangy. Výroční zpráva 2014.
2. David Tsu, V. New and underused technologies to reduce maternal mortality. Lancet, 2004, 363, p. 75–76.
3. Donát, J. Česko-slovenská nemocnice v Ugandě v letech 2009–2010. Čas Lék čes, 2011, 150, s. 174–177.
4. Donát, J. Český model na snížení mateřské úmrtnosti v Ugandě. Čas Lék čes, 2009, 148, s. 338–341.
5. Hogan, MC., Foreman, KJ., Naghavi, M., et al. Maternal mortality for 181 countries, 1980-2008: a systematic analysis of progress toward Millenium Development Goal 5. Lancet, 2010, 375, p. 1609–1623.
6. Maternal Mortality in 2000: Estimates development by WHO, UNICEFF and UNFPA, cit. Gwatkin, DR. Assessing inequalities in maternal mortality. Lancet, 2004, 363, p. 5.
7. Okong, P., Byamugisha, J., Mirembe, J., et al. Audit of severe maternal morbidity in Uganda-implications for quality of obstetric care. Acta Obst Gynec, 2006, 85, p. 797–804.
8. Weeks, A., Lavender, T., Nazziwa, E., Mirembe, F. Personal accounts of near-miss maternal mortalities in Kampala, Uganda. BJOG, 2005, 112, p. 1302–1307.
9. WHO systematic review of maternal mortality and morbidity: the prevalence of uterine rupture. BJOG, 2005, 112, p. 1221–1228.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2016 Issue 2-
All articles in this issue
- Česká nemocnice v Ugandě a kvalita porodnické péče
- Potermínové těhotenství
- Indukce porodu
- Současné možnosti a doporučení pro intrapartální monitorování ozev plodu
- Porod velkého plodu
- Operační vaginální porod
- Mezioborový doporučený postup – diagnostika a léčba sepse v souvislosti s těhotenstvím
- Použití metotrexátu u ektopické gravidity a těhotenství neznámé lokalizace
- Diagnostika komplexu tuberózní sklerózy se zaměřením na prenatální období
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Současné možnosti a doporučení pro intrapartální monitorování ozev plodu
- Indukce porodu
- Potermínové těhotenství
- Porod velkého plodu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

