-
Medical journals
- Career
Současné možnosti a doporučení pro intrapartální monitorování ozev plodu
: A. Měchurová 1; P. Velebil 1; Lukáš Hruban 2; Petr Janků 2
: Ústav pro péči o matku a dítě, Praha, doc. MUDr. J. Feyereisl, CSc. 1; Gynekologicko-porodnická klinika LF MU a FN, Brno, přednosta prof. MUDr. P. Ventruba, DrSc. 2
: Ceska Gynekol 2016; 81(2): 112-124
Článek je přehledem současných znalostí o monitorování plodu in utero. Monitorování plodu je základní složkou porodnické péče, kdy kardiotokografie zůstává stále zlatým standardem a screeningovou metodou v časné diagnostice hypoxie plodu i po zavedení selektivních metod sledování intrauterinního stavu plodu. Přehledový článek je koncipován do několika oddílů – pojednává o patofyziologii oxygenace plodu, o srdeční činnosti plodu a změnách fetální hemodynamiky a také o pravidlech auskultace plodu. Jsou zmíněny hlavní principy kardiotokografického vyšetření a posuzování ante - a intrapartálních monitorů podle kriterií FIGO z roku 1986 a hodnocení intraparartálních monitorů podle FIGO 2015 s v závěru připojenou srovnávací tabulkou.
Typ studie:
Přehledový článek.Klíčová slova:
kardiotokografie (CTG), klasifikace CTG – FIGO 1986, FIGO 2015, diagnostika hypoxie plodu, auskultace ozev plodu, monitorace plodu in uteroÚVOD
Zavedením elektronického monitorování srdeční frekvence plodu do klinické praxe byla získána metoda, jejímž cílem bylo identifikovat plody s rozvojem hypoxie ante - i intrapartálně a včasnou intervencí zabránit rozvoji těžké metabolické acidózy a asfyktickému poškození plodu či jeho úmrtí. Monitorování plodu je základní složkou porodnické péče a kardiotokografie zůstává zlatým standardem a screeningovou metodou v časné diagnostice hypoxie plodu i po zavedení selektivních metod sledování intrauterinního stavu plodu.
PATOFYZIOLOGIE OXYGENACE PLODU A HLAVNÍ CÍLE MONITOROVÁNÍ PLODU
Hlavním cílem intrapartálního monitorování je včasná identifikace nedostatečné oxygenace plodu a na druhou stranu zabránění zbytečným porodnickým intervencím. Je nutné definovat základní pojmy jako hypoxémie (pokles saturace kyslíku v arteriální krvi plodu) a hypoxie (pokles saturace kyslíku ve tkáních plodu). Podstatný je rozdíl mezi respirační acidózou a metabolickou acidózou. K respirační acidóze dochází při nakupení CO2 ve fetální krvi a tkáních, nejčastěji v souvislosti s kompresí pupečníku a nemožností dostatečného očištění fetální krve od odpadních produktů metabolismu plodu. Stav je rychle reverzibilní a nevede k ohrožení plodu. Oproti tomu k metabolické acidóze dochází při aktivaci anaerobního metabolismu s produkcí laktátu a volných vodíkových radikálů, které, pokud nejsou dostatečně neutralizovány, jsou zodpovědné za poškození buněk plodu. Termín metabolická acidóza není používán zcela správně, protože popisuje stav ve tkáních, který neumíme monitorovat běžnými metodami. Správně by měl být používán termín metabolická acidémie, vyjadřující množství vodíkových radikálů ve fetální krvi. Termíny jsou však běžně zaměňovány.
Diagnostika metabolické acidózy je v současné době stále založena výhradně na stanovení acidobazické rovnováhy ve fetální krvi, bezprostředně po porodu plodu. Základními veličinami stanovenými z arteriální krve plodu zůstávají pH, deficit bazí v extracelulární tekutině nebo krvi (BD, BE) a hladina laktátu. Metabolická acidóza je definována jako pH méně než 7,00 a deficit bazí více než 12 mmol/l [1, 38, 39]. Hodnota pH pod 7,05 a BD nad 10 mmol/l již může být spojena s nepříznivým výsledkem [65]. Koncentrace laktátu v arteriální krvi plodu by neměla převýšit 10 mmol/l (prahová hodnota se může lišit podle typu přístroje) [5, 69].
SRDEČNÍ ČINNOST PLODU – ZMĚNY FETÁLNÍ HEMODYNAMIKY
Kardiotokografie poukazuje výhradně na frekvenční změny srdeční akce plodu dané změnami fetální hemodynamiky, které byly vyvolány vegetativními impulzy vycházejícími ze systému baro - a chemoreceptorů ve velkých cévách plodu a z myokardu. Tento systém reaguje na tlakové změny v cévách plodu a na prohlubující se stupeň respirační, popř. metabolické acidózy v jeho krvi, které jsou vyvolány poruchami kyslíkové saturace fetální krve a překážkami ve fetální hemocirkulaci. Srdeční frekvence plodu je modulována řadou podnětů – je výslednicí převodního srdečního systému modifikovaného širokou řadou proměnných fetálního i maternálního vnitřního prostředí.
Autonomní nervový systém (vegetativní) zajišťuje dynamickou rovnováhu nejzákladnějších životních funkcí, mimo jiné činnost hladkého svalstva, srdce a žláz. Vegetativní nervový systém má část periferní a centrální. V periferii je eferentní systém dělen na sympatický (adrenergní) a parasympatický (cholinergní, vagový) nervový systém. Sympatický a parasympatický systém zrají odlišně s ohledem na gestační věk. Sympatický systém dozrává rychleji a to má za následek mírně rychlejší bazální frekvenci v nižších gestačních týdnech. Autonomní nervový systém je citlivý na kritickou úroveň hypoxie plodu, a proto mohou být změny v bazální frekvenci a variabilitě ozev plodu používány jako důležité ukazatele jeho stavu. Rozvoj fetální hypoxie, a tím možné poškození plodu, je závislý na vlastní příčině poruchy a její intenzitě, na době expozice i na individuální schopnosti plodu (v závislosti na gestačním stáří) tyto poruchy v počátečním stadiu kompenzovat. Kardiotokograficky zaznamenané frekvenční změny citlivě reprodukují poruchy kyslíkového zásobení plodu již v samém počátku jejich vzniku, ještě při kompenzačních hemodynamických mechanismech fetální cirkulace. Tato informace je cenná, protože upozorňuje na začátek možného dalšího rozvoje hypoxémie a posléze hypoxie plodu.
Největší nebezpečí z překročení mezí normálních hodnot těchto ukazatelů hrozí plodu při cirkulačních poruchách v intervilózních prostorech. Důsledek této poruchy je závislý na její intenzitě a rychlosti rozvoje a také na časovém období ve vztahu k délce těhotenství. A tak v některých případech může být předčasný porod, intrauterinní růstová retardace, hypoxie plodu, jeho orgánové poškození či intrauterinní smrt plodu z hlediska kyslíkové a energetické deprivace důsledkem téže poruchy [42]. I když prohlubující se CTG frekvenční změny až k nálezům patologickým jdou ruku v ruce s prohlubujícím se frekvenčním deficitem, kardiotokografický nález nevystihuje přesně okamžik nutného operačního ukončení porodu, a to i když správně přihlížíme ke stadiu porodu a k dalším možným příčinám fetální tísně.
AUSKULTACE OZEV PLODU
Auskultace ozev plodu je nedílnou součástí monitorování i v moderním porodnictví. Je využívána u nerizikové populace a tam, kde není k dispozici žádná jiná technika pro monitorování plodu. Studie, které srovnávaly intermitentní auskultaci s kontinuálním CTG u nízce rizikové i vysoce rizikové populace, prokázaly, že CTG je spojeno s nižším výskytem novorozeneckých křečí, ale s vyšší incidencí císařských řezů a instrumentálních porodů. Není tady přesvědčivý důkaz o prospěšnosti CTG monitorování při srovnání s intermitentní auskultací. Neexistují ale studie porovnávající intermitentní auskultaci a nemonitorování. Je doporučeno využívat auskultaci tam, kde není dostupný CTG přístroj nebo u nízkorizikové populace [20, 26].
Nevýhodou auskultace je relativně dlouhá doba potřebná pro dobré zvládnutí této metody. Během auskultace by měly být kromě srdeční frekvence zaznamenávány i děložní kontrakce, pohyby plodu a srdeční činnost matky. Je doporučeno plod auskultovat každých 15 minut během 1. doby porodní a každých 5 minut během 2. doby porodní po dobu 60 sekund během kontrakce a alespoň 30 sekund po kontrakci [5]. Pokud při poslechu není srdeční frekvence v normě, je nutné pokračovat s auskultací alespoň po dobu tří kontrakcí. Vyhodnocuje se bazální frekvence, decelerace a frekvence kontrakcí [37].
PRINCIPY KARDIOTOKOGRAFICKÉHO VYŠETŘENÍ
Kardiotokograf zaznamená kardiotachografickou křivku se srdeční frekvencí, propočtenou z časového odstupu vždy dvou následujících srdečních cyklů (QRS komplexů) od tepu k tepu. Vlivem nervově vegetativních impulzů, podle momentálních požadavků vnitřního prostředí, se tyto intervaly jeden od druhého za normálních okolností mírně liší, což je registrováno jako kolísání (variabilita) kardiotachografické křivky. Tyto výkyvy nevnímáme pouhým poslechem plodových ozev.
Srdeční frekvence plodu je na displeji přístroje vyjádřená na grafickém záznamu, při rychlosti posunu papíru v našich podmínkách 1 cm za minutu s rastrem, který vyjadřuje časové a frekvenční hodnoty. Na papíře je nastavitelný záznam o aktuálním čase a datu (nutná kontrola z forenzních důvodů) a o typu použitého snímače. Dále přístroj vykazuje na displeji jednotlivé (číselné digitální) hodnoty srdeční frekvence (fetal heart rate – FHR). Kardiotokografie představuje vyšetřovací metodu, která hodnotí charakteristiku fetálních ozev ve vztahu ke kontrakční činnosti dělohy. Je metodou umožňující včas diagnostikovat vedle poruch děložní činnosti i hypoxemické nitroděložní ohrožení plodu tak, aby mohla být podniknuta opatření zamezující případnému hypoxickému poškození nebo úmrtí plodu.
Kardiotokografie však nediagnostikuje, s výjimkou extrémních nálezů, přímo přítomnost a stupeň možné tkáňové hypoxie plodu, ale poukazuje výhradně na změny fetální hemodynamiky, které byly vyvolány vegetativními impulzy, vycházejícími ze systému baro - a chemoreceptorů ve velkých cévách plodu a z myokardu.
ZKUŠENOSTI S POSUZOVÁNÍM ANTEPARTÁLNÍHO A INTRAPARTÁLNÍHO CTG PODLE FIGO 1986
Antepartální kardiotokografie podle FIGO 1986
Cílem antepartální kardiotokografie je zabránit neurologickému poškození a smrti plodu v důsledku nitroděložní hypoxie. Kardiotokografie v těhotenství se provádí formou nezátěžového testu, nebo v indikovaných případech jako zátěžový kontrakční test. Antepartální CTG je nadále posuzováno dle FIGO 1986, hodnocení nedoznalo změn. Ke změně došlo v doporučeném postupu „ Zásady dispenzární péče ve fyziologickém těhotenství“, kdy nově uvádíme, že CTG natáčíme nejpozději od 40+0 týdne těhotenství.
Interpretace antepartálního kardiotokogramu
Při hodnocení antepartálního kardiotokografického záznamu je třeba zohlednit gestační stáří, případné ovlivnění akce srdeční onemocněním matky nebo aplikací léků či patologickým stavem plodu (růstová restrikce, anémie, arytmie). Při nálezu akcelerací a normální variability je zřejmé, že plod není hypoxický ani acidotický.
Použití antepartálního kardiotokografického vyšetření je konsenzuální. Neexistují randomizované studie dokládající efektivitu vyšetření. Antepartální kardiotokografie před termínem porodu je doporučována u rizikových gravidit (placentární insuficience, poruchy uteroplacentární perfuze) [56]. Existují také názory, že antepartální kardiotokografie by neměla být používána před 26. až 28. týdnem gravidity [40]. V interpretaci fetálního kardiotokogramu (tab. 1) dodržujeme klasifikaci podle FIGO 1986, kterou je nutno stále pokládat za závaznou [33].
1. Hodnocení antepartálního kardiotokogramu (FIGO 1986) 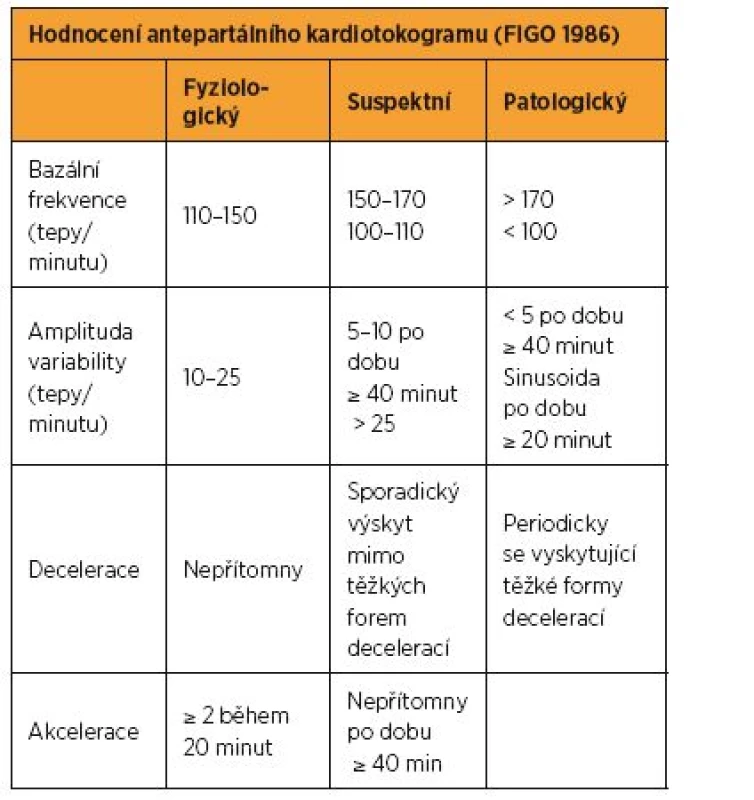
Kardiotokografie – kontrakční zátěžový test
Kontrakční zátěžový test je vyšetřovací metoda založená na hodnocení reakce plodu na přechodnou redukci oxygenace při děložní kontrakci. Formou stresu – uměle vyvolanou kontrakční činností – je krátkodobě zatížena uteroplacentární cirkulace, plod reaguje na zatížení svým cirkulačním systémem a z odpovědí plodu usuzujeme pak na rezervu v jeho funkční kapacitě, kdy snížení parciálního tlaku kyslíku (pO2) o 20 mm rtuťového sloupce a více aktivuje chemoreceptory a baroreceptory s výslednou decelerací ozev plodu [23, 34].
Intrapartální kardiotokografie – podle FIGO 1986
Cílem intrapartálního monitorování plodu je předejít rozvoji hypoxémie a fetální acidózy s negativními důsledky pro orgánové funkce a riziku nitroděložní smrti plodu. Intrapartální kardiotokografie redukuje riziko intrapartální smrti plodu, nikoli však dlouhodobého neurologického postižení [63]. Pro sledování stavu plodu v průběhu porodu se využívá elektronické monitorování pomocí kardiotokografie, nebo intermitentní auskultace ozev plodu. Doposud neexistují konzistentní důkazy o vyšším stupni bezpečnosti při užití kontinuálního kardiotokografického monitorování ve srovnání s intermitentní auskultací ozev plodu. Bylo prokázáno, že kontinuální kardiotokografické monitorování plodu v průběhu porodu je spojeno s nižším výskytem novorozeneckých křečí (RR 0,50, 95% CI 0,31–0,80), tyto křeče však nevykazují dlouhodobé následky. Změny charakteristiky fetálních ozev jsou častější a nápadnější za porodu, kdy vznikají časté výkyvy oxygenace plodu. V České republice je intrapartální kardiotokografické vyšetření prováděno intermitentně u fyziologických porodů a kontinuálně u stavů spjatých s významným rizikem fetální hypoxie, nebo při manifestaci patologicky probíhajícího porodu. Intrapartální kardiotokografické vyšetření lze realizovat pomocí zevní kardiotokografie využívající ultrasonografické snímání ozev plodu, nebo přímou detekcí fetálního elektrokardiogramu pomocí elektrody umístěné na kůži hlavičky plodu při probíhajícím porodu. Přímá kardiotokografie umožňuje počítačovou analýzu EKG křivky plodu (ST analýza = STAN). Snímání děložních kontrakcí je zprostředkováno pomocí externí sondy aplikované na děložní fundus, detekující změny tonu s využitím piezoelektrického jevu.
Interpretace intrapartálního kardiotokogramu – podle FIGO 1986
Klasifikace intrapartálního kardiotokogramu podle FIGO 1986 rozlišuje tři kategorie: fyziologický, suspektní a patologický záznam (tab. 2) [33]. Vedení porodu je pak dáno syntézou kardiotokografického záznamu a klinického průběhu porodu.
2. Hodnocení intrapartálního kardiotokogramu (FIGO 1986) 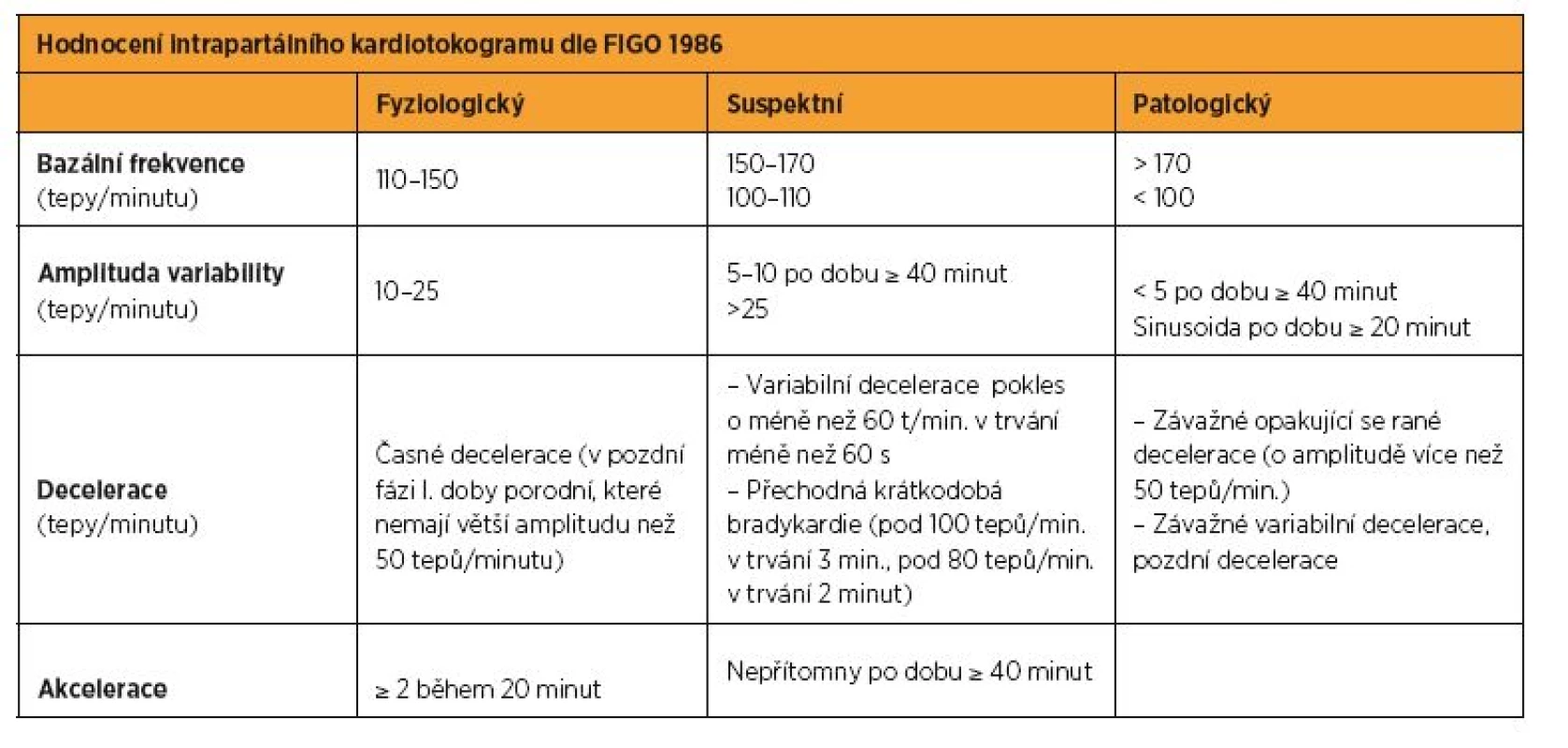
PŘECHOD NA NOVOU KLASIFIKACI INTRAPARTÁLNÍHO CTG – FIGO 2015
Pravidla monitorování jsou založena na aktuálně dostupných diagnostických metodách. Žádná z diagnostických metod však není natolik specifická pro diagnózu fetální tísně, aby mohla být použita jako univerzální nástroj indikující jednoznačné řešení klinického dilematu. Pro správný klinický postup je nutné použít kombinaci dostupných diagnostických metod podrobených analýze zkušeného lékaře. Kardiotokografie nemůže nahradit řádné klinické pozorování a hodnocení a nemůže být ani jedinou metodou sledování ženy v průběhu porodu. Použití kontinuálního intrapartálního CTG u žen s nízkým rizikem je kontroverzní, ačkoli se v mnoha zemích stalo standardem péče. Alternativním přístupem je intermitentní CTG monitorace střídající se s auskultací tepové frekvence plodu. Intermitentní monitorování by mělo být prováděno v dostatečných časových úsecích, které umožní adekvátní zhodnocení základních parametrů CTG (viz níže).
Podmínky při monitoraci
Měli bychom se vyhnout dlouhodobému monitorování u těhotné v poloze vleže na zádech (kdy hrozí syndrom venae cavae). Vhodnější je poloha na boku, polosed a vzpřímená poloha [15]. Telemetrické monitorování je výhodné pro možnost volného pohybu rodičky v průběhu záznamu CTG [19]. Externí snímání ozev plodu je více náchylné k ztrátě signálu, k nechtěnému monitorování mateřské srdeční frekvence [49], k signalizaci artefaktů [16], a to zejména během druhé doby porodní. Také nemusí přesně zaznamenat srdeční arytmii plodu. Použití vnitřní elektrody, známé jako skalpová elektroda (SE), (může být také aplikována na konec pánevní), poskytuje přesnější vyhodnocení intervalů mezi srdečními tepy. Interní sledování ozev plodu vyžaduje odteklou plodovou vodu a zohlednění kontraindikací, které souvisí především se zvýšením rizika vertikálního přenosu infekcí. Proto by se skalpová elektroda neměla používat u pacientek s aktivním genitálním herpesem, u séropozitivních pacientek na hepatitidu B, C, E, nebo HIV [35, 41], dále pokud existuje nejistota ohledně naléhající části plodu, nebo tehdy, kdy není vhodná dirupce vaku blan (SE by se také neměla používat před 32. týdnem těhotenství). Pro rutinní intrapartální monitorování je doporučeno externí monitorování ozev plodu za předpokladu, že záznam dosahuje přijatelnou kvalitu a mohou být identifikovány základní parametry CTG záznamu. Minimálním požadavkem na použití této metody je pečlivé přemístění sondy ve II. době porodní tak, aby ve všech atypických záznamech byl vyloučen záznam tepové frekvence matky (viz níže). Pokud existují nějaké pochybnosti, má se použít auskultace, ultrazvuková kontrola nebo skalpová elektroda. Pokud nemůže být dosažen adekvátní záznam externím monitorováním, nebo v případě, že je podezření na srdeční arytmii, pak by mělo být použito interní monitorování (nejsou-lipřítomny výše uvedené kontraindikace).
Externí monitorování děložních kontrakcí poskytuje pouze přesné informace o frekvenci kontrakcí. Není možné získat spolehlivé informace o intenzitě a trvání kontrakcí ani bazálního děložního tonu.
Vnitřní monitorování děložních kontrakcí za použití nitroděložních katétrů nebylo u porodů spojeno se zlepšením výsledků, a proto se pro rutinní klinické použití nedoporučuje [7].
Současné sledování mateřské tepové frekvence může být užitečné u určitých specifických zdravotních stavů matky a v případech, kdy je obtížné rozlišovat mezi srdeční frekvencí matky a plodu (např. při kompletním srdečním bloku plodu) [9]. Některé kardiotokografy poskytují možnost kontinuálního monitorování mateřské tepové frekvence buď elektrokardiografií, nebo pulzní oxymetrií. U některých novějších modelů byla tato technologie začleněna do tokodynamometru, což umožňuje kontinuální monitorování mateřské tepové frekvence bez použití dalších zařízení.
Kontinuální zevní monitorování dvojčat by mělo být během porodu prováděno prostřednictvím dvoukanálových monitorů, které umožňují simultánní monitorování obou srdečních frekvencí, neboť se může objevit duplikovaný záznam stejného dvojčete. Některé monitory mají vestavěné algoritmy, které na tento stav upozorňují. V průběhu druhé doby porodní je externí monitorování srdečních ozev dvojčat často ovlivněno ztrátou signálu a z tohoto důvodu se někteří odborníci domnívají, že naléhající dvojče by mělo být pro lepší kvalitu signálu přednostně monitorováno SE [8], pokud nejsou přítomny kontraindikace aplikace skalpové elektrody. Jiní odborníci se domnívají, že externí monitorování obou dvojčat je přijatelné za předpokladu, že je kvalita signálů dobrá a získáváme kvalitní záznamy ozev plodů.
Všechny záznamy kardiotokogramu musí být identifikovány: jméno pacientky, zdravotnické zařízení, rychlost posunu papíru a datum a čas, kdy záznam začal a skončil. V nemocnicích, kde používají papírové CTG záznamy, by tyto záznamy měly být považovány za součást zdravotnické dokumentace a takto uchovávány. V nemocnicích, kde používají digitální CTG archiv [47], musí být zajištěn bezpečný systém zálohování souborů a všechny záznamy by měly být snadno dostupné k posouzení.
Analýza kardiotokogramu začíná hodnocením základních parametrů (bazální frekvence, variabilita, akcelerace, decelerace a kontrakce) následuje celková klasifikace CTG [6].
Vyhodnocení základních parametrů CTG
Bazální frekvence
Bazální frekvence (BF) je průměrná hodnota srdeční frekvence, která je posuzována v desetiminutových časových úsecích. Hodnota BF se může v průběhu CTG monitoru měnit.
U záznamů s nestabilními signály může být pro zhodnocení BF nezbytné posouzení předcházejících úseků a/nebo vyhodnocení v delší časové periodě, zejména v druhé době porodní, nebo v situacích, kdy je nutno odlišit stav aktivního bdění, které by mohlo vést k chybnému stanovení vyšší BF.
Normální BF: hodnota mezi 110 a 160 tepy za minutu.
U předčasných porodů mají plody sklon mít BF směrem k horní hranici normy oproti plodům přenášeným, kde se BF může pohybovat směrem k dolní hranici normy. Někteří experti považují za normální hodnoty BF pro termínová těhotenství 110–150 tepů za minutu.
Tachykardie: BF nad 160 tepů za minutu trvající více než 10 minut.
Nejčastější příčinou tachykardie plodu je zvýšení teploty matky, ať je původu extrauterinního, nebo ve spojení s intrauterinní infekcí. Zvýšení mateřské teploty a následnou tachykardii plodu může způsobit i epidurální analgezie [58]. V počátečních fázích neakutní fetální hypoxémie může k tachykardii také vést sekrece katecholaminů. Další, méně časté příčiny jsou: užívání farmak – např. beta-agonistů [18] (ritodrin, fenoterol, hexoprenalin) či parasympatických blokátorů (atropin). Příčinou může být i arytmie plodu při supraventrikulární tachykardii a fibrilaci síní.
Bradykardie: BF pod 110 tepů za minutu trvající více než 10 minut.
K hodnotám BF mezi 100 a 110 tepů za minutu může dojít u normálních plodů, a to zejména u potermínové gravidity. Další možné příčiny jsou: podávání betablokátorů [11] a arytmie, jako je fetální atrioventrikulární blok aj.
Variabilita
Variabilitou označujeme oscilace srdeční akce, vyjádřené jako průměrná šířka pásma amplitudy signálu v jednominutových segmentech.
Normální variabilita: 5–25 tepů za minutu.
Snížená variabilita (redukovaná variabilita): pod 5 tepů za minutu déle než 50 minut v základních segmentech, nebo během prolongované decelerace trvající déle než 3 minuty.
K snížené variabilitě může dojít v důsledku hypoxie/acidózy centrálního nervového systému (CNS) a výslednou sníženou činností sympatiku a parasympatiku, ale také to může být v důsledku předchozího poškození mozku [45], infekce, podávání léků způsobujících útlum CNS nebo blokátorů parasympatiku. Během hlubokého spánku je variabilita obvykle ve spodním rozsahu normality, ale šířka pásma je zřídka pod 5 tepů za minutu. Zde dochází k vysoké míře subjektivity vizuálního hodnocení tohoto parametru, a proto je v mezních situacích doporučeno pečlivé přehodnocení. Po zpočátku normálním CTG záznamu je velmi nepravděpodobné, aby následně snížená variabilita byla způsobena hypoxií, aniž by došlo k výskytu decelerací a následnému vzestupu bazální frekvence.
Zvýšená variabilita (saltatorní typ): nad 25 tepů za minutu trvající více než 30 minut. Patofyziologie tohoto typu křivky není úplně známa, ale může být spjata s opakujícími se deceleracemi při velmi rychle se rozvíjející hypoxii/acidóze plodu. Předpokládá se, že je způsobena fetální autonomní nestabilitou či hyperaktivitou autonomního systému [48].
Akcelerace
Za akceleraci považujeme rychlý vzestup (vrcholu dosaženo během 30 sekund) srdeční frekvence plodu nad BF o více než 15 tepů za minutu a trvání více než 15 sekund, ale méně než 10 minut. Před 32. týdnem je akceptováno zvýšení srdeční frekvence plodu nad BF o více než 10 tepů za minutu a trvání více než 10 sekund. Většina akcelerací koinciduje s fetálními pohyby a akcelerace jsou tak známkou dobře reagujícího plodu (neurologicky zdravého plodu), který nemá hypoxii/acidózu. Absence akcelerací při jinak normálním intrapartálním CTG záznamu má nejasný význam, ale je nepravděpodobné, že se jedná o hypoxii/acidózu. Akcelerace, které se shodují s děložními kontrakcemi, zejména v druhé době porodní, naznačují možný chybný záznam mateřské srdeční frekvence, protože ozvy plodu se při kontrakcích častěji zpomalují, zatímco mateřská srdeční frekvence se typicky zvyšuje [9]. Doporučuje se pečlivé přehodnocení a ujištění, že je skutečně monitorován plod, a ne matka.
Decelerace
Za deceleraci považujeme pokles srdeční frekvence pod bazální linii o více než 15 tepů za minutu a trvající déle než 15 sekund.
Rané decelerace: decelerace, které jsou mělké, krátkodobé, s normální variabilitou v rámci decelerace a jsou časově shodné s kontrakcemi. Jsou zřejmě způsobeny kompresí hlavy [18] plodu a neznamenají hypoxii/acidózu plodu.
Variabilní decelerace (tvar písmene V): decelerace, které vykazují rychlý pokles (dosažení minimálních hodnot za méně než 30 sekund), mají zachovanou variabilitu během decelerace, rychlý návrat na bazální linii, různou velikost, tvar a vztah ke kontrakcím dělohy. Variabilní decelerace představují většinu decelerací během porodu, jde o baroreceptory zprostředkovanou reakci na zvýšený arteriální tlak vyskytující se u komprese pupečníku [9]. Jsou zřídka spojeny s významným stupněm fetální hypoxie/acidózy, pokud se nevyvíjejí tak, aby vykazovaly tvar písmene U, sníženou variabilitu během decelerace (viz pozdní decelerace níže), a/nebo jejich individuální doba přesáhne 3 minuty [25, 31] (viz prodloužené decelerace níže).
Pozdní decelerace (tvar písmene U a/nebo s omezenou variabilitou): decelerace s postupným nástupem a/nebo postupným návratem na BF a/nebo sníženou variabilitou v rámci decelerace. Jak pokles k nejnižšímu bodu decelerace, tak návrat na BF by měl trvat déle než 30 sekund. Jsou-li děložní kontrakce dostatečně monitorovány, pak pozdní decelerace začíná více než 20 sekund po začátku kontrakce, má nejnižší pokles po vrcholu kontrakce a návrat k BF po skončení kontrakce. Tyto decelerace svědčí o chemoreceptory zprostředkované reakci způsobené fetální hypoxémií [25, 27].
U záznamu bez akcelerací a se sníženou variabilitou mohou mít pozdní decelerace amplitudu pouze 10–15 tepů za minutu (mělké decelerace).
3. Intrapartální kardiotokografie – klasifikační kritéria, interpretace a doporučený management (FIGO 2015) 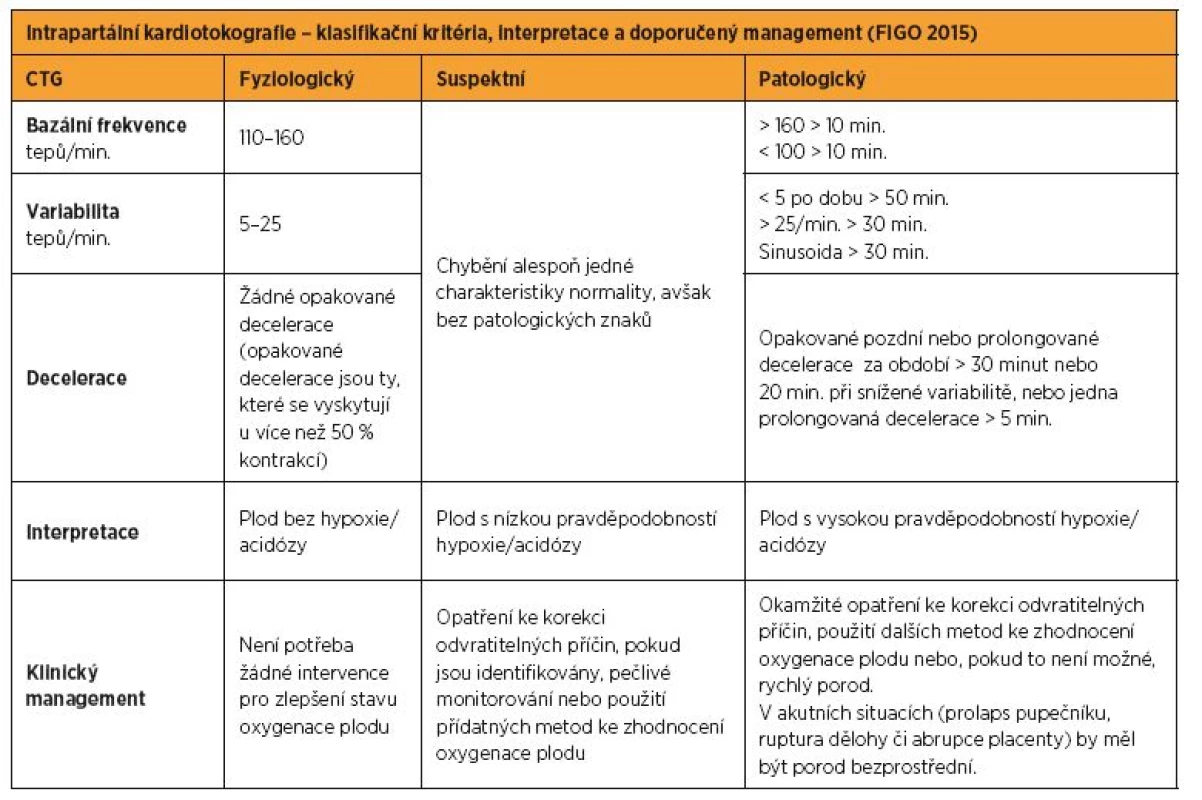
Prolongovaná decelerace: trvající déle než 3 minuty. Jedná se pravděpodobně o chemoreceptory zprostředkovanou reakci na hypoxémii. Prolongované decelerace trvající déle než 5 minut s BF nižší než 80 tepů za minutu a sníženou variabilitou během decelerace, jsou často spojeny s akutní fetální hypoxií/acidózou [13, 62, 66] a vyžadují neodkladné řešení.
Sinusoida
Za sinusoidu považujeme pravidelný, hladký, zvlněný signál, připomínající sinusoidu, s amplitudou 5–15 úderů za minutu o frekvenci 3–5 cyklů za minutu. Takový charakter záznamu trvá více než 30 minut a nevyskytují se zde akcelerace. Patofyziologie sinusového záznamu není zcela známa, ale vyskytuje se ve spojení s těžkou fetální anémií, např. při anti-D aloimunizaci, fetomaternální transfuzi, twin-to-twin transfuzním syndromu. Byla také popsána v případě akutní hypoxie plodu, infekce, srdeční vady, hydrocefalu a gastroschízy [43].
Pseudosinusoida
Jde o typ křivky připomínající sinusový záznam, který je ale pilovitého charakteru. Její trvání zřídka překročí 30 minut a je charakterizována normálním CTG záznamem před a po skončení. Někdy je obtížné rozlišit pseudosinusoidální vzor od pravého sinusového vzoru, kdy nejdůležitější proměnnou je délka trvání záznamu. Tento typ záznamu byl popsán po podání analgetik matce, během období fetálního sání a při pohybech ústy plodu [24].
Kontrakce
Kontrakce jsou charakterizované postupným vzestupem děložní aktivity a následným symetrickým poklesem. Kontrakce trvají 45–120 s. Kontrakce jsou nezbytné pro progresi porodu, ale stlačují cévy běžící uvnitř myometria a mohou přechodně snižovat perfuzi placenty a/nebo způsobit kompresi pupečníku [3]. Se zevní tokosondou lze spolehlivě vyhodnotit pouze frekvenci kontrakcí.
Tachysystolie představuje nadměrnou frekvenci kontrakcí a je definována jako výskyt více než pěti kontrakcí za 10 minut ve dvou po sobě jdoucích desetiminutových obdobích, nebo v průměru v průběhu 30 minut.
Klasifikace záznamů
Klasifikace vyžaduje předchozí posouzení základních vlastností CTG (viz výše). Záznam by měl být zařazen do jedné ze tří skupin: normální, suspektní, nebo patologický v souladu s předloženými kritérii (tab. 3). Vzhledem k měnící se povaze CTG signálů během porodu, se záznam musí vyhodnocovat alespoň jednou za 30 minut.
3. Intrapartální kardiotokografie – klasifikační kritéria, interpretace a doporučený management (FIGO 2015) 
Klinické rozhodnutí
Vlastnosti ozev plodu může ovlivnit řada faktorů včetně gestačního stáří a medikace (viz výše). Proto musí být kardiotokogram pro komplexní interpretaci a adekvátní management integrován s dalšími klinickými informacemi. Je obecným pravidlem, že pokud plod udržuje stabilní BF a normální variabilitu, je riziko hypoxie CNS velmi nepravděpodobné.
Opatření v situacích, kdy existuje podezření na hypoxii plodu/acidózu
Je-li předpokládána hypoxie plodu/acidóza nebo podezření na ni (při suspektních a patologických záznamech), pak nezbytná opatření k zabránění negativního neonatálního výsledku nemusí nutně znamenat okamžitý císařský řez nebo instrumentální vaginální porod. Často může být identifikována základní příčina určitého charakteru záznamu (suspektní, patologický) a situace může být adekvátním zásahem vyřešena s následným obnovením normální fetální oxygenace a návratem k fyziologickému záznamu. Nejčastější příčinou hypoxie plodu/acidózy je nadměrná děložní aktivita [35], která může být detekována na CTG záznamu (tachysystolie) a/nebo palpací děložního fundu. Nadměrná děložní aktivita může být také spojena s polohou na zádech [14, 70] pravděpodobně kvůli stimulaci ze sakrálního plexu díky hmotnosti dělohy. V těchto případech, při polohování matky na bok, často následuje normalizace CTG záznamu. Tachysystolie se může obvykle zmírnit snížením nebo zastavením infuze oxytocinu, odstraněním podávání prostaglandinů (pokud je to možné)a/nebo aplikací parciální tokolýzy s použitím beta-adrenergních agonistů (hexoprenalin) [27, 29, 39], atosiban [28] nebo nitroglycerin [53].
V průběhu druhé doby porodní, může přispět k hypoxii plodu/acidóze rovněž snaha rodičky o tlačení. Proto může být rodička požádána, aby dočasně přestala tlačit, dokud se situace nezlepší.
Přechodná komprese pupečníku je další častou příčinou změny CTG záznamu. Objevují se variabilní decelerace, které se mohou v některých případech upravit při změně mateřské polohy [30]. Náhlá hypotenze matky se může objevit i při porodu, většinou po epidurální nebo spinální analgezii [59] je obvykle reverzibilní při rychlém podání tekutiny i. v. a/nebo intravenózním bolusu efedrinu. Ostatní, méně časté komplikace mohou také mít vliv na mateřskou respiraci, oběh matky, placentu, pupečník, nebo fetální cirkulaci a mohou vést k hypoxii plodu/acidóze [35]. Podávání kyslíku matce je široce používáno s cílem zlepšit okysličení plodu a následné normalizace CTG záznamu, ale z randomizovaných klinických studií neexistuje žádný důkaz, že by tato intervence použitá samostatně byla efektivní v podmínkách adekvátní oxygenace matky [22]. Za účelem zlepšení CTG záznamů jsou také běžně nitrožilně podávány tekutiny, ale z randomizovaných klinických studií opět neexistují důkazy, které by naznačovaly, že tato intervence je účinná u normotenzních žen [60]. Dobrý klinický úsudek je nezbytný pro diagnózu základní příčiny suspektního či patologického CTG, pro zhodnocení reverzibility podmínek, které jsou s těmito záznamy spjaty a pro načasování porodu s cílem předejít prolongované fetální hypoxii/acidóze stejně jako zbytečné porodnické intervenci. K vyhodnocení fetálního okysličení mohou být použity i další metody [64]. Pokud je CTG záznam hodnocen jako suspektní, měly by být základní příčiny řešeny (odstraněny) předtím, než se vyvine patologický záznam. Pokud se situace nezmění a záznam se nadále zhoršuje, musí být věnována CTG záznamu zvýšená pozornost a/nebo stav směrovat k rychlému porodu. Během druhé doby porodní se hypoxie/acidóza může vyvinout rychleji díky účinku aktivního tlačení rodičky. Z tohoto důvodu by měla být provedena okamžitá opatření na zlepšení situace, včetně přerušení aktivního tlačení, a pokud nedojde ke zlepšení, mělo by následovat rychlé ukončení porodu.
Limitace kardiotokografie
Kardiotokografie má své limity, které jsou dobře dokumentovány. Neshoda v hodnocení CTG záznamů jak mezi hodnotiteli vzájemně, tak i v rámci opakovaného hodnocení jedním hodnotícím byla potvrzena řadou studií. K výrazné variabilitě v hodnocení dochází i mezi zkušenými lékaři, kteří se řídí všeobecně platnými doporučeními [4, 10, 52].
Hlavními oblastmi neshody mezi hodnotiteli jsou: identifikace a klasifikace decelerací, vyhodnocení variability [51] a odlišení suspektních a patologických záznamů [51, 52]. Mnohé studie hodnotily schopnost předvídat výskyt hypoxie/acidózy v případě výskytu suspektních a patologických CTG záznamů. Tyto studie prokázaly, že v případě porodu bezprostředně po normálním CTG záznamu není přítomna hypoxie/acidóza u novorozence. Současně byla také potvrzena omezená schopnost predikce metabolické acidózy a nízkého Apgar skóre, tj. u velkého procenta případů se suspektním a patologickým CTG záznamem není následně hypoxie/acidóza u novorozence potvrzena [61].
Zároveň ale existuje silná souvislost mezi některými typy CTG záznamů a hypoxií/acidózou, nicméně jejich schopnost rozlišovat mezi novorozenci s metabolickou acidózou, nebo bez ní je omezená. Znamená to, že jde o citlivé indikátory, které však mají nízkou specificitu a nízkou pozitivní prediktivní hodnotu. Nemělo by se zapomínat na to, že cílem intrapartálního monitorování plodu je odhalení situace, která předchází závažné hypoxii/acidémii tak, aby nedošlo k poškození plodu. Význam CTG v diagnostice intrauterinní tísně plodu je omezen značnou mírou subjektivity při hodnocení záznamů a skutečností, že hypoxie je kontinuum, které nemusí dosáhnout prahu metabolické acidózy nebo poškození plodu. Byl proveden velký počet randomizovaných kontrolovaných studií porovnávajících kontinuální monitorování s intermitentní auskultací v průběhu porodu, jako screeningových metod pro hypoxii plodu/acidózu, u nízko a vysoce rizikových žen [2, 63].
Nicméně, tyto studie byly provedeny v 70., 80. a raných 90. letech a používaly k interpretaci CTG záznamů odlišná kritéria, takže je obtížné zjistit, jak se jejich výsledky vztahují k současné klinické praxi. Výsledky naznačují omezenou výhodu kontinuálního CTG pro monitorování plodu u všech žen v průběhu porodu, kdy jako jediné významné zlepšení bylo 50% snížení neonatálních křečí (ve většině studií nebyla hodnocena hypoxicko-ischemická encefalopatie), nebyly zjištěny žádné rozdíly v incidenci celkové perinatální mortality a mozkové obrny. Význam těchto studií je však považován za omezený [57].
Pouze malá část perinatálních úmrtí a mozkové obrny je způsobena intrapartální hypoxií/acidózou, takže je zapotřebí velký počet případů k prokázání jakéhokoli rozdílu. Na druhé straně, kontinuální CTG bylo spojeno s nárůstem císařských řezů o 63 % a nárůstem instrumentálních vaginálních porodů o 15 % [1]. Zbytečné porodnické intervence s následnými riziky pro matku a pro novorozence mohou vyplývat z chybného hodnocení kardiotokografických záznamů a z omezených znalostí patofyziologie fetální oxygenace a z inadekvátního klinického managementu [44, 51]. Je známo, že klinické doporučené postupy musí být co nejjednodušší a nejobjektivnější, aby umožnily rychlé rozhodování dokonce i ve složitých a stresových situacích. Kardiotokografie je metoda, která vyžaduje pravidelný a strukturovaný trénink pracovníků porodních sálů.
HODNOCENÍ INTRAPARTÁLNÍHO CTG PODLE FIGO 1986 A PODLE FIGO 2015
Viz srovnávací tabulku (tab. 4).
5. Hodnocení intrapartálního CTG podle FIGO 1986 a podle FIGO 2015 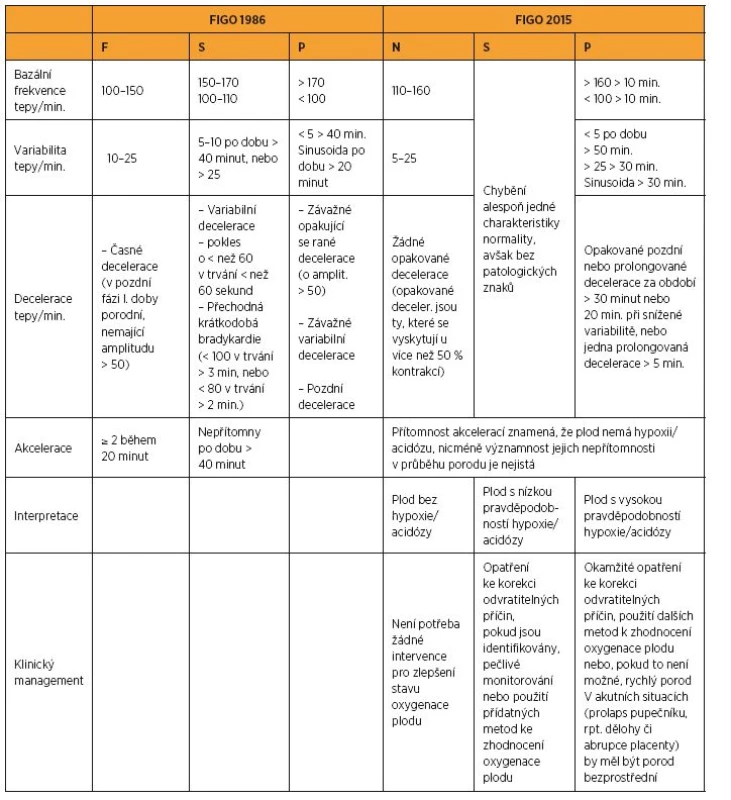
DALŠÍ METODY MONITOROVÁNÍ STAVU PLODU
Vzhledem k vysoké senzitivitě, ale omezené specificitě kardiotokografie k identifikace plodů ohrožených hypoxií (acidózou) bylo během posledních desetiletí představeno mnoho metod s cílem doplnit a zpřesnit informace o stavu plodu. Z těchto metod se v současnosti používá jen několik z nich. Patří sem vyšetření kapilární krve z hlavičky plodu (FBS), analýza ST úseku EKG křivky plodu (STAN), stimulační testy a počítačová analýza CTG záznamu (cCTG). Ostatní metody byly opuštěny. Metoda FBS byla představena v roce 1962 a má mnoho zastánců i odpůrců. Jedná se o odběr a analýzu kapilární krve ze skalpu plodu během porodu v případě abnormálního CTG záznamu. Hlavním argumentem proti této metodě je fakt, že kapilární krev ze skalpu plodu je ovlivněna redistribucí krve během hypoxémie plodu, a proto nemůže být zdrojem informací o stavu centrální cirkulace [32].
Případný stagnační otok na hlavičce plodu může výsledek dále zkreslovat. Jedná se o výsledek vztažený pouze k okamžiku odběru, a proto je často potřeba odběr provádět opakovaně. Zastánci této metody argumentují tím, že metoda slouží k diagnostice časné fáze hypoxie, kdy právě dochází k centralizaci oběhu, ne k odhadu stavu centrálních orgánů. V případě použití metody je nezbytné dodržet správnou metodiku odběru. Vedle stanovení pH z kapilární krve se stále více prosazuje stanovení hladiny laktátu. Za abnormální hodnotu je považováno pH pod 7,20 a hladina laktátu pod 4,8 mmol/l [67].
Přestože byla provedena řada studií se snahou stanovit význam FBS pro zlepšení neonatálních výsledků a redukci operačních porodů, výsledky nejsou jednoznačné.
Stimulačními testy je myšlena stimulace plodu prstem během vaginálního vyšetření. Alternativou je vibro-akustická stimulace přes břišní stěnu matky. Hlavním cílem je rozlišení mezi hlubokým spánkem plodu a stavem hypoxie/acidózy za situace redukované variability na CTG záznamu. V případě plné normalizace CTG záznamu po stimulaci plodu je hypoxie plodu nepravděpodobná. Pokud však přetrvává absence akcelerací nebo omezená variabilita, je výpovědní hodnota testu omezená a doporučeno je pokračovat v kontinuálním monitorování [17].
Analýza ST úseku EKG křivky plodu využívá kombinace kontinuálního CTG záznamu a kontinuálního záznamu EKG plodu pomocí skalpové elektrody. Podstatou je sledování změn výšky vlny T a komplexu QRS na EKG křivce plodu. Jedná se o monitorování srdce plodu, jakožto centrálního orgánu, a především obranných a adaptačních procesů myokardu. Typickým obranným mechanismem myokardu při rozvoji pokročilé hypoxémie je přechod na anaerobní metabolismus, který je provázen charakteristickými změnami ST úseku EKG křivky plodu [21, 55].
Mezi nejvýraznější limity metody patří ne zcela snadná interpretace výsledků, která vyžaduje předchozí zkušenosti. Základem je správná klasifikace změn na CTG záznamu, následuje vyhodnocení ST analýzy a klinická interpretace založená na vzájemné korelaci výsledků obou metod. Nezbytné je dodržet pravidla pro zahájení ST analýzy, kdy je nutné začít s monitorováním ještě před rozvojem významné hypoxémie. V opačném případě hrozí, že charakteristické obranné projevy plodu nebudou zachyceny. Dalším důležitým pravidlem je nadřazenost CTG v případě jednoznačně patologického CTG záznamu, kdy je nutná intervence bez ohledu na výsledek ST analýzy [54].
Závěry velkých randomizovaných studií, zaměřených na pokles incidence metabolické acidózy operačních porodů, nejsou jednotné. Poslední publikovaná studie z USA přínos metody neprokázala [68].
Na druhou stranu existují velká perinatologická centra, která opakovaně dokládají kontinuální zlepšování výsledků (pokles metabolické acidózy, stabilní nebo klesající procento operačních intervencí) po zavedení ST analýzy a systematického tréninku hodnocení CTG [36, 46, 50].
ST analýza je stále považována za relativně novou metodu a je poukazováno na potřebu dalších randomizovaných studií a změn pravidel pro hodnocení. Počítačová analýza CTG záznamu si klade za cíl eliminovat výraznou variabilitu v hodnocení CTG. Současně jsou pomocí počítače hledány nové jevy na CTG záznamu, které není možné stanovit pouhým okem. Dosud představené systémy hodnocení jsou založeny na rozdílných matematických algoritmech a způsobech interpretace. Jedná se o nové technologie, které představují velký potenciál do budoucna. Zatím je však jejich význam omezený [64].
Doc. MUDr. Alena Měchurová, CSc.
Ústav pro péči o matku a dítě
Podolské nábřeží 157
147 10 Praha 4
e-mail: mechurovaa@centrum.cz
Sources
1. ACOG Committee on Obstetric Practice. ACOG Committee Opinion No. 348, November 2006: Umbilical cord blood gas and acid-base analysis. Obstet Gynecol, 2006, 108(5), p. 1319–1322.
2. Alfirevic, Z., Devane, D., Gyte, GM. Continuous cardiotocography (CTG) as a form of electronic fetal monitoring (EFM) for fetal assessment during labour. Cochrane Database Syst Rev, 2013,5:CD006066.
3. Ayres-de-Campos, D., Arulkumaran, S., FIGO Intrapartum Fetal Monitoring Expert Consensus Panel. FIGO consensus guidelines on intrapartum fetal monitoring: Physiology of fetal oxygenation and the main goals of intrapartum fetal monitoring. Int J Gynecol Obstet, 2015, 131, p. 5–8.
4 Ayres-de-Campos, D., Bernardes, J., Costa-Pereira, A., Pereira-Leite, L. Inconsistencies in classification by experts of cardiotocograms and subsequent clinical decision. BJOG, 1999, 106(12), p. 1307–1310.
5. Ayres-de-Campos, D., Spong, CY., Chandraharan, E., FIGO Intrapartum Fetal Monitoring Expert Consensus Panel. FIGO consensus guidelines on intrapartum fetal monitoring: Cardiotocography. Int J Gynecol Obstet, 2015, 131(1), p. 13–24.
6. Ayres-de-Campos, D., Spong, CY., Chandraharan, E. FIGO consensus guidelines on intrapartum fetal monitoring: Cardiotocography. Int J Gynecol Obstet, 131, 2015, p. 13–24.
7. Bakker, JJ., Janssen, PF., van Halem, K., et al. Internal versus external tocodynamometry during induced or augmented labour. Cochrane Database Syst Rev, 2013;8:CD006947.
8. Bakker, PC., Colenbrander, GJ., Verstraeten. AA., Van Geijn, HP. Quality of intrapartum cardiotocography in twin deliveries. Am J Obstet Gynecol 2004, 191(6), p. 2114–2119.
9. Ball, RH., Parer, JT. The physiologic mechanisms of variable decelerations. Am J Obstet Gynecol, 1992, 166(6 Pt 1), p. 1683–1689.
10. Blackwell, SC., Grobman, WA., Antoniewicz, L., et al. Interobserver and intraobserver reliability of the NICH 3-tier fetal heart rate interpretation system. Am J Obstet Gynecol, 2011, 205(4), p. 378.e1–5.
11. Boutroy, MJ. Fetal and neonatal effects of the beta-adrenoreceptor blocking agents. Dev Pharmacol Ther, 1987, 10(3), p. 224–231.
12. Briozzo, L., Martinez, A., Nozar, M., et al. Tocolysis and delayed delivery versus emergency delivery in cases of non-reassuring fetal status during labor. J Obstet Gynaecol Res, 2007, 33(3), p. 266–273.
13. Cahill, AG., Roehl, KA., Odibo, AO., Macones, GA. Association and prediction of neonatal acidemia. Am J Obstet Gynecol, 2012, 207(3), p. 206.e1–8.
14. Caldeyro-Barcia, R., Noriega-Guerra, L., Cibils, LA., et al. Effect of position changes on the intensity and frequency of uterine contractions during labor. Am J Obstet Gynecol, 1960, 80, p. 284–290.
15. Carbonne, B., Benachi, A., Leveque, ML., et al. Maternal position during labor: effects on fetal oxygen saturation measured by pulse oximetry. Obstet Gynecol, 1996, 88(5), p. 797–800.
16. Carter, MC. Signal processing and display-cardiotocographs. Br J Obstet Gynaecol, 1993, 100(Suppl. 9), p. 21–23.
17. Clark, SL., Paul, RH. Intrapartum fetal surveillance: the role of fetal scalp blood sampling. Am J Obstet Gynecol, 1985, 153(7), p. 717–720.
18. Court, DJ., Parer, JT. Experimental studies of fetal asphyxia and fetal heart rate interpretation. In: Nathanielsz PW, Parer JT, editors. Research in Perinatal Medicine (I). New York: Perinatalogy Press, 1984. p. 113–169.
19. Di Renzo, GC., Luzi, G., Caserta, G., et al. The role of telemetry in perinatal monitoring. J Perinat Med, 1994, 22(6), p. 517–522.
20. Devane, D., Lalor, JG., Daly, S., et al. Cardiotocography versus intermittent auscultation of fetal heart on admission to labour ward for assessment of fetal wellbeing. Cochrane Database Syst Rev, 2012, 2:CD005122.
21. Elimian, A., Figueroa, R., Tejani, N. Intrapartum assessment of fetal well-being: a comparison of scalp stimulation with scalp blood pH sampling. Obstet Gynecol, 1997, 89(3), p. 373–376.
22. Fawole, G., Hofmeyr, GJ. Maternal oxygen administration for fetal distress. Cochrane Database Syst Rev, 2012, 12:CD000136.
23. Freeman, RK., Anderson, G., Dorchester, W. A prospective multi-institutional study of antepartum fetal heart rate monitoring. I. Risk of perinatal mortality and morbidity according to antepartum fetal heart rate test results. Am J Obstet Gynecol, 1982, 143, p. 771.
24. Graça, LM., Cardoso, CG., Calhaz-Jorge, C. An approach to interpretation and classification of sinusoidal fetal heart rate patterns. Eur J Obstet Gynecol Reprod Biol, 1988, 27(3), p. 203–212.
25. Hamilton, E., Warrick, P., O‘Keeffe, D. Variable decelerations: do size and shape matter? J Matern Fetal Neonatal Med, 2012, 25(6), p. 648–653.
26. Herbst, A., Ingemarsson, I. Intermittent versus continuous electronic fetal monitoring in labour: a randomized study. Br J Obstet Gynaecol, 1994, 101(8), p. 663–668.
27. Heus, R., Mulder, EJ., Derks, JB., Visser, GH. Acute tocolysis for uterine activity reduction in term labor: a review. Obstet Gynecol Surv, 2008, 63(6), p. 383–388.
28. Heus, R., Mulder, EJ., Derks, JB., et al. A prospective randomized trial of acute tocolysis in term labour with atosiban or ritodrine. Eur J Obstet Gynecol Reprod Biol, 2008, 139(2), p. 139–145.
29. Heuser, CC., Knight, S., Esplin, S., et al. Tachysystole in term labor: incidence, risk factors, outcomes, and effect on fetal heart tracings. Am J Obstet Gynecol, 2013, 209(1), p. 32.e 1–6.
30. Hofmeyr, GJ., Lawrie, TA. Amnioinfusion for potential or suspected umbilical cord compression in labour. Cochrane Database Syst Rev, 2012, 1:CD000013.
31. Holzmann, M., Wretler, S., Cnattingius, S., Nordstrom, L. Cardiotocography patterns and risk of intrapartum fetal acidemia. J Perinat Med, 2015, 43(4), p. 473–479.
32. Choserot, M., Lamy, C., Perdriolle-Galet, E., et al. Correlation between fetal scalp samples and umbilical cord samples. [in Fench] J Gynecol Obstet Biol Reprod (Paris), 2014, 43(4), p. 300–306.
33. Interpretace fetálního kardiotokogramu. Čes Gynek, 2013, 78, Suppl., s. 26–27.
34. Itskovitz, J., Goetzman, BW., Rudolph, AM. The mechanism of late deceleration of the heart rate and its relationship to oxygenation in normoxemic and chronically hypoxemic fetal lambs. Am J Obstet Gynecol, 1982, 142, p. 66.
35. Kaye, EM., Dooling, EC. Neonatal herpes simplex meningoencephalitis associated with fetal monitor scalp electrodes. Neurology, 1981, 31(8), p. 1045–1047.
36. Kessler, J., Moster, D., Albrechtsen, S. Intrapartum monitoring of high-risk deliveries with ST analysis of the fetal electrocardiogram: an observational study of 6010 deliveries. Acta Obstet Gynecol Scand, 2013, 92(1), p. 75–84.
37. Lewis, D., Downe, S. FIGO consensus guidelines on intrapartum fetal monitoring: Intermittent auscultation. Inter J Gynec Obstet, 2015, 131, p. 9–12.
38. Low, J., Lindsay, BG., Derrick, EJ. Threshold of metabolic acidosis associated with newborn complications. Am J Obstet Gynecol, 1997, 177(6), p. 1391–1394.
39. MacLennan, A. A template for defining a causal relation between acute intrapartum events and cerebral palsy: international consensus statement. BMJ, 1999, 319(7216), p. 1054–1059.
40. Macones, GA., Hankins, GD., Spong, CY., et al. The 2008 National Institute of Child Health and Human Development workshop report on electronic fetal monitoring: update on definitions, interpretation, and research guidelines. Obstet Gynecol, 2008, 112, p. 661.
41. Maiques, V., Garcia-Tejedor, A., et al. Intrapartum fetal invasive procedures and perinatal transmission of HIV. Eur J Obstet Gynecol Reprod Biol, 1999, 87(1), p. 63–67.
42. Měchurová, A. Kardiotokografie, minimum pro praxi, 2. rozšířené vyd. Maxdorf, 2014, 198 s., s. 10–13.
43. Modanlou, HD., Murata, Y. Sinusoidal fetal heart rate pattern: reappraisal of its definition and clinical significance. J Obstet Gynaecol Res, 2004, 30(3), p. 169–180.
44. National Institute for Health and Clinical Excellence. Caesarean section. NICE clinical guideline 13. April 2004 http://www.nice.org.uk/guidance/cg13/resources/guidance-caesarean-section-pdf. Accessed August 1, 2014.
45. Nelson, KB., Dambrosia, JM., Ting, TY., Grether, JK. Uncertain value of electronic fetal monitoring in predicting cerebral palsy. N Engl J Med, 1996, 334(10), p. 613–618.
46. Norén, H., Carlsson, A. Reduced prevalence of metabolic acidosis at birth: an analysis of established STAN usage in the total population of deliveries in a Swedish distrikt hospital. Am J Obstet Gynecol, 2010, 202(6), p. 546.e1–7.
47. Nunes, I., Ayres-de-Campos, D., Figueiredo, C., Bernardes, J. An overview of central fetal monitoring systems in labour. J Perinat Med, 2013, 41(1), p. 93–99.
48. Nunes, I., Ayres-de-Campos, D., Kwee, A., Rosen, KG. Prolonged saltatory fetal heart rate pattern leading to newborn metabolic acidosis. Clin Exp Obstet Gynecol, 2014, 41(5), p. 507–511.
49. Nurani, R., Chandraharan, E., Lowe, V., et al. Misidentification of maternal heart rate as fetal on cardiotocography during the second stage of labour: the role of the fetal electrocardiograph. Acta Obstet Gynecol Scand, 2012, 91(12), p. 1428–1432.
50. Olofsson, P., Ayres-de-Campos, D., Kessler, J., et al. A critical appraisal of the evidence for using cardiotocography plus ECG ST interval analysis for fetal surveillance in labor. Part II: the meta-analyses. Acta Obstet Gynecol Scand, 2014, 93(6), p. 571–586.
51. O‘Mahony, F., Hofmeyr, GJ., Menon, V. Choice of instruments for assisted vaginal delivery. Cochrane Database Syst Rev, 2010;11:CD005455.
52. Paneth, N., Bommarito, M., Stricker, J. Electronic fetal monitoring and later outcome. Clin Invest Med, 1993, 16(2), p. 159–165.
53. Pullen, KM., Riley, ET., Waller, SA., et al. Randomized comparison of intravenous terbutaline vs nitroglycerin for acute intrapartum fetal resuscitation. Am J Obstet Gynecol, 2007, 197(4), p. 414.e1–6.
54. Rosen, KG., Dagbjartsson, A., Henriksson, BA., et al. The relationship between circulating catecholamines and ST waveform in the fetal lamb electrocardiogram during hypoxia. Am J Obstet Gynecol, 1984, 149(2), p. 190–195.
55. Rosen, KG., Kjellmer, I. Changes in the fetal heart rate and ECG during hypoxia. Acta Physiol Scand, 1975, 93(1), p. 59–66.
56. Rouse, DJ., Owen, J., Goldenberg, RL., Cliver, SP. Determinants of the optimal time in gestation to initiate antenatal fetal testing: a decision-analytic approach. Am J Obstet Gynecol, 1995, 173, p. 1357.
57. Royal College of Obstetricians and Gynaecologists. The use of electronic fetal monitoring. Evidence-based clinical guideline, number 8. London: RCOG Press, 2001.
58. Segal, S. Labor epidural analgesia and maternal fever. Anesth Analg, 2010, 111(6), p. 1467–1475.
59. Simmons, SW., Taghizadeh, N., Dennis, AT., et al. Combined spinalepidural versus epidural analgesia in labour. Cochrane Database Syst Rev, 2012, 10: CD003401.
60. Simpson, KR., James, DC. Efficacy of intrauterine resuscitation techniques in improving fetal oxygen status during labor. Obstet Gynecol, 2005, 105(6), p. 1362–1368.
61. Spencer, JA. Clinical overview of cardiotocography. Br J Obstet Gynaecol, 1993, 100, Suppl. 9, p. 4–7.
62. Takano, Y., Furukawa, S., Ohashi, M., et al. Fetal heart rate patterns related to neonatal brain damage and neonatal death in placental abruption. J Obstet Gynaecol Res, 2013, 39(1), p. 61–66.
63. Vintzileos, AM., Nochimson, DJ., Guzman, ER., et al. Intermittent electronic fetal heart rate monitoring versus intermittent auscultation: a meta-analysis. Obstet Gynecol, 1995, 85(1), p. 149–155.
64. Visser, GH., Ayres-de-Campos, D., FIGO Intrapartum Fetal Monitoring Expert Consensus Panel. FIGO consensus guidelines on intrapartum fetal monitoring: Adjunctive technologies. Int J Gynecol Obstet, 2015, 131, p. 25–29 [in this issue].
65. Wayenberg, JL. Threshold of metabolic acidosis associated with neonatal encephalopathy in the term newborn. J Matern Fetal Neonatal Med, 2005, 18(6), p. 381–385.
66. Westgate, JA., Wibbens, B., Bennet, L., et al. The intrapartum deceleration in center stage: a physiologic approach to the interpretation of fetal heart rate changes in labor. Am J Obstet Gynecol, 2007, 197(3), p. 236.e1–236.e11.
67. Westgren, M., Kruger, K., Ek, S., et al. Lactate compared with pH analysis at fetal scalp blood sampling: a prospective randomised study. Br J Obstet Gynaecol, 1998, 105(1), p. 29–33.
68. Westerhuis, ME., Visser, GH., Moons, KG., et al. Cardiotocography plus ST analysis of fetal electrocardiogram compared with cardiotocography only for intrapartum monitoring: a randomized controlled trial. Obstet Gynecol, 2011, 117(2 Pt 1), p. 406–407.
69. Wiberg, N., Kallen, K., Herbst, A., Olofsson, P. Relation between umbilical cord pH, base deficit, lactate, 5-minute Apgar score and development of hypoxic-ischemic encephalopathy. Acta Obstet Gynecol Scand, 2010, 89(10), p. 1263–1269.
70. Williams, EA. Abnormal uterine action during labour. J Obstet Gynaecol Br Emp, 1952, 59, p. 635–641.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2016 Issue 2-
All articles in this issue
- Czech Hospital in Uganda and quality of obstetric care
- Posterm pregnancy
- Induction of labor
- Current status and recommendations for intrapartum monitoring of fetal heart rate
- Delivery of macrosomic fetus
- Assisted vaginal delivery
- A recommended interdisciplinary guideline the diagnosis and treatment of sepsis during pregnancy
- Use of methotrexate in the ectopic pregnancy and pregnancy of unknown location
- Diagnosis of tuberous sclerosis complex focusing on prenatal period
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Current status and recommendations for intrapartum monitoring of fetal heart rate
- Induction of labor
- Posterm pregnancy
- Delivery of macrosomic fetus
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

