-
Medical journals
- Career
Proč stále váháme s přijetím nových mezinárodních kritérií pro diagnózu gestačního diabetes mellitus?
Současný screening je nejednotný a neodpovídá medicíně založené na důkazech
Authors: Hana Krejčí; Kateřina Anderlová
Authors‘ workplace: Gynekologicko-porodnická klinika 1. LF UK a VFN, Praha, přednosta prof. MUDr. A. Martan, DrSc.
Published in: Ceska Gynekol 2014; 79(3): 206-212
Overview
Gestační diabetes mellitus (GDM) patří mezi nejčastější interní komplikace v těhotenství a podobně jako se v celkové populaci zvyšuje incidence diabetu 2. typu, zvyšuje se i incidence GDM. Příčinou je pravděpodobně životní styl, vyšší incidence nadváhy a obezity a rovněž vyšší věk těhotných. Zatímco starší údaje v české literatuře udávají přítomnost GDM ve 3–4 % všech těhotenství, v současnosti je jeho výskyt při použití stejných diagnostických kritériích více než dvojnásobný. V případě, že ke stávajícím kritériím zahrneme i nepovinné stanovení glykémie v 60. minutě oGTT, záchyt GDM stoupá na více než 20 %. Pokud bychom přijali nová doporučení Mezinárodní asociace pro diabetes v těhotenství IADPSG (International Association of Diabetes and Pregnancy Study Groups), můžeme očekávat záchyt GDM pravděpodobně ještě vyšší. Doporučení IADPSG vzešlo z významné mezinárodní observační studie HAPO (Hyperglycemia and Adverse Pregnancy Outcomes), která na velkém souboru těhotných žen srovnávala vliv mírné hyperglykémie na rozvoj těhotenských a perinatálních komplikací. Přijetí těchto kritérií je předmětem živých diskusí v zahraniční odborné literatuře. V roce 2013 byla IADPSG kritéria akceptována WHO. Výbor České diabetologické společnosti (ČDS ČLS JEP) je přijal v dubnu 2014. Oficiální stanovisko ČGPS ČLS JEP zatím nebylo vydáno. Tento článek analyzuje stávající i nově navrhovaná diagnostická kritéria, shrnuje nejčastěji udávané argumenty pro a proti přijetí IADPSG kritérií a pokusí se otevřít diskusi k tomuto důležitému tématu.
KLÍČOVÁ SLOVA:
gestační diabetes mellitus, screening diabetu v těhotenství, diagnostika diabetu v těhotenství, orální glukózový toleranční test, HAPO studie, IADPSGSOUČASNÝ SCREENING A DIAGNOSTICKÁ KRITÉRIA GDM V ČESKÉ REPUBLICE A JEJICH ÚSKALÍ
Dosud platný doporučený postup v ČR vychází z doporučení WHO z roku 1999, rozdíl je v nižších cut-off hodnotách v 0. a 120. min oGTT a přidání nepovinného měření glykémie v 60. minutě. Jeho poslední aktualizace proběhla v roce 2008 po společné dohodě České diabetologické společnosti (ČDS ČLS JEP) a České gynekologicko-porodnické společnosti (ČGPS ČLS JEP) [2, 6, 7] (tab. 1). V minulosti bylo zvykem provádět screening GDM pouze u rizikových žen, podle této poslední aktualizace je doporučen screening celoplošný – u všech těhotných žen bez ohledu na rizikové faktory.
Table 1. Doporučený screening GDM platný v ČR podle společné dohody ČDS a ČGPS ČLS JEP v roce 2008 
Screening má 2 fáze – v I. trimestru je zaměřen na záchyt pregestačního diabetu, zatímco vyšetření mezi 24.–28. týdnem slouží k odhalení poruchy vzniklé v těhotenství:
- V I. trimestru je u všech těhotných žen doporučeno stanovení glykémie nalačno. U žen s vysokým rizikem GDM (obezita, GDM v předchozím těhotenství, porod velkého či mrtvého plodu, arteriální hypertenze, anamnéza diabetu v rodině) je vhodnější provedení celého oGTT. U žen s glykémií vyšší než 5,6 mmol/l má být glykémie nalačno zopakována s odstupem několika dnů, v případě opětovně vyšší glykémie je stanovena diagnóza GDM (oGTT se v tom případě již neprovádí). V případě, že je kontrolní glykémie nalačno v normě, má být těhotná odeslána k vyloučení GDM pomocí standardního oGTT.
- oGTT po zátěži 75 g glukózy mezi 24.–28. týdnem těhotenství – provádí se u všech těhotných, které měly v I. trimestru glykémii nalačno nebo oGTT v normě. Za fyziologické hodnoty jsou považovány: glykémie nalačno < 5,6 mmol/l,glykémie ve 120. minutě < 7,7 mmol/l. Za patologický test se považuje zvýšení alespoň jedné hodnoty. Fakultativně je doporučeno vyšetřovat hodnotu glykémie v 60. minutě, která by neměla být vyšší než 8,8 mmol/l.
Prvním úskalím je fakultativní stanovení glykémie v 60. minutě oGTT, které se ukázalo jako nešťastné. Některá pracoviště je provádějí automaticky, řada laboratoří však stanovení odmítá. Někteří gynekologové i diabetologové zvýšenou hodnotu v 60. min (je-li stanovena) berou v úvahu, jiní nikoliv. Některé diabetologické poradny odmítají pacientky, u nichž byla diagnóza GDM stanovena pouze na základě vyšší glykémie v 60. min. Jiná pracoviště, která hodnoty v 60. minutě zahrnují do diagnostických kritérií, léčí tyto pacientky stejně jako ostatní, podle potřeby také inzulinem (např. Perinatologické centrum u Apolináře, v Podolí, v Plzni atd.). Další alternativou je, že vyšší glykémie izolovaně v 60. minutě je označena jako „hraniční GDM“, pacientky jsou na stav upozorněny, ale dále nejsou kontrolovány a sledovány.
Stanovení či nestanovení glykémie v 60. min oGTT má přitom zásadní vliv na počet diagnostikovaných žen s GDM. To dokládá například práce Franekové a Jabora z roku 2010 [8] (výskyt GDM při stanovení versus nestanovení glykémie v 60. min: 24 % vs 9,6 %) nebo práce Anderlové a kol. v následujícím článku (22,3 % vs 14,1 %).
Dalším problémem je, že současná doporučení pro diagnostiku GDM historicky vzešla z kritérií používaných pro diagnózu poruchy glukózové tolerance ve všeobecné populaci. Během let prošla jen malými úpravami a nebyla korigována na podkladě rizika diabetu pro další průběh těhotenství a výskyt perinatálních komplikací. Studie, které by se zabývaly vztahem mezi hodnotami glykémie a komplikacemi, dříve nebyly k dispozici. Jednoznačná rizika a komplikace byly známy pouze pro zjevný diabetes mellitus (glykémie nalačno více než 7,0 mmol/l a/nebo 11,1 mmol/l ve 120. minutě oGTT). Dílčí zpětnou vazbu poskytla australská intervenční studie ACHOIS publikovaná v roce 2005 [5]. U 490 žen, které měly při standardním oGTT provedeném mezi 24. až 34. týdnem těhotenství glykémii na lačno nižší než 7,8 mmol/l a ve 120. min 7,8–11,0 mmol/l, studovala vliv léčby GDM na výsledky těhotenství. V neléčené skupině 510 žen byl výskyt závažných komplikací plodu (perinatální mortalita, dystokie ramének, paréza nervu, zlomenina klíční kosti) ve 4 %, zatímco ve skupině léčených žen (dieta, inzulin) v 1 %. Další významnou intervenční randomizovanou studií byla americká studie publikovaná v roce 2009(958 žen), ve které léčba mírné formy GDM (patologické oGTT mezi 24.–31. týdnem těhotenství, ale glykémie nalačno pod 5,3 mmol/l) vedla ke snížení výskytu makrosomie (5,9 % vs 14,3 %), dystokie ramének (1,5 % vs 4,0 %), počtu císařských řezů (26,9 % vs 33,8 %), preeklampsie nebo gestační hypertenze (8,6 % vs 13,6 %) [11].
SCREENING A DIAGNOSTIKA GDM VE SVĚTĚ
Screening a diagnostická kritéria GDM dosud nejsou mezinárodně jednotná. V některých zemích byla přejata kritéria diabetu pro všeobecnou populaci (WHO) nebo byla nastavena tak, aby identifikovala ženy se zvýšeným rizikem DM 2. typu po těhotenství (kritéria podle O‘Sullivana a Mahana) [15, 16, 22]. Další možností jsou kritéria vycházející ze standardních odchylek nebo percentilů pro fyziologická těhotenství (Carpenter a Coustan) [3]. Jednotlivé země se také liší v rozsahu screeningu (selektivní u rizikových žen vs celoplošný). Na americkém kontinentu a v některých dalších zemích je rozšířený dvoustupňový screening (všechny ženy bez zjevného diabetu podstoupí test s 50 g glukózy a pouze v případě pozitivního výsledku následuje 100 g oGTT). WHO kritéria (aplikovaná např. ve Velké Británii, ale jen u rizikových žen) naproti tomu doporučují jednostupňový screening se 75 g oGTT. Některá z používaných kritérií jsou uvedena v tab. 2.
Table 2. Srovnání diagnostických kritérií GDM ve světě a v ČR 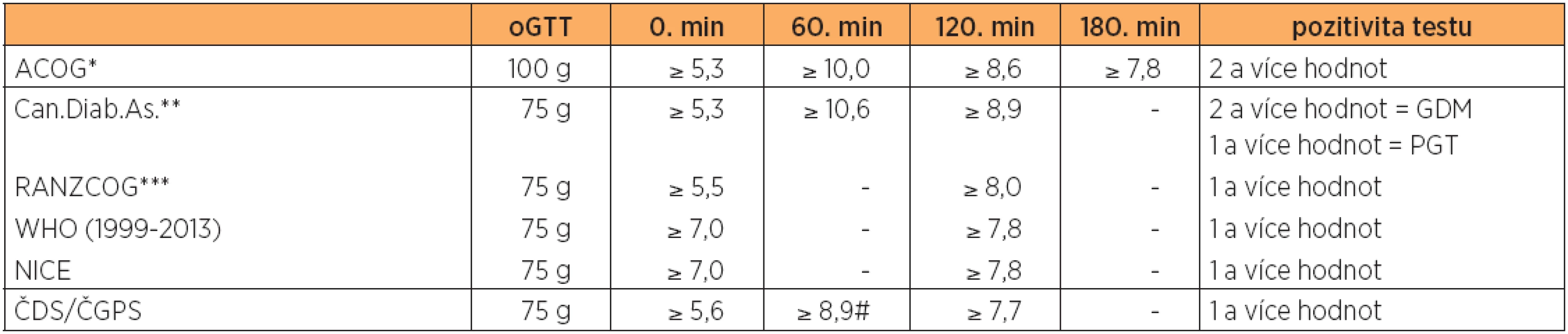
* American Council of Obstetricians and Gynecologists ** Canadian Diabetes Association *** Royal Australian and New Zealand College of Obstetricians and Gynaecologists # Nepovinné stanovení V roce 1998 byla založena Mezinárodní asociace pro diabetes v těhotenství – International Association of Diabetes and Pregnancy Study Groups (IADPSG) – jako zastřešující organizace, která si klade za úkol umožnit spolupráci různých regionálních a národních organizací zabývajících se diabetem v těhotenství. Jedním z cílů je vytvořit mezinárodně uznávaný společný postup ke zlepšení péče o ženy s GDM. V roce 2010 IADPSG zveřejnila nový doporučený postup pro screening GDM [10], který se opírá o výsledky studie HAPO (Hyperglycemia and Adverse Pregnancy Outcomes) publikované v roce 2008 [19].
STUDIE HAPO A NOVÁ KRITÉRIA PRO DIAGNOSTIKU GDM PODLE IADPSG
Šlo o mezinárodní multicentrickou prospektivně-observační studii provedenou na velkém vzorku těhotných žen, která si kladla za cíl odpovědět na otázku, zda i méně závažné poruchy metabolismu sacharidů, nedosahující hodnot zjevného diabetes mellitus, představují vyšší riziko těhotenských a perinatálních komplikací. Zjevný diabetes definovali odlišně než WHO: glykémie na lačno ≥ 5,9 mmol/l a/nebo ≥ 11,2 mmol/l ve 120. min 75 g oGTT. Všechny ženy zařazené do studie (celkem 25 505) podstoupily mezi 24. až 32. týdnem těhotenství klasický oGTT (75 g glukózy) se stanovením glykémie nalačno, v 60. a 120. minutě. Výsledky oGTT, které nesplňovaly kritéria zjevného DM, zůstaly zaslepeny a všechny tyto ženy (celkem 23 316) byly ponechány bez léčby. Sledovanými parametry byly: poporodní váha přesahující 90. percentil, indikace císařského řezu, novorozenecká hypoglykémie, hyperinzulinémie (pomocí stanovení C-peptidu z pupečníkové krve), preeklampsie, předčasný porod, dystokie ramének, porodní trauma, novorozenecká hyperbilirubinémie a nutnost intenzivní neonatální péče. Výsledky potvrdily těsnou korelaci mezi těmito riziky a hodnotami mateřské glykémie. Ukázalo se, že riziko komplikací stoupá kontinuálně s výší mateřské glykémie, nezávisle na ostatních rizikových faktorech (etnikum, věk, parita, BMI, přírůstek váhy v těhotenství). Tato asociace se nelišila mezi jednotlivými centry, proto se předpokládalo, že výsledky studie by mohly vést k mezinárodně platné revizi diagnostických kritérií. Z výsledků však nebyl patrný jednoznačný cut-off hodnot glykémií, proto bylo k aplikaci výsledků v klinické praxi nutné dosáhnout určitého konsenzu. Jako referenční hodnoty byly zvoleny výsledky těhotenství skupiny žen s průměrnými hodnotami glykémií při oGTT (4,5 mmol/l na lačno, 7,4 mmol/l v 60. min a 6,2 mmol/l ve 120. min). Zvolené prahové hodnoty pro diagnózu GDM (tab. 3) představují 1,75krát zvýšené riziko sledovaných komplikací oproti referenčnímu průměru. Návrh na podobnou úpravu cut-off hodnot vzešel také ze studie Chengové publikované již v roce 2009 [4].
Table 3. Doporučená klasifikace a diagnostická kritéria poruch metabolismu glukózy poprvé zjištěných v těhotenství (podle 75 g oGTT ve 24.-28. týdnu těhotenství) – doporučení IADPSG* z roku 2010 a WHO** z roku 2013 
Po započtení 1,7 % žen se zjevným diabetem (glykémie na lačno ≥ 5,9 mmol/l a/nebo ≥ 11,2 mmol/l ve 120. min 75 g oGTT), byl GDM zjištěn při použití nových diagnostických kritérií celkem u 17,8 % těhotných žen, které se účastnily studie HAPO (v rozmezí 9,3–25,5 % mezi jednotlivými studijními centry) [18]. Výskyt všech sledovaných parametrů byl u žen s GDM statisticky významně vyšší než u žen bez GDM, přičemž výskyt makrosomie, fetálního hyperinzulinismu a preeklampsie byl více než dvojnásobný.
V prosinci 2010 přijala IADPSG kritéria také Americká diabetologická asociace (ADA), zatímco ACOG (American Council of Obstetricians and Gynecologists) zůstala u původního dvoustupňového screeningového programu. V aktuálním doporučení z roku 2013 připouští ADA obě varianty. V dalších zemích, včetně těch, které se účastnily studie HAPO, probíhají diskuse ohledně přijetí nových kritérií. Australasian Diabetes in Pregnancy Society (ADIPS) přijala IADPSG kritéria v roce 2013. V témže roce byla IADPSG kritéria přijata také WHO [23]. Ve zdůvodnění autoři nového doporučení uvádějí, že původní WHO kritéria nebyla evidence-based a zdůrazňují potřebu mezinárodně jednotných kritérií. Oproti definici GDM z roku 1999, která zahrnovala jakýkoli stupeň poruchy metabolismu glukózy poprvé zjištěný v těhotenství, se v nové klasifikaci WHO opět zavádí (ve shodě s doporučením IADPSG) rozlišení méně závažné poruchy, která je označována jako gestační diabetes mellitus (podle WHO i IADPSG) a závažnější poruchy (diabetes v těhotenství podle WHO či zjevný diabetes v těhotenství podle IADPSG) (tab. 3). Doporučení IADPSG dále navrhuje, aby byla na začátku těhotenství u všech těhotných žen, nebo alespoň u rizikových těhotných stanovena glykémie nalačno (alternativou je náhodná glykémie nebo glykovaný hemoglobin). Glykémie nalačno 7,0 mmol/l a výše by svědčila pro zjevný diabetes a pacientky by měly být sledovány a léčeny stejně jako ženy s pregestačním diabetem. Glykémie nalačno 5,1 mmol/l a více, ale < 7,0 mmol/l, by byla hodnocena jako GDM. Všechny ženy, u nichž byla na začátku těhotenství glykémie nalačno < 5,1 mmol/l, by ve 24.–28. týdnu absolvovaly 75 g oGTT.
GLYKÉMIE JE SLABÝM PREDIKTOREM VELKÉHO PLODU
Jedním z argumentů proti přijetí nových kritérií je, že většina velkých plodů se rodí ženám s normální glukózovou tolerancí během těhotenství (i při aplikaci nových kritérií) a že silnějším prediktorem velkého plodu je obezita matky. Diskutuje se o tom, zda zvýšení počtu diagnostikovaných a léčených žen po přijetí nových kritérií bude vyváženo adekvátním poklesem sledovaných komplikací, jako je velký plod, dystokie ramének či porodní poranění.
V tomto ohledu je zajímavá analýza Ryana [17]. Na základě dvou významných intervenčních studií, které prokázaly statisticky významné snížení výskytu velkých plodů, dystokie ramének a porodních traumat ve skupině žen s léčeným GDM, autor vypočítává, kolika komplikacím můžeme hypoteticky zabránit při přijetí nových kritérií: v HAPO studii bylo celkem 2221 případů velkých plodů definovaných jako porodní váha nad 90. percentil (9,5 % ve sledovaném souboru). Při použití nových kritérií by bylo podchyceno 491 (22 %) z nich, přitom léčbou GDM by se mohlo předejít 221 případu, tj. 10% z celkového počtu velkých plodů. Podobněz 212 případů dystokie ramének by bylo podchyceno 108 (51 %) a 69 (33 %) z nich by se mohlo léčbou GDM předejít. Ze 139 případů porodního traumatu by bylo identifikováno 70 (50 %) a intervencí by mohlo být zabráněno 50 (36 %) z nich. Autor nicméně zpochybňuje rentabilitu přijetí nových kritérií.
V roce 2012 byly publikovány dvě americké studie, které se zabývaly finančními náklady a rentabilitou přijetí IADPSG kritérií. První z nich uzavírá, že přijetí nových kritérií je finančně rentabilní, pokud jsou ženy s GDM po porodu dále sledovány a pomocí následných intervenčních programů je dosaženo snížení incidence následného rozvoje DM 2. typu [21]. Ve druhé studii došli k závěru, že přijetí nových kritérií se vyplatí, pokud bude léčbou dosaženo snížení výskytu preeklampsie a císařských řezů [13].
Zvýšená glykémie možná hraje menší roli ve výskytu velkého plodu, ale na rozdíl od obezity je v těhotenství poměrně snadno řešitelná. Tedy za předpokladu, že o ní víme. Kromě toho by bylo chybou benefity léčby GDM zužovat na problematiku velkého plodu. Vedle dalších známých bezprostředních komplikací neléčené hyperglykémie v těhotenství jsou zde i další důvody, proč přesněji zjišťovat, zda žena má, či nemá GDM. Ze strany žen jde o důležitý anamnestický údaj, neboť mají zvýšené riziko DM 2. typu dále během života a toto riziko může být při vhodné intervenci sníženo. Ze strany dítěte má neléčený GDM matky nepříznivý vliv na intrauterinní programování a epigenetické změny a další výzkumy v této oblasti možná ukážou, že může jít o vůbec nejdůležitější aspekt léčby GDM [9, 14].
NÍZKÁ VÝPOVĚDNÍ HODNOTA OGTT, NEBO NESPRÁVNĚ PROVÁDĚNÁ OGTT?
Oprávněně diskutovanou otázkou je nízká výpovědní hodnota oGTT a současně náklady spojené s jeho provedením, časová náročnost a také diskomfort pro těhotné. Výpovědní hodnota testu je závislá na správnosti jeho provedení. V tomto ohledu máme co zlepšovat. K testu například nelze použít kapilární krev z prstu, glykémii měřit pomocí glukometru nebo vzorky žilní krve analyzovat po časové prodlevě delší než 1 hodina. Tyto metodické chyby vedou k vysokému procentu falešně pozitivních i negativních výsledků.
oGTT by se také nemuselo a nemělo provádět u žen, u kterých je GDM diagnostikován již na základě vyšší glykémie nalačno. Zajímavým podnětem k diskusi je také návrh od autorů Agarwala, Weigla a Hoda neprovádět oGTT u žen s glykémii nalačno nižší než 4,5 mmol/l, neboť podle HAPO studie mají minimální riziko perinatálních komplikací. oGTT by tak nemuselo být prováděno u více než poloviny těhotných [1].
NADMĚRNÉ INTERVENCE V TĚHOTENSTVÍCH DOPOSUD VEDENÝCH JAKO FYZIOLOGICKÝCH
Vážným argumentem proti přijetí nových kritérií je obava, že poměrně malá rizika mírných forem poruch glukózové tolerance v těhotenství budou nahrazena velkým rizikem iatrogenních komplikací při neúměrném zasahování do jinak nekomplikovaných průběhů těhotenství (indukce porodu, častější indikace císařského řezu, stres těhotných při sledování glykémií a četnějších kontrolních vyšetřeních, dietní restrikce, inzulinoterapie atd.) [12, 20].
Přijetí nových kritérií by mělo být jistě následováno doporučením optimální péče o těhotné s GDM s důrazem na minimalizaci zbytečných intervencí. Při kvalitní dietní edukaci je počet žen s GDM, které musí být léčeny inzulinem, minimální (3–4 %). Sledování žen s GDM dobře kompenzovaným dietou je poměrně nenáročné a zvládnutelné formou konzultací se školenou diabetologickou sestrou nebo porodní asistentkou. Pravidelné sledování glykémií je sice nutné, ale postačí formou měření na osobním glukometru samotnou pacientkou. Vedení i průběh porodu jsou v případě dobré kompenzace na dietě stejné jako u zdravých těhotných a není nutná (ani žádoucí) dříve proklamovaná indukce porodu před termínem. Indikace k císařskému řezu by měly být stejné jako u zdravých žen atd.
PŘIJETÍ NOVÝCH KRITÉRIÍ VÝRAZNĚ ZVÝŠÍ POČET ŽEN S DIAGNOSTIKOVANÝM GDM
Nejčastěji uváděným argumentem proti přijetí nových kritérií je zvýšení počtu žen s diagnostikovaným GDM na dvoj - až trojnásobek. Americká NIH (National Institution of Health) ve svém prohlášení z roku 2013 sice připouští přednosti nových kritérií (evidence-based, jednodušší jednostupňový screening), ale nepřijímá je s odůvodněním, že by prevalence GDM z dnešních 5–6 % stoupla na 15–20 %. Tyto obavy jsou na místě, v některých centrech USA zapojených do HAPO studie dosahoval výskyt GDM až 25 %. Příčinou je pravděpodobně vysoká prevalence obezity a nezdravý životní styl posouvající rozvoj metabolického syndromu a DM 2. typu do stále nižších věkových skupin. Zvýšení počtu žen s nově diagnostikovaným GDM znamená podle mínění NIH nepřijatelný růst přímých i nepřímých nákladů, riziko zvýšení počtu císařských řezů, neonatální intenzivní péče a dalších (potenciálně nadbytečných) zákroků a dále finanční a psychosociální zátěž pro samotné pacientky.
Z etického hlediska však tyto argumenty nemohou obstát. Vzrůstající incidence GDM (podobně jako DM 2. typu ve všeobecné populaci) je realita, kterou je třeba vzít na vědomí a nesnažit se za každou cenu nastavovat diagnostická kritéria tak, aby incidence zůstala nízká. Nelze pokračovat v praxi, kdy je část žen vyloučena z diagnózy GDM, přestože podle medicíny založené na důkazech mají vyšší riziko těhotenských a perinatálních komplikací. Nechceme více žen s GDM, protože bychom byli v pokušení dělat zbytečné lékařské zákroky? Nechceme více žen vystavovat nepříjemnému sdělení, že mají těhotenskou cukrovku, protože lepší je přece nevědět? Nebudeme platit léčbu a sledování více žen s GDM, ale jsme ochotni platit komplikace neléčeného GDM jako dosud?
Jediný argument stanoviska NIH, který je ke zvážení, je ten, že zatím nebylo dostatečně prokázáno, zda by tyto nově diagnostikované ženy profitovaly z léčby, a pokud ano, do jaké míry. Je pravda, že intervenční studie, které prokázaly pozitivní vliv léčby těhotenské cukrovky, byly prováděny u žen s GDM diagnostikovaným podle původních kritérií. Můžeme však předpokládat, že léčba GDM, jehož diagnóza vzešla z lépe nastavených kritérií (vycházejících z reálných rizik neléčeného GDM), bude stejně úspěšná, ne-li více. A pokud ne, nemělo by to být spíše impulzem k hledání účinějších forem intervence než k odmítnutí diagnostických kritérií? Není rozumnější cestou správně identifikovat ženy s rizikem a následně hledat nejvhodnější cesty, jak jejich riziko snížit, než trvat na tom, že dokud nebude prokazatelně účinná léčba, nebude ani diagnóza?
JAK SE K NOVÝM KRITÉRIÍM POSTAVÍ ODBORNÉ SPOLEČNOSTI V ČESKÉ REPUBLICE?
Doufejme, že jednotně a na základě medicíny založené na důkazech. Bylo by nešťastné, kdyby nastala situace jako v některých jiných zemích, kde odborná diabetologická společnost přijala jiná kritéria než společnost gynekologicko-porodnická (např. v USA). Ostatně určitou „dvojkolejnost“ máme již nyní (stanovení či nestanovení glykémie v 60. minutě oGTT, které zásadním způsobem ovlivňuje počet žen s diagnózou GDM). Screening by měl být efektivní a vést k odhalení poruchy pouze u žen, u nichž cílenou intervencí můžeme snížit riziko těhotenských a perinatálních komplikací. Z tohoto hlediska je důležitým zjištěním, že 2–6 % těhotných žen nyní sledujeme zbytečně (podle nových kritérií nemají GDM), zatímco 15–20 % žen léčbě uniká (mají GDM podle nových kritérií, ale nikoli podle původních), jak ukazují výsledky práce Anderlové a kol. v následujícím článku v tomto čísle časopisu.
ZÁVĚREM: MÁME DOSTATEK PÁDNÝCH DŮVODŮ PRO ZMĚNU DIAGNOSTICKÝCH KRITÉRIÍ GDM?
Je nepochybné, že cut-off hodnoty pro diagnózu GDM by měly odrážet reálné riziko komplikací neléčené poruchy metabolismu glukózy v těhotenství. Naše současná platná diagnostická kritéria pro GDM jsou nejednotná a nekorespondují s novými poznatky o negativních vlivech hyperglykémie v těhotenství. Je pravděpodobné, že přijetí nových kritérií zvýší počet diagnostikovaných žen a vyžádá si přípravu na to, jak se o ně efektivně postarat. Aplikací dosavadních kritérií však sledujeme část žen zbytečně, zatímco významná část, u kterých by intervence dávala smysl, nám uniká. Otázka by proto mohla být položena i jinak: Máme dostatek pádných důvodů pro zachování platných diagnostických kritérií GDM?
Práce byla podpořena grantovým projektem IGA MZ ČR NT/13544–4.
MUDr. Hana Krejčí, Ph.D.
Gynekologicko-porodnická klinika1. LF UK a VFN
Apolinářská 18
128 08 Praha 2
e-mail: hanabarova@seznam.cz
Sources
1. Agarwal, MM., Weigl, B., Hod, M. Gestational diabetes screening: The low-cost algorithm. Intern J Gynecol Obstet, 2011, 115S1, p. S30–S33.
2. Andělová, K. Doporučený postup provádění screeningu poruch glukózové tolerance v graviditě. Čes Gynek, 2009, 74, S1, s. 7.
3. Carpenter, MW., Coustan, DR. Criteria for screening tests for gestaional diabetes. Amer J Obstet Gynecol, 1982, 144, 7, p. 768–773.
4. Cheng, YW., Block-Kurbisch, I. Caughey, AB. Carpenter-Coustan criteria compared with the National Diabetes Date Group thresholds for gestational diabetes mellitus. Obstet Gynecol, 2009, 114, p. 326–332.
5. Crowther, CA., Hiller, JE., Moss, JR., et al. Effect of treatment of gestational diabetes mellitus on pregnancy outcomes. N Engl J Med, 2005, 352, p. 2477–2486.
6. Česká diabetologická společnost. Diabetes mellitus – laboratorní diagnostika a sledování stavu pacientů. DMEV, 2012, 1, s. 51–58.
7. Česká diabetologická společnost. Standardy péče o diabetes mellitus v těhotenství. DMEV, 2007, 4, s. 229–231.
8. Franeková, J., Jabor, A. Gestační diabetes mellitus: analýza 2043 výsledků oGTT – je čas na změnu? Klin Biochem Metab, 2010, 18, 39, s. 30–37.
9. Hillier, TA., Pedula, KL., Schmidt, MM. Childhood obesity and metabolic imprinting. Diabetes Care, 2007, 30, 9, p. 2287–2292.
10. International Association of Diabetes and Pregnancy Study Groups Recommendations on the Diagnosis and Classification of Hyperglycemia in Pregnancy. Diabetes Care, 2010, 33, 3, p. 676–682.
11. Landon, MB., Spong, CY., Thom, E., et al. A multicenter randomized trial of treatment for mild gestational diabetes. N Engl J Med, 2009, 361, p. 1339–1348.
12. Long, H. Diagnosing gestational diabetes: can expert opinions replace scientific evidence? Diabetologia, 2011, 54, p. 2211–2213.
13. Mission, JF., Ohno, MS., Cheng, YV., Caughey, AB. Gestational diabtess screening with new IADPSG guidelines: a cost-effectiveness analysis. Am J Obstet Gynecol, 2012, 207, 326e, p. 1–9.
14. Moses, RG. Gestational diabetes mellitus: Implications of an increased frequency with IADPSG criteria. Diabetes Care, 2012, 35, p. 461–462.
15. Negrato, CA., Gomes, MB. Historical facts of screening and diagnosing diabetes in pregnancy. Diabet Metabol Syndrome, 2013, 5, 22, p. 1–8.
16. O‘Sullivan, JB., Mahan, CM. Criteria for oral glucose tolerace test in pregnancy. Diabetes, 1964, 13, p. 278–285.
17. Ryan, EA. Diagnosing gestational diabetes. Diabetologia, 2011, 54, s. 480–486.
18. Sacs, DA., Hadden, DR., Maresh, M. Frequency of Gestational Diabetes Mellitus at Collaborating Centers Based on IADPSG Consensus Panel-Recommended Criteria. Diabetes Care, 2012, 35, p. 526–528.
19. The HAPO Study Cooperative Research Group. Hyperglycemie and adverse pregnancy outcomes. N Engl J Med, 2008, 358, p. 1991–2002.
20. Visser, GHA., de Valk, HW. Is the evidence strong enough to change the diagnostic criteria for gestational diabetes now? Am J Obstet Gynecol, 2013, 208, 4, p. 260–264.
21. Werner, EF., Pettker, CM., Zuckerwise, L., et al. Screening for gestational diabetes mellitus: Are the criteria proposed by the International Association of the Diabetes and Pregnancy Study Groups cost-effective? Diabetes Care, 2012, 35, p. 529–535.
22. WHO. Diabetes Mellitus: Report of WHO Study Group, World Health Organization, Geneva, Switzerland, 1985.
23. WHO. Diagnostic Criteria and Classification of Hyperglycaemia First Detected in Pregnancy, 2013, http://apps.who.int/iris/bitstream/10665/85975/1/WHO_NMH_MND_13.2_eng.pdf
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2014 Issue 3-
All articles in this issue
- Program INKA – porodní analgezie„na míru“
-
Proč stále váháme s přijetím nových mezinárodních kritérií pro diagnózu gestačního diabetes mellitus?
Současný screening je nejednotný a neodpovídá medicíně založené na důkazech - Alarmující výskyt gestačního diabetes mellitus při použití stávajících i nových mezinárodních diagnostických kritérií
- HELLP syndrom komplikovaný rupturou jater – kazuistika
-
Význam ultrazvukově asistované hydrolaparoskopie v rozhodovacím algoritmu péče o neplodný pár.
Výsledky Centra asistované reprodukce Gennet Liberec 2012–2013 - Diagnostický postup u těhotenství nejisté viability a neznámé lokalizace – nejnovější doporučení
- Myoinositol v terapii syndromu polycystických ovarií
- Vývoj peripartálnej hysterektómiena našom pracovisku – päťročná štúdia
- Hormonálně substituční léčbau pacientek po léčbě pro zhoubný gynekologický nádor
- Trombotická mikroangiopatia v gravidite komplikovaná akútnou hemoragicko-nekrotickou pankreatitídou vo včasnom šestonedelí
-
Prenatální diagnóza skeletální dysplazie v prvním trimestru těhotenství
X-vázaná dominantní chondrodysplasia punctata - Tuberózna skleróza a gravidita
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diagnostický postup u těhotenství nejisté viability a neznámé lokalizace – nejnovější doporučení
- Myoinositol v terapii syndromu polycystických ovarií
-
Prenatální diagnóza skeletální dysplazie v prvním trimestru těhotenství
X-vázaná dominantní chondrodysplasia punctata - HELLP syndrom komplikovaný rupturou jater – kazuistika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

