-
Medical journals
- Career
Historický přehled technik zadní lamelární keratoplastiky
Authors: P. Studený; D. Křížová; P. Kuchynka
Authors‘ workplace: CSc., FCMA ; Oční klinika FNKV a 3. LF UK, Praha přednosta prof. MUDr. Pavel Kuchynka
Published in: Čes. a slov. Oftal., 72, 2016, No. 4, p. 112-118
Category: Comprehensive Report
Overview
Některý z typů zadní lamelární keratoplastiky je v současné době většinou rohovkových chirurgů považován za metodu volby v případě poškození rohovkového endotelu pacienta. Tato chirurgická technika nicméně prodělává v posledních téměř 20 letech poměrně bouřlivý vývoj. I v současné době vedle sebe existují a jsou používány různé typy a modifikace tohoto typu transplantace. Z toho důvodu jsou někdy nepřesně chápány odlišnosti mezi jednotlivými metodami a rovněž názvosloví může být používáno nepřesně. Autoři vyjmenovávají všechny do současné doby popsané chirurgické metody, popisují odlišnosti jednotlivých chirurgických postupů, se zdůrazněním jejich výhod a nevýhod. Metody jsou popisovány v pořadí, tak jak byly historicky uvedeny do odborné literatury.
Klíčová slova:
zadní lamelární keratoplastika, chirurgické metody
Dysfunkce rohovkového endotelu stále zůstává jednou z nejčastějších indikací k provedení některého typu transplantace rohovky. Poruchy funkce endotelu jako například bulózní keratopatie (BK), Fuchsova endotelová dystrofie (FED), zadní polymorfní dystrofie endotelu (PPD), případě jiné typy dystrofií, jsou operační diagnosou například u 42,1 % provedených transplantací v kolumbijské studii [17], 35,8 % v německé studii [63], 30,3 % ve skotské studii [59] a 31,1 % v dlouhodobém sledování v Maďarsku [39]. V národním registru transplantací rohovky v Austrálii je uváděno 31,8 % těchto indikací [64], podobně na Novém Zélandě 22,3 % [12] V ČR bylo v roce 2012 provedeno 40 % transplantací z důvodu BK, 16,1 % z důvodu Fuchsovy dystrofie, celkem se jednalo o 261 (56,1 %) transplantací [51].
Od roku 1905, kdy Eduard Zirm provedl první úspěšnou perforující keratoplastiku (PKP), [65, 66], až do konce 20. století byl tento typ operace jedinou známou možností účinného řešení selhání endotelu rohovky. PKP je sice velice efektivní metodou transplantace rohovky, nicméně nerozlišuje struktury rohovky, které jsou postiženy a odpovědny za zhoršenou zrakovou ostrost. V případě, že indikací k transplantaci je poškození stromatu (případně jiných částí předních vrstev rohovky), je při PKP obětován zdravý endotel rohovky. Naopak v případě dysfunkcí endotelu jsou v průběhu PKP odstraněny i vrstvy, které postiženy nejsou, nebo pouze sekundárně a zpravidla reverzibilně (edém epitelu, stromatu). Tím, že jsou tyto relativně zdravé vrstvy stromatu rohovky odstraněny, je nenávratně ztracena normální rohovková topografie a narušena strukturální integrita předních částí rohovkové tkáně. PKP je navíc zatížena celou řadou možných peroperačních i pooperačních komplikací. Mezi nejčastější komplikace vznikající v průběhu operace řadíme především poškození tkání předního segmentu (duhovka, čočka), ztrátu sklivce, krvácení. Pravděpodobně nejzávažnější, zrak ohrožující komplikací je expulzivní choroidální hemoragie. Groh v souboru 2421 pacientů s provedenou PKP udává výskyt preexpulzivní hemoragie u 9 pacientů (0,4 %) a expulzivní hemoragie u 3 pacientů (0,1 %) [20].
Rovněž v průběhu pooperačního hojení pacientů po provedené PKP je popisováno relativně vysoké procento komplikací. Nejenom samotné hojení a přítomnost rohovkových stehů, ale i nutná dlouhodobá steroidní lokální terapie je spojena s některými dalšími možnými komplikacemi, jako je vznik sekundárního glaukomu, komplikované katarakty, infekčních zánětů. Wagoner uvádí v souboru 910 provedených PKP výskyt alespoň jedné pooperační komplikace u 362 očí (39,8 %). Jako nejčastější uvádí endotelovou rejekci (17,3 %), sekundární glaukom (15,5 %), bakteriální keratitidu (5,8 %), perzistující epitelový defekt (3,4 %) a dehiscenci rány (1,6 %) [62]. V jiné práci Farjo udává počet rejekcí po provedené PKP pro BK 9,8 % při délce sledovací doby 36 měsíců [16]. Jako další relativně často uváděné komplikace jsou popisovány: zvýšení nitroočního tlaku u 42 % pacientů po PKP [6], výskyt mikrobiální keratitidy u 12,1 % pacientů v souboru 323 PKP [26] respektive 7,4 % v souboru 285 provedených keratoplastik [3]. Vzácněji udávanými komplikacemi jsou vrůstání epitelu [4] nebo dehiscence rány u 2,53 % [60]. Jednou z nejzávažnějších pooperačních komplikací, která může vést k funkční ztrátě oka je endoftalmitida. Taban zhodnotil publikované práce popisující výsledky celkem u 90 549 očí s PKP a zaznamenal výskyt pooperační endoftalmitidy 0,382 % [54]. V České republice popsala frekvenci komplikací po PKP na menším souboru pacientů Jirásková se spoluautory. Ve skupině 100 provedených PKP s průměrnou sledovací dobou 10 měsíců uvádí rejekční reakci u 23 % očí, endoftalmitidu u 4,1 % a zvýšení nitroočního tlaku u 5,4 % očí [29].
Vzhledem k výše zmíněným rizikům spojeným s PKP oftalmochirugové hledali cestu jak nahradit pouze poškozený rohovkový endotel, respektive endotel, Descemetovu membránu (DM) a hluboké vrstvy stromatu. Pravděpodobně první popis takovéhoto postupu se v odborné literatuře objevuje v roce 1956, kdy Tillet publikoval svou práci Posterior lamellar keratoplasty. Po vytvoření neperforujícího, 180stupňového řezu v periferii rohovky byla rohovka v celém rozsahu rozdělena na dvě lamely. Po odtažení polovičního povrchového flapu byly nůžkami excidovány hluboké vrstvy, dárcovská lamela byla našita k limbu příjemce matracovým stehem a přešita povrchovou lamelou příjemce. Autor prezentoval tuto techniku na případě jednoho pacienta, jehož rohovka byla i rok po operaci čirá, nicméně došlo ke ztrátě visu z důvodu glaukomu [58]. V 60 letech 20. století popsal metody výměny endotelu přední cestou po vytvoření rohovkového flapu (in situ keratomileusis) José Barraquer [9].
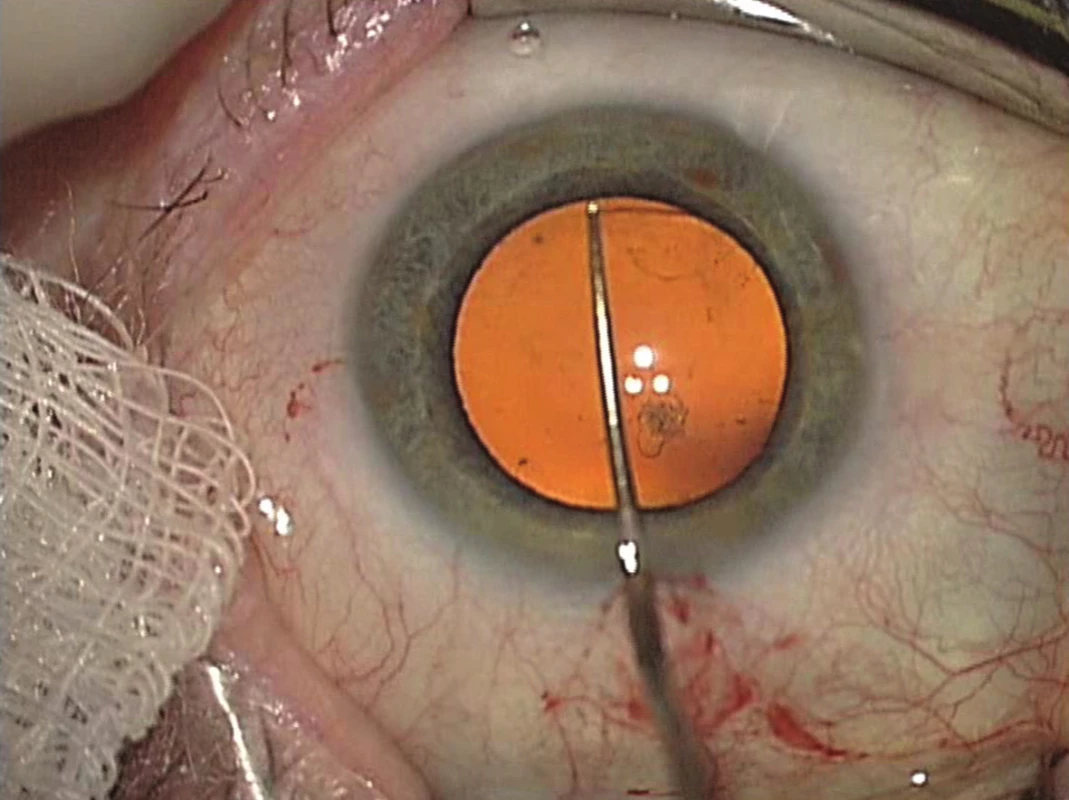
V roce 1998 popsal novou metodu zadní lamelární keratoplastiky Gerrit Melles [38]. Postižený endotel včetně DM a hlubokých vrstev stromatu odstranil z oka příjemce po separaci rohovky zhruba 9 mm tunelovým sklerokorneálním řezem. Pomocí speciálních ostrých špátlí, obloukovitě zakřivených (obr. 1) byla rohovka příjemce rozseparována prakticky v celém rozsahu od limbu k limbu. Lamela byla vytvářena v co nejhlubších vrstvách stromatu a byla odhadnuta vizuální kontrolou chirurga. K tomuto účelu byl do přední oční komory injikován vzduch a byly využity optické fenomény vznikající na rozhraní rohovka-vzduch, především odraz hrotu nástroje a efekt nařasení DM. Tímto způsobem bylo možné dosáhnout separace zhruba v 90–95 % hloubky stromatu. Vytvořená hluboká lamela z oka příjemce byla odstřižena 3mi různě zahnutými nůžkami (obr. 2). Stejným způsobem byla připravena lamela z dárcovského kadaverózního bulbu, pouze trepanace byla provedena punchem z endotelové strany po odstřižení rohovky z bulbu. Takto vytvořená dárcovská lamela byla implantována pinzetou nebo na kovovém či plastovém nosiči a fixována v oku pomocí bubliny vzduchu. To, že k fixaci lamely není nutné použití stehu, je dalším velkým přínosem této metody a tato technika je používána u všech následných typů operací. Tuto techniku zadní lamelární keratoplastiky dále rozvíjeli Terry a Ousley, kteří ji také přejmenovali na Deep lamellar endothelial keratoplasty (DLEK). Tito autoři navrhli přípravu dárcovské lamely z rohovky umístěné na artificiální přední komoře, což rovněž představovalo zjednodušení celé metody a umožnilo použít rohovky dodávané tkáňovými bankami [56], zatímco dříve probíhala preparace z celého dárcovského enukleovaného bulbu. Modifikací techniky DLEK byla implantace lamely ve foldovaném stavu (obr. 3), kdy teprve v přední komoře došlo k jejímu spontánnímu rozvinutí a následné fixaci vzduchem. Tak bylo možné zmenšit operační ránu na zhruba 5 mm a celou techniku provést jako bezstehovou [37]. K samotné implantaci byla nejprve používána pinzeta, nicméně v současné době existuje celá řada technik, je možné použít některý typ komerčně dostupných zavaděčů jako je například Businův zavaděč, Tanův endoglide atd. Byly popsány i další metody implantace lamely, například vtažení lamely do přední komory pomocí stehu [30], hydroimplantace s použitím plastové cartridge atd. Každopádně implantace lamely ve foldovaném stavu a provedení operace malým řezem je v současné době standardním způsobem implantace u všech typů lamelární transplantace endotelu. Vzhledem ke značné chirurgické obtížnosti techniky DLEK se však tato metoda rozšířila relativně málo, nicméně předznamenala nástup dalších technik výměny endotelu. V roce 2015 publikoval Alió Del Barrio modifikaci této techniky, kdy k separaci rohovky příjemce použil femtosekundový laser. Autoři uvádějí, že takto provedená operace typu DLEK může být i v současné době metodou volby, například v případech, kdy kromě endotelu jsou poškozeny a zkaleny také hluboké vrstvy stromatu příjemce [5].
Image 1. Ostré spatule používané k rozdělení rohovky u operace typu DLEK a DSEK 
Image 2. Nůžky používané k odstranění hluboké rohovkové lamely příjemce u operace typu DLEK 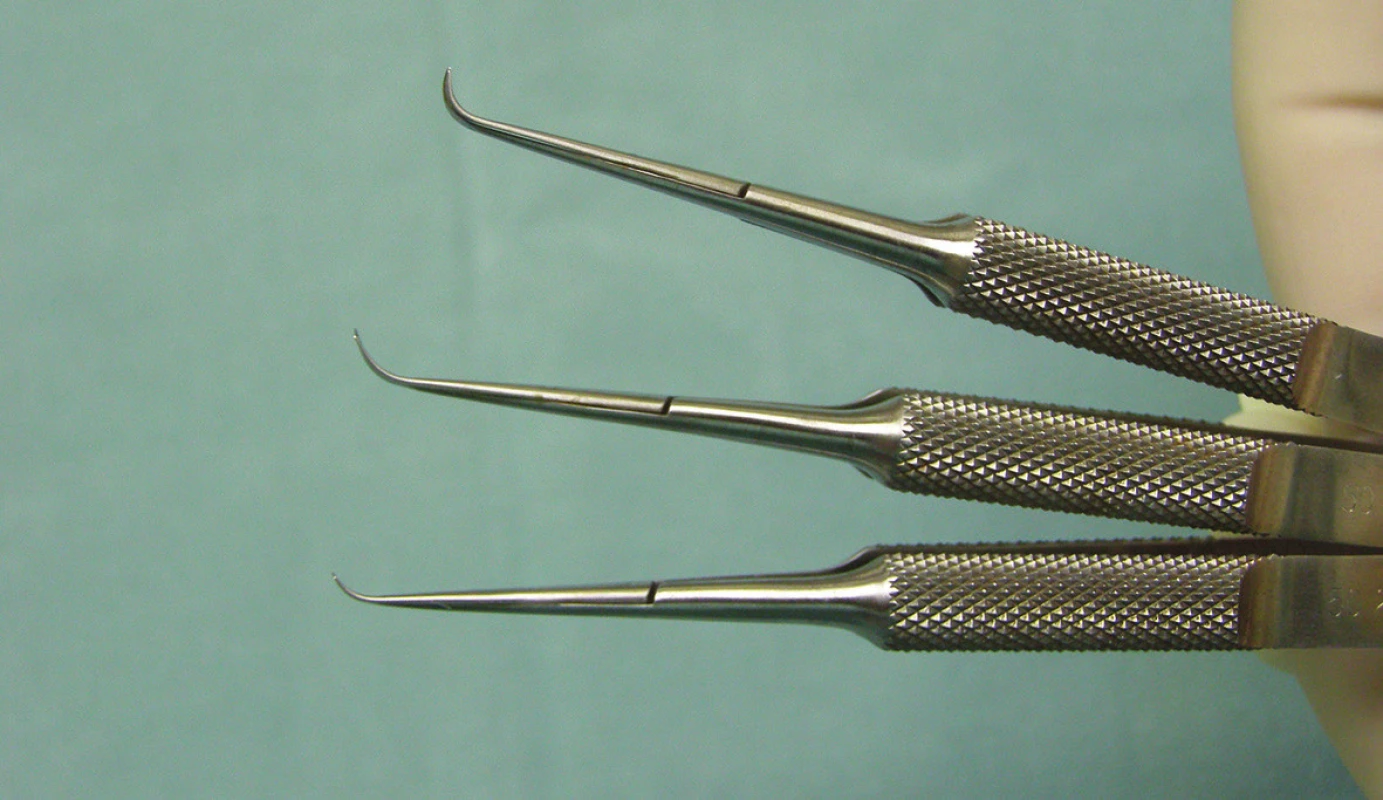
Image 3. Přenesení foldované lamely typu DSEK 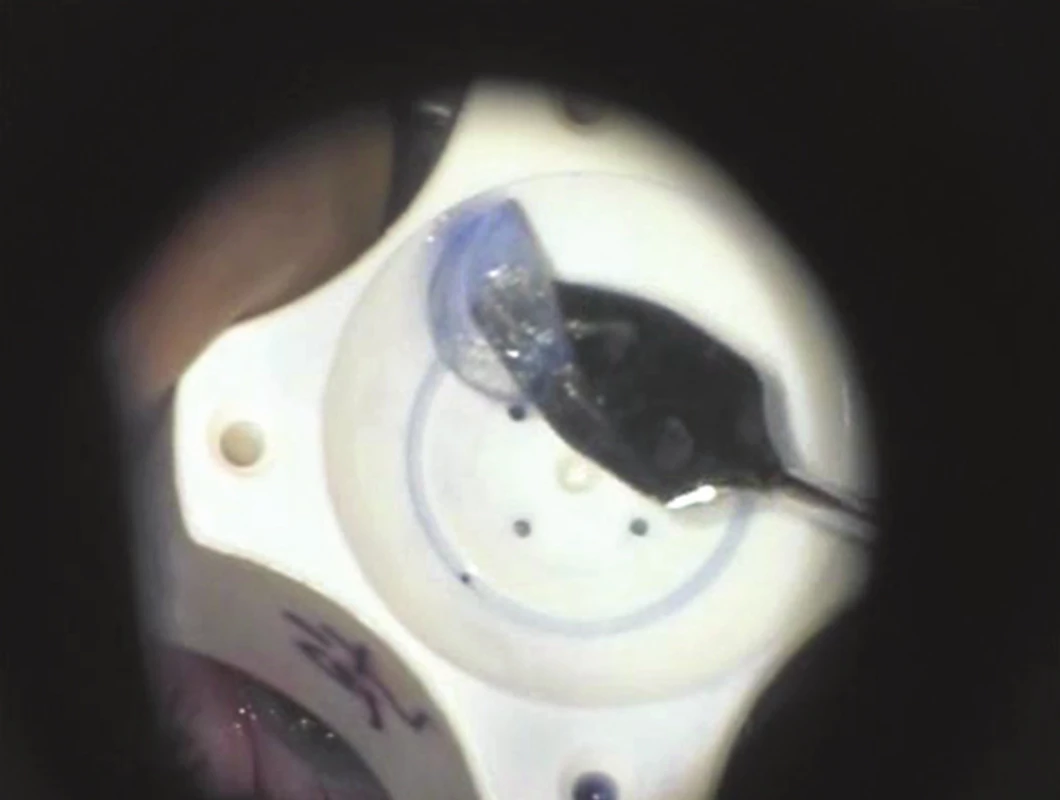
V roce 2003 popsal Sinha novou techniku snesení DM z oka pacienta – descemetorhexi, kdy je DM poměrně jednoduše sloupnuta pomocí chirurgického háčku [50], (obr. 4). Jako přípravu rohovky příjemce u endoteliální keratoplastiky tuto techniku poprvé použili Melles [36] a Price [45]. Technika byla pojmenována DSEK (Descemet stripping endothelial keratoplasty). Všechny následně publikované operační postupy využívají tento jednoduchý a rychlý postup při přípravě rohovky příjemce. Zavedení metody odstranění poškozené DM a endotelu z vnitřního povrchu rohovky příjemce, bez narušení hlubokých stromálních lamel, znamenalo značné zjednodušení a zrychlení operační techniky zadní lamelární keratoplastiky. Nicméně toto zjednodušení na druhé straně přineslo i některé potenciální nevýhody. Ve srovnání s předchozí technikou u metody DSEK je na hladký povrch zadní plochy rohovky příjemce přiložen relativně hrubší povrch dárcovské lamely. V experimentální práci na kadaverózních bulbech Terry prokázal větší tendenci k pooperační dislokaci lamely ve srovnání se starší technikou DLEK a doporučoval narušení hlubokých stromálních lamel v periferii rohovky příjemce [55]. Další odlišností ve srovnání s DLEK je, že tato metoda vždy přidává určité množství stromatu. To je způsobeno tím, že tloušťka lamely implantované, tvořené hlubokými vrstvami stromatu, DM a endotelem, je vždy větší než tloušťka lamely odstraněné, tvořené pouze DM a endotelem. Nicméně Ahmed a Shinton ve svých pracích prokázali, že tloušťka lamely nemá vliv na výslednou zrakovou ostrost pacienta [2, 48]. Příprava dárcovské lamely a způsob její implantace zůstaly obdobné jako u předchozí starší metody DLEK. Přestože metoda DSEK byla z velké části nahrazena modernějšími typy endotelové keratoplastiky (DSAEK, DMEK) a počet publikovaných prací na toto téma se v posledních letech snižuje, má tato technika stále své opodstatnění, především na pracovištích, kde není možné vytvořit dárcovskou lamelu pomocí mikrokeratomu, případně získat takto připravenou lamelu z rohovkové banky.
K dalšímu zjednodušení chirurgického postupu došlo díky možnosti přípravy dárcovské lamely pomocí mikrokeratomu (obr. 5). Tento postup v literatuře popsal v roce 2006 Gorovoy [19] a operaci nazval Descemet stripping automated endothelial keratoplasty (DSAEK). Hlavní výhodou techniky DSAEK je, že příprava lamely je ve srovnání s předchozím typem operace relativně snadná a rychlá, rovněž tak implantace. Transplantovaná lamela, sestávající podobně jako u předchozích metod z hlubokých vrstev stromatu, DM a endotelu je vytvořena pomocí mikrokeratomu, případně femtosekundového laseru. Především možnost získání takto připravené tkáně přímo z tkáňově banky představuje pro chirurga výrazné snížení rizika poškození dárcovské rohovky při přípravě lamely a prakticky eliminuje pravděpodobnost odkladu operace z těchto příčin. Další výhodou ve srovnání s lamelami vytvořenými manuálně je relativně pravidelná tloušťka lamely a relativně hladký povrch. Z těchto důvodu se tato metoda rychle stala nejrozšířenějším typem endotelové transplantace a zůstává jí pravděpodobně dodnes.
Image 5. Lamela DSAEK vytvářená pomocí mikrokeratomu 
Určitou modifikací techniky DSAEK jsou postupy nazývané v literatuře ultrathinDSAEK. Tloušťka lamely je v těchto případech menší než 100 µm. U těchto velmi tenkých lamel jsou publikované výsledky zrakové ostrosti prakticky srovnatelné s výsledky pacientů po DMEK, při zachování všech výhod, které DSAEK má [10]. Pro dosažení tenčí lamely se doporučuje technika dehydratace stromatu, například použitím speciálních roztoků, nebo proudícím vzduchem [57], čímž dojde ke snížení tloušťky rohovky a výsledná lamela je pak při použití stejného typu mikrokeratomu ve srovnání s klasickým postupem tenčí. Dalším postupem, jak docílit velmi tenké lamely je provedení řezu dvakrát po sobě - double pass technika [27], která ovšem může vést k vyšší četnosti poškození připravované lamely [49]. Další možností je využití femtosekundového laseru, kde je možné individuálně volit vrstvu, ve které dochází k řezu [28, 43], ačkoliv někteří autoři upozorňují na horší výsledky ve srovnání s lamelami vytvořenými pomocí mikrokeratomu [24]. Možnou příčnou jsou větší nepravidelnosti na zadní ploše rohovky pacienta po transplantaci lamely vytvořené femtosekundovým laserem [61].
V roce 2006 popsal Melles typ endoteliální keratoplastiky, u které je dárcovská lamela tvořena pouze DM a endotelem – DMEK (Descemet membrane endothelial keratoplasty), [34, 35]. Tkáň je připravena sloupnutím DM ze stromatu dárcovské rohovky. Hlavní výhodou je v případě úspěšně provedené operace zcela excelentní zraková ostrost, srovnatelná s vizem na zdravém oku. Důvodem jsou minimální známky jizvení na styčné ploše mezi lamelami, neboť oba povrchy (rohovka příjemce i lamela dárce) jsou ideálně hladké [21, 23, 43]. Nevýhodou operace je obtížná příprava lamely vedoucí k relativně vysoké ztrátovosti rohovek a obtížná manipulace s lamelou, včetně implantace, vedoucí k nižším hodnotám pooperační ECD [22, 41]. K přípravě lamely je v současné době používáno několik technik. Základní technikou je již zmíněný manuální peeling, kdy je DM ze stromatu stažena hladkou pinzetou [31]. Giebel a Price popsali techniku SCUBA, kdy rohovka je v průběhu preparace ponořena v optisolu nebo BBS a tím je sníženo povrchové napětí, což usnadňuje preparaci [44]. Další technikou usnadňující oddělení DM od stromatu je pneumatická disekce, kdy ovšem součástí DM zpravidla zůstává také velmi tenká vrstva hlubokých stromálních lamel, někdy označovaná jako Duova vrstva. Této technice se tedy podrobněji věnujeme ve skupině transplantací hybridních lamel a transplantací typu PDEK (pre-Descemet‘s endotelial keratoplasty). V roce 2013 popsal Murain techniku přípravy oddělení DM pomocí injekce BSS do stromatu, po částečné (330˚) povrchové trepanaci [40]. Ruzza porovnal tvorbu bubliny pomocí tekutiny (tkáňové médium) a vzduchu, přičemž v případě tekutiny došlo k vytvoření bubliny ve 100 %, v případě vzduchu u 80 %. Ztráta buněk byla větší v případě použití vzduchu (8,9 ± 12,38 % versus 6,25 ± 9,57 %), nicméně rozdíl nebyl statisticky významný [46]. Vytvořená lamela typu DMEK, na rozdíl od ostatních typů lamel, má tendenci se rolovat, endotelem směrem ven. Implantační technika může být obdobná jako u předchozích typů transplantace, případně lze díky velmi malému objemu tkáně využít nasátí rolované tkáně do ústí plastové cartridge nebo pipety a její opětovné uvolnění v přední oční komoře. V souhrnu, metoda DMEK dle publikovaných prací představuje výborné řešení postižení rohovkového endotelu, neboť velká část pacientů dosahuje zrakovou ostrost 1,0. Rovněž některé typy komplikací, jako je rejekce, poškození předního segmentu oka v průběhu operace, refrakční změny jsou popisovány velmi vzácně. Naopak poměrně často je udáváno odchlípení lamely s nutností re-bubblingu a v některých publikacích také vyšší ztráta endotelových buněk. U nás popsala zkušenosti s touto technikou Hlinomazová se spoluautory [25].
Ve snaze zjednodušit přípravu lamely typu DMEK a usnadnit manipulaci s tkání v průběhu implantace do oka příjemce popsal náš tým v roce 2010 přípravu hybridního typu lamely DMEK-S (Descemet stripping endotelial keratoplasty with periferal stromal support), který je v centrální části tvořen DM a endotelem, v periferních částech pak zůstávají podpůrné hluboké vrstvy rohovkového stromatu (obr. 6) [52, 53]. Tento lem usnadňuje manipulaci s lamelou v průběhu implantace a také rozvinutí lamely v přední komoře příjemce. K odchlípení DM při přípravě lamely jsme využili výše zmíněnou techniku pneumodisekce využívající fenomén „big-bubble“, kdy ke spontánní separaci dochází po injekci vzduchu do rohovkového stromatu (obr. 7). Techniku big bubble již dříve popsali Anwar a Teichmann u hluboké přední lamelární keratoplastiky [8]. Na naši práci navázali například McCauley a Pereira, kteří hybridní lamelu vytvářejí z lamely vytvořené keratomem. Tuto modifikaci nazvali DMAEK (Descemet‘s membrane automated endotelial keratoplasty) [32, 42]. Busin vytvořil podpůrný stromální lem v části lamely pomocí excentrické trepanace lamely. K oddělení stromatu od DM rovněž použil pneumatickou disekci [11]. Ačkoliv hybridní typy lamel teoreticky kombinují výhody operací DMEK a DSAEK – vynikající pooperační zrakovou a relativně snadnou manipulaci, v dosud publikovaných pracích se ukazuje poměrně vysoká četnost komplikací, především nepřiložení lamely, vyšší úbytek endotelu a relativně vysoké procento primárního selhání. Přesto může mít tato technika svůj význam například v případě komplikovaných operací, například u očí po pars plana vitrektomiích, s hrubými anatomickými změnami předního očního segmentu nebo v případě řešení selhání endotelu po PKP, kdy jednoduchá manipulace a snadné rozvinutí lamely v přední komoře může být velkou výhodou [7].
Image 6. Schematické znázornění hybridního typu lamely (zeleně transplantovaný endotel, DM, stroma, modře původní endotel) 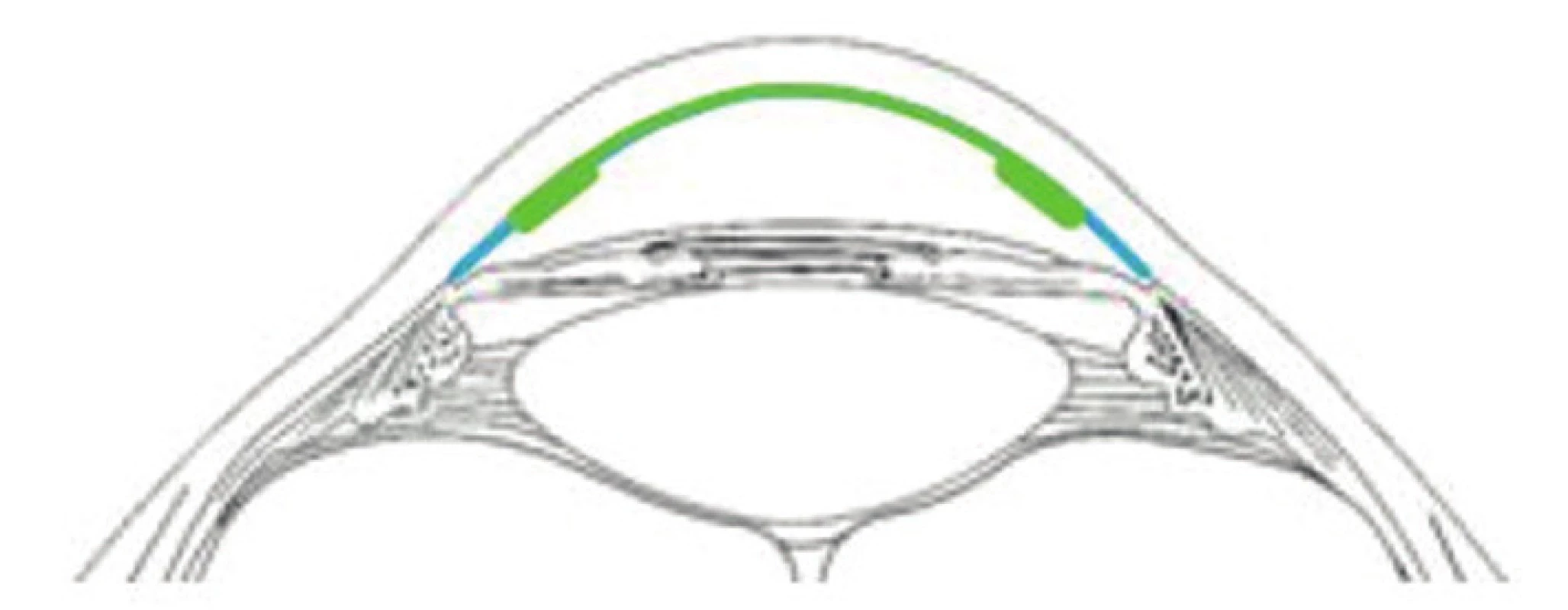
Image 7. Pneumodisekce (big-bubble) 
Zatím posledním typem endotelové keratoplastiky je PDEK, čili pre-Descemet‘s endothelial keratoplasty, kdy lamela je tvořena tzv. Duovou vrstvou, DM a endotelem. Příprava lamely probíhá opět technikou big bubble, podobně jako u hybridní lamely typu DMEK-S, nicméně lamela nemá podpůrný stromální lem v periferii [1]. Tato v literatuře nejnověji zavedená chirurgická metoda transplantace se ve skutečnosti používá již delší dobu. Na to, že u lamel DMEK vytvořených pneumodisekcí je přítomna také jemná vrstva stromatu, upozornil poprvé McKee, který tento fakt histologicky prokázal v experimentu u 5 rohovek z tkáňové banky. Průměrná tloušťka stromatu činila 12,4 μm (rozmezí 6,5–20,0 μm) [33]. Následně došlo k redefinici anatomické stavby rohovky, nově byla zavedena Duova vrstva – tenká kolagenní vrstva mezi stromatem a DM [13, 15], ačkoliv jiní autoři existenci této vrstvy zpochybňují [47]. Dua v experimentu u dárcovských rohovek vytvořil technikou big-bubble 3 typy bublin. Klasická bublina vytvořená v centru rohovky, zpravidla do velikosti 8,5 mm v průměru, která vzniká nejčastěji, dále tenkostěnná velká bublina průměru do 10,5 mm, která vždy začíná v periferii, a smíšený typ bubliny vzniká nejméně často. Právě při vytvoření klasické bubliny (typ I) je na lamele přítomna i tenká kolagenní vrstva. U tenkostěnného typu (II) je obnažena samotná DM [13]. Gamaleldin v experimentu u 21 dárcovských rohovek oddělil technikou big-bubble DM u 20 rohovek (95 %), ve 14 případech (70 %) byla součástí lamely také Duova vrstva [18]. Tato vrstva obsahuje kolagen VI a určitým způsobem navazuje na trámčinu komorového úhlu. V její periferii byly nalezeny buňky trámčiny CD34, také kolagen VI se rozšiřuje z Duovy vrstvy do tkáně komorové trámčiny [14]. Na základě těchto faktů zavedl Agarwal pro transplantace endotelu, kdy je použitá lamela získaná technikou pneumodisekce, správnější termín pre-Descemet´s endothelial keratoplasty (PDEK).
Závěr
U onemocnění postihujících primárně rohovkový endotel je dnes některá z technik zadní lamelární keratoplastiky metodou volby. Dle počtu publikovaných prací je v současné době asi nejoblíbenější technikou metoda DSAEK, především pro svou relativní jednoduchost. Nicméně nejlepší výsledky vykazují pacienti po operacích typu DMEK, respektive PDEK, které vzhledem k minimálnímu interlamelárnímu jizvení, malému vlivu na refrakční stav oka a rychlé rekonvalescenci umožňují dosáhnout velmi rychle prakticky optimální zrakové ostrosti. Nicméně poměrně značná technická náročnost, jak při přípravě lamely, tak při samotné implantaci, dosud nevedla k širšímu rozšíření této metody. Bude zapotřebí další sledování a případně rozvoj technik při přípravě lamely a její následné implantaci. Dalšími možnostmi v budoucnu by mohly být například kultivace endotelových buněk in vitro a jejich transplantace na nosiči, případně navození podmínek pro teoretickou možnost množení a obnovy vlastních endotelových buněk.
Autor práce prohlašuje, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmu a není podpořeno žádnou farmaceutickou firmou.
Do redakce doručeno dne 5. 2. 2016
Do tisku přijato dne 26. 7. 2016
MUDr. Pavel Studený, Ph.D., MHA
Šrobárova 50
100 34 Praha 10 – Vinohrady
Sources
1. Agarwal, A., Dua, H.S., Narang, P. et. al.: Pre-Descemet‘s endothelial keratoplasty (PDEK). Br J Ophthalmol, 98; 2014 : 1181–5.
2. Ahmed, K.A., McLaren, J.W., Baratz, K.H. et al.: Host and graft thickness after Descemet stripping endothelial keratoplasty for Fuchs endothelial dystrophy.Am J Ophthalmol, 150; 2010 : 490–497.
3. Akova, Y.A., Onat, M., Koc, F. et al.: Microbial keratitis following penetrating keratoplasty. Ophthalmic Surg Lasers, 30; 1999 : 449–55.
4. Aldave, A.J., Hollander, D.A., Branco, B. et al.: Primary graft failure associated with epithelial downgrowth: a case report. BMC Ophthalmol, 25; 2005 : 5–11.
5. Alió Del Barrio, J.L., Ziaei, M., Bhogal, M. et al.: Femtosecond Laser-Assisted Deep Lamellar Endothelial Keratoplasty: A New Approach to a Forgotten Technique. Cornea, 34; 2015 : 1369–74.
6. Allouch, C., Borderie, V., Touzeau, O. et al.: Incidence et facteurs de risque de l‘hypertonie oculaire au cours des keratoplasties transfixiantes. J Fr Ophtalmol, 26; 2003 : 553–61.
7. Anshu, A. Price, M.O., Price, F.W. Jr.: Descemet membrane endothelial keratoplasty and hybrid techniques for managing failed penetrating grafts. Cornea, 32; 2013 : 1–4.
8. Anwar, M., Teichmann, K.D.: Big-bubble technique to bare Descemet‘s membrane in anterior lamellar keratoplasty.J Cataract Refract Surg, 28; 2002 : 398–403.
9. Barraquer, J.I.: Lamellar keratoplasty. (Special techniques). Ann Ophthalmol, 4; 1972 : 437–69.
10. Busin, M., Albé, E.: Does thickness matter: ultrathin Descemet stripping automated endothelial keratoplasty. Curr Opin Ophthalmol, 25; 2014 : 312–8.
11. Busin, M., Patel, A.K., Scorcia, V. et al.: Stromal support for Descemet‘s membrane endothelial keratoplasty. Ophthalmology, 117; 2010 : 2273–7.
12. Cunningham, W.J., Brookes, N.H., Twohill, H.C. et al.: Trends in the distribution of donor corneal tissue and indications for corneal transplantation the New Zealand National Eye Bank Study 2000-2009. Clin Exp Ophthalmol, 40; 2012 : 141–7.
13. Dua, H.S., Mastropasqua, L., Faraj, L. et al.: Big bubble deep anterior lamellar keratoplasty: the collagen layer in the wall of the big bubble is unique. Acta Ophthalmol, 93; 2015 : 427–30.
14. Dua, H.S., Faraj, L.A., Branch, M.J. et al: The collagen matrix of the human trabecular meshwork is an extension of the novel pre-Descemet‘s layer (Dua‘s layer). Br J Ophthalmol, 98; 2014 : 691–7.
15. Dua, H.S., Faraj, L.A., Said, D.G. et al.: Human corneal anatomy redefined: a novel pre-Descemet‘s layer (Dua‘s layer). Ophthalmology, 120; 2013 : 1778–85.
16. Farjo, A.A., Rhee, D.J., Soong, H.K. et al.: Iris-sutured posterior chamber intraocular lens implantation during penetrating keratoplasty. Cornea, 23; 2004 : 18–28.
17. Galvis, V., Tello, A., Gomez, A.J. et al.: Corneal Transplantation at an Ophthalmological Referral Center in Colombia: Indications and Techniques (2004-2011). Open Ophthalmol J, 17; 2013 : 30–33.
18. Gamaleldin, S.A., Salama, M.M., Elshazly, M.I.: Seven-day storage of pneumatically dissected Descemet‘s endothelial grafts with and without Dua‘s layer. Acta Ophthalmol. 2015; Aug 27. doi: 10.1111/aos.12823 (v tisku)
19. Gorovoy, M.S.: Descemet-stripping automated endothelial keratoplasty. Cornea, 25; 2006 : 886–9.
20. Groh, M.J., Seitz, B., Händel, A. et al.: Expulsive Blutung bei der perforierenden Keratoplastik--Inzidenz und Risikofaktoren. Klin Monbl Augenheilkd, 215; 1999 : 152–7.
21. Guerra, F.P., Anshu, A., Price, M.O. et al.: Descemet‘s membrane endothelial keratoplasty: prospective study of 1-year visual outcomes, graft survival, and endothelial cell loss. Ophthalmology, 118; 2011 : 2368–73.
22. Ham, L., van der Wees, J., Melles, G.R.: Causes of primary donor failure in descemet membrane endothelial keratoplasty. Am J Ophthalmol, 145; 2008 : 639–644.
23. Ham, L., Dapena, I., van Luijk, C. et al.: Descemet membrane endothelial keratoplasty (DMEK) for Fuchs endothelial dystrophy: review of the first 50 consecutive cases. Eye (Lond), 23; 2009 : 1990–8.
24. Heinzelmann, S., Maier, P., Böhringer, D. et al.: Visual outcome and histological findings following femtosecond laser-assisted versus microkeratome-assisted DSAEK. Graefes Arch Clin Exp Ophthalmol, 251; 2013 : 1979–85.
25. Hlinomazová, Z., Horáčková, M., Pirnerová, L.: DMEK (Descemet membrane endothelial keratoplasty) – časné a pozdní pooperační komplikace. Čes slov Oftalmol, 67; 2011 : 75–9.
26. Huang, S.C., Wu, S.C., Wu, W.C.et al.: Microbial keratitis-a late complication of penetrating keratoplasty. Trans R Soc Trop Med Hyg, 94; 2000 : 315–7.
27. Hsu, M., Hereth, W.L., Moshirfar, M.: Double-pass microkeratome technique for ultra-thin graft preparation in Descemet‘s stripping automated endothelial keratoplasty. Clin Ophthalmol, 6; 2012 : 425–32.
28. Ide, T., Yoo, S.H., Kymionis, G.D.et al.: Descemet stripping automated endothelial keratoplasty tissue preparation with femtosecond laser and contact lens. Cornea, 29; 2010 : 93–8.
29. Jirásková, N., Rozsíval, P., Urminský, J.: Klinické výsledky 100 transplantací rohovky. Čes slov Oftalmol, 55; 1999 : 355–358.
30. Kaiserman, I., Bahar, I., McAllum P. et al.: Suture-assisted vs forceps-assisted insertion of the donor lenticula during Descemet stripping automated endothelial keratoplasty. Am J Ophthalmol, 145; 2008 : 986–990.
31. Lie, J.T., Birbal, R., Ham, L.et al.: Donor tissue preparation for Descemet membrane endothelial keratoplasty. J Cataract Refract Surg, 34; 2008 : 1578–83.
32. McCauley, M.B., Price, F.W. Jr, Price, M.O.: Descemet membrane automated endothelial keratoplasty: hybrid technique combining DSAEK stability with DMEK visual results. J Cataract Refract Surg. 35; 2009 : 1659-64.
33. McKee, H.D., Irion, L.C., Carley, F.M. et al: Donor preparation using pneumatic dissection in endothelial keratoplasty: DMEK or DSEK? Cornea, 31; 2012 : 798–800.
34. Melles, G,R., Ong, T,S., Ververs, B. et al.: Preliminary clinical results of Descemet membrane endothelial keratoplasty. Am J Ophthalmol, 145; 2008 : 222–227.
35. Melles, G.R., Ong, T.S., Ververs, B.et al.: Descemet membrane endothelial keratoplasty (DMEK). Cornea. 25; 2006 : 987-90.
36. Melles, G.R., Wijdh, R.H., Nieuwendaal, C.P.: A technique to excise the descemet membrane from a recipient cornea (descemetorhexis). Cornea, 23; 2004 : 286-8.
37. Melles, G.R., Lander, F., Nieuwendaal, C.: Sutureless, posterior lamellar keratoplasty: a case report of a modified technique. Cornea, 21; 2002 : 325–327.
38. Melles, G.R., Eggink, F.A., Lander, F.et al: A surgical technique for posterior lamellar keratoplasty. Cornea, 17; 1998 : 618–26.
39. Módis, L.,Jr., Szalai, E., Facskó, A. et al.: Corneal transplantation in Hungary (1946–2009). Clin Exp Ophthalmol, 39; 2011 : 520–5.
40. Muraine, M., Gueudry, J., He, Z. et al.: Novel technique for the preparation of corneal grafts for descemet membrane endothelial keratoplasty. Am J Ophthalmol, 156; 2013 : 851–9.
41. Patel, S.V.: Graft survival and endothelial outcomes in the new era of endothelial keratoplasty. Exp Eye Res, 95; 2012 : 40–7.
42. Pereira, C.R., Guerra, F.P., Price, F.W. Jr. et al.: Descemet‘s membrane automated endothelial keratoplasty (DMAEK): visual outcomes and visual quality. Br J Ophthalmol, 95; 2011 : 951–4.
43. Phillips, P.M., Phillips, L.J., Saad, H.A. et al.: „Ultrathin“ DSAEK tissue prepared with a low-pulse energy, high-frequency femtosecond laser. Cornea, 32; 2013 : 81–6.
44. Price, M.O., Giebel, A.W., Fairchild, K.M. et al.: Descemet‘s membrane endothelial keratoplasty: prospective multicenter study of visual and refractive outcomes and endothelial survival. Ophthalmology, 116; 2009 : 2361–8.
45. Price, F.W.Jr., Price, M.O.: Descemet‘s stripping with endothelial keratoplasty in 50 eyes: a refractive neutral corneal transplant. J Refract Sur, 21; 2005 : 339–45.
46. Ruzza, A., Parekh, M., Salvalaio, G. et al.: Bubble technique for Descemet membrane endothelial keratoplasty tissue preparation in an eye bank: air or liquid? Acta Ophthalmol, 93; 2015 : 129–34.
47. Schlötzer-Schrehardt U., Bachmann B.O., Tourtas T. et al.: Ultrastructure of the posterior corneal stroma. Ophthalmology, 122; 2015 : 693–9.
48. Shinton, A.J., Tsatsos, M., Konstantopoulos, A. et al.: Impact of graft thickness on visual acuity after Descemet‘s stripping endothelial keratoplasty. Br J Ophthalmol, 96; 2012 : 246–9.
49. Sikder, S., Nordgren, R.N., Neravetla, S.R. et al.: Ultra-thin donor tissue preparation for endothelial keratoplasty with a double-pass microkeratome. Am J of Ophthalmol, 152; 2011 : 202–208.
50. Sinha, R., Vajpayee, R.B., Sharma, N. et al.: Trypan blue assisted descemetorhexis for inadvertently retained Descemet‘s membranes after penetrating keratoplasty. Br J Ophthalmol, 87; 2003 : 654–5.
51. Studený, P., Hamouz, J., Kuchynka, P.: Transplantace rohovek v České republice v roce 2012. Čes a slov Oftal, 70; 2014 : 224–227.
52. Studeny, P., Farkas, A., Vokrojova, M. et al.: Descemet membrane endothelial keratoplasty with a stromal rim (DMEK-S). Br J Ophthalmol, 94; 2010 : 909–14.
53. Studeny, P., Sivekova, D., Liehneova, K. et al.: Hybrid Technique of Lamellar Keratoplasty (DMEK-S). J Ophthalmol, 2013; 2013 : 254383.
54. Taban, M., Behrens, A., Newcomb, R.L.: Incidence of acute endophthalmitis following penetrating keratoplasty: a systematic review. Arch Ophthalmol, 123; 2005 : 605–9.
55. Terry, M.A., Hoar, K.L., Wall, J. et al.: Histology of dislocations in endothelial keratoplasty (DSEK and DLEK): a laboratory-based, surgical solution to dislocation in 100 consecutive DSEK cases. Cornea, 25; 2006 : 926–32.
56. Terry, M.A., Ousley, P.J.: Endothelial replacement without surface corneal incisions or sutures: topography of the deep lamellar endothelial keratoplasty procedure. Cornea, 20; 2001 : 14–18.
57. Thomas, P.B., Mukherjee, A.N., O‘Donovan, D. et al.: Preconditioned donor corneal thickness for microthin endothelial keratoplasty. Cornea, 32; 2013 : 173–8.
58. Tillett, C.W.: Posterior lamellar keratoplasty. Am J Ophthalmol, 41; 1956 : 530–3.
59. Ting, D.S., Sau, C.Y., Srinivasan, S. et al.: Changing trends in keratoplasty in the West of Scotland: a 10-year review. Br J Ophthalmol, 96; 2012 : 405–8.
60. Tseng, S.H., Lin, S.C., Chen, F.K.: Traumatic wound dehiscence after penetrating keratoplasty: clinical features and outcome in 21 cases. Cornea, 18; 1999 : 553–8.
61. Vetter, J.M., Butsch, C., Faust, M. et al.: Irregularity of the posterior corneal surface after curved interface femtosecond laser-assisted versus microkeratome-assisted descemet stripping automated endothelial keratoplasty. Cornea, 32; 2013 : 118–24.
62. Wagoner, M.D., Ba-Abbad, R., Al-Mohaimeed, M. et al.: Postoperative complications after primary adult optical penetrating keratoplasty: prevalence and impact on graft survival. Cornea, 28; 2009 : 385–94.
63. Wang, J., Hasenfus, A., Schirra, F. et al.: Changing indications for penetrating keratoplasty in Homburg/Saar from 2001 to 2010-histopathology of 1.200 corneal buttons. Graefes Arch Clin Exp Ophthalmol, 251; 2013 : 797–802.
64. Williams, K.A., Lowe, M.T., Keane, M.C. et al.: The Australian Corneal Graft Registry: 2012 Report. Adelaide, Australia: Snap Printing. 2012; vol. 182 : 85–6.
65. Zirm E.: Eine erfolgreiche totale Keratoplastik.: Arch Ophthalmol, 64; 1906 : 580–593.
66. Zirm, E.K.: Eine erfolgreiche totale Keratoplastik (A successful total keratoplasty). 1906. Refract Corneal Surg, 5; 1989 : 258–61.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2016 Issue 4-
All articles in this issue
- Nová diagnostická zobrazovací metoda – shear waves elastografie
- Historický přehled technik zadní lamelární keratoplastiky
- Hodnocení očního povrchu u pacientů léčených analogy prostaglandinů s ohledem na obsaženou konzervační látku
- Genová terapie dědičných onemocnění SÍTNICE A ZRAKOVÉHO NERVU: současný stav poznání
- HEMANGIOMY ORBITÁLNÍ KRAJINY U DĚTÍ
- MUTÁCIA BRAF A MOŽNOSTI IDENTIFIKÁCIE PROGNOSTICKÝCH MARKEROV METASTÁZOVANIA UVEÁLNEHO MELANÓMU
- Porucha motility bulbu s diplopií jako první příznak tumoru prorůstajícího do orbity z vedlejších dutin nosních
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Genová terapie dědičných onemocnění SÍTNICE A ZRAKOVÉHO NERVU: současný stav poznání
- Nová diagnostická zobrazovací metoda – shear waves elastografie
- HEMANGIOMY ORBITÁLNÍ KRAJINY U DĚTÍ
- MUTÁCIA BRAF A MOŽNOSTI IDENTIFIKÁCIE PROGNOSTICKÝCH MARKEROV METASTÁZOVANIA UVEÁLNEHO MELANÓMU
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career