-
Medical journals
- Career
Syndrom Freyové (aurikulotemporální syndrom) po parotidektomii a jeho prevence
Authors: B. Gál 1; Z. Kadaňka Jr 2; T. Hložková 1; J. Hanák 1; J. Hložek 1
Authors‘ workplace: Klinika otorinolaryngologie a chirurgie hlavy a krku LF MU a FN u sv. Anny v Brně 1; Neurologická klinika LF MU a FN Brno 2
Published in: Cesk Slov Neurol N 2015; 78/111(4): 463-467
Category: Short Communication
Overview
Úvod:
Syndrom Freyové (aurikulotemporální syndrom) je častá komplikace chirurgie příušní žlázy, který je způsoben aberantním prorůstáním parasympatických vláken nervus auriculotemporalis do kožních potních žlázek. Typicky je syndrom charakterizován pocením, zarudnutím a pálením kůže parotické oblasti, zejména v návaznosti na chuťové podněty. Vytvoření interpoziční bariéry mezi kůži a lůžko po parotidektomii může vést ke snížení rizika této komplikace.Cíl:
Cílem studie bylo stanovení četnosti výskytu syndromu Freyové u operovaných pacientů a zhodnocení účinnosti použití svalového laloku z musculus sternocleidomastoideus (m. SCM) v jeho prevenci.Soubor a metodika:
Jde o retrospektivní studii. Soubor 167 pacientů, u kterých byla provedena parciální či totální parotidektomie v letech 2007 – 2011, byl rozdělen do dvou skupin. U první skupiny pacientů byla provedena rekonstrukce svalovým lalokem z m. SCM (n = 42), u druhé skupiny rekonstrukce provedena nebyla (n = 125). Diagnostika syndromu Freyové v pooperačním období byla stanovena na základě subjektivního hodnocení symptomů, údajů z dotazníku a objektivním průkazem Minorovým testem.Výsledky:
Celkový výskyt syndromu Freyové činil 15 % (25/ 167 pacientů), ve skupině bez rekonstrukce 16 % (22/ 125), ve skupině s rekonstrukcí 7 % (3/ 42). Rozdíl mezi skupinami ve výskytu aurikulotemporálního syndromu byl dle Fisherova exaktního testu statisticky významný (p < 0,05).Závěr:
Svalový lalok z m. SCM použitý k vytvoření interpoziční bariéry mezi kožní lalok a resekční lůžko po parotidektomii představuje jednoduchou, rychlou a efektivní metodu v prevenci syndromu Freyové po parotidektomii.Klíčová slova:
syndrom Freyové – aurikulotemporální syndrom – svalový lalok z musculus sternocleidomastoideus – parotidektomieÚvod
Parotidektomie je standardní chirurgický výkon pro léčbu tumorů příušní žlázy. Hlavním cílem operace je bezpečné odstranění tumoru s adekvátní resekcí žlázového parenchymu parotidy za kontroly a preparace větvení lícního nervu (obr. 1) [1]. Syndrom Freyové je jedna z komplikací operačních výkonů příušní žlázy snižující kvalitu života [2]. Jedná se vlastně o neuralgii n. auriculotemporalis, větve n. mandibularis (třetí větve n. trigeminus), senzitivně a senzoricky inervující parotickou oblast. Jeho léze jsou relativně vzácné, vznikají zejména při operacích, traumatech či jiných lokálních lezích příušní krajiny a problematiku s ním spojenou řeší převážně neurolog.
Image 1. Parciální parotidektomie – peroperační snímek resekce zevního laloku parotidy v bloku s tumorem a vypreparovanou ramifikací n. VII. 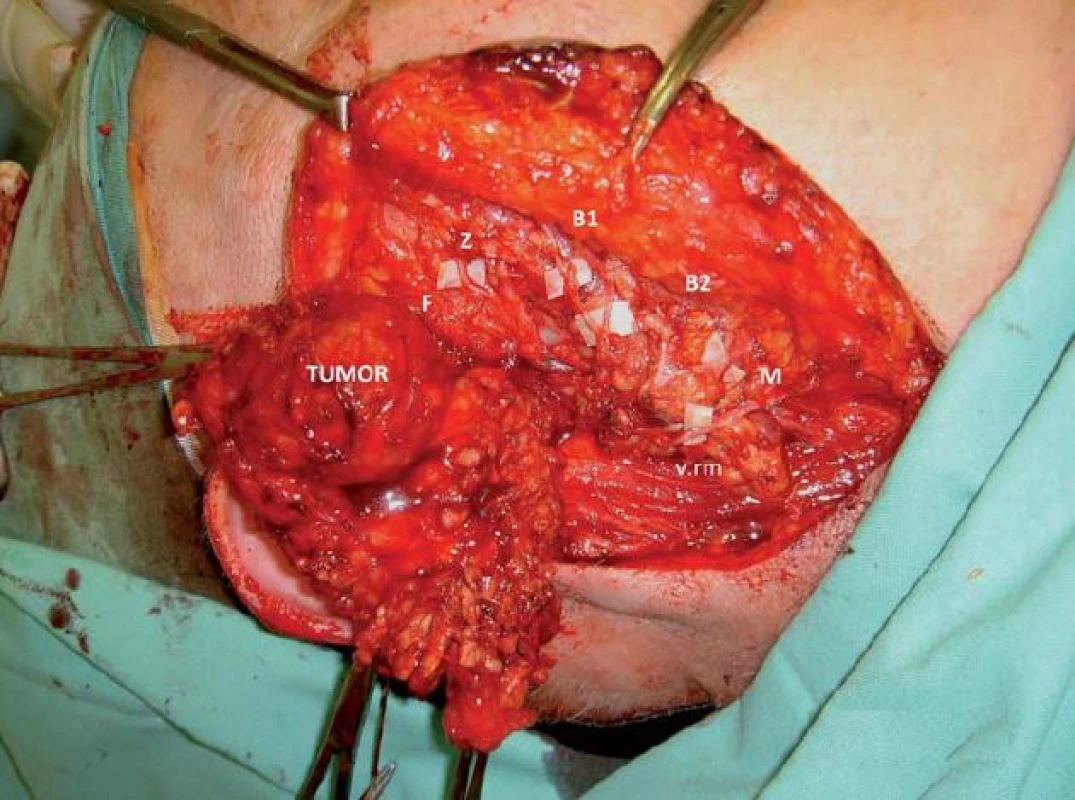
F – ramus frontalis, Z – ramus zygomaticus, B1 – ramus buccalis maximus odstupující z temporofaciálního kmene n. VII, B2 – ramus buccalis odstupující z cevikofaciálního kmene n. VII, M – ramus marginalis n. VII, v.rm – vena retromadibularis. Klasická symptomatologická triáda syndromu Freyové zahrnuje zarudnutí kůže, zvýšené pocení a nepříjemné pocity tepla až pálení v oblasti okolí jizvy po parotidektomii. Po operaci příušní žlázy vzniká aberantním prorůstáním postgangliových parasympatických vláken nervus auriculotemporalis do pochev denervovaných potních kožních žlázek. Při parotidektomii exponovaná a resekovaná parasympatická vlákna jsou pooperačně stimulována k neadekvátní regeneraci, která může vést k prorůstání do denervovaných potních žlázek kožního laloku kryjícího resekční parotické lůžko. V návaznosti na chuťové podněty při jídle může docházet k aktivaci zmíněných parasympatických větví, stimulaci potních kožních žláz namísto žláz slinných, zapříčinit vazodilataci a konečném důsledku tak rezultovat v projevy syndromu Freyové [3]. Na podkladě etiopatogeneze syndromu byly zkoušeny preventivní chirurgické postupy, jejichž podstatou je zabránění vzniku abnormální inervace vytvořením interpoziční bariéry mezi lůžkem po parotidektomii a kůží [4]. K tomu bylo navrženo mnoho různých technik a materiálů. Kromě aloplastických a alogenních štěpů patří mezi nejčastěji zmiňované způsoby rekonstrukce vytvoření protektivní bariéry transpozicí vaskularizovaného fasciálního či svalového laloku, např. z povrchového muskuloaponeurotického systému (SMAS), fasciálního laloku z temporálního svalu nebo svalového laloku z okraje musculus sternocleidomastoideus (m. SCM) [5 – 7]. I přesto, že syndrom Freyové je častou komplikací, diagnostice a léčbě není podle našich zkušeností věnována patřičná pozornost, rutinní diagnostika není standardizována a léčba projevů syndromu bývá velmi svízelná a výsledky nepříliš uspokojivé. Cílem této práce bylo stanovení četnosti syndromu Freyové u pacientů operovaných na našem pracovišti a vyhodnotit výsledky preventivní operační techniky rekonstrukce lůžka po parotidektomii rotačním svalovým lalokem z m. SCM, o které doposud nebylo v naší literatuře referováno.
Materiál a metodika
Jedná se o retrospektivní studii. Do sledovaného souboru bylo zahrnuto 167 pacientů operovaných pro tumory v oblasti parotické žlázy na Klinice otorinolaryngologie a chirurgie hlavy a krku FN u sv. Anny v Brně v letech 2007 – 2011. Poměr mužů a žen: 75/ 92, průměrný věk 57 (17–84) let. Dle histologické charakteristiky se jednalo o 157/ 167 (94 %) pacientů s benigními tumory a 10/ 167 (6 %) pacientů s maligními tumory příušní žlázy. Vyloučeni ze souboru byli nemocní s neúplnou dokumentací a s maligními tumory, kteří pooperačně podstoupili léčbu radioterapií. Minimální doba sledování pacientů činila tři roky.
Pacienti zařazení do souboru byli rozděleni do dvou skupin. Do první skupiny byli začleněni ti, u kterých lůžko po resekci žlázového parenchymu příušní žlázy bylo překryto rotačním svalovým lalokem z okraje kývače (n = 42). Druhou skupinu tvořili nemocní, u nichž rekonstrukce svalovým lalokem provedena nebyla (n = 125).
Operace tumorů příušní žlázy byly prováděny standardizovanou technikou, kdy tumor žlázy byl bezpečně resekován v bloku s adekvátní částí žlázového parenchymu a za preparace větvení lícního nervu. Lůžko po parotidektomii bylo poté překryto kůží, rána saturována nebo byla provedena rekonstrukce svalovým lalokem. Z okraje kývače byl vytvořen lalok o síle cca 1/ 3 jeho tloušťky se stopkou inzerující na mastoidním výběžku, poté byl lalok rotován, vějířovitě rozprostřen do lůžka po parotidektomii a suturován k okrajům tak, aby překryl lůžko a ramifikaci lícního nervu v celém rozsahu (obr. 2–4).
Image 2. Nákres techniky svalového rotačního laloku z m. SCM. 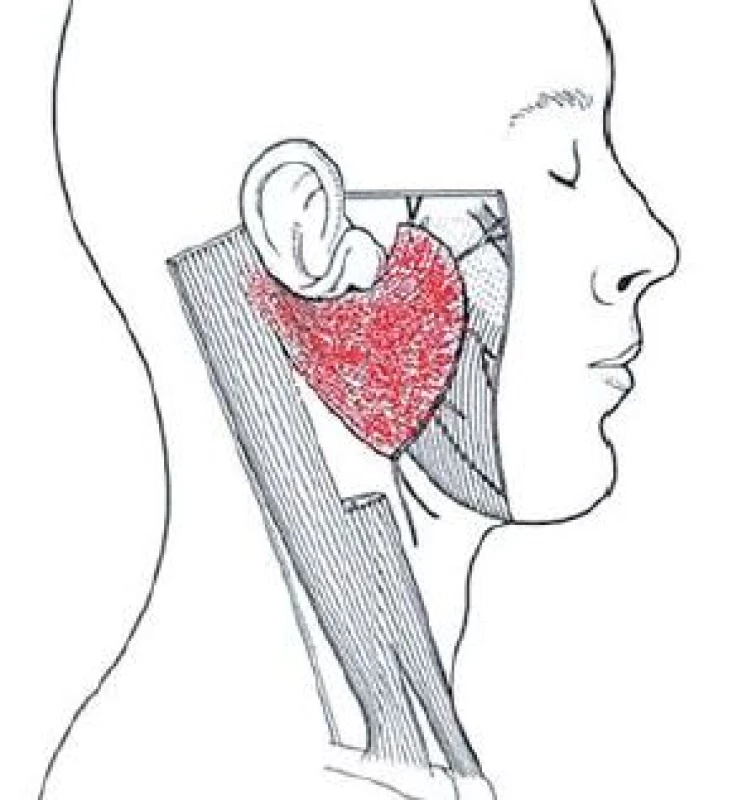
Image 3. Peroperační snímek přípravy svalového laloku z m. SCM. 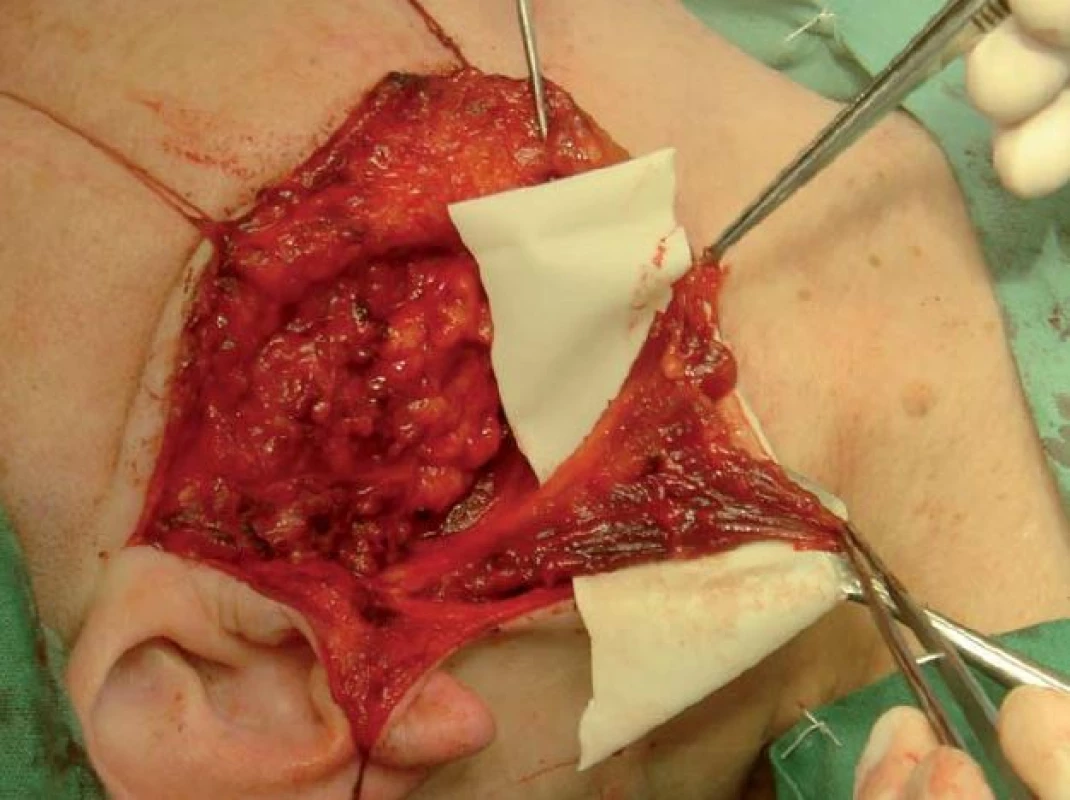
Image 4. Peroperační snímek rozprostření laloku do lůžka po parotidektomii. 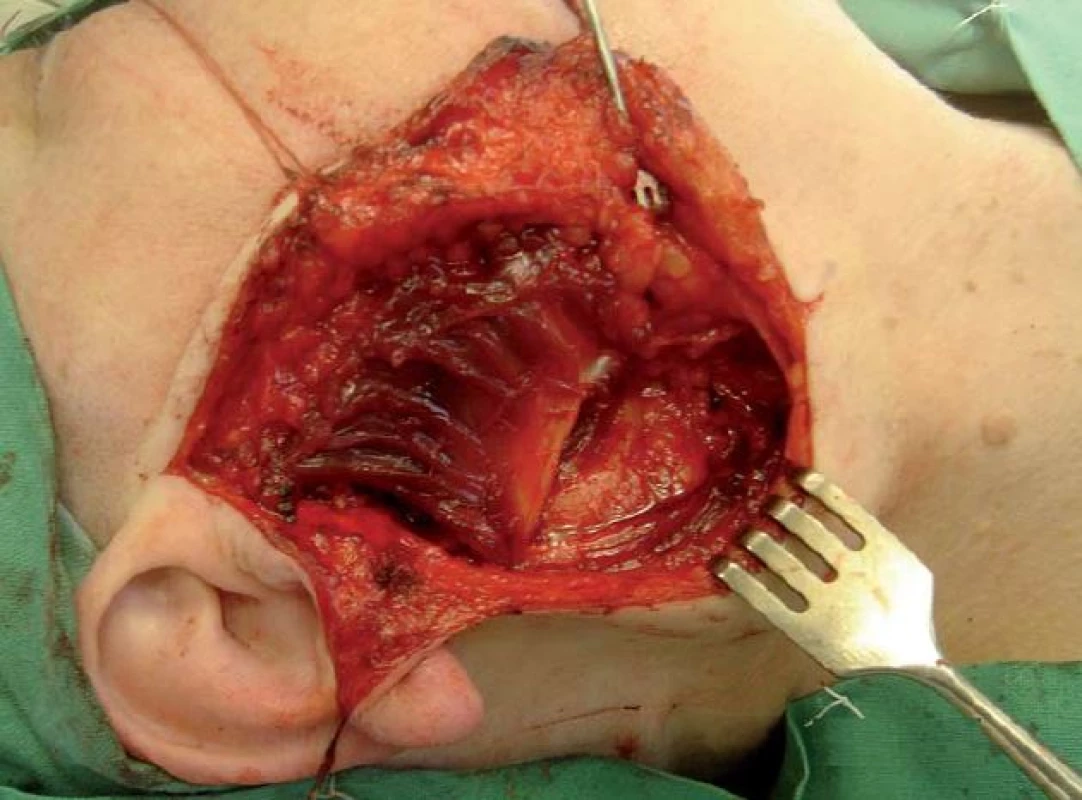
K diagnostice syndromu Freyové byly použity údaje z dokumentace, dotazníku a objektivní průkaz Minorovým jod ‑ škrobový testem. V dotazníku byly uvedeny otázky na přítomnost a délku trvání triády symptomů: zčervenání, pocení a pálení kůže v oblasti příušní krajiny. K objektivnímu průkazu symptomatických pacientů byl proveden Minorův test dle standardní metodiky. Na kůži pre ‑ a infraaurikulární krajiny byla aplikována jodová tinktura. Po zaschnutí byl nanesen na kůži škrobový bramborový prášek a pacient byl současně vyzván k srkání citronové šťávy po dobu cca 10 min. Při pozitivně hodnoceném testu byly ve vyšetřované oblasti zaznamenány okrsky či splývavé mapovité skvrny charakterizované změnou barvy škrobového prášku na modročerno, odpovídající místům na kůži se zvýšenou sekrecí potu (obr. 5, 6). Test nebylo možno provést u tří pacientů se symptomatologií syndromu Freyové alergických na jodové preparáty. Statistické údaje byly zpracovány Fisherovým exaktním testem.
Image 5. Minorův test. 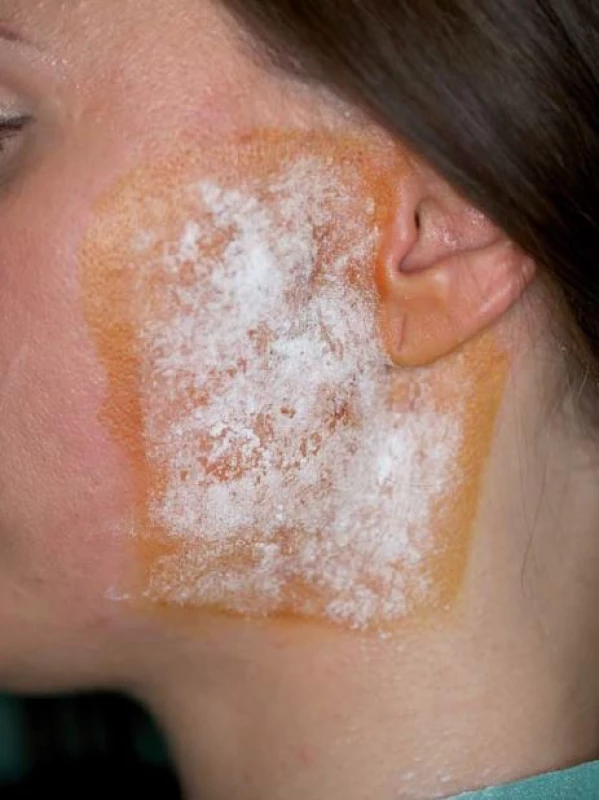
Příprava testu – na kůži parotické oblasti aplikována jodová tinktura a škrobový prášek. Image 6. Minorův test. 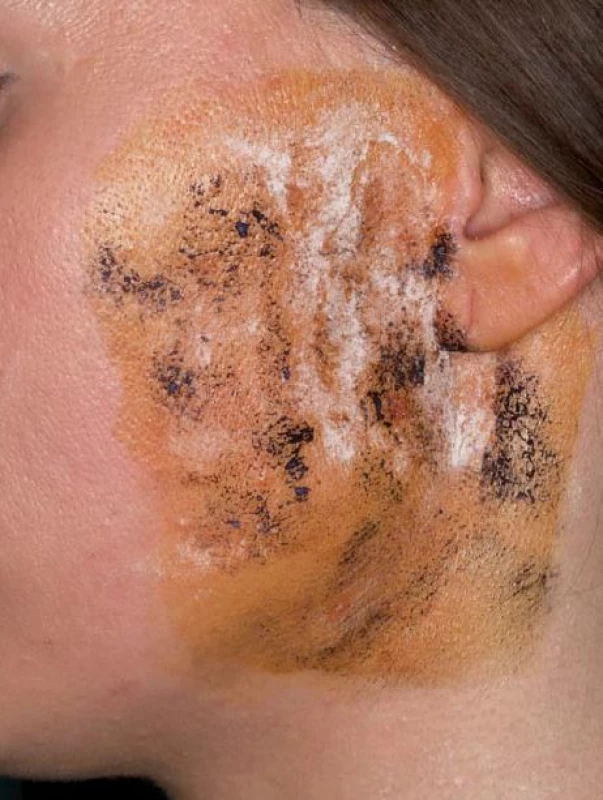
Pozitivní test – ve vyšetřované oblasti zaznamenány modročerné okrsky odpovídající místům na kůži se zvýšenou sekrecí potu Výsledky
Parciální parotidektomie byla provedena u 135/ 167 pacientů (81 %), totální parotidektomie u 32/ 167 pacientů (19 %).
Rekonstrukce svalovým lalokem
Rekonstrukční technika svalovým lalokem z m. SCM byla použita u 42/ 167 pacientů (25 %), bez rekonstrukce bylo operováno 125/ 167 pacientů (75 %).
Syndrom Freyové
Syndrom Freyové byl diagnostikován celkově u 25/ 167 pacientů (15 %). Ve skupině bez rekonstrukce svalovým lalokem u 22/ 125 pacientů (16 %), ve skupině se svalovým lalokem u 3/ 42 pacientů (7 %) (p < 0,05). Nebyl prokázán signifikantní rozdíl incidence syndromu Freyové u pacientů po parciální a totální parotidektomii, 20/ 135 (15 %) vs. 5/ 32 (16 %); p > 0,05.
Pooperační komplikace
Zánětlivá či krvácivá komplikace po operaci byla zaznamenána u 7/ 167 pacientů (4 %). Četnost uvedených komplikací byla prakticky totožná u skupiny bez rekonstrukce 5/ 125 (4 %) jako ve skupině s rekonstrukcí svalovým lalokem 2/ 42 (5 %). Odhojení a nekróza laloku nebyly zaznamenány.
Vyhodnocení symptomatologie syndromu Freyové
Kompletní triáda typických příznaků se vyskytovala u 11/ 25 pacientů (44 %), neúplná symptomatologie u zbylých 14/ 25 (56 %). Jednotlivé symptomy: pocení u 20/ 25 (80 %), zčervenání u 19/ 25 (76 %), pálení u 14/25 (56 %) pacientů. Průměrný časový interval od operace do začátku projevů syndromu Freyové činil pět týdnů (2 – 12 týdnů).
Diskuze
Nervus auriculotemporalis se vytváří ze zadní porce mandibulárního nervu (třetí větve nervus trigeminus), obtáčí a. meningea media, následně probíhá mezi krčkem mandibuly a ligamentum sphenomandibulare, vydává větve k příušní žláze, poté se stáčí nahoru a ventrálně k hlavě mandibuly a vydává větve pro zevní zvukovod. Následně prochází přes processus zygomaticus temporální kosti hluboko k a. temporalis superficialis, inervuje senzitivně oblast čelistního kloubu, boltce, zevního zvukovodu, bubínku, spánkové krajiny a příušní žlázy. Z ganglion oticum získává parasympatická vlákna. Postižení nervu je vzácné, prakticky jen při traumatech, operacích či jiných lokálních lézích.
Syndrom Freyové je komplikace po operacích příušní žlázy, která se projevuje pálením, zčervenáním a pocením kůže v oblasti parotické krajiny [1,2]. Incidence syndromu Freyové není známa, v literatuře je udávána v širokém rozmezí od 6 do 96 %, v závislosti na užití subjektivních či objektivních diagnostických metod, užité operační technice a době sledování [8 – 10]. V našem souboru pacientů byl syndrom diagnostikován u 25/ 167 pacientů (15 %) na základě symptomatologického hodnocení a objektivního průkazu Minorovým jod ‑ škrobovým testem, což je na dolní hranici incidence udávané literárními údaji. Jen u tří pacientů s typickou symptomatologií test nemohl být proveden s ohledem k udávané přecitlivělosti na jodové preparáty.
Projevy syndromu Freyové vznikají při disrupci parotideomaseterické fascie na podkladě aberantního prorůstání parasympatických vláken inervujících původně žlázový parenchym do potních kožních žlázek [3]. Regenerační proces trvá určitou dobu a vysvětluje tak latentní období od peroperačního poranění aurikotemporálního větvení do začátku projevů syndromu Freyové, které je udáváno mezi dvěma týdny až 12 měsíci. V našem souboru průměrný interval začátku projevů syndromu od operace činil pět týdnů (2 – 12 týdnů).
S odkazem na uvedený patofyziologický mechanizmus byly zkoušeny mnohé chirurgické techniky. Jejich podstatou byla snaha o vytvoření interpoziční protektivní bariéry mezi kožním lalokem a lůžkem po parotidektomii, která by zabránila prorůstání vláken parasympatiku do potních kožních žlázek a zamezila tak klinickým projevům [4]. Použití aloplastických či alogenních materiálů, např. polytetrafluoroetylénu, acelulární dermis či lyofilizované dury, je finančně náročné a sdružené s vyšší četností komplikací [11]. Mnohem častější je použití nevaskularizovaných dermálních tukových štěpů a zejména vaskularizovaných fasciálních a svalových laloků [4–6,12]. Mezi nimi i rekonstrukce rotačním svalovým lalokem z kývače, která je preferována na našem pracovišti [7,12]. Na základě naší analýzy bylo použití této techniky spojeno se signifikantním snížením incidence syndromu Freyové. V těchto případech bylo možno se vyhnout terapeutickým postupům, jejichž dlouhodobé výsledky nejsou uspokojivé a jsou často spojeny s nežádoucími účinky (aplikace antiperspirantních prostředků, medikamentózní léčba anticholinergiky, tympanosympatektomie, cholinergní blokáda injektáží otického ganglia, podkožní aplikace botulotoxinu a nízkoprahová aktinoterapie [13 – 16]. Mezi potenciální nevýhody rekonstrukčních metod patří zejména prodloužení délky anestezie a vyšší riziko krvácivých a zánětlivých komplikací. V našem souboru jsme nezaznamenali signifikantně vyšší četnost těchto komplikací u pacientů s provedenou rekonstrukcí. Příprava svalového laloku z kývače nevyžaduje další řez či jeho prodloužení. Technika preparace laloku a jeho rozprostření pro erudovaného chirurga významně neprodlužuje délku operačního výkonu a rekonstrukce nepřesahuje 10 min. Krom základní funkce ochranné interpoziční vrstvy svalový lalok zlepšuje i kosmeticky efekt operace, redukuje deformitu parotické krajiny a snižuje výskyt dalších komplikací, zejména vznik slinné píštěle. Naprostá většina publikovaných studií dospěla k obdobným výsledkům při použití rekonstrukce svalovým lalokem z kývače [17,18], i když jsou v literatuře i minoritní zmínky o sporném profitu této rekonstrukční techniky na incidenci syndromu Freyové [19].
Závěr
Syndrom Freyové je poměrně častá komplikace po operacích příušní žlázy, která vede ke snížení kvality pacientova života, je obtížně léčitelná a nedostatečně známá. V našem souboru činil výskyt tohoto syndromu 15 %, což je oproti jiným studiím na dolní hranici v literatuře uváděných hodnot. Vytvoření interpoziční protektivní bariéry pomocí transpozičního laloku z m. SCM umožňuje signifikantně snížit jeho četnost, jak prokázala naše studie. Tento způsob rekonstrukce nevyžaduje přídatnou kožní incizi, dovoluje vytvoření laloku dostatečné velikosti k překrytí celého lůžka po parotidektomii a je spojen s minimálním rizikem komplikací. Pro erudovaný chirurgický tým tak představuje rychlou, jednoduchou a bezpečnou techniku prevence této jinak obtížně léčitelné komplikace.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 4. 4. 2015
Přijato do tisku: 25. 5. 2015
MUDr. Zdeněk Kadaňka jr
Neurologická klinika
LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: Zdenek.Kadanka@fnbrno.cz
Sources
1. Stárek I, Černý L, Simpson RW (eds). Choroby slinných žláz. Praha: Grada Publishing 2000.
2. Gál B, Moltašová J. Chirurgická léčba benigních tumorů příušní žlázy: výsledky retrospektivní studie. In: Edukační sborník. XXXVI. brněnské onkologické dny a XXVI. konference pro sestry a laboranty. Brno, 19. – 21. dubna 2012 : 162 – 164.
3. Drummond PD. Mechanism of gustatory flushing in Frey’s syndrome. Clin Auton Res 2002; 12(3): 144 – 146.
4. Curry JM, King N, Reiter D, Fisher K, Heffelfinger RN, Pribitkin EA. Meta‑analysis of surgical techniques for preventing parotidectomy sequelae. Arch Facial Plast Surg 2009; 11(5): 327 – 331. doi: 10.1001/ archfacial.2009.62.
5. Cesteleyn L, Helman J, King S, Van de Vyvere G. Temporoparietal fascia flaps and superficial musculoaponeurotic system plication in parotid surgery reduces Frey‘s syndrome. J Oral Maxillofac Surg 2002; 60(11): 1284 – 1297.
6. Taylor SM, Yoo J, Matthews TW, Lampe HB, Trites JR. Frey syndrome and parotidectomy flaps: a retrospective cohort study. Otolaryngol Head Neck Surg 2000; 122(2): 201 – 203.
7. Filho WQ, Dedivitis RA, Rapoport A, Guimarães AV. Sternocleidomastoid muscle flap preventing Frey syndrome following parotidectomy. World J Surg 2004; 28(4): 361 – 364.
8. Tuncel A, Karaman M, Sheidaei S, Tatlıpınar A, Esen E. A comparison of incidence of Frey‘s syndrome diagnosed based on clinical signs and Minor‘s test after parotis surgery. Kulak Burun Bogaz Ihtis Derg 2012; 22(4): 200 – 206. doi: 10.5606/ kbbihtisas.2012.039.
9. Singleton GT, Cassisi NJ. Frey’s syndrome: incidence related to skin flap thickness in parotidectomy. Laryngoscope 1980; 90(10): 1636 – 1639.
10. Linder TE, Huber A, Schmid S. Frey’s syndrome after parotidectomy: a retrospective and prospective analysis. Laryngoscope 1997; 107(11): 1496 – 1501.
11. Athavale SM, Phillips S, Mangus B, Datta J, Sinard RJ, Netterville JL et al. Complications of alloderm and dermamatrix for parotidectomy reconstruction. Head Neck 2012; 34(1): 88 – 93. doi: 10.1002/ hed.21684.
12. Bianchi B, Ferri A, Ferrari S, Copelli C, Sesenna E. Improving esthetic results in benign parotid surgery: statistical evaluation of facelift approach, sternocleidomastoid flap, and superficial musculoaponeurotic system flap application. J Oral Maxillofac Surg 2011; 69(4): 1235 – 1241. doi: 10.1016/ j.joms.2010.03.005.
13. Blumenfeld RJ, Friedman JE. Intratympanic surgical treatment of Frey’s syndrome. Arch Otolaryngol 1967; 86(1): 2 – 7.
14. Smith RO, Hemenway WM, Stevens KM, Ratzer ER. Jacobson’s neurectomy for Frey’s syndrome. Am J Surg 1970; 120(4): 478 – 481.
15. Hartl DM, Julieron M, LeRidant AM, Janot F, Marandas P, Travagliet JP. Botulinum toxin A for quality of life improvement in post‑parotidectomy gustatory sweating (Frey’s syndrome). J Laryngol Otol 2008; 122(10): 1100 – 1104. doi: 10.1017/ S0022215108001771.
16. Lenert R, Němeček O, Komínek P. Syndrom Freyové po parotidektomii – léčba roztokem chloridu hlinitého. Otorinolaryng a Foniat (Prague) 2002; 51(1): 41 – 46.
17. Asal K, Köybasioglu A, Inal E, Ural A, Uslu SS, Ceylan Aet al. Sternocleidomastoid muscle flap reconstruction during parotidectomy to prevent Frey‘s syndrome and facial contour deformity. Ear Nose Throat J 2005; 84(3): 173 – 176.
18. Sanabria A, Kowalski LP, Bradley PJ, Hartl DM, Bradford CR, de Bree R et al. Sternocleidomastoid muscle flap in preventing Frey‘s syndrome after parotidectomy: a systematic review. Head Neck 2012; 34(4): 589 – 598. doi: 10.1002/ hed.21722.
19. Gooden EA, Gullane PJ, Irish J, Katz M, Carroll C. Role of the sternocleidomastoid muscle flap preventing Frey‘s syndrome and maintaining facial contour following superficial parotidectomy. J Otolaryngol 2001; 30(2): 98 – 101.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2015 Issue 4-
All articles in this issue
- Změny efektivní konektivity po facilitační fyzioterapii u roztroušené sklerózy mozkomíšní
- Snížení rizika vzniku mozkového infarktu v průběhu kardiochirurgické operace pomocí sonolýzy – pilotní výsledky
- Zachování sluchu při mikrochirurgické léčbě vestibulárního schwannomu
- Validace české verze komplexního protokolu kvantitativního testování senzitivity
- Neurologické syndromy sdružené s protilátkami proti membránovým a synaptickým antigenům
- Léčba pudendální neuralgie – klinické zkušenosti po pěti letech
- Syndrom Freyové (aurikulotemporální syndrom) po parotidektomii a jeho prevence
- Léčba foraminálního výhřezu meziobratlové ploténky u istmické spondylolistézy technikou TLIF
- Úspěšná léčba anti‑MAG neuropatie asociované s monoklonální gamapatií nejistého významu kombinací rituximabu s dexametazonem – kazuistika
- Žilní trombóza jako komplikace ventrikuloatriálního shuntu – kazuistika
- Spinocerebelární ataxie typu 6 – kazuistika
- Diastematomyelie u dospělých – kazuistika
- Experimentální léčba poranění míchy
- Význam magnetické rezonance v diagnostice epilepsie
- Možnosti sledování a hodnocení kvality života u dětí a dospívajících s epilepsií ve světě a v České republice
- Prionový protein, jeho úloha v buněčné proliferaci, diferenciaci a vývoji nervové soustavy
- Předpověď úspěšnosti a selhání endoskopické ventrikulocisternostomie III. komory
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Léčba pudendální neuralgie – klinické zkušenosti po pěti letech
- Význam magnetické rezonance v diagnostice epilepsie
- Experimentální léčba poranění míchy
- Léčba foraminálního výhřezu meziobratlové ploténky u istmické spondylolistézy technikou TLIF
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

