-
Medical journals
- Career
Chirurgická léčba laterální bederní stenózy perkutánně zavedeným interspinózním implantátem
Authors: M. Mrůzek; T. Paleček; R. Lipina
Authors‘ workplace: Neurochirurgická klinika LF OU a FN Ostrava
Published in: Cesk Slov Neurol N 2015; 78/111(2): 167-171
Category: Original Paper
Overview
Cíl:
Autoři prezentují tříleté klinické a radiologické výsledky po implantaci interspinózní rozpěrky pro laterální lumbální stenózu páteřního kanálu.Soubor a metodika:
Po dobu tří let sledovali 42 pacientů s 62 implantovanými interspinózními náhradami. Indikací k implantaci byla jednostranná nebo oboustranná laterální stenóza páteřního kanálu s degenerací meziobratlové ploténky. Pacienti byli vyšetřeni podle algoritmu, který zahrnoval: neurologické vyšetření, RTG – prosté a dynamické snímky, MR vyšetření a v případě kontraindikace MR bylo provedeno CT vyšetření. Klinický nález byl hodnocen pomocí vizuální analogové škály (VAS), Oswestry Disability Indexem (ODI) a Odom kritériemi. Na RTG snímcích byl hodnocen rozsah pohybů, distrakce v oblasti zadní hrany meziobratlové ploténky a postavení implantátu. Po šesti měsících a po dvou letech bylo provedeno pooperační MR vyšetření a byla hodnocena distrakce foramen intervertebrale v předozadním (AP) a kraniokaudálním rozměru a míra degenerace meziobratlové ploténky ve srovnání s předoperačním nálezem.Výsledky:
Po implantaci interspinózní rozpěrky do bederní páteře došlo ve tříletém sledovacím období k poklesu skóre ve VAS škále v průměru o 2,7 bodů a ODI o 24,5 %. Byla prokázána distrakce v oblasti zadní části disku a distrakce v AP rozměru foramen intervertebrale.Závěr:
Po zavedení interspinózní rozpěrky došlo ke zlepšení ODI a VAS parametrů, byla zjištěna statisticky významná distrakce v oblasti zadní části meziobratlové ploténky a AP rozměru foramen intervertebrale. Nebyly zaznamenány žádné peri ‑ či pooperační komplikace.Klíčová slova:
lumbální stenóza – operační léčba – dekomprese – distrakceÚvod
Laterální lumbální stenóza je definována jako zúžení páteřního kanálu v oblasti laterálního recessu a foramen intervertebrale. Laterální stenóza, respektive stenóza foraminální se nevyskytuje ve většině případů izolovaně, nýbrž v kombinaci s centrální stenózou páteřního kanálu a je často provázena i určitým stupněm segmentární instability [1,2]. Z tohoto důvodu musíme na tuto problematiku nahlížet komplexně a zvolit, pokud možno, optimální způsob léčby [3 – 5]. Chirurgickou léčbu indikujeme u pacientů s absolvovanou neúspěšnou konzervativní terapií nebo při progresi onemocnění. Cílem chirurgické léčby je regrese bolestí a zástava progrese neurologických příznaků. Chirurgická léčba zahrnuje v zásadě tři metody – prostou dekompresi nervových struktur, kombinaci dekomprese a stabilizace směřující k vytvoření kostní fúze segmentu a dynamické techniky zachovávající určitou hybnost v operovaném segmentu a do určité míry redukující míru nestability [6,7]. Alternativou otevřené operace je dynamická interspinózní stabilizace, která změní příznivě pohyb a přenos zátěže v pohybovém segmentu, aniž je nezbytné provést fúzi [8]. Z chirurgického hlediska se jedná o poměrně jednoduchý výkon zatížený minimálními komplikacemi, umožňující v operovaném segmentu distrakci a zároveň dynamickou stabilizaci se zachováním pohybu [9,10]. Cílem studie bylo prokázat, zda je léčba lumbální laterální stenózy zavedením interspinózního implantátu dostatečná i z dlouhodobějšího hlediska a zda není zatížena vyššími komplikacemi než při běžně užívaných operačních výkonech.
Soubor a metodika
Do našeho souboru byli zařazeni pacienti operovaní na naší klinice od 1/ 2008 do 12/ 2011. Celkem jsme implantovali 62 náhrad InSpace u 42 pacientů. V souboru bylo zastoupeno 25 mužů a 17 žen průměrného věku 52,4 let (38 – 75 let). Zastoupení jednotlivých operovaných segmentů zobrazuje graf 1.Nejvíce jsme operovali v prostoru L4–L5, naopak nejméně v L2 – L3. Všichni pacienti podepsali informovaný souhlas se studií. Autoři nemají žádný závazek k implantované náhradě. K operaci byli indikováni pacienti se stenózou v laterální části páteřního kanálu a degenerací meziobratlové ploténky, které se projevovaly axiální a radikulární bolestí trvající min. 12 týdnů a nereagující na konzervativní terapii. Ze souboru byli vyloučeni pacienti s progredujícím zánikovým kořenovým syndromem, pacienti se segmentární instabilitou vyžadující stabilizační operaci, nestabilní spondylolistézou vyššího stupně a polymorbidní pacienti neschopní výkonu v celkové anestezii. Konzervativní terapie probíhala v režii neurologů a rehabilitačních lékařů, spočívala v analgetizaci a ambulantní či lůžkové rehabilitaci.
Graph 1. Počet operovaných segmentů. 
Předoperačně bylo provedeno neurologické vyšetření, vyplněny dotazníky Oswestry Disability Index (ODI) [11] a VAS skóre. Pomocí VAS skóre pacient hodnotil míru axiální a kořenové bolesti na stupnici 0 – 10, pomocí ODI byl hodnocen funkční stav pacienta na stupnici 0 – 100. Ze zobrazovacích metod bylo předoperačně doplněno prosté RTG vyšetření bederní páteře včetně dynamických snímků v předklonu a záklonu, nutných k vyloučení spondylolistézy, segmentární instability a ověření numerické varianty, vyloučení hypoplazie spinózního výběžku v Sl. Téměř všichni pacienti podstoupili vyšetření MR, u dvou pacientů bylo provedeno CT vyšetření z důvodu klaustrofobie.
Ambulantní kontroly probíhaly za šest měsíců, rok, dva a tři roky od provedené operace. U každé kontroly bylo provedeno neurologické vyšetření, byly vyplněny dotazníky ODI a VAS skóre, ze zobrazovacích metod pak u každé kontroly RTG snímky včetně dynamických projekcí. Po šesti měsících a dvou letech byla provedena MR. U poslední kontroly bylo chirurgem doplněno „Odom score“ a dle výsledku pacienti rozděleni do skupin poor (špatný), fair (uspokojivý), good (dobrý) a excelent (výborný). Po dobu sledování našeho souboru pacientů jsme srovnávali před ‑ a pooperačně neurologické vyšetření, hodnotili míru kořenových a axiálních bolestí, ODI a VAS v celém souboru, bez rozdílu pohlaví, dále ODI a VAS rozděleném podle pohlaví. Na RTG snímcích jsme hodnotili postavení implantátu v interspinózním prostoru, výšku meziobratlového prostoru, rozsah pohybu (dále ROM) a míru kyfotizace v operovaném segmentu. Na MR jsme hodnotili šířku foramen intervertebrale, v AP a kraniokaudálním rozměru.
Pacienti byli operováni v celkové anestezii, v pronační poloze, pod clonou antibiotik. Řez byl veden na levém boku, po předchozí RTG verifikaci interspinózního prostoru, v případě operace v prostoru L5–S1 byl veden řez na dorzální straně páteře pro nedosažitelnost prostoru z bočního přístupu pro polohu lopaty kosti kyčelní. Po zavedení K drátu do interspinózního prostoru proběhla dilatace za RTG kontroly až do paralelního postavení endplates (krycích ploch) obratlových těl. Poté byla zavedena náhrada InSpace a ukotvena pomocí roztažitelných titanových křidélek. Operace byla ukončena suturou kůže. Po operaci byli pacienti vertikalizováni první pooperační den, bez korzetu, druhý pooperační den byli propuštěni. Jednoprostorová implantace proběhla 42×, dvouprostorová 10×.
Výsledky
Ve dvou případech jsme nezaznamenali regresi kořenových bolestí s nutností reoperace otevřenou cestou. V dalších případech došlo u celého sledovaného souboru k úplné nebo částečně regresi kořenových a axiálních bolestí.
ODI celého sledovaného souboru
ODI sledovaného souboru před operací bylo v rozsahu 31 – 70 %, průměrná hodnota byla 46,7 %. Vývoj pooperačního ODI zachycuje graf 2. V šestém měsíci po operaci bylo ODI v rozsahu 0 – 36, v průměru 22,2 %, pokles ODI šestý měsíc po operaci činí 24,5 %. V průběhu dalšího sledovacího období zaznamenáváme setrvalý stav, ve srovnání s měřením v šestém měsíci ke statisticky významnému zhoršení či zlepšení nedochází.
Graph 2. Vývoj ODI během tří let. 
ODI podle pohlaví
Nezaznamenali jsme statisticky významný rozdíl mezi předoperačním a pooperačním ODI u žen a mužů. Předoperační ODI u žen činilo 45,8 %, v šestém měsíci po operaci bylo 22,6 %. Předoperační ODI u mužů bylo 51,7 %, v šestém měsíci po operaci bylo 24,2 %. V dalším sledovacím období jsme nezaznamenali statisticky významnější odchylky oproti vyšetření v šestém měsíci.
VAS sledovaného souboru
VAS sledovaného souboru předoperačně – měřena axiální a kořenová bolest, byl v rozsahu 3,5 – 9, v průměru 6,7. Vývoj VAS po operaci ukazuje graf 3, nejmarkantnější pokles jsme zaznamenali v šestém měsíci po operaci, kdy byl v rozsahu l ‑ 5, v průměru 2,9. V dalším období nedochází k narůstání VAS.
Graph 3. Vývoj VAS score během tří let. 
ROM operovaného souboru
ROM operovaného segmentu činil před operací 1 – 19 stupňů, v průměru 8,3 stupně. V šestém měsíci po operaci hodnoty ROM činily 1 – 21,5 stupňů, v průměru 6,75 stupně. Při dalším sledování nedocházelo ke statisticky významnému zlepšování či zhoršování hodnot.
Kyfotizace v operovaných segmentech
Kyfotizaci v rozsahu 0,9 – 7 stupně jsme zaznamenali u devíti nemocných, k lordotizaci do 3,0 stupně došlo u 12 nemocných. V průběhu dalšího sledování nedocházelo ke statisticky významnému zhoršení ani zlepšení naměřených hodnot.
Měření distrakce v oblasti foramen intervertebrale a zadního disku
Byla měřena distrakce foramen intervertebrale v AP a kraniokaudálním rozměru a distrakce v oblasti zadního disku. Měření bylo prováděno na MR. Distrakce v kraniokaudálním rozměru v oblasti foramen intervertebrale byla zlepšena v průměru o 9,7 %, ke zlepšení distrakce v AP rozměru došlo v průměru o 19,8 %. K distrakci v oblasti zadního disku došlo v průměru o 22,1 %. Na obr. 1 v bočné projekci je zobrazen meziobratlový prostor před zavedením náhrady. Na obr. 2 v bočné projekci je zobrazen stav po zavedení náhrady s distrakcí v zadní části disku.
Image 1. Předoperační RTG vyšetření. 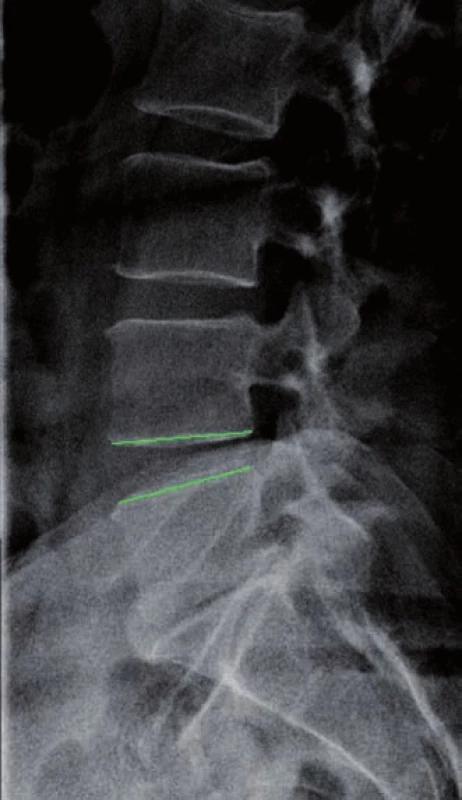
Image 2. Pooperační RTG se zavedenou interspinózní náhradou. 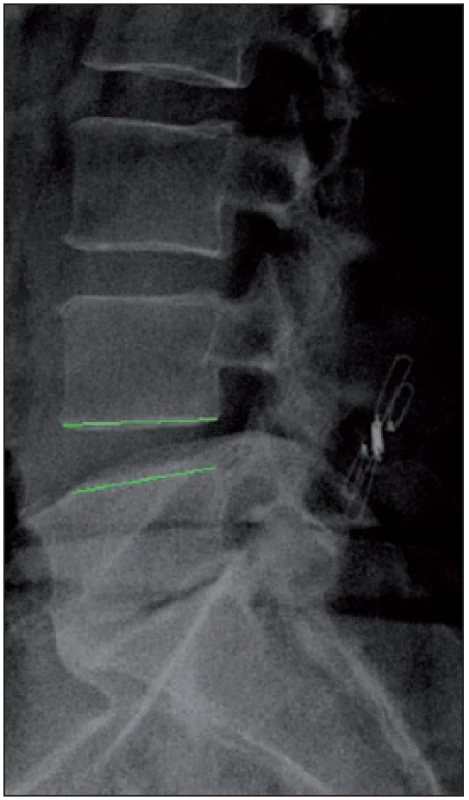
Odom kritéria
Hodnocení Odom kritérií přináší graf 4. Nejvíce pacientů bylo zařazeno do skupiny good, naopak do skupiny poor byli zařazeni dva pacienti, u kterých bylo nutné provést po šesti měsících otevřenou revizi páteřního kanálu pro přetrvávající stenózu. Po zhodnocení výsledků se jednalo o chybnou indikaci pro příliš těsnou stenózu s nedostatečně provedenou distrakcí interspinózním implantátem.
Diskuze
Interspinózní stabilizace není metodou nově objevenou, její historie sahá až do 50. let 20. století, kdy Fred L. Knowles jako první implantoval kovový interspinózní spacer.Zavádění bylo ovšem komplikováno vysokým procentem malpozicí a vycestování spaceru [12]. Renezance této techniky přišla v 90. letech 20. století, s vývojem nových technologií a materiálů. V současné době je k dispozici množství implantátů, které se liší svými vlastnostmi. K charakteristice rozpěrek patří:
- omezení pro distrakci (kompletní, částečné, žádné),
- vlastnosti materiálu (elastický, rigidní),
- způsob aplikace (otevřená, perkutánní) [13,14].
Z literárních údajů vyplývá, že interspinózní implantáty sníží zatížení meziobratlových kloubů a pohlcují zátěž segmentu, působí tedy jako „shock ‑ absorber“ [15], dále snižují tlak působící na disk a krycí desky, zejm. v dorzální části, omezují rozsah extenze a pohyby v sousedních segmentech v operovaném segmentu, s min. vlivem na rotaci, flexi a bočný pohyb [16]. Dále neovlivňují intradiskální tlak a pohyby v sousedních segmentech, tím snižují pravděpodobnost rozvoje degenerace [17]. K nesporným výhodám patří malá invazivita a bezpečnost implantace [18]. Interspinózní rozpěrka InSpace patří svými vlastnostmi, spolu s rozpěrkami X Stop a Aperius, mezi dynamické interspinózní systémy. Zatímco u rozpěrek X Stop a Aperius byla publikována řada prací věnujících se výsledkům implantace, v případě rozpěrky InSpace nejsou literární zdroje tak bohaté.
Hrabálek et al ve své práci věnované náhradě InSpace dokumentují na 25 pacientech snížení ODI sledovaného souboru o 64,05 %, míru zlepšení VAS skóre o 52,38 %. ROM v souboru po operaci byl v průměru 7,24 stupňů. Ke kyfotizaci v rozsahu 0,5 – 6 stupňů došlo celkem ve 23 ze 33 operovaných segmentů [19]. Také Lazaro et al ve studii provedené na lidské kadaverózní páteři prokazují snížení ROM a rozsahu extenze po implantaci spaceru. Prokazují také snížení redukce výšky foramen intervertebrale při extenzi, po implantaci rozpěrky InSpace [20]. Mayer et al prokazují zlepšení stavu po implantaci u 76 % nemocných, spacery byly ovšem v části souboru implantovány jako doplněk otevřené dekomprese páteřního kanálu [21,22]. Tyto výsledky jsou v souladu s naší provedenou studií. Zaznamenali jsme zlepšení ve všech uvedených parametrech, nevyhnuli jsme se však v některých případech sice minimální, ale pooperační kyfotizaci na provedených pooperačních RTG. Tento problém lze z velké části eliminovat pečlivým zhodnocením předoperačních RTG snímků.
Teoretickým předpokladem při zavádění interspinózní náhrady je možnost rozšíření plochy páteřního kanálu a foramen intervertebrale. Tento efekt byl prokázán v několika studiích. Richards et al prokázali zvětšení plochy páteřního kanálu o 18 %, předozadní plochy kanálu o 10 % a plochy foramen intervertebrale a šířku o 41 %. Tato měření se týkala rozpěrky X Stop a byla prováděna na kadaverech [23]. Na tyto výsledky navazují Hrabálek et al měřením skiagrafických snímků, kdy prokazují zvětšení plochy výšky a předozadního průměru foramen intervertebrale [24]. Měřením plochy páteřního kanálu v různých polohách a dynamicky na MR se zabývají Siddiqui et al. Prokazují zvětšení plochy páteřního kanálu pooperačně ve stoji, vsedě v extenzi a vsedě v neutrální poloze [25]. Distrakci v oblasti neuroforamen prokazuje i naše studie v souladu s předešlými. Zuchermann et al ve své randomizované multicentrické studii provedené s implantací rozpěrky X Stop srovnávají úspěšnost konzervativní léčby a výsledky po implantaci rozpěrky [26]. Po jednom roce prokázali 59% úspěšnost oproti 10% úspěšnosti konzervativní léčby, i po dvou letech potvrzují povzbudivé výsledky směrem k implantaci rozpěrky. Kuchta et al neprokazují efekt rozpěrky X Stop při masivní stenóze páteřního kanálu s trvalou neurogenní klaudikací [27].
V souvislosti se zaváděním interspinózních implantátů je diskutována otázka fraktury přilehlých spinózních výběžků. Leahy et al prokazují korelaci mezi kostní denzitou a silou nutnou ke zlomení výběžku (339 N) [28]. Talwar et al se zabývají působením příčných sil nutných ke způsobení fraktury výběžku – 317N(95 - 786N) [29]. Kim et al prokazují ve sledovaném souboru 28,9 % výskytu fraktury spinózních výběžků verifikovaných na CT. Jako důležitá součást úspěšného výsledku je udávána pevnost zadního aparátu, zejm. lig. supraspinale, které při perkutánní aplikaci zůstává zachováno a jeho intaktnost zabraňuje pooperační kyfotizaci [30]. Dickey et al ve své studii na kadaverech provedli sedm podélných nářezů ve vazivovém aparátu, pevnost byla i při této lézi snížena o polovinu [31].
Implantace perkutánní interspinózní náhrady InSpace je jednoduchá metoda, u níž nebyly zaznamenány prakticky žádné komplikace. Perioperační komplikace uváděli Barbagallo et al u osmi ze 69 pacientů [32]. Ve čtyřech případech došlo k dislokaci implantátu a ve čtyřech případech ke zlomení processus spinosus, byly pozorovány i spontánní zlomeniny spinózního výběžku L4 při dvousegmentové stabilizaci – L3 – L4 a L4 – L5. Tyto komplikace souvisí s implantací spaceru X STOP. Při implantaci náhrady Coflex referují Chung et al oboustrannou únavovou zlomeninu dolních kloubních výběžků [33]. V našem souboru jsme nezaznamenali žádnou zlomeninu spinózního výběžku. Tento problém může souviset s designem a materiálem (titan), ze kterého jsou referované implantáty (X STOP, Coflex) vyrobeny.
Závěr
Implantací perkutánně zavedené rozpěrky došlo v tříletém sledovacím období k výraznému zlepšení jak v klinických výsledcích, tak v radiologických parametrech. Implantace je technicky nenáročná a není zatížena per ‑ či pooperačními komplikacemi. K nesporným výhodám patří rychlá pooperační vertikalizace a možnost časné rehabilitace. Nutná je přísná indikace pacientů určených k operaci. Jedná se zejména o stanovení tíže stenózy a vyloučení kyfotizace v operovaném segmentu. V indikovaných případech hodnotíme léčbu jako velmi efektivní, s možností rychlé rekonvalescence a návratu k plnohodnotnému životu.
Přijato k recenzi: 26. 6. 2014
Přijato do tisku: 12. 1. 2015
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Michael Mrůzek
Neurochirurgická klinika
LF OU a FN Ostrava
tř. 17. listopadu 1790
708 52 Ostrava-Poruba
e-mail: michael.mruzek@centrum.cz
Sources
1. Paleček T, Mrůzek M, Fedáková H, Holáňová R. Lumbální laterální spinální stenóza degenerativního původu. Rehabilitácia 2009; 46(4): 237 – 243.
2. Němec F, Ryba L, Repko M, Chaloupka R. Kvalita života u pacientů po operaci degenerativní stenózy bederní páteře po 3 letech sledování. Acta Chir Orthop Traum Cech 2010; 77 : 484 – 488.
3. Katz JN, Lipson SJ, Lew RA, Globler LI, Einstein JN, Brick GWet al. Lumbar laminectomy alone with instrumented or noninstrumented arthrodesis in degenerative lumbar spinal stenosis. Patient selection, cost and survival outcomes. Spine 1997; 22(10): 1123 – 1131.
4. Murphy DR, Hurwitz EL, Gregory AA, Clary R. A non‑surgical approach to the management of lumbar spinal stenosis: a prospective observational cohort study. BMC Musculoskelet Disord 2006; 16 : 1471 – 1474.
5. Aota Y, Niwa T, Yoshikawa K, Fujiwara A, Asada T, Saito T.Magnetic resonance imaging and magnetic resonance myelography in the presurgical diagnosis of lumbar foraminal stenosis. Spine 2007; 32(8): 896 – 903.
6. Rudinský B et al. Spinálna chirurgia II. In: Paleček T (ed). Lumbální stenóza páteřního kanálu. 1. vyd. Bratislava: SAP 2012 : 29 – 33.
7. Lauryssen C. Technical advances in minimally invasive surgery: direct decompression for lumbar spinal stenosis. Spine 2010; 35 (Suppl 26): S287 – S293. doi: 10.1097/ BRS.0b013e3182023268.
8. Collignon F, Fransen P. Treatment of symptomatic degenerative lumbar spinal stenosis by a percutaneous stand - alone implant. Neurochirurgie 2010; 56(1): 3 – 7. doi: 10.1016/ j.neuchi.2009.12.003.
9. Náhlovský et al. Neurochirurgie. In: Málek V (ed). Spinální bederní stenóza. 1. vyd. Praha: Galén 2006 : 368 – 372.
10. Swanson KE, Lindsay DP, Hsu KY, Zucherman JF, Yerby SA. The effects of an interspinous implant on intervertebral disc pressures. Spine 2003; 28(1): 26 – 32.
11. Fairbank JCT, Pynsent PB. The Oswestry disability index. Spine 2000; 25(22): 2940 – 2952.
12. Christie SD, Song JK, Fessler RG. Dynamic interspinous process technology. Spine 2005; 30 (Suppl 16): S73 – S78.
13. Hrabálek L, Wanek T, Adamus M. Léčba juxtafacetárních cyst bederní páteře perkutánní dynamickou interspinózní stabilizací: prospektivní studie. Acta Chir Orthop Traumatol Cech 2012; 79(2): 144 – 149.
14. Hobart J, Gilkes C, Adams W, German T. Interspinous spacers for lumbar foraminal stenosis: formal trials are justified. Eur Spine J 2013; 22 (Suppl 1): S47 – S53. doi: 10.1007/ s00586 ‑ 012 ‑ 2650 ‑ z.
15. Wilke HJ, Drumm J, Haussler K, Mack C, Steudel I, Kettler A. Biomechanical effect of different lumbar interspinous implants on flexibility and intradiscal pressure. Eur Spine J 2008; 17(8): 1049 – 1056. doi: 10.1007/ s00586 ‑ 008 ‑ 0657 ‑ 2.
16. Richards JC, Majumdar S, Lindsey DP, Beaupré GS, Yerby SA. The treatment mechanism of an interspinous proces implant for lumbar neurogenic intermittent cladication. Spine 2005; 30(7): 744 – 749.
17. Richter A, Schutz Ch, Hauck M, Halm H. Does an interspinous device (Coflex) improve the outcome of decompressive surgery in lumbar spinal stenosis? One year follow up of a prospective case control study of 60 patients. Eur Spine J 2010; 19(2): 283 – 289. doi: 10.1007/ s00586 ‑ 009 ‑ 1229 ‑ 9.
18. Polly DW jr, Santos ERG, Mehbod AA. Surgical treatment for the painful motion segment. Spine 2005; 30 (Suppl 16): 44 – 51.
19. Rudinský et al. Spinálna chirurgia II. In: Hrabálek L (ed). Perkutánní interspinózní dynamická stabilizace bederní páteře (In Space). 1. vyd. Bratislava: SAP 2012 : 127 – 130.
20. Lazaro BC, Brasiliense LBC, Sawa AGU, Reyes PM, Theodore N, Sonntag VK et al. Biomechanics of a novel minimally invasive lumbar interspinous spacer: effects of kinematice, facet loads, and foraminal height. Neurosurgery 2010; 66 (Suppl 3): 126 – 132. doi: 10.1227/ 01.NEU.0000348561.59062.A2.
21. Mayer HM, Zentz F, Siepe C, Korge A. Percutaneous interspinous distraction for the treatment of dynamic lumbar spinal stenosis and low back pain. Oper Orthop Traumatol 2010; 22(5 – 6): 495 – 511. doi: 10.1007/ s00064 ‑ 010 ‑ 1004 ‑ 4.
22. Mayer HM, Korge A. Microsurgical decompression of degenerative lumbar spinal stenosis. Eur Spine J 2009; 18(12): 1989 – 1990. doi: 10.1007/ s00586 ‑ 009 ‑ 1221 ‑ 4.
23. Richards JC, Majumdar S,Lindsey DP, Beaupré GS,Yerby SA. The treatment mechanism of an interspinous proces implant for lumbar neurogenic intermittent claudication. Spine 2005; 30(7): 744 – 749.
24. Hrabálek L, Novotný J, Koluchová J, Vaverka M, Kalita O,Langová K. Změny parametrů páteře po implantaci bederní interspinósní rozpěrky DIAM. Cesk Slov Neurol N 2009; 72/ 105(4): 337 – 342.
25. Siddiqui M,Karadimas E,Nicol M, Smith FW, Wardlaw D. Influence of X stop on neural foramina and spinal canal area in spinal stenosis. Spine 2006; 31(25): 2958 – 2962.
26. Zucherman JF, Hsu KY, Hartjen CA, Mehalic TF, Implicite DA, Martin MJ et al. A prospective randomized multi‑center study for the treatment of lumar spinal stenosis with the X STOP interspinous implant: 1‑year results. Eur Spine J 2004; 13(1): 22 – 32.
27. Kuchta J, Sobottke R, Eysel P, Simons P. Two‑year results of interspinous spacer implantation in 175 patients with neurologic intermittent claudication due to lumbar stenosis. Eur Spine J 2009; 18(6): 823 – 829. doi: 10.1007/ s00586 ‑ 009 ‑ 0967 ‑ z.
28. Leahy JC, Mathias KJ, Heaton A, Shepherd DE, Hukins DW,Deans WF et al. Design of spinous process hooks for flexible fixation of the lumbar spine. Proc Inst Mech Eng 2000; 214(5): 479 – 487.
29. Talwar V, Lindsey DP, Fredrick A, Hsu KY, Zucherman JF,Scott AY. Insertion loads of the X STOP interspinous process distraction system designed to treat neurogenic intermittent claudication. Eur Spine J 2006; 15(6): 908 – 912.
30. Kim KA, McDonald M, Pik JH, Khoueir P, Wang MY. Dynamic interspinous spacer technology for posterior stabilisation: case control study on the safety, sagittal angulation, and pain outcome at 1‑year follow‑up evaluation. Neurosurg Focus 2007; 22(1): E7.
31. Dickey JP, Gillespie KA. Biomechanical role of lumbar spine ligaments in flexion and extension: determination using a parallel linkage robot and a porcine model. Spine 2004; 29(11): 1208 – 1216.
32. Barbagallo GM, Olindo G, Corbino L, Albanese V. Analysis of complication in patients treated with the X STOP interspinous proces decompresion system: proposal for a novel anatomic scoring system for patient selection and review of the literature. Neurosurgery 2009; 65(1): 111 – 120. doi: 10.1227/ 01.NEU.0000346254.07116.31.
33. Chung KJ,Hwang YS, Koh SH. Stress fracture of bilateral posterior facet after insertion of interspinous implant. Spine 2009; 34(10): 380 – 384. doi: 10.1097/ BRS.0b013e31819fd3a0.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2015 Issue 2-
All articles in this issue
- Progredující demence s parkinsonizmem a poruchami chování – od prvních příznaků k neuropatologické diagnóze (kazuistika)
- Kongenitální centrální hypoventilační syndrom (Ondinina kletba)
- Neurologická komplikace hepatitidy E – kazuistika
- Neurologické projevy Behçetovy nemoci – kazuistika
- Úspešne liečená depresia u pacienta s epilepsiou – kazuistika
- Zánětlivý pseudotumor imitující intrakraniální, konvexitární meningeom – kazuistika
- Neuromyelitis optica
- Radiologické hodnocení lumbální spinální stenózy a jeho klinická korelace
- Agresivní hemangiom obratle
- Použití antipsychotik u nemocných s demencí
- Skrat u karotických endarterektomií zvyšuje riziko ischemického iktu
- Chirurgická léčba laterální bederní stenózy perkutánně zavedeným interspinózním implantátem
- Chirurgický přístup k tumorům thalamu
- Možnosti ovlivnění diplopie při paralytickém strabizmu konzervativní léčbou
- Dotazník funkcionální komunikace (DFK) – validace originálního českého testu
- Penilní vibrostimulace u pacientů s míšním poraněním
- Registr mechanických rekanalizací u akutního iktu – pilotní výsledky multicentrického registru
- Rozdiely medzi pohlaviami v klinických prejavoch a výskyte porúch spánku u pacientov s Parkinsonovou chorobou – populačná štúdia
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Agresivní hemangiom obratle
- Neuromyelitis optica
- Kongenitální centrální hypoventilační syndrom (Ondinina kletba)
- Radiologické hodnocení lumbální spinální stenózy a jeho klinická korelace
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


