-
Medical journals
- Career
Porucha spánku s rytmickými pohyby
: I. Příhodová
: Neurologická klinika 1. LF UK a VFN
: Cesk Slov Neurol N 2012; 75/108(4): 415-419
: Review Article
Rytmické pohyby (RM) vázané na spánek (jactatio capitis et corporis nocturna) jsou většinou přechodným fyziologickým projevem u kojenců a batolat. Mají ráz stereotypních, opakovaných rytmických pohybů hlavy, šíje a trupu, méně často končetiny (bouchání hlavou, kolébání trupem, rotace hlavy a trupu do stran, pohyby končetinou). V některých případech přetrvávají během dětství nebo dospělosti a jsou spojeny s narušením spánku, denními projevy spánkové deprivace nebo s rizikem úrazu. RM spojené s klinickými projevy jsou považovány za poruchu spánku s rytmickými pohyby (RMD). RM se objevují při usínání a během povrchního spánku, ale mohou se vyskytovat ve všech spánkových stadiích. Vzhledem k intenzitě pohybů také často dochází k narušení spánku celé rodiny. Etiologie a patogeneze není známa. Při výskytu RM v kojeneckém a batolecím věku není terapie nutná. U RMD se v terapii uplatňují různé psychoterapeutické postupy a krátkodobé podávání benzodiazepinů. Jako spouštěcí faktor RM se může uplatnit obstrukční spánková apnoe nebo syndrom neklidných nohou. Noční polysomnografie napomáhá přesné diagnostice včetně přidružených spánkových poruch.
Klíčová slova:
rytmické pohyby ve spánku – jactatio capitis et corporis nocturna – porucha spánku s rytmickými pohybyÚvod
fyziologický projev spojený především s obdobím usínání a povrchního spánku u kojenců a batolat [1,2]. Přestože do 5. roku je patrný jejich výrazný ústup [3], mohou přetrvávat do pozdějšího věku nebo do dospělosti [4,5]. V některých případech se objevují v průběhu celé noci, vedou k narušení spánku, denním projevům spánkové deprivace a jsou spojeny s rizikem úrazu. Stávají se tak zdravotním problémem a jsou označovány jako porucha spánku s rytmickými pohyby (Rhythmic Movement Disorder, RMD) [1,6].
RM tak lze považovat za fyziologický i patologický fenomén, v závislosti na věku manifestace a klinických příznacích [7]. RM během noci někdy ruší spánek celé rodiny a přinášejí obtíže v sociální oblasti. Je pravděpodobné, že RM nebo RMD se u starších dětí a dospělých vyskytují častěji, než se předpokládalo, ale nevedou k vyhledání lékaře [5].
Charakteristika a klinické projevy
RM se ve své typické podobě vážou na období usínání, povrchního spánku a nočních probouzení. Při přetrvávání RM do pozdějšího dětství a dospělosti byl popsán výskyt ve všech spánkových stadiích [5,8–18]. U některých pacientů byla patrná výlučná vazba na paradoxní (REM) spánek [19–22], což vedlo ke spekulacím o možné souvislosti s poruchou chování v REM spánku [7,20]. Současný výskyt RM a poruchy chování v REM spánku dokumentovaly jednotlivé kazuistiky [23,24].
Polysomnografické záznamy kojenců a batolat s RM nebyly prováděny. Proto není jasné, zda jsou pohyby v tomto věku opravdu vázány pouze na usínání a povrchní spánek [17].
Klinické projevy mají charakter opakovaných, stereotypních rytmických pohybů postihujících velké svalové skupiny trupu, hlavy a šíje, někdy i končetin. Podle charakteru pohybu se RM dělí na několik typů [1,6]:
- Kolébání tělem (body rocking) – dítě v poloze na břiše opřené o kolena a ruce rytmickým kývavým pohybem posunuje trup ve směru předozadním.
- Bouchání hlavou (head banging) – rytmické údery hlavou o polštář nebo matraci, zpravidla v poloze na břiše, méně často dochází vsedě k úderům záhlaví do stěny nebo do postranice postele.
- Otáčení hlavou nebo trupem ze strany na stranu (head rolling, body rolling) – rytmické kývavé pohyby hlavy nebo těla ze strany na stranu. Při otáčení hlavy a trupu do strany jsou někdy horní končetiny pokrčeny před obličejem a účastní se rytmického pohybu.
- Pohyby končetinou – údery o podložku nebo pohyby končetinou do stran (leg banging, leg rolling).
Jednotlivé typy pohybů se mohou mezi sebou kombinovat [25–27] a mohou být provázeny rytmickými, někdy i dost hlasitými zvuky. RM mají frekvenci 0,5–2 Hz, trvají nejčastěji minuty, v některých případech až hodinu [28]. Dají se přerušit oslovením, dotykem nebo jiným vnějším podnětem. Pohyby při usínání si děti pamatují, na pohyby během nočního spánku bývá amnézie.
Protože rytmická aktivita vázaná na období spánku je v dětském věku častým fyziologickým projevem a s vývojem dítěte ustupuje [3,24], jsou RM považovány za poruchu spánku pouze v případě, že mají klinické důsledky [1,6]: narušují noční spánek, vedou k významným denním projevům spánkové deprivace, jsou spojeny s rizikem úrazu anebo způsobují úrazy. Snížená kvalita spánku se projevuje zhoršením kognitivních funkcí (poruchy soustředění, paměti), poruchami nálady a emoční labilitou, ospalostí nebo v dětském věku hyperaktivitou. Asociace s denními projevy narušeného spánku byla popsána zejména při přetrvávání RM do školního a pozdějšího věku [10,11,17,18,20,25,30]. U dětí s přetrvávajícími RM byl pozorován výskyt poruchy pozornosti s hyperaktivitou (ADHD) [12,18,22,31]. Naopak u pacientů s ADHD byl zaznamenán vyšší výskyt RM (až 22 %) [32].
V lehkých formách se vyskytují jednotlivé epizody RM během noci. Při RMD se objevují četné každonoční epizody, někdy nakupené v sérii [7]. Zejména pohyby hlavou mohou být velmi intenzivní a údery hlavou o matraci nebo postranice postele jsou natolik hlasité, že ruší spánek celé rodiny.
RM, které nemají vazbu pouze na období usínání a spánku, ale jsou velmi časté i během dne, se vyskytují u pacientů s jiným základním onemocnění – s mentální retardací, pervazivní vývojovou poruchou nebo slepotou [2]. U těchto pacientů a zejména během denních RM byla popsána zranění lebky, měkkých částí hlavy, subdurální krvácení, disekce karotidy nebo katarakta [4]. V případě RM vázaných na spánek u dítěte bez jiného základního onemocnění je riziko závažného poranění minimální [1,4], přesto byl tento bod zavzat do kritérií RMD. Diagnostická kritéria pro RMD jsou uvedena v tab. 1. Předchozí Mezinárodní klasifikace spánku řadila tuto jednotku mezi parasomnie vázané na přechod spánku a bdění, v současné verzi je zařazena do kategorie abnormních pohybů vázaných na spánek [1]. RM nezávisle na sobě poprvé popsali již v roce 1905 Zappert a Cruchet. Cruchet je nazval usínacími rytmy a Zappert poprvé použil termín jactatio capitis nocturna [4].
1. Rytmické pohyby související se spánkem. Diagnostická kritéria poruchy spánku s rytmickými pohyby podle ICSD-2 (American Academy of Sleep Medicine) [1,6]. ![Rytmické pohyby související se spánkem. Diagnostická kritéria poruchy spánku s rytmickými pohyby podle ICSD-2 (American Academy of Sleep Medicine) [1,6].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/a71243bd7db0d90311d854e329fdd2c2.png)
Epidemiologie
RM při usínání a v povrchním spánku se objevují u značného procenta normálně se vyvíjejících kojenců a batolat a do 5. roku věku jejich výskyt klesá (v 9 měsících byl výskyt u 66 % dětí, v 18 měsících u 33 %, v 5 letech u 5 % dětí) [3]. U některých dětí se méně výrazně RM projevují také během dne za bdělosti, nejčastěji v období klidu, například při jízdě autem nebo poslechu hudby, sledování televize [1]. Nejčastějšími RM u kojenců bylo kolébání trupem, po 1 roce věku převažovaly pohyby hlavou, zpočátku bouchání hlavou a ve 2–3 letech otáčení hlavou do strany [3].
Průměrný věk začátku RM je 9 měsíců, začátek po 18. měsíci je vzácný [2,4]. Ojediněle byl popsán začátek RM u dospělých v souvislosti s traumatem hlavy a herpetickou encefalitidou [4]. Byl zaznamenán familiární výskyt RM až ve 20 % [33,34] a vyšší výskyt u chlapců [5,7].
I když RM často ustupují do 10. roku věku [12,33], jejich přetrvávání není zřejmě tak neobvyklé, jak se dříve soudilo [4,5]. Výskyt RM během spánku si lidé nepamatují, proto je RMD pravděpodobně poddiagnostikována [5]. Studie, která zjišťovala výskyt parasomnií, zaznamenala u 3 % 13letých dětí přetrvávající kolébání trupem [35]. Jaký je výskyt v dospělosti, není známo. Byly popsány jednotlivé kazuistiky a skupiny pacientů, z nichž nejpočetnější je soubor 24 pacientů [5].
Etiologie a patogeneze
V kojeneckém a batolecím věku jsou RM považovány za věkově vázaný fyziologický projev. Kolébání a houpání jsou techniky používané k uspávání dětí celá století. RM vázané na spánek jsou považovány za naučenou formu sebestimulace či autoerotického chování [29]. Stimulují vestibulární ústrojí, mají příjemný a uklidňující účinek a napomáhají navození spánku [2,3,36].
Výskyt RM souvisí s vývojovými milníky během prvního roku věku. Podle některých pozorování je kolébání trupem a bouchání hlavou spojeno s rychlejším psychomotorickým vývojem, protože stimulace vestibulárního systému pozitivně ovlivňuje motorický systém [29]. Tato teorie však nebyla podpořena žádnou prospektivní studií [7].
Za vyvolávající faktory RM byl zejména dříve považován stres, citová deprivace a nedostatečná zevní stimulace [8]. Může jít o chování cílené k získání pozornosti okolí, o formu pasivně agresivního chování nebo o manévr sloužící k uvolnění úzkosti [28]. Laberge et al našli u dětí s přetrvávajícím kolébáním trupem vyšší skóre úzkosti [35].
Tyto teorie však nestačí k vysvětlení přetrvávajících RM a RMD. Původně fyziologický fenomén se stává patologickým, uspávací rituál se u části dětí mění v pohybový stereotyp, který se prolíná do všech spánkových stadií a narušuje spánek. Vynořují se otázky, zda RM kojenců a malých dětí patří do stejné kategorie jako RM spojené s narušením spánku [17,18,20]. Patofyziologický mechanizmus přetrvávajících RM je nejasný. Pravděpodobně jsou podmíněny poruchou motorické kontroly během spánku. Spekuluje se o významu tzv. centrálního generátoru motorických vzorců, který se pravděpodobně uplatňuje při klinických projevech parasomnie a epilepsie [37]. Tato geneticky naprogramovaná neuronální síť umístěná v mozkovém kmeni (součást retikulární formace) kontroluje primitivní vrozené pohybové vzorce a je pod inhibičním vlivem kortexu, zejména prefrontální oblasti. Nezralost inhibičního kortikálního systému v kojeneckém věku může být odpovědná za normální výskyt RM a jejich přetrvávání je spojené s dysfunkcí tohoto systému z různých příčin [7,23].
Volní ráz pohybů a jejich mimovolní charakter během spánku vedl k další hypotéze, a to že se jedná o formu operant-ního podmiňování, kdy RM vedou k odstranění nebo zmírnění nepříjemných pocitů, a jsou tak posilovány [5].
RM mají vazbu na kolísání hloubky spánku a na probouzecí reakce během noci [7,38]. Stavy, které způsobují opakovaná noční probouzení, mohou spouštět RM, podobně jako je tomu u parasomnie nebo u epileptických záchvatů. Byly popsány RM vázané na probouzecí reakce při obstrukční spánkové apnoe a jejich zlepšení nebo vymizení při léčbě apnoe [5,39]. RM mohou být vědomým manévrem, který ulevuje nepříjemným pocitům a nutkání k pohybu při syndromu neklidných nohou [40–42].
Diagnostika a diferenciální diagnostika
U malých dětí má podobný ráz stereotypií cucání palce nebo dumlání dudlíku. V diferenciální diagnostice připadá v úvahu také bruxizmus, třes nohy při usínání, masturbace, tiky, jiné mimovolní pohyby, epileptické záchvaty, periodické pohyby končetinami ve spánku, spánkový myoklonus a porucha chování v REM spánku [1,2,4,6,43].
K diagnostice většinou stačí popis klinických příznaků anebo domácí video [4,28]. Některé práce z poslední doby však zdůrazňují význam noční polysomnografie pro včasnou diagnostiku, posouzení míry narušení spánku a vyloučení přidružené poruchy spánku (zejména obstrukční spánkové apnoe) [26,39]. Polysomnografie je indikována zejména v případech nejasné anamnézy, atypických, častých nebo intenzivních pohybů. Epizody se mohou vyskytovat v bdělosti anebo jakémkoliv stadiu spánku v návaznosti na probouzecí reakci anebo bez ní. Na obr. 1 a 2 jsou RM v delta a REM spánku bez předchozí probouzecí reakce. Na záznamu jsou patrné typické rytmické vysokovoltážní pohybové artefakty ve všech svodech.
1. Rytmické pohyby v hlubokém spánku – 30sekundový úsek nočního polysomnografického záznamu během delta spánku. Rytmické vysokovoltážní artefakty ve všech svodech, se zvýšením svalového napětí v EMG. Před začátkem RM není patrná probouzecí reakce ze spánku. 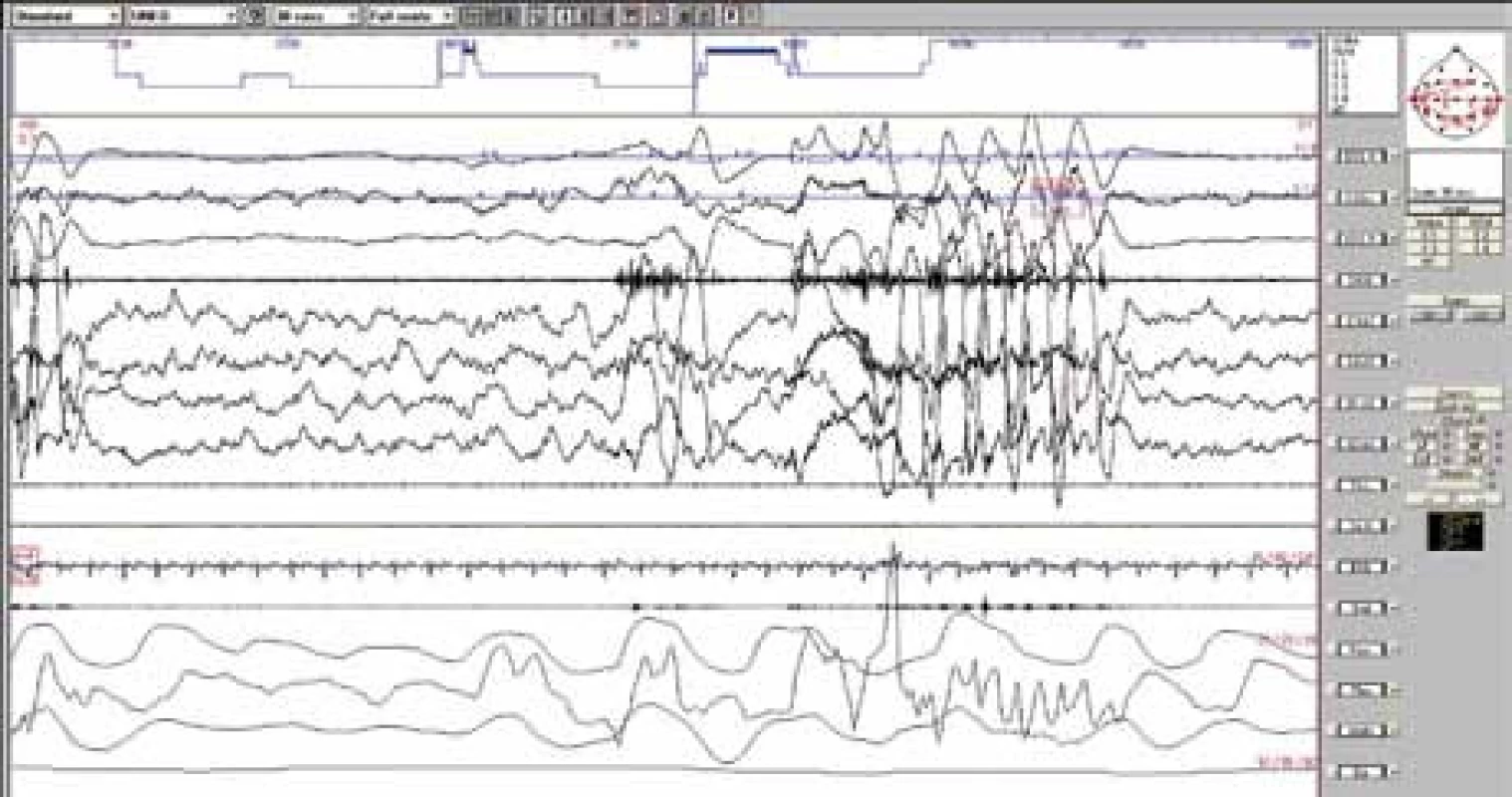
Svody směrem shora: 1–3: pohyby očí, 4: povrchové EMG svalů brady, 5–8: EEG, 9–10: povrchové EMG svalů bérce vpravo a vlevo, 11: EKG, 12: dýchací zvuky, 13–16: respirační parametry, 17: perkutánní oxymetrie. 2. Rytmické pohyby během REM spánku – 30sekundový úsek nočního polysomnografického záznamu. 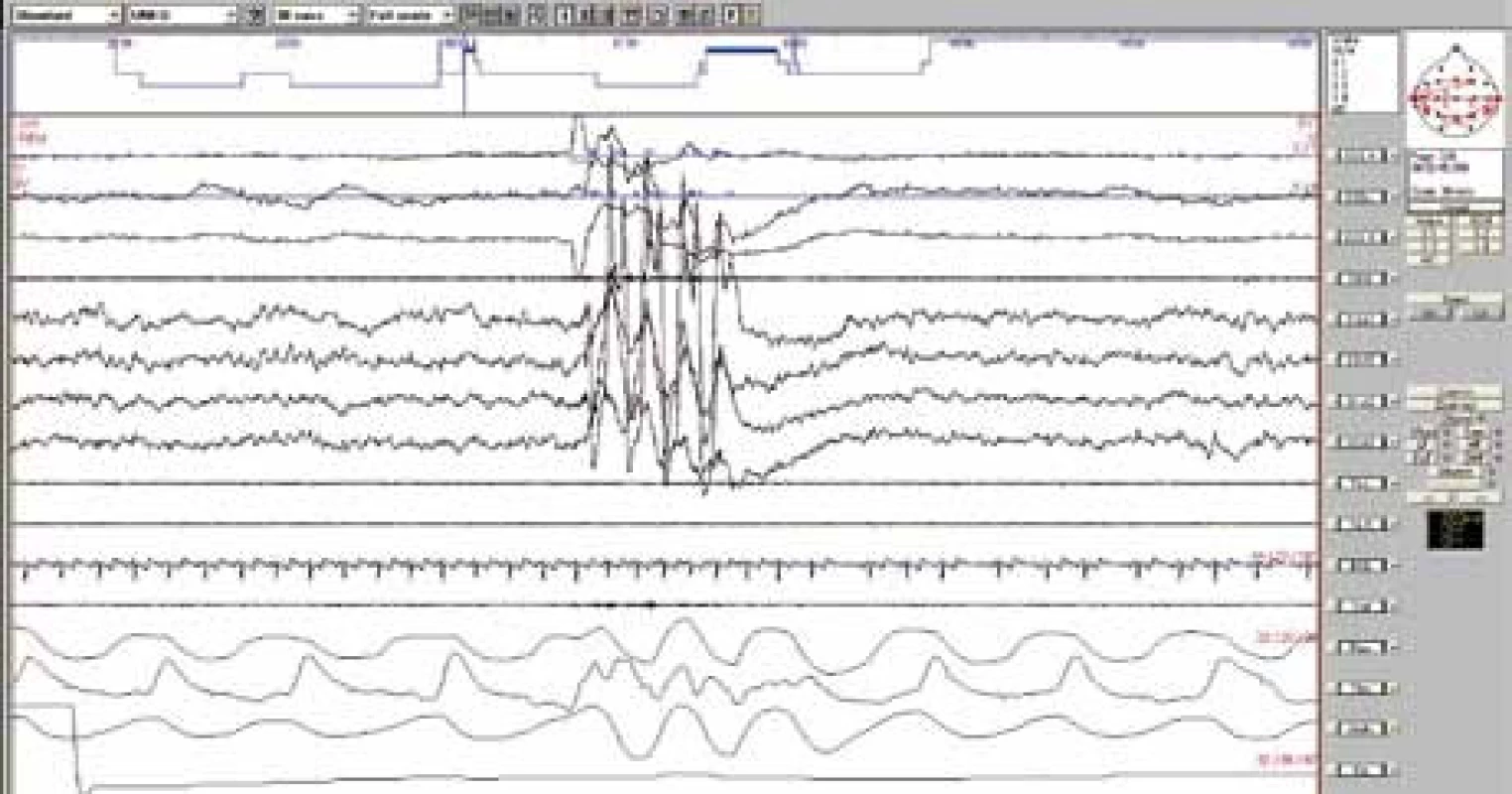
Svody směrem shora: 1–3: pohyby očí, 4: povrchové EMG svalů brady, 5–8: EEG, 9–10: povrchové EMG svalů bérce vpravo a vlevo, 11: EKG, 12: dýchací zvuky, 13–16: respirační parametry, 17: perkutánní oxymetrie. Léčba
V typickém případě RM u malého dítěte je namístě obeznámit rodiče s podstatou potíží a ujistit je, že pohyby nejsou zdravotní porucha, mají tendenci se zmírňovat a vymizet s věkem dítěte. Doporučuje se, aby rodiče nevěnovali pohybům přílišnou pozornost, neboť tím je mohou posilovat (dítě používá pohyby jako manévr k přilákání pozornosti rodiče). Zároveň má mít dítě zajištěn dostatek rodičovské pozornosti během dne. Postel je vhodné odtáhnout ode zdi, aby se dítě nemohlo zranit, a opatřit postranicemi, aby při pohybech nespadlo z postele. Někdy se doporučuje vypolštářování obvodu postele nebo helma na hlavu, vymizení pohybů bylo zaznamenáno při spánku na vodní matraci [4,28].
Pokud jsou RM vázány hlavně na usínání, doporučuje se omezit dobu na lůžku. Etzioni et al [36] uplatnili metodu třítýdenní kontrolované spánkové restrikce, s přechodným podáním hypnotik. Cílem bylo navodit mírnou spánkovou deprivaci a naučit dítě usínat bez RM.
Při léčbě RMD se uplatňují také různé behaviorální techniky, jejichž snahou je přerušit pohyby dítěte jinou aktivitou nebo jiným rytmickým pohybem (doporučuje se např. metronom). Uplatní se také systém odměn. Pozitivní efekt měla v některých případech léčba hypnózou [7,28].
Z farmakologické léčby se nejlépe osvědčilo krátkodobé podání klonazepamu 2–3 týdny v dávce 0,5–1 mg večer [7,11,25–27,44]. Tato léčba měla dlouhodobý efekt – někteří pacienti byli sledováni 2–3 roky [7]. Pozitivní efekt na zmírnění RM mělo již jednorázové podání klonazepamu [25,26]. Byl také popsán pozitivní účinek citalopramu [31]. S různým efektem byl podáván rovněž oxazepam, klobazam, imipramin, gabapentin, antihistaminika, karbamazepin [4,28].
Závěr
U většiny dětí jsou RM vázané na spánek přechodným projevem bez klinických důsledků.
Vzhledem k možnosti jejich přetrvávání do pozdějšího věku a dospělosti i narušení spánku se zdůrazňuje nutnost jejich včasného rozpoznání a terapeutického řešení [4,36].
V diagnostice RMD a možných spouštěcích faktorů v podobě přidružené spánkové poruchy (obstrukční spánková apnoe) může napomoci noční polysomnografie a podrobná anamnéza (syndrom neklidných nohou) [26,39]. Řada aspektů této poruchy je zatím nevyjasněná: důvod přetrvávání RM a jejich výskytu ve všech spánkových stadiích, možná asociace mezi ADHD a RMD a RMD a poruchou chování v REM spánku
Videosnímek k tomuto článku naleznete zde.
Podpořeno výzkumným záměrem MŠM 0021620849 a projektem PRVOUK-P26/LF1/4.
MUDr. Iva Příhodová, Ph.D.
Neurologická klinika
1. LF UK a VFN
Kateřinská 30
128 00 Praha 2
e-mail: iprih@lf1.cuni.cz
Přijato k recenzi: 19. 1. 2012
Přijato do tisku: 9. 2. 2012
Sources
1. American Academy of Sleep Medicine. The International Classification of Sleep Disorders. Diagnostic and Coding manual. 2nd ed. Westchester, IL: American Academy of Sleep Medicine 2005 : 193–196.
2. Thorpy MJ, Glovinsky PB. Headbanging (jactatio capitis nocturna). In: Kryger MH, Roth T, Dement WC (eds). Principles and practice of sleep medicine. Philadelphia: WB Saunders 1989 : 648–654.
3. Klackenberg G. Rhythmic movements in infancy and early childhood. Acta Paediatr Scand Suppl 1971; 224 : 74–83.
4. Hoban TF. Rhythmic movement disorder in children. CNS Spectrums 2003; 8(2): 135–138.
5. Mayer G, Wilde-Frenz J, Kurella B. Sleep related rhythmic movement disorder revisited. J Sleep Res 2007; 16(1): 110–116.
6. Šonka K, Nevšímalová S. Abnormní pohyby související se spánkem. In: Nevšímalová S, Šonka K
(eds). Poruchy spánku a bdění. Praha: Galén 2007:
243–264.
7. Manni R, Terzaghi M. Rhythmic movements during sleep: a physiological and pathological profile. Neurol Sci 2005; 26 (Suppl 3): s181–s185.
8. Walsh JK, Kramer M, Skinner JE. A case report of jactatio capitis nocturna. Am J Psychiatry 1981; 138(4): 524–526.
9. Reimao R, Lemmi H. Jactatio capitis nocturnus: report of a case in an adult. Arq Neuropsyquiatr 1985; 43(1): 86–90.
10. Bastuji H. Rhythms of falling asleep persisting in adults. Two cases without mental deficiency. Neurophysiol Clin 1994; 24(2): 160–166.
11. Chisholm T, Morehouse RL. Adult headbanging: sleep studies and treatment. Sleep 1996; 19(4):
343–346.
12. Dyken ME, Lin-Dyken DC, Yamada T. Diagnosing rhythmic movement disorder with video-polysomnography. Pediatr Neurol 1997; 16(1): 37–41.
13. Alves RS, Aloe F, Silva AB, Tavares SM. Jactatio capitis nocturna with persistence in adulthood. Case report. Arq Neuropsiquiatr 1998; 56(3B): 655–657.
14. Kaneda R, Furuta H, Kazuto K, Arayama K, Sano J,
Koshino Y. An unusual case of rhythmic movement disorder. Psychiatry Clin Neurosci 2000; 54(3):
348–349.
15. Happe S, Ludemann P, Ringelstein EB. Persistence of rhythmic movement disorder beyond childhood: a videotape demonstration. Mov Disord 2000; 15(6): 1296–1298.
16. Hashizume Y, Yoshijima H, Uchimura A, Maeda H.
Case of head banging that continued to adolescence. Psychiatry Clin Neurosci 2002; 56(3):
255–256.
17. Kohyama J, Matsukura F, Kimura K, Tachibana N.
Rhythmic movement disorder: polysomnographic study and summary of reported cases. Brain Dev 2002; 24(1): 33–38.
18. Štěpánová I, Nevšímalová S, Hanušová J. Rhythmic movement disorder in sleep persisting into childhood and adulthood. Sleep 2005; 28(7): 851–857.
19. Gagnon P, De Koninck J. Repetitive head movements during REM sleep. Biol Psychiatry 1985; 20(2): 176–178.
20. Kempenaers C, Bouillon E, Mendlewicz J. A rhythmic movement disorder in REM sleep: A case report. Sleep 1994; 17(3): 274–249.
21. Anderson KN, Smith IE, Shneerson JM. Rhythmic movement disorder (head banging) in an adult during rapid eye movement sleep. Mov Dis 2006; 21(6): 866–867.
22. Mattewald A, Casturi L, Subramanian S. A child with REM sleep disturbance. J Clin Sleep Med 2010; 6(1): 97–100.
22. Manni R, Terzaghi M. Rhythmic movements in idiopathic REM sleep behavior disorder. Mov Dis 2007; 22(12): 1797–1800.
24. Xu Z, Anderson KN, Shneerson JM. Association of idiopathic rapid eye movement sleep behavior disorder in an adult with persistent, childhood onset rhythmic movement disorder. J Clin Sleep Med 2009; 15(4): 374–375.
25. Merlino G, Serafini A, Dolso P, Canesin R, Valente M,
Gigli CL. Association of body rolling, leg rolling and rhythmic feet movements in a young adult: a video-polysomnographic study performed before and after one night of clonazepam. Mov Dis 2008; 23(4):
602–607.
26. Su Ch, Miao J, Liu Y, Liu R, Lei G, Zhang W
et al. Multiple forms of rhythmic movements in adolescent boy with rhythmic movement disorder. Clin Neurol Neurosurg 2009; 111(10):
896–899.
27. Janković SM, Sokić DV, Vojvodić NM, Ristić AJ, Kostić VS. Multiple rhythmic movement disorders in a teenager boy with excellent response to clonazepam. Mov Dis 2008; 18(3): 215–219.
28. Mindell JA, Owens JA. Head banging and body rocking. In: Mindell JA, Owens JA. A clinical guide to pediatric sleep. Philadelphia: Lippincott Williams Wilkins 2003 : 97–105.
29. Sallustro F, Atwell CW. Body rocking, head banging, and head rolling in normal children. J Pediatr 1978; 93(4): 704–708.
30. Bonakis A, Kritikou I, Vagiakis E, Nanas S, Papageorgiou SG. A familial case of sleep rhythmic movement disorder persistent into adulthood; approach to pathophysiology. Mov Dis 2011; 26(9):
1770–1772.
31. Vogel W, Stein DJ. Citalopram for head banging. J Am Acad Child Adolesc Psychiatry 2000; 39(5):
544–545.
32. Silvestri R, Gagliano A, Aricò I, Calarese T, Cedro C,
Bruni O et al. Sleep disorders in children with Attention-Deficit/Hyperactivity Disorder (ADHD) recorded overnight by video-polysomnography. Sleep Med 2009; 10(10): 1132–1138.
33. Kravitz H, Rosenthal V, Teplitz Z, Murphy I, Lesser R.
A study of headbanging in infants and children. Dis Nerv Syst 1960; 21 : 203–208.
34. Kavey NB, Jewitch DE, Bloomingdale E, Gidro-Frank S. Jactatio capitis nocturna: a longitudinal study of a boy with familial history. Sleep Res 1981; 10 : 208.
35. Laberge L,Tremblay RE, Vitaro F, Montplaisir J. Development of parasomnias from childhood to early adolescence. Pediatrics 2000; 106(1): 67–74.
36. Etzioni T, Katz N, Hering E, Ravid S, Pillar G. Controlled sleep restriction for rhythmic movement disorder. J Pediatr 2005; 147(3): 393–395.
37. Tassinari CA, Rubolli G, Gardella E, Cantalupo G, Calandra-Buonaura G, Vendovello M et al. Central pattern generator for a common semiology in fronto limbic seizures and parasomnias. A neuroethologic approach. Neurol Sci 2005; 26(S): 225–232.
38. Manni R, Terzaghi M, Sartori I, Veggiotti P, Parrino L. Rhythmic movement disorder and cyclic alternating pattern during sleep: A video-polysomnoghraphic study in a 9-year old boy. Mov Dis 2004; 19(10): 1186–1190.
39. Chirakalwasan N, Hassan F, Kaplish N, Fetterolf J, Chervin RD. Near resolution of sleep related rhythmic movement disorder after CPAP for OSA. Sleep Med 2009; 10(4): 497–500.
40. Lombardi C, Provini F, Vetrugno R, Plazi G, Lugaresi E, Mantagna P. Pelvic movements as a rhythmic motor manifestation associated with restless legs syndrome. Mov Dis 2003; 18(1): 110–113.
41. Walters AS, Hening WA, Chockroverty S. Frequent occurrence of myoclonus while awake and at rest, body rocking and marching in place in a subpopulation of patients with restless legs syndrome. Acta Neurol Acand 1988; 77(5): 418–421.
42. Gharagozlou P, Seyffert M, Santos M, Chokroverty S. Rhythmic movement disorder associated with respiratory arousals and improved by CPAP titration in a patient with restless legs syndrome and sleep apnea. Sleep Med 2009; 10(4): 501–503.
43. Khan A, Auger RR, Kushida CA. Ramar K. Rhythmic movement disorder. Sleep Medicine 2008; 9(3): 329–330.
44. Manni R, Tartara A. Clonazepam treatment of RMD. Sleep 1997; 20(9): 812.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2012 Issue 4-
All articles in this issue
- Clinical and Imaging Parameters of Immunomodulating Therapy in Multiple Sclerosis
- Spatial Navigation in Physiological and Pathological Ageing
- Rhythmic Movement Disorder
- Optic Nerve Sheath Meningiomas – a Review of Current Treatment Options
- Identification of Prognostic Factors for Thrombolytic Therapy in Patients with Acute Stroke – Analysis of the SITS Registry
- Isolated Sphenoid Sinusitis – Possible Cause of Headache and Severe Complications
- Cerebral Arachnoid Cysts in Adults – Retrospective Analysis of the Results of Surgical Treatment
- Hyperbaric Oxygen Therapy of Severe Traumatic Brain Injury in Children and Adolescents
- Obstructive Sleep Apnea Therapy with CPAP Reduces Independently the Levels of A-FABP and CRP
- A Coagulopathy Following Craniocerebral Injury in Children and Adolescents
- The Computer-Assisted Quantitative Sensory Testing – Normative Data
- The Evaluation of Intraepidermal Nerve Fiber Density in Skin Biopsy – Normative Data
- The Oswestry Questionnaire, Version 2.1a – Results in Patients with Lumbar Spinal Stenosis, Comparison with the Previous Version of the Questionnaire
- Lewis- Sumner Syndrome – a Case Report
- Austrian Syndrome: Pneumococcal Meningitis, Pneumonia and Endocarditis – a Case Report
- Intraoperative Monitoring of Anorectal Sphincter Complex during a Surgery in Children with Anorectal Malformations
- An Association between Neonatal Jaundice and Autism
- Primary Extradural Meningioma Presenting as Garcin’s Syndrome – a Case Report
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Cerebral Arachnoid Cysts in Adults – Retrospective Analysis of the Results of Surgical Treatment
- Rhythmic Movement Disorder
- Isolated Sphenoid Sinusitis – Possible Cause of Headache and Severe Complications
- The Oswestry Questionnaire, Version 2.1a – Results in Patients with Lumbar Spinal Stenosis, Comparison with the Previous Version of the Questionnaire
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

