-
Medical journals
- Career
Intraspinální lumbální synovi ální cysty I.
Přehled problematiky
Authors: M. Häckel; P. Vaněk
Authors‘ workplace: Neurochirurgická klinika 1. LF UK a IPVZ, ÚVN Praha
Published in: Cesk Slov Neurol N 2009; 72/105(1): 18-23
Category: Review Article
Overview
Článek je přehlednou prací písemnictví zabývajícího se historií, epidemiologií, vývojem diagnostiky a léčby intraspinálních synoviálních kloubních cyst bederní páteře (ILSC). ILSC jsou patologické výchlipky kloubní synoviální výstelky. Patofyziologicky je třeba odlišovat ILSC od atypických lumbálních cyst shrnovaných běžně do skupiny „diskálních cyst“. Diagnostickou metodou detekce ILSC je MR. Konzervativní metody, analgetická a fyziatrická léčba mohou mít u části nemocných dobrý efekt a měly by předcházet chirurgickým metodám u symptomatických cyst s výjimkou těch ILSC, které působí zánikové neurologické příznaky nebo působí útlak či ohrožují CNS (mícha). Miniinvazivní metody (injekce kortikoidů aj.) mají dobrý efekt u značné části nemocných. U velkého procenta ošetřených je efekt časově omezen a nemocní jsou vystaveni recidivě symptomů. Chirurgická léčba onemocnění spočívá v resekci cysty a uvolnění NS, nejčastěji laminektomií. Diskuze o vhodnosti použití primární dézy zároveň s dekompresí je stále otevřena a srovnávací validní studie dosud nejsou k dispozici. Na článek navazuje práce Intraspinální lumbální synoviální cysty II. Vlastní výsledky.
Klíčová slova:
bederní synoviální cysty – degenerativní onemocnění páteře – kořenové příznaky – dekomprese páteřního kanáluHistorie, názvosloví
Synoviální kloubní cysty byly poprvé popsány mimo axiální skelet, a to na periferních kloubních spojeních (Baker, 1877), Von Gruber (1882) prokázal extradurální cystu v oblasti bederní páteře na kadáveru. Klinické nálezy cysty uložené při facetách meziobratlových kloubů bederní páteře uvádějí v německé literatuře až v roce 1950 Vosschulte a Berger a v roce 1967 Schollner [1–3]. Za první popis v anglosaském písemnictví je považována práce autorů Kao et al z roku 1968, s užitím názvu Lumbar Intraspinal Extradural Ganglion Cyst a Synovial Cyst of the Spinal Facet z roku 1974 [4,5]. Nejstarší klasifikace, založená na obou autorových původních popisech, tj. dělení na cysty synoviální (které obsahují synoviální výstelku) a cysty gangliální (které výstelku neobsahují), se příliš neužívá. Ve světle nových histopatologických poznatků uvedené jednoduché dělení neobstojí, mj. i proto, že většina recentně běžně referovaných gangliálních cyst synoviální výstelku obsahuje. Dnes se v písemnictví nejčastěji užívá nejspíše názvu Intraspinal Lumbar Synovial Cysts (ILSC), nebo topicky přesnějšího pojmenování PLL/AF (Posterior Longitudinal Ligament, příp. Articular Facet) ganglion cysts, které více zohledňuje odlišný pohled na obě dvě dnes uznávané a jinak definované skupiny cyst v rámci ILSC.
Epidemiologie, etiopatologie, histologie
Prevalence ILSC je udávána okolo 2,3%, hodnota mírně kolísá (0,2–2,8%) dle různých literárních zdrojů. Symptomatické cysty postihují spíše muže než ženy, udáváný poměr (M : Ž) kolísá od 2 : 1 k 1 : 1, největší procento postižených je v 6. dekádě věku [6,7]. Příčina vzniku ILSC není detailně známa. Uvažuje se o souvislosti s artrózou zadních meziobratlových kloubů (spondylatróza, v angl. písemnictví také osteoarthritis), nejčastěji pozorovanou v předposledním L4/5 a posledním kloubním spojení bederní páteře L5/S1, méně častý je jejich výskyt v segmentu L3/L4 či L2/3. Naprostá převaha (88–99%) spinálních synoviálních kloubních cyst je referována v bederním úseku páteře [8–10]. O dalších příčinách ILSC se vede diskuze, uvažuje se o podílu traumatu [11,12]. Někteří autoři zvažují roli segmentární instability při vzniku cysty, instabilita je ale ve většině prací považována spíše za následek vývoje ILSC, případně jejich léčby. ILSC patofyziologicky patří mezi kloubní cysty, které se běžně vyskytují u kloubních spojení na končetinách (krajiny zápěstí, kolena, kotníku, kloubů nohy aj.) nebo při meziobratlových skloubeních jiných (krčního, hrudního) oddílů páteře s výjimkou křížové kosti [1,13–16]. ILSC bývají ze skupiny ostatních gangliálních kloubních cyst vyčleňovány především pro své anatomické a klinické (chirurgické) konsekvence. Uvedené vztahy jsou dány intraspinálním uložením cyst, hlavně možným vztahem k nervové tkáni, ale přímá souvislost (komunikace) mezi ganglii nervových kořenů a ILSC se obvykle neprokáže. Patofyziologicky vznikají ILSC stejnými mechanizmy jako u ostatních kloubních spojení, tj. cystickým vychlípením synoviální řasy z nadprodukce kloubní ochranné tekutiny při postižení kloubu (nejčastěji myxomatózní) degeneraci. Stěna cysty je složena z fibrokolagenózní pojivové tkáně, kryté epitelem. Plněna bývá synoviální tekutinou obsahující eozinofilní bílkovinný materiál s histiocyty (foamy appearing), které obvykle adherují ke stěně cysty (obr. 1), vzácněji mohou být přítomny bublinky vzduchu. Cysta může vycházet z formované stopky, která obyčejně obsahuje okrsky tukové tkáně. Obvykle cysty vznikají:
- a) při mediálním okraji facet kloubu (zygoapofyzeální spojení, „Z-joint“), odtud užívaný název Lumbar Zygapophyseal Joint Cyst (LZJC), příp. Juxtafacet Cyst (JFC), a expandují směrem do laterálního recesu páteřního kanálu (obr. 2, 6, 7) [17–21]. Řada dalších pozorování uvádí středočárové uložení cysty v těsné souvislosti se žlutým vazem a propagací předním směrem do páteřního kanálu (obr. 3) [22]. Popisovaný „juxtafacetární typ“ cysty (tj. LZJC, JFC aj.) často komunikuje s přilehlou kloubní dutinou či synoviální výstelkou šlachové pochvy blízkého svalu. S tkání meziobratlové ploténky (bez synoviální výstelky) či prostorem ventrálně od zadního podélného vazu komunikuje zcela výjimečně.
- b) druhou velkou skupinou ILSC jsou cysty s těsným vztahem k zadnímu podélnému vazu, nejčastěji tzv. PLL (Posterior Longitudinal Ligament) cysts. Řada autorů navíc zahrnuje do této skupiny všechny ILSC vzdálené od facetárního spojení (Central Intraspinal Ectopic Ganglion Cysts), kam patří např. cysty v neuroforaminech (intra-, trans , extraforaminal cysts), příp. cysty dalších lokací: Far Lateral Juxtafacet Cysts (obr. 4) [22–26]. Náleží sem v širším slova smyslu nejen skupina vlastních PLL-cyst, ale i cysty z annulus fibrosus [27] či nedávno popsaná skupina vzácně nalézaných, tzv. discal cysts, které komunikují nebo jsou přímo uloženy v meziobratlové ploténce (obr. 5) [28–30]. Stěna „ploténkové“ cysty je složena z tuhé fibrózní pojivové tkáně [30], u jiného typu z myxoidně degenerované tkáně meziobratlové ploténky, ve vyhřezlém materiálu disku v okolí cysty jsou pozorovány hmoty vzniklé apoptózou chondrocytů [32]. Ve světle histologických poznání o „ploténkové“ skupině ILSC zavádějí někteří autoři pojem Intracanalicular Discal Cyst, který se ale příliš nevžil. V poslední době lze spíše pozorovat trend ke zjednodušení klasifikace a všechny jmenované názvy ve skupině „předních“ cyst (PLL-, far lateral juxtafacet-, annulus fibrosus- či non juxtafacet cysts) synonymizovat. Pro jednoduchost autoři doporučují název „disc cysts“ [33]. Systematické vyčlenění zvláště posledně jmenované skupiny od ostatních gangliových juxtafacetárních cyst podporují kromě histopatologických také některé další odlišnosti, např. epidemiologické. Diskální cysty jsou nalézány téměř výlučně u chlapců a mladých mužů, na rozdíl od typických gangliových cyst, které postihují spíše starší část populace [30,31].
Image 1. Intraspinální lumbální synoviální cysta. Histologický řez stěnou cysty. Barvení preparátu hematoxyllin‑eozin, zvětšeno 40×. Preparát zapůjčen laskavostí prim. MUDr. Petra Hrabala z patologického oddělení Ústřední vojenské nemocnice Praha. 
Image 2. Intraspinální lumbální synoviální cysta. Juxtafacetární typ, typické uložení. Schéma – axiální řez: L – tělo bederního obratle, O – oblouk, T – trn, F – facety mezi obratlových kloubů, C – cysta. 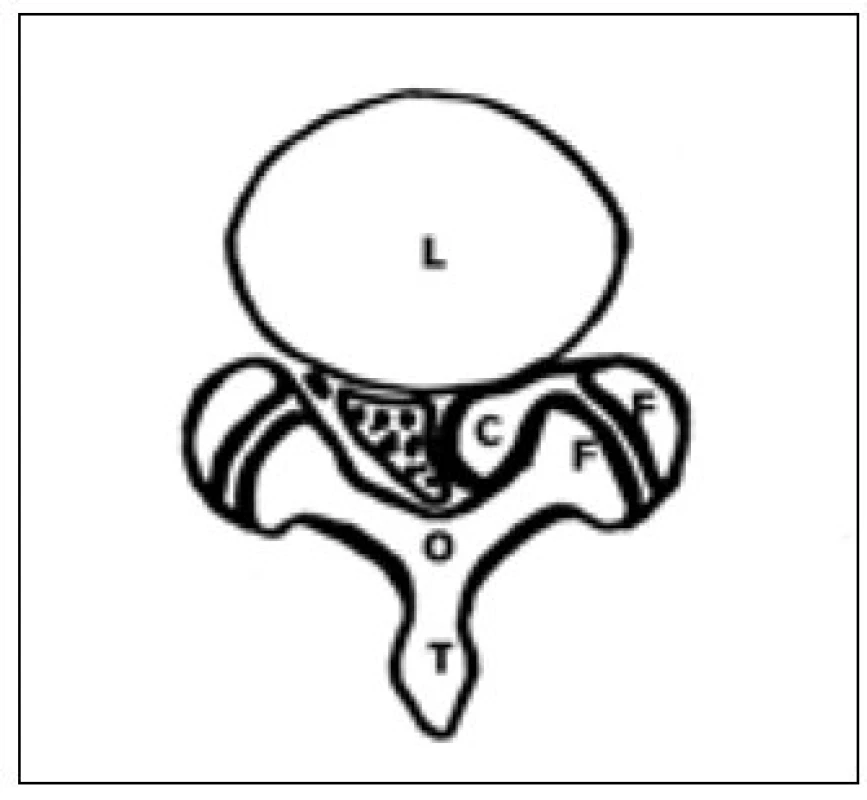
Image 3. Intraspinální lumbální synoviální cysta. Uložení v blízkosti žlutého vazu. Schéma – axiální řez, C – cysta. 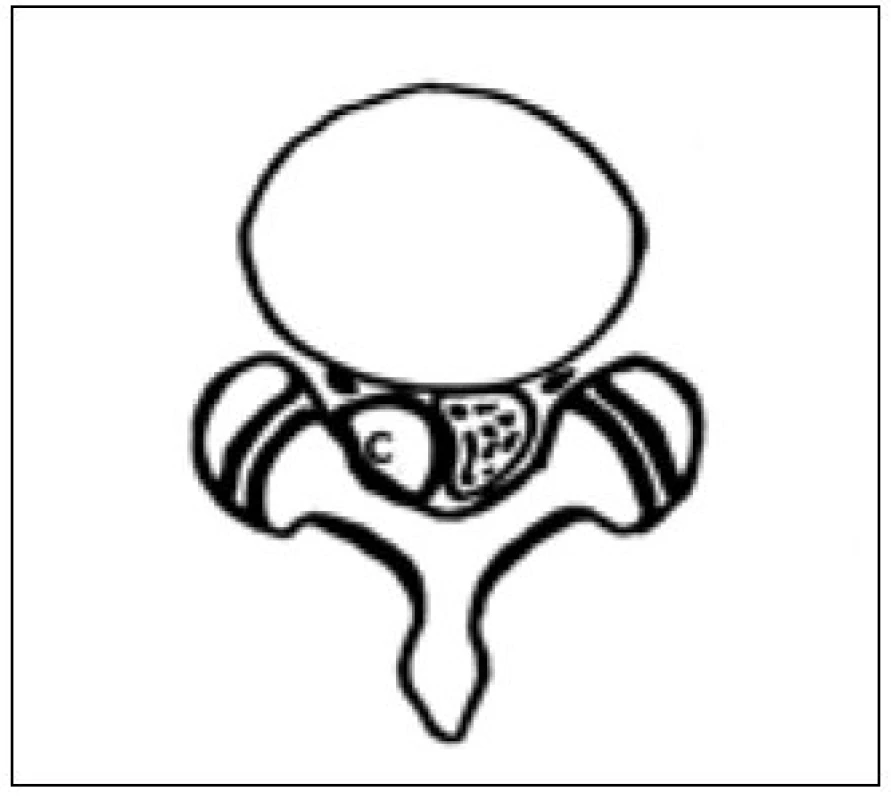
Image 4. Intraspinální lumbální synoviální cysta. „Far lateral“ typ, extraforaminální uložení. Schéma – axiální řez, C – cysta. 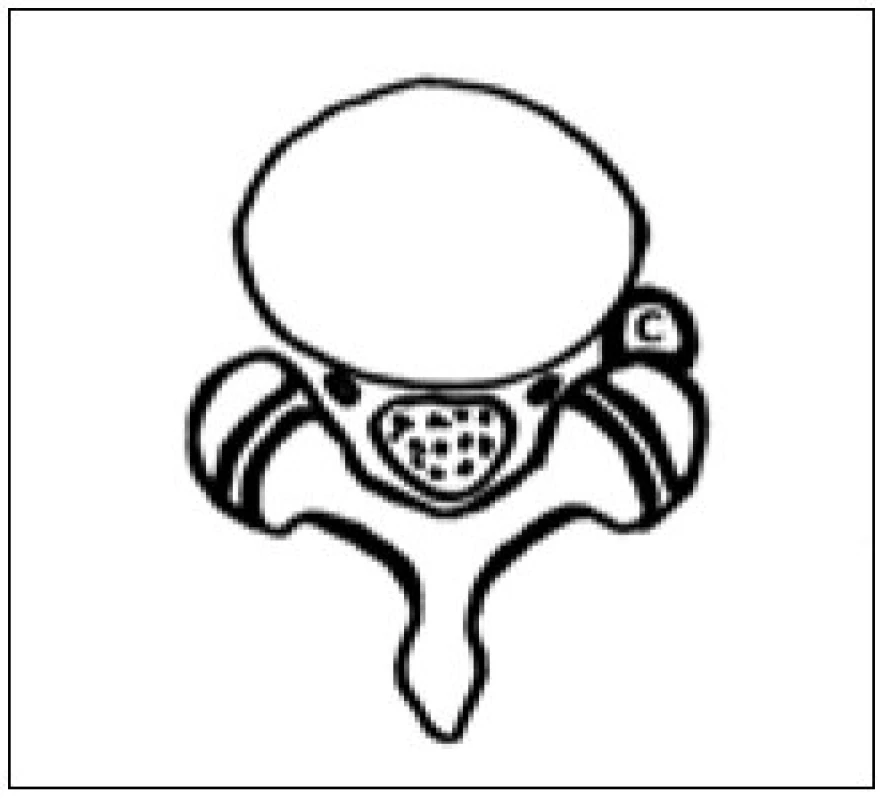
Image 5. Diskální cysta. Uložení v blízkosti zadního podélného vazu. Schéma – axiální řez, C – cysta. 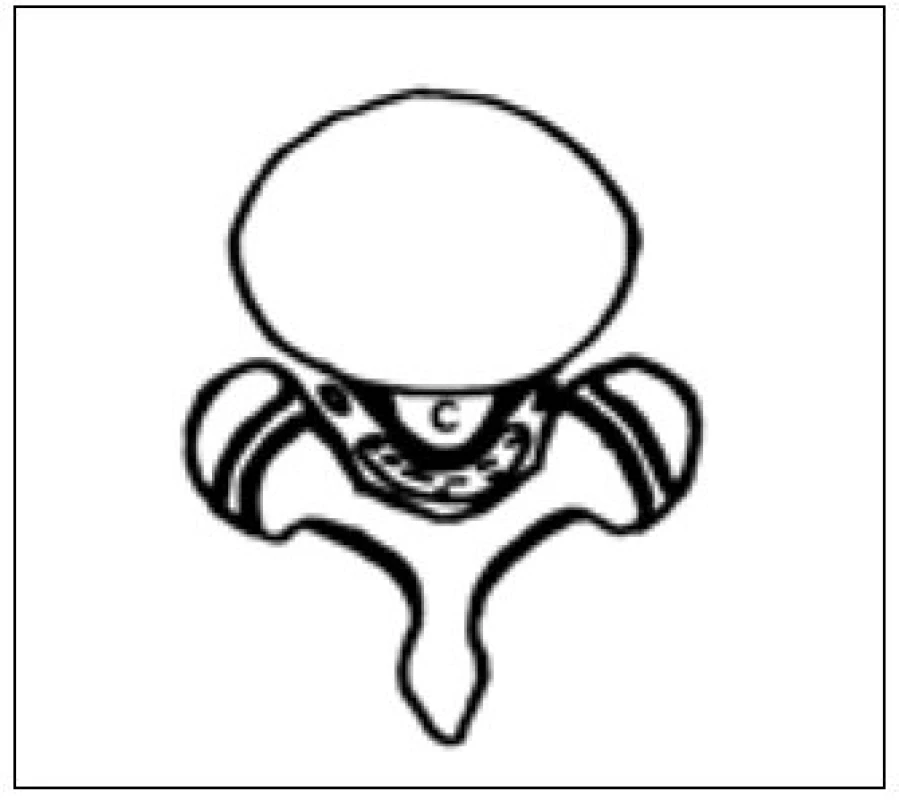
Klinické příznaky
Mezi nejčastější příznaky klinické manifestace ILSC patří lumbalgie (udává se asi čtvrtina celkového počtu nemocných), příp. bolesti zad provázené kořenovou iritací, obvykle jde o izolované postižení míšního kořene s odpovídající (mono-) radikulopatií. Výjimkou není ani postižení více míšních kořenů najednou s odpovídající radikulopatií (různé kořenové iritace uvádí až 85%), asi čtvrtina nemocných trpí projevy neurogenních klaudikací provázenými kořenovými zánikovými motorickými (26%) a senzitivními (18%) příznaky, vzácněji paraparézou [7–9,21,23,33–38]. Posledně jmenovaná symptomatologie je častěji nalézána u nemocných s nálezem oboustranně uložených cyst v jediném segmentu bederní páteře [38,39]. Vzácněji se vyskytují případy rozvoje syndromu caudae equinae, způsobených ILSC, výjimkou je syndrom míšního konu v případě odpovídajícího vysokého uložení cysty [9,40,41]. Dramatický průběh onemocnění bývá referován obvykle v souvislosti s komplikovaným vývojem cysty, nejčastěji krvácením do cysty [42–45], řidčeji krvácením a následnou rupturou cysty do intimní blízkosti NS, obvykle do epidurálního prostoru [46].
Debata o příčinném vztahu ILSC a existencí segmentální instability je stále otevřená. Udává se, že výskyt ILSC je vázán na výskyt přirozené (ne-iatrogenní, např. degenerativní) spondylolistézy až v 60% [6,47]. ILSC, příp. její vícečetný výskyt se může spontánně projevit narušením stability meziobratlového spojení, instabilita ale také často bývá následkem chirurgické léčby (event. jejích komplikací) spočívající v prostém vynětí cysty a narušení kloubního spojení. Kromě případů prokrvácení ILSC jsou popisovány případy infekčního postižení cysty, a to přechodem zánětu z okolí infekcí postižené tkáně (při spondylitidě, spondylodiscitidě) či častěji jako zánětlivá „pseudoseptická“ reakce (event. sekundárně infikovaná) komplikace některého z miniinvazivních výkonů, obvykle po epidurální aplikaci farmak [48–50]. Popisovány jsou také případy spontánního vymizení cysty (viz symptomy) [51].
Grafická vyšetření
Původně byly ILSC detekovány pomocí perimyelografického vyšetření, posléze hlavně prostřednictvím CT [52–55]. Diskografie bývá někdy užívána zároveň jako vyšetřovací metoda (cysta se při ní obvykle naplní kontrastní látkou prostupem z dutiny zobrazovaného disku při rozvoji typické kořenové iritace v dermatomu postiženého kořene), zároveň jako metoda terapeutická, vstupní kanál lze využít pro aplikaci léčebných farmak [48–50]. Recentní diagnostickou metodou je MR [56–60]. ILSC patří mezi extradurální cystické léze a diferenciálně diagnosticky je třeba odlišovat ILSC od Tarlovových epineurálních cyst, enterických a dermoidních cyst, cystických schwannomů (a dalších příbuzných neurofibrilárních neoplazmat), od extradurálních arachnoidálních cyst či od cystických lézí spojených s některou vrozenou vývojovou vadou (nejčastěji meningokélou). Vzácně se může zaměnit s klinicky manifestními epidurálními varixy [61]. Všechny jmenované léze lze prokázat pomocí MR, kde se v T1 vážení zobrazí jako hypointenzní a v T2 jako hyperintenzní (cystické) útvary s kontrastně se barvícím okrajem po podání gadolinia [56–60].
Léčba
Konzervativní způsoby léčby využívají celkového nebo cíleného podávání protizánětlivě působících farmak, steroidů či fyzioterapii. K necíleným způsobům léčby ILSC je možné řadit i veškerou analgetickou terapii chronické bolesti zad. Jak jsme uvedli v odstavci o klinických příznacích, jsou známy případy spontánního vymizení cysty [51].
Image 6. Intraspinální lumbální synoviální cysta L4/ 5 vlevo. Juxtafacetární typ, typické uložení. MR zobrazení, T2 vážení, axiální rovina. 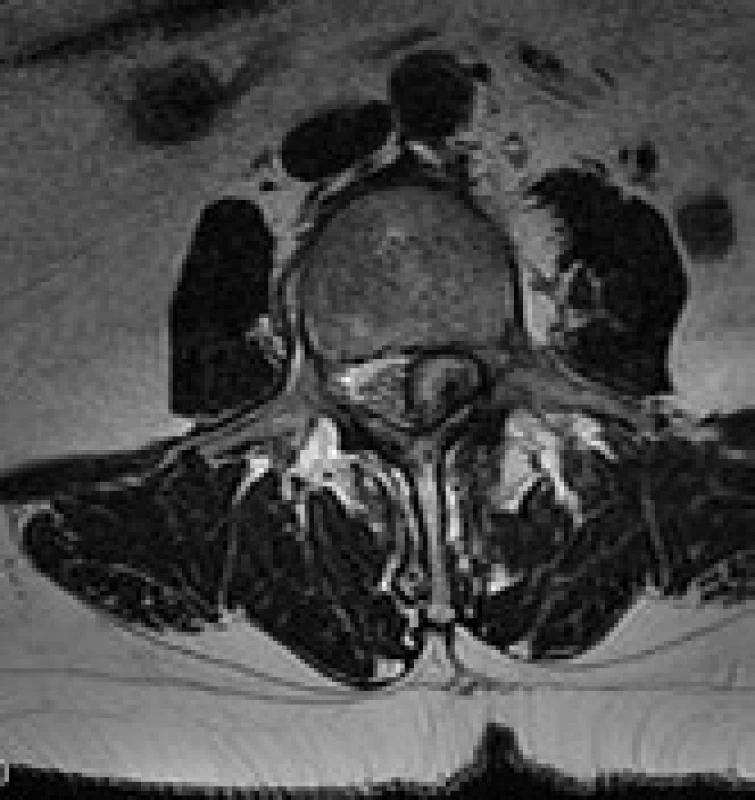
Image 7. Intraspinální lumbální synoviální cysta L4/ 5. Juxtafacetární typ, typické uložení. MR zobrazení, T2 vážení, axiální rovina. 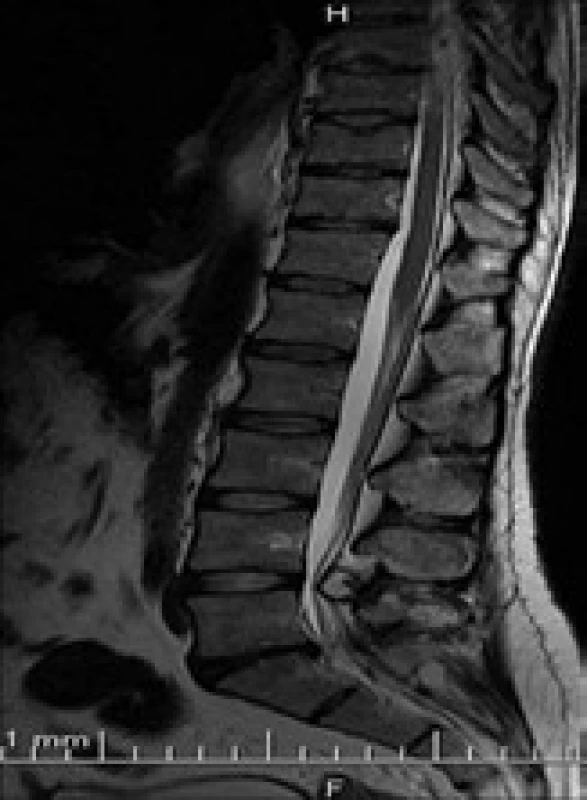
Cílená podávání farmak pomocí miniinvazivních technik tvoří přechod k agresivním způsobům léčby ILSC. Casselman [62] poprvé popisuje perkutánní aplikaci injekce steroidu (pod radiologickou navigací) do meziobratlového kloubu se symptomatickou ILSC v roce 1985. Od té doby uvádí užití a výsledky perkutánních technik řada prací a zároveň s novými výsledky jsou referovány popisy množství rizik a komplikací [34–37,48–50,63]. Ke komplikacím patří především různé „pseudoseptické“ reakce v intimní blízkosti tvrdé pleny až rozvoj tzv. chemické meningitidy (nejčastěji v souvislosti s juxtafacetární aplikací acetátu metylprednizolonu), iatrogenní krvácení a infekce, výjimkou nejsou rovněž různá poškození obalů či přímo nervových struktur [48–50]. Výsledky bývají obvykle referovány v příznivém světle – zlepšení (dobré nebo vynikající výsledky) dosahuje po léčbě dle referencí 66,7–100% nemocných. Parlier et al [36] udávali dokonce 100% zlepšení u souboru 30 nemocných léčených steroidní juxtafacetární injekcí a u 20 z nich (66,7%) efekt trval po dobu tří let (nejméně 9, nejvíce 50 měsíců). Nedávná práce popisuje využití perkutánních technik nejen k cílené punkci kloubní dutiny a aplikaci farmaka (steroidu anebo roztoku NaCl), ale i dilataci cysty pomocí injekce až k ruptuře stěny cysty. U devíti nemocných po „cílené ruptuře“ cysty došlo k vymizení obtíží (radikulárních iritací) a u šesti z nich k úplné radiologicky prokázané regresi cysty [64]. Přes referované výsledky zůstává většina autorů skeptická k rozsahu radikality léčby pomocí miniinvazivní techniky a doporučuje pečlivou observaci nemocných se symptomatickou ILSC zaléčených (byť s dobrým efektem) pomocí perkutánní juxtafacetární injekce [34–37,58–50].
U řady nemocných obtíže i grafický nález přetrvává po absolvování konzervativní i miniinvazivní léčby, nemocní dospějí k některému z chirurgických řešení. Kandidáti chirurgické léčby jsou obvykle nemocní v 4.–8. dekádě věku s převahou mužů (zhruba v poměru 2 : 1). V této souvislosti máme poněkud odlišnou zkušenost, neboť převahu chirurgicky ošetřených nemocných našeho souboru tvoří ženy [65]. Podobnou zkušenost mají autoři z Brna, kteří uvádějí dvě kazuistiky chirurgicky řešených nemocných žen s ILSC [66]. Většina nemocných chirurgicky léčených pro ILSC podstupuje některý z dekompresních výkonů, nejčastěji laminektomii [6,10,71,72]. Snaha chirurga je dosáhnout kompletního odstranění cysty včetně stěny. Artico et al [67], kteří provedli u 23 nemocných chirurgicky léčených pro ILSC v 18 případech úplnou resekci cysty a v pěti případech resekci subtotální, upozorňují na riziko vzniku likvorey v případech, kdy stěna cysty adheruje ke tvrdé pleně a cysta není odstraněna úplně. Riziko vzniku likvorové píštěle zdůrazňuje např. Epsteinová [6], která je uvádí ve vztahu k relativně vysokému počtu subtotálních resekcí cyst v obou svých sledovaných souborech (24 ze 45 v souboru nemocných léčených prostou dekompresí pro ILSC a stenózu páteřního kanálu a 20 ze 35 nemocných léčených prostou dekompresí a stabilizací pro ILSC a spondylolistézu). Literární reference udávají úspěšnost výsledků chirurgické dekomprese (dobré + vynikající) mezi 55 a 75% (6,67–81). Známa je retrospektivní analýza z Mayo Clinic (Rochester, MA, USA), kde bylo během 22 let diagnostikováno 194 nemocných s ILSC (100 mužů, 94 žen, věkového průměru 66 let). Výsledky zjišťované u nemocných chirurgicky léčených laminektomií a resekcí cysty jsou prezentovány jako úspěšné (dobré/excelentní) u 134 nemocných (91%). Ačkoli autoři uvádějí, že u 18 nemocných souboru (~ 9%) byl proveden zároveň některý z typů fúze segmentu, žádné srovnání výsledků u obou skupin (nemocní s dekompresí/fúzí posterolaterálního typu pomocí kostních štěpů bez instrumentace proti nemocným s dekompresí a instrumentovanou posterolaterální fúzí) autoři neprovedli [68]. Trummer et al [69] v metaanalýze chirurgických souborů uvádějí 64% úspěšných výsledků u nemocných se stenózou páteřního kanálu (včetně nálezu ILSC), kteří byli většinou ošetřeni hemi - nebo laminektomií (autoři rozsah snesené části oblouku neuvádějí). Podobné výsledky uvádějí ve svých metaanalýzách i další autoři, Silvers et al (75% úspěšných výsledků u 258 chirurgicky léčených nemocných), Herron et al (72% úspěšných výsledků u 127 chirurgicky léčených nemocných) a další [70–73].
Práce, které hodnotí srovnání instrumentovaných výkonů s neinstrumentovanými (laminektomie a déza), uvádějí často rozdílné výsledky v hodnocení klinických a grafických výsledků a neuvádějí podrobně typy déz (posterolaterální proti např. PLIF) ani rozsah přístupu do páteřního kanálu (transligamentózně proti např. laminektomie). Klinické výsledky vyznívají ve prospěch neinstrumentovaných výkonů (85% úspěšných výsledků u neinstrumentovaných proti 76% úspěšných výsledků u instrumentovaných výkonů). Když ale autoři hodnotili výsledky úspěšné dézy („fusion rate“) v obou skupinách, poměr vyzněl významně (45 vs 85%) ve prospěch instrumentovaných výkonů [74]. Obdobně nestejně vyznívají výsledky ve stejných souborech chirurgicky ošetřených nemocných, a to v závislosti na použité škále hodnocení nemocných. Dotazníková hodnocení (OSWESTRY, SF-36 aj.) většinou poskytují horší výsledky stavu při delším sledování, zatímco chirurgická hodnocení nemocných v ambulancích vyznívají lépe. Airaksinen et al [75] hodnotili výsledky laminektomií u 438 nemocných jako 62% zlepšení, zatímco subjektivní hodnocení nemocnými (zde Oswestry) ukázalo zlepšení jen o 36 bodů (ženy) a 32,3 bodů (muži) během průměrně 4,3 roku od výkonu. Herno et al [76] u 108 nemocných řešených prostou dekompresí (laminektomie, průměrně 1,6 segmentu, jen 9,3% reoperací) získali dotazníkovou akcí (Oswestry) během průměrně 6,8 let sledování výsledky uvádějící zlepšení průměrně o 34,5 bodu a následně nepříliš významné zhoršování po dobu dalších šesti let (zlepšení stavu nemocných zůstávalo stále průměrně o 30,2 bodu proti předoperačnímu stavu po průměrně 12,8 letech sledování). V posledním odstavci citované práce disponují rozsáhlejšími daty, neboť zahrnují veškeré nemocné s lumbální stenózou, případně stenózou a spondylolistézou, kde přítomnost ILSC byla prokázána jen u části nemocných. Práce, které by validním způsobem porovnávaly obě hlavní chirurgické metody léčby (prostá dekomprese vs dekomprese + fúze) a týkaly se výhradně nemocných s ILSC, dosud nejsou k dispozici. Výhradně léčbou nemocných s ILSC se zabývá opakovaně zde citovaná práce Epsteinové [6], která uvádí porovnání chirurgických výsledků jedné metody (prostá dekomprese) ve dvou skupinách nemocných s ILSC, jednak ve skupině nemocných se stenózou páteřního kanálu (a ILSC) a jednak ve skupině nemocných se stenózou páteřního kanálu (a ILSC) a navíc spondylolistézou. Její výsledky jsou ve shodě s většinou citovaných prací stran chirurgického hodnocení (58–63% dobrých/vynikajících výsledků) a obdobně částečná zlepšení vycházejí i ze subjektivního hodnocení nemocnými (zde SF-36 dotazník). Z hlediska hodnocení stability po prosté chirurgické dekompresi uvádí zhoršení u 11% (5 ze 45 nemocných s předoperačním nálezem stenózy a ILSC po výkonu progredovalo do spondylolistézy I. stupně v segmentu) ve skupině nemocných bez předoperačního nálezu olistézy a zhoršení u 31% (11 ze 35 nemocných s předoperačním nálezem olistézy stupně I progredovalo po výkonu do stupně II spondylolistézy). V závěru práce je vysloven předpoklad o možných lepších výsledcích dosažitelných při případném použití druhé chirurgické metody, tj. primární fúzi doprovázející dekompresi páteřního kanálu a resekci cysty.
Závěry
- Lumbální synoviální cysty (ILSC) jsou patologické výchlipky kloubní synoviální výstelky. Patofyziologicky je třeba odlišovat ILSC od atypických lumbálních cyst shrnovaných běžně do skupiny „diskálních cyst“.
- Diagnostickou metodou detekce ILSC je MR.
- Konzervativní metody, analgetická a fyziatrická léčba, mohou mít u části nemocných dobrý efekt a měly by předcházet chirurgickým metodám u symptomatických cyst kromě těch ILSC, které působí kořenové zánikové neurologické příznaky nebo ohrožují či utlačují míchu.
- Miniinvazivní metody (např. injekce kortikoidů do meziobratlového kloubu) mají dobrý efekt u značné části nemocných. U velkého procenta ošetřených je efekt časově omezen a nemocní jsou vystaveni recidivě symptomů.
- Chirurgická léčba onemocnění spočívá v resekci cysty a uvolnění nervových struktur, nejčastěji snesením části nebo celého obratlového oblouku. Diskuze o vhodnosti použití některého z typů fúze v první době (zároveň s dekompresí) je stále otevřena a srovnávací validní studie dosud nejsou k dispozici.
Poděkování: Práce byla podpořena grantem IGA MZ ČR NR–8848.
MUDr. Martin Häckel, CSc.
Ne urochirurgická klinika
1. LF UK a IPVZ
Ústřední vojenská nemocnice
U Vojenské nemocnice 1200
169 02 Praha 6
e‑mail: hackel@uvn.cz
Sources
1. Baker WM. Formation of abnormal synovial cysts in the leg in connection with the joints. St. Bartholomew Hosp Rep 1885; 21 : 177–190.
2. Vossschulte K, Borger G. Anatomische and funktinonelle Untersuchugen über den Bandsheibenprolaps. Langenbecks Arch Klin Chir Ver Dtsch Z Chir 1950; 265(3–4): 329–355.
3. Schöllner D. Ganglion on a vertebral joint. Z Orthop Ihre Grenzgeb 1967, 102(4): 619–620.
4. Kao CC, Uihlein A, Bickel WH, Soule EH. Lumbar intraspinal extradural ganglion cyst. J Neurosurg 1968; 29(2):168–172.
5. Kao CC,Winkler SS, Turner JH. Synovial cyst of the spinal facet. J Neurosurg 1974; 41(3): 372–376.
6. Epstein NE. Lumbar laminectomy for resection of lumbar synovial cysts and coexisting lumbar spinal stenosis or degenerative spondylolisthesis: an outcome study. Spine 2004; 29(9): 1049–1056.
7. Doyle AJ, Merrilees M. Synovial cysts of the lumbar facet joints in a symptomatic population. Spine 2004; 29(8): 874–878.
8. Pendleton B, Carl B, Pollay M. Spinal extradural benign synovial or ganglion cyst: case report and review of the literature. Neurosurgery 1983; 13(3): 322–326.
9. Onofrio BM, Mih AD. Synovial cyst of the spine. Neurosurgery 1988; 22(4): 642–647.
10. Sabo RA, Tracy PT, Weinger JM. A series of 60 juxtafacet cysts: clinical presentation, the role of spinal instability, and treatment. J Neurosurg 1996; 85(4): 560–565.
11. Franck JI, King RB, Petro CB, Kanzer MD. A posttraumatic lumbar spinal synovial cyst. Case report. J Neurosurg 1987; 66(2): 293–296.
12. Awwad EE, Sundaram M, Bucholz RD. Post traumatic spinal synovial cyst with spondylolysis: CT features. J Comput Assist Tomogr 1989;13(2): 334–337.
13. Lunardi P, Acqui M, Ricci G, Agrillo A, Ferrante L. Cervical synovial cysts: case report and review of the literature. Eur Spine Journal 1999; 8(3): 232–237.
14. Fonoff ET, Dias MP, Tarico MA. Myelopathic presentation of cervical juxtafacet cyst: a case report. Spine 2004; 29(23): E538–E541.
15. Doherty PF, Sherman BA, Stein SC, White R. Bilateral synovial cyst sof the thoracic spine: a case report. Surg Neurol 1993; 39(4): 279–281.
16. Stoodley MA, Jones NR, Scott G. Cervical and thoracic juxtafacet cysts causing neurologic deficits. Spine 2000; 25(8): 970–973.
17. Hemminghytt S, Daniels DL, Williams AL, Haughton VM. Intraspinal synovial cysts. Natural history and diagnosis by CT. Radiology 1982; 145(2): 375–376.
18. Howington JU, Connolly ES, Voorhies RM. Intraspinal synovial cysts: 10-year experience at the Ochsner Clinic. J Neurosurg 1999; 91 (Suppl 2): 193–199.
19. Hsu KY, Zucherman JF, Shea WJ, Jeffrey RA. Lumbar intraspinal synovial and ganglion cysts (facet cysts). Ten-year experience in evaluation and treatment. Spine 1995; 20(1): 80–89.
20. Yarde WL, Arnold PM, Kepes JJ, O‘Boynick PL, Wilkinson SB, Batnitzky S. Synovial cysts of the lumbar spine: diagnosis, surgical management, and pathogenesis. Report of eight cases. Surg Neurol 1995; 43(5): 459–464.
21. Kjerulf TD, Terry DW jr, Boubelik RJ. Lumbar synovial or ganglion cysts. Neurosurgery 1986; 19(3): 415–420.
22. Abdullah AF, Chambers TW, Daut DP. Lumbar nerve root copression by synovial cyst of the ligamentum flavum. Report of four cases. J Neurosurg 1984; 60(3): 617–620.
23. Baba H, Furusawa N, Maezawa Y, Uchida K, Kokubo Y, Imura S et al. Ganglion cyst of the posterior longitudinal ligament causing radiculopathy: case report. Spinal Cord 1997; 35(9): 632–635.
24. Barea H, Teschner D, Chouc P, Jeandel P, Brigant JF. Cyst of the lumbar posterior longitudinal ligament. An unusual case of non discal sciatica. J Radiol 1996; 77(8): 579–581.
25. Feldman F, Singson RD, Staron RB. Magnetic resonance imaging of paraarticular and ectopic ganglia. Skeletal Radiol 1989; 18(5): 353–358.
26. Oertel MF, Ryang YM, Gilsbach JM, Rohde V. Lumbar foraminal and far lateral juxtafacet cyst of intraspinal origin. Surg Neurol 2006; 66(2): 197–199.
27. Komberg M. Nerve root compression by a ganglion cyst of the lumbar annulus fibrosus. A case report. Spine 1995; 20 : 1633–1635.
28. Grabel JC, Davis R, Zappulla R. Intervertebral disc space cyst simulating a recurrent herniated nukleus pulposus. Case report. J Neurosurg 1988; 69(1): 137–139.
29. Kono K, Nakamura H, Inoue Y, Okamura T, Shakudo M,Yamada R. Intraspinal extradural cysts communicating with adjacent herniated disk: Imaging characteristics and possible pathogenesis. AJNR Am J Neuroradiol 1999; 20(7): 1373–1377.
30. Chiba K, Toyama Y, Matsumoto M, Maruiwa H, Watanabe M, Nishizawa T. Intraspinal cysts communicating with the intervertebral disc in the lumbar spine. Spine 2001; 26(19): 2112–2118.
31. Marshman LA, Benjamin JC, David KM, King A, Chawda SJ. „Disc cysts“ and „posterior longitudinal ligament ganglion cysts“: synonymous entities? Report of three cases and literature review. Neurosurgery 2005; 57(4): E818.
32. Okada K, Saito H, Nishida J, Miyakoshi N, Takahashi S, Nagasawa H et al. Discal cyst associated with myxoid change and apoptosis of herniated disc materials: a case report. Ups J Med Sci 2007; 112(1): 39–47.
33. Kurz LT, Garfin SR, Unger AS, Thorne RP, Rothman RH. Intraspinal synovial cyst causing sciatica. J Bone Joint Surg Am 1985; 67(6): 865–871.
34. Bjorkengren AG, Kurz LT, Resnick D, Sartoris DJ, Garfin SR. Symptomatic intraspinal synovial cysts: opacification and treatment by percutaneous injection. AJR Am J Roentgenol 1987; 149(1): 105–107.
35. Abrahams JJ, Wood GW, Eames FA, Hicks RW. CT-guided needle aspiration biopsy of an intraspinal synovial cyst (ganglion): case report and review of the literature. AJNR Am J Neuroradiol 1988; 9(2): 398–400.
36. Parlier-Cuau C, Wybier M, Nizard R, Champsaur P, Le Hir P, Laredo JD. Symptomatic lumbar facet joint synovial cysts: clinical assessment of facet joint steroid injection after 1 and 6 months and long term follow up in 30 patients. Radiology 1999; 210(2): 509–513.
37. Shah RV, Lutz GE. Lumbar intraspinal synovial cysts:conservative management and review of the world‘s literature. Spine J 2003; 3(6): 479–488.
38. Baum JA, Hanley EN jr. Intraspinal synovial cyst simulating spinal stenosis. A case report. Spine 1986; 11(5): 487–489.
39. Bozzao A, Floris R, Fraioli C, Ticca L, Simonetti G. „Relapsing-remitting“ bilateral synovial cysts of the lumbar spine. A case report. Neuroradiology 2001; 43(12): 1076–1078.
40. Pendleton B, Carl B, Pollay M. Spinal extradural benign synovial or ganglion cyst: case report and review of the literature. Neurosurgery 1983; 13(3): 322–326.
41. Shaw M, Birch N. Facet joint cysts causing cauda equina compression. J Spinal Disord Tech 2004; 17(5): 442–445.
42. Summers RM, Quint DJ. Case report 712: Hemorrhagic synovial cyst arising from right L2-3 facet point. Skeletal Radiol 1992; 21(1): 72–75.
43. Tatter SB, Cosgrove GR. Hemorrhage into a lumbar synovial cyst causing an acute cauda equina syndrome. Case report. J Neurosurg 1994; 81(3): 449–452.
44. Howling SJ, Kessel D. Case report: acute radiculopathy due to a hemorrhagic lumbar synovial cyst. Clin Radiol 1997; 52 : 73–74.
45. Kaneko K, Inoue Y. Hemorrhagic lumbar synovial cyst. A cause of acute radiculopathy. J Bone Joint Surg Br 2000; 82(4): 583–584.
46. Wait SD, Jones FD, Lonser RR, Lee KS. Symptomatic epidural hematoma caused by lumbar synovial cyst rupture: report of two cases and review of the literature. Neurosurgery 2005; 56(5): E1157.
47. Reust P, Wendling D, Lagier R, Pageaut G, Reverdin A,Jacquet G et al. Degenerative spondylolisthesis, synovial cyst of the zygapophyseal joints, and sciatic syndrome: report of two cases and a review of the literature. Arthritis Rheum 1988; 31(2): 288–294.
48. Nelson DA. Intraspinal therapy using methylprednisolone acetate: twenty-three years of clinical controversy. Spine 1993; 18(2): 278–286.
49. Nelson DA. Dangers from methylprednisolone acetate therapy by intraspinal injection. Arch Neurol 1988; 45(7): 804–806.
50. Plumb VJ, Dismukes WE. Chemical meningitis related to intrathecal corticosteroid therapy. South Med J 1977; 70(10): 1241–1243.
51. Demaerel P, Eerens I, Goffin J, Wilms G. Spontaneous regression of an intraspinal disc cyst. Eur Radiol 2001; 11(11): 2317–2318.
52. Vallée C, Chevrot A, Benhamouda M, Gires F, Wybier M, Sellier N et al. Aspects tomodensitométriques des kystes synoviaux articulaires lombaires à développement intrarachidien. J Radiol 1987; 68(8–9): 519–526.
53. Wang AM, Haykal HA, Lin JC, Lee JH. Synovial cyst sof the lumbar spine: CT evaluation. Comput Radiol 1987; 11(5–6): 253–257.
54. Conrad MR, Pitkethly DT. Bilateral synovial cysts creating spinal stenosis: CT diagnosis. J Comput Assist Tomogr 1987; 11(1): 196–197.
55. Sampson MA, Warren SJ. Acute extradural compression due to an intraspinal synovial cyst: CT and myelogram appearances. Clin Radiol 1990; 41(6): 433–434.
56. Awwad EE, Martin DS, Smith KR jr, Bucholz RD. MR imaging of lumbar juxtaarticular cysts. J Comput Assist Tomogr 1990; 14(3): 415–417.
57. Jackson DE jr, Atlas SW, Mani JR, Norman D. Intraspinal synovial cysts: MR imaging. Radiology 1989; 170(2): 527–530.
58. Davis R, Illiya A, Roque C, Pampati M. The advantage of magnetic resonance imaging in diagnosis of a lumbar synovial cysts. Spine 1990; 15(3): 244–246.
59. Liu SS, Williams KD, Drayer BP, Spetzler RF, Sonntag VK. Synovial cysts of the lumbosacral spine: diagnosis by MR imaging. AJR Am J Roentgenol 1990; 154(1): 163–166.
60. Silbergleit R, Gebarski SS, Brunberg JA, McGillicudy J, Blaivas M. Lumbar synovial cysts: correlation of myelographic, CT, MR, and pathologic findings. AJNR Am J Neuroradiol 1990; 11(4): 777–779.
61. Hanley EN jr, Howard BH, Brigham CD, Chapman TM, Guilford WB, Coumas JM. Lumbar epidural varix as a cause of radiculopathy. Spine 1994; 19(18): 2122–2126.
62. Casselman ES. Radiologic recognition of symptomatic spinal synovial cysts. AJNR Am J Neuroradiol 1985; 6(6): 971–973.
63. Koga H, Yone K, Yamamoto T, Komiya S. Percutaneous CT-guided puncture and steroid injection for the treatment of lumbar discal cyst: a case report. Spine 2003; 28(11): E212–E216.
64. Bureau NJ, Kaplan PA, Dussault RG. Lumbar facet joint synovial cyst: percutaneous treatment with steroid injection and distention: clinical and imaging follow up in 12 patients. Radiology 2001; 221(1): 179–185.
65. Vaněk P, Häckel M. Intraspinální lumbální synoviální cysty II – chirurgická léčba 13 nemocných. Cesk Slov Neurol N 2009; 72/105(1): 61–64.
66. Sova M, Smrčka M, Hušek K. Synoviální cysty bederní páteře – vzácná příčina lumboischialgií. Cesk Slov Neurol N 2000; 63/96(5): 297–299.
67. Artico M, Cervoni L, Carloia S, Stevanato G, Mastantuono M, Nucci F. Synovial cysts: clinical and neuroradiological aspects. Acta Neurochir (Wien) 1997; 139(3): 176–181.
68. Lyons MK, Atkinson JL, Wharen RE, Dean HD, Zimmerman RS, Lemens SM. Surgical evaluation and management of lumbar synovial cysts: Mayo Clinic experience. J Neurosurg. 2000; 93 (1 Suppl): 53–57.
69. Trummer M, Flaschka F, Tillich M, Homann CN, Unger F, Eustacchio S. Diagnosis and surgical management of intraspinal synovial cysts. J Neurol Neurosurg Psychiatry 2001; 70(1): 74–77.
70. Khan AM, Synnot K, Cammissa FP, Girardi FP. Lumbar synovial cysts of the spine: and evaluation of surgical outcome. J Spinal Disord Tech 2005; 18(2): 127–131.
71. Turner JA, Ersek M, Herron L, Deyo R. Surgery for lumbar spinal stenosis. Attempted meta analysis of the literature. Spine 1992; 17(1): 1–8.
72. Silvers HR, Lewis PJ, Asch HL. Decompressive lumbar laminectomy for spinal stenosis. J Neurosurg 1993; 78(5): 695–701.
73. Herron L, Turner JA, Ersek M, Weiner P. Does the Million Behavioral Health Inventory (MBHI) predict lumbar laminectomy outcome? A comparison with the Minnesota Multiphasic Personality Inventory (MMPI). J Spinal Disord 1992; 5(2): 188–192.
74. Fischgrund JS, Mackay M, Herkowitz HN, Brower R,Montgomery DM, Kurz LT. 1997 Volvo Award Winner in Clinical Studies. Degenerative lumbar spondylolisthesis with spinal stenosis: a prospective, randomized study comparing decompressive laminectomy and arthrodesis with and without spinal instrumentation. Spine 1997; 22(24): 2807–2812.
75. Airaksinen O, Herno A, Turunen V, Saari T, Suomlainen O. Surgical outcomes of 438 patients treated surgically for lumbar spinal stenosis. Spine 1997; 22(19): 2278–2282.
76. Herno A, Airaksinen O, Saari T. Long term results of surgical treatment of lumbar spinal stenosis. Spine 1993; 18(11): 1471–1474.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2009 Issue 1-
All articles in this issue
- Hereditární neuropatie
-
Intraspinální lumbální synovi ální cysty I.
Přehled problematiky - Diferenciální diagnostika neuroakantocytóz
- Detekce mikroembolizací pomocí transkraniální dopplerovské sonografie
- Použití titanových a PEEKových implantátů při ALIF stand alone u degenerativního onemocnění lumbosakrální páteře – prospektivní studie
- První zkušenosti s použitím intraoperační MR při resekcích adenomů hypofýzy
- Sclerosis multiplex a komorbidita s iným a uto imunitným ochorením
- Ependymální „čerchování“, typický znak u pacientů s roztroušenou sklerózou mozkomíšní
- Intraspinální lumbální synoviální cysty II – chirurgická léčba 13 nemocných
- Dermatomyozitida asociovaná s mnohočetným myelomem a amyloidózou – kazuistika
- Trombotická trombocytopenická purpura (TTP) u pacientky s roztroušenou sklerózou – kazuistika
- Virtuální pitva pomocí magnetické rezonance – kazuistika
- Možnost predikce průběhu herpetické encefalitidy pomocí magnetické rezonance – kazuistika
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hereditární neuropatie
- Trombotická trombocytopenická purpura (TTP) u pacientky s roztroušenou sklerózou – kazuistika
- Možnost predikce průběhu herpetické encefalitidy pomocí magnetické rezonance – kazuistika
-
Intraspinální lumbální synovi ální cysty I.
Přehled problematiky
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

