-
Medical journals
- Career
Nové postupy v antikoagulační léčbě u seniorů s fibrilací síní
: J. Špác; Bohuslav Kianička
: II. interní klinika LF MU, FN u sv. Anny v Brně
: Kardiol Rev Int Med 2012, 14(1): 22-26
Antikoagulační léčba u seniorů s fibrilací síní představuje jeden z nejčastěji prováděných léčebných postupů s relativně nebezpečným rizikovým profilem. Před zahájením léčby je nutno provést rizikovou stratifikaci, která slouží jako pomůcka k výběru vhodné terapie a zhodnocení rizika vedlejších účinků – krvácení. Donedávna byl jediným antikoagulačním přípravkem warfarin mající řadu nevýhod a rizik. V posledních letech se objevila řada antikoagulačních látek blokujících funkci trombinu nebo koagulačního faktoru X, které v řadě klinických zkoušek prokázaly vyšší účinnost v prevenci tromboembolie spojenou s nižším výskytem krvácení. Nové antikoagulační látky mají nejen řadu výhod, ale také některá omezení (omezení léčebné účinnosti při nedostatečné compliance u kognitivních poruch starších nemocných), která je nutno respektovat v léčbě, tak aby výhody nových přípravků nebyly znehodnoceny nesprávným použitím v praxi.
Klíčová slova:
antikoagulační léčba – fibrilace síní – warfarin – gatrany – xabanyAntikoagulační léčba u seniorů představuje obtížnou kapitolu v prevenci tromboembolických příhod. Tato léčba je indikována téměř u dvou procent populace a dlouhodobě se podává jen v České republice u více než 100 000 pacientů, indikací je převážně profylaxe tromboembolické cévní mozkové příhody.
Výskyt fibrilace síní a tromboembolických komplikací hlavně cévních mozkových příhod exponenciálně stoupá s věkem v souvislosti se změnami ve stáří – chronickým srdečním a ledvinným selháním, změnami koagulačních faktorů – vzestupem fibrinogenu, zvýšenou aktivitou trombocytů, zvýšením výskytu závažných kardiovaskulárních, onkologických a zánětlivých onemocnění. Odhaduje se, že asi 20 % mozkových příhod je kardioembolických a ve skupině tzv. kryptogenních CMP tvořící asi 25 % z celkového počtu CMP může být část tromboembolická při paroxyzmální asymptomatické fibrilaci síní. Incidence fibrilace síní se zdvojnásobuje s každou věkovou dekádou, ve věku 80–89 let je tedy incidence 8–10 %, medián věku nemocných s fibrilací síní je 75 let a přibližně 70 % nemocných s touto arytmií je mezi 65–85 lety. Podíl obyvatelstva starších 65 let se má v roce 2030 zvýšit ze současných 14 % až na 25 %, a lze tedy očekávat i nárůst nemocných s tímto typem arytmie. Tromboembolické komplikace jsou při fibrilaci síní spojeny s trombem v oušku levé síně, ale u části nemocných může jít o embolizace ateromatózních plátů z aorty nebo karotid. Nejcitlivější metodou k detekci trombu v levé síni je transezofageální echokardiografie, protože nejvíce trombů je v oušku levé síně, které je transtorakální echokardiografií nezobrazitelné. Fibrilace síní zvyšuje riziko cévní mozkové příhody (CMP) pětinásobně než u stejně starých osob bez fibrilace síní a riziko úmrtí plynoucí z této příhody dvakrát. Řada starších nemocných s fibrilací síní má také poruchy kognitivních funkcí, přesto že CMP neprodělali. Na poruše kognitivních funkcí se mohou podílet jak drobné mikroembolizace, tak i opakované hypoperfuze při přechodných tachyarytmiích se vznikem drobných ischemických ložisek bez poruchy motorických funkcí.
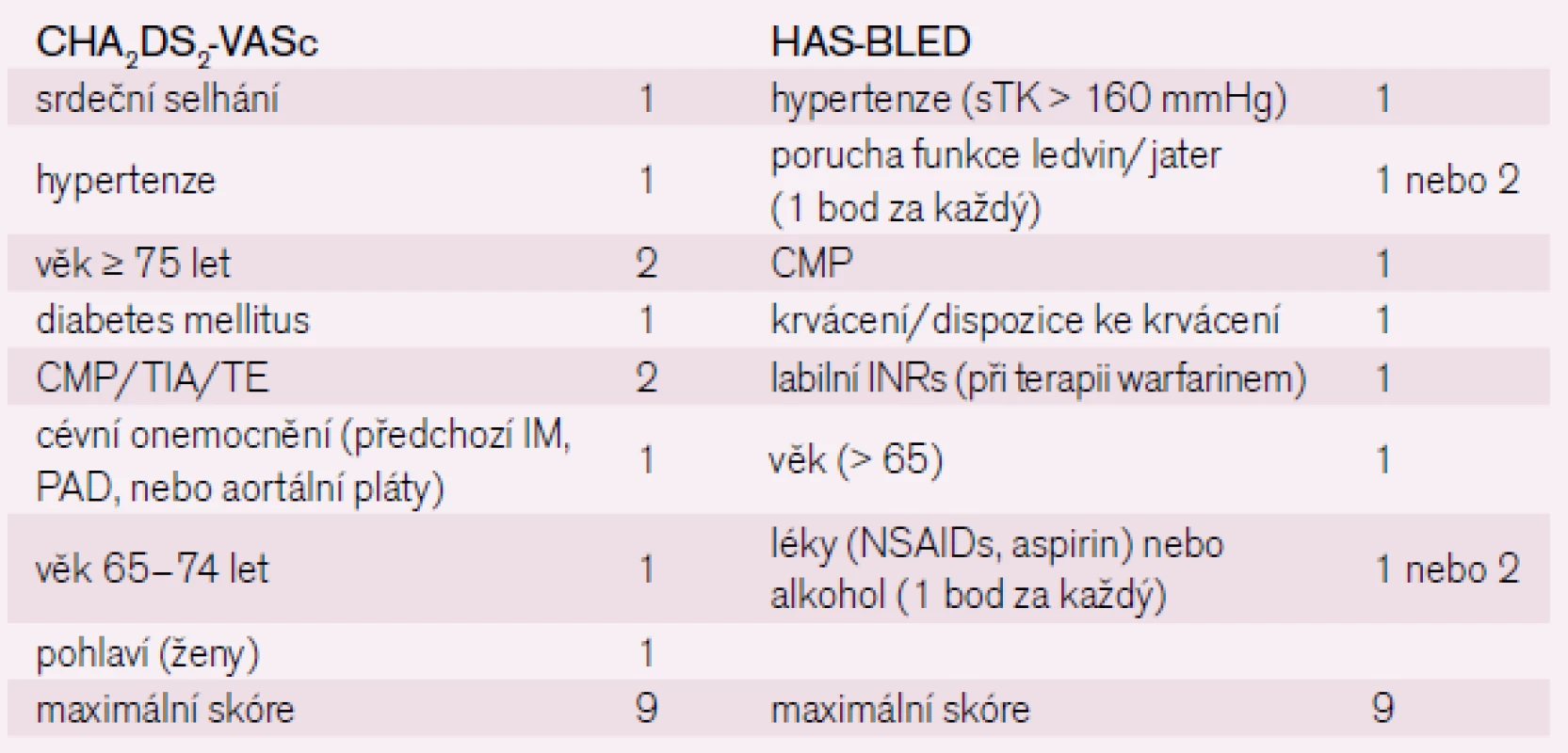
Fibrilace síní při mitrální vadě byla již před rokem 1990 zavedenou indikací antikoagulační terapie, nerevmatická fibrilace síní – bez přítomnosti chlopenní vady se jako indikace antikoagulační léčby dostala na indikační seznam až v 90. letech minulého století, kdy byly publikovány výsledky metaanalýzy pěti studií (AFA-SAK 1989, BAATAF 1990, CAFA 1991, SPAF-I 1991, SPINAF 1992) u nemocných s fibrilací síní bez postižení chlopní v primární prevenci CMP. Studie AFA-SAK a SPAF-I srovnávaly účinek warfarinu a kyseliny acetylsalicylové. Prokázalo se snížení rizika mozkové cévní příhody o 68 %, přitom u léčených osob nebylo zaznamenáno zvýšení krvácivých komplikací. Největší přínos z léčby měli nemocní s rizikovými faktory, nemocní s již proběhlou embolizací, diabetici, nemocní s nízkou ejekční frakcí, s dilatovanou levou síní nebo ve věku nad 65 let. Vzhledem k nesnadnosti vyvážit přínosy a rizika antikoagulační léčby byly vytvořeny stratifikační schémata sloužící k odhadu rizika embolizace a rozhodnutí o zahájení antikoagulační terapie – nejznámější je CHADS2 vypracované v roce 2001, upravené v roce 2003 a v roce 2010 upravené přesnější schéma CHA2DS2 –VASC (tab. 1) [1]. Tato schémata umožňují na základě klinických ukazatelů rozdělit nemocné s fibrilací síní do tří skupin podle stupně rizika tromboembolizmu a vzniku cévní mozkové příhody na nízké, střední a vysoké riziko. Schéma hodnocení rizika tromboembolie CHADS2 by mělo být používáno jako jednoduchý výchozí a snadno zapamatovatelný nástroj pro odhad rizika cévní mozkové příhody, zejména pro praktické lékaře. Pokud se nevyskytnou kontraindikace, doporučuje se u pacientů se skóre CHADS2 ≥ 2 dlouhodobá léčba antagonisty vitaminu K, při terapii warfarinem je doporučováno dosažení INR v rozmezí 2,0–3,0.
U pacientů, kteří mají skóre CHADS2 v rozpětí 0–1, se doporučuje použít novější komplexnější bodovací systém – skóre CHA2DS2--VASc. Nové schéma velmi dobře identifikuje nemocné s fibrilací síní, kteří jsou skutečně v nízkém riziku (CHA2DS2-VASc = 0), u nichž není nutná žádná prevence tromboembolie. Nové skóre také dobře vymezuje skupinu nemocných se středním rizikem tromboembolizace (CHA2DS2-VASc = 1). Pacientů v tomto středním riziku s možností volby léčby je podle skóre CHA2DS2-VASc 15 %, tedy daleko méně než dřívějších 62 % podle skóre CHADS2 – v tom případě lze volit mezi léčbou antikoagulační a antiagregační, přičemž preferenční je léčba antikoagulační. V současné době je antikoagulační léčba dle těchto stratifikačních systémů doporučována pro naprostou většinu nemocných seniorů s fibrilací síní, výjimku tvoří muži mladší 65 let a bez dalších rizikových faktorů. Jsou-li přítomny rizikové faktory u pacientů s paroxyzmální fibrilací síní, mělo by u nich být riziko cévní mozkové příhody stejné jako při formě perzistující. K rizikové stratifikaci snad může pomoci i echokardiografické vyšetření, je nutno provést jícnovou echokardiografii, abychom zobrazili ouško levé síně. Při jícnovém echokardiografickém vyšetření jsou nezávislými indikátory hrozící cévní mozkové příhody a tromboembolie sraženina v levé síni (relativní riziko [RR] 2,5), komplikované pláty v aortě (RR 2,1), spontánní echokontrast (RR 3,7) a nízké rychlosti průtoku v oušku levé srdeční síně (< 20 cm/s) a dysfunkce levé komory srdeční.
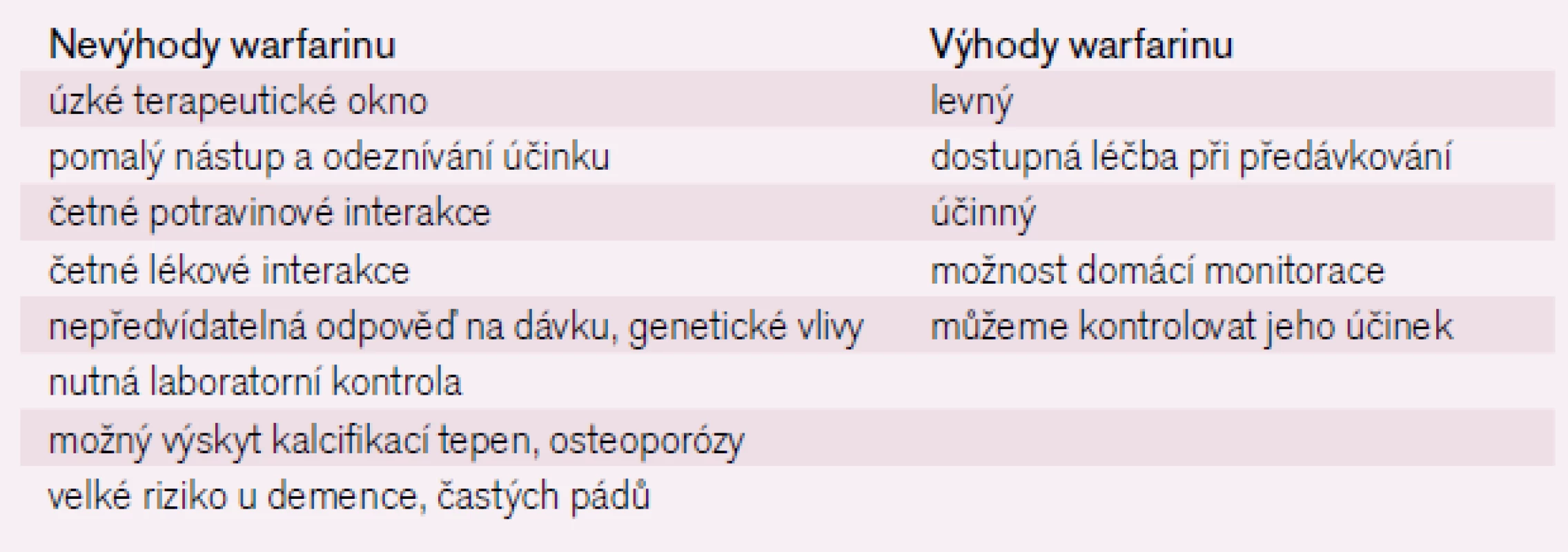
Warfarin jako dosud jediný antikoagulační přípravek má řadu omezení a léčba nemocného skýtá řadu rizik (tab. 2). Podle WHO patří warfarin, spolu s dalším antikoagulanciem heparinem, mezi látky, u nichž bylo hlášeno nejvíce nežádoucích účinků – zejména krvácení.
Krvácení je hlavní komplikací antikoagulační terapie, se stoupajícím věkem se zvyšuje a nemocní nad 75 let jsou zvláště ohroženou skupinou, nejvíce se obáváme krvácení postihující centrální nervový systém. Warfarinem indukované mozkové krvácení tvoří asi 20 % všech mozkových krvácení [2]. Hlavním problémem antikoagulační terapie je stanovení rovnováhy mezi prevencí tromboembolické příhody a komplikacemi z krvácení, cílem je nalézt co nejnižší a přitom ještě účinnou dávku (obr. 1).
1. Rovnováha tromboembolického a krvácivého rizika vyjádřená klinickými skorovacími systémy. 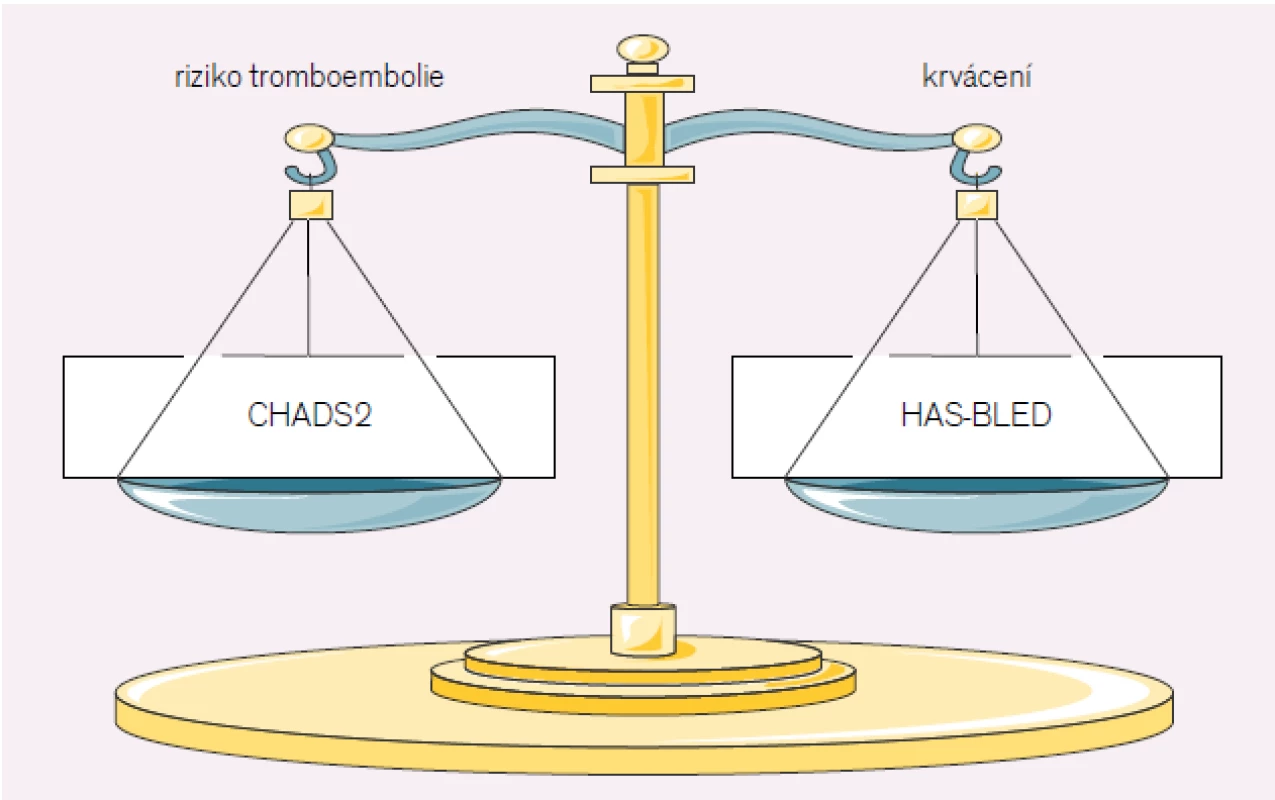
K odhadu rizika vzniku krvácení byl vypracován skórovací systém se zkratkou HAS - -BLED dle počátečních písmen rizikových faktorů krvácení (na základě analýzy studie EuroHeart zahrnující 3 978 nemocných s fibrilací síní) – tab. 1. Skóre ≥ 3 poukazuje na vysoké riziko. Při srovnání tabulek rizika tromboembolie a krvácení vidíme, že některé rizikové faktory v obou tabulkách jsou velmi podobné (věk, hypertenze, CMP v anamnéze) a věkový faktor je jedním z hlavních určujících parametrů při výpočtu obou typů skóre. Nemocní s vysokým rizikem tromboembolie mají i vysoké riziko krvácení.
Vysoké riziko krvácení by nemělo znamenat, že antikoagulační nebo antiagregační léčbu nebudeme podávat. Žádné schéma nemůže nahradit klinickou úvahu u každého jednotlivého nemocného, je to pouze „berlička“, která nám jen někdy pomáhá v našem rozhodování u individuálního nemocného, kde musíme skloubit teoretické poznatky s pragmatickými zkušenostmi. U nemocných se zvýšeným rizikem krvácení je tedy třeba dle dosud platných doporučení po zahájení antikoagulační léčby, ať už antagonisty vitaminu K či kyselinou acetylsalicylovou, zvýšená opatrnost, prevence krvácení ze zažívacího traktu a pravidelná kontrola pacientova stavu. Nesmírně důležitá je dobrá korekce krevního tlaku, protože nekontrolovaná hypertenze je jedním z hlavních faktorů vzniku mozkové příhody (ischemické i krvácivé) u nemocného s antikoagulací a současně poškození myokardu způsobené hypertenzí je velmi častou příčinou vzniku fibrilace síní.
V běžné praxi se stále ukazuje, že řada nemocných, zvláště staršího věku, není léčena antikoagulační léčbou, a to zvláště nemocní s nejvyšším rizikem, kteří mají nejvyšší riziko jak tromboembolizmu, tak i krvácení. Data z poslední doby ukazují, že zhruba jen asi 50 % nemocných s indikací antikoagulační léčby ve věku nad 80 let dostává warfarin a výskyt krvácivých komplikací je v této podskupině nemocných velmi vysoký, dosahující 7,2 příhody na 100 nemocných/rok, tj. 13,8 % oproti 4,75 % u osob pod 80 let. Warfarin byl vysazen u 26 % nemocných, z důvodu bezpečnosti to bylo u 81 % nemocných a nejvyšší četnost vysazení warfarinu byla u nemocných s nejvyšším CHADS skóre. Výskyt krvácení není závislý jen na hodnotách INR, jen 2 % nemocných z výše uvedených měli INR > 4 [3]. Také u nemocných přijatých pro opakované cévní mozkové příhody a fibrilace síní (sekundární prevence tromboembolizmu) je situace neuspokojivá [4]. Jednou z příčin tohoto stavu může být výskyt závažných přidružených onemocnění a mnohočetná medikace, nicméně i u nemocných bez závažných přidružených onemocnění je situace podobná [5]. Častou chybou je také přerušení antikoagulační léčby při znovunastolení sinusového rytmu. Pro starší nemocné jsou doporučovány odlišné dávkovací schémata v důsledku jejich zvýšené citlivosti na podávání warfarinu [6].
Máme sice k dispozici metodu laboratorní kontroly jeho účinku pomocí protrombinového času, přesto u pacientů dlouhodobě léčených warfarinem je jen u 33–64 % dosahováno uspokojivých hodnot INR v terapeutickém rozmezí 2,0–3,0 [7,8]. V klinických studiích s warfarinem se ukázalo, že i v pečlivě vedených studiích se dařilo ve warfarinové skupině udržovat INR pacientů v požadovaném rozmezí (2,0–3,0) pouze po 58 % času (jinak řečeno: téměř polovinu doby byla léčba warfarinem poddávkována či předávkována). Většina z nich je tímto přípravkem poddávkována (až v 39–75 % INR < 2,0), což samozřejmě snižuje žádaný účinek léčby [4]. Méně pacientů je naopak předávkováno (se zvýšeným nebezpečím krvácení), i když toto riziko v posledním desetiletí spolu s růstem preskripce warfarinu při nevalvulární fibrilaci síní narůstá. U osob léčených warfarinem se udává až 5,4% výskyt krvácivých příhod, v některých studiích dokonce až 10–16 % [9]. Podle výsledků některých prací lze zvýšenou senzitivitu na warfarin očekávat až u 30 % osob v naší populaci. Ke zlepšení úrovně antikoagulační léčby warfarinem můžeme provádět genetické testování individuální senzitivity na warfarin (relativně náročné a drahé v běžné praxi s malým poměrem zisk/náklady). Nebezpečí předávkování nebo poddávkování warfarinu můžeme částečně eliminovat častějším vyšetřením protrombinového času (PT). K dispozici máme osobní analyzátory koagulačních parametrů, např. Coagu-Chek (firma Roche, ČR) aj., což zlepší dostupnost kontrol a je možné je provádět častěji. Vybraným nemocným s vysokým rizikem tromboembolie a kontraindikací antikoagulační léčby je možno nabídnout také nákladné intervenční zákroky s okluzí ouška levé síně. Jinou možností je použít nové antikoagulační látky [10].
Nové přípravky
V perorální antikoagulační léčbě jsme tedy nyní svědky revoluce: po 50 letech absolutní dominance warfarinu jsou nyní k dispozici tři nové látky (dabigatran, rivaroxaban, apixaban), které mají při stejné účinnosti některé výhody, jež se zřetelně projevují právě u nemocných s vysokým rizikovým potenciálem jak pro krvácení, tak i pro tromboembolické příhody. Dabigatran (Pradaxa) je přímý inhibitor trombinu – látka ze skupiny gatranů, rivaroxaban (Xarelto) a apixaban jsou látky ze skupiny tzv. xabanů – perorálně účinné inhibitory koagulačního faktoru Xa (tab. 3). V použití v běžné praxi v indikaci primární nebo sekundární prevence tromboembolické cévní mozkové příhody jsou nejdále přípravky dabigatran a rivaroxaban. V současné době máme výsledky čtyř klinických studií ověřujících účinnost a bezpečnost léků, tři studie srovnávaly nové antikoagulační látky oproti warfarinu a jedna oproti aspirinu u nemocných s fibrilací síní. Jedná se o studie RE-LY (dabigatran etexilát 150, 110 mg/2krát denně vs warfarin INR 2,0–3,0), dále studie ARISTOTLE (inhibitor X faktoru – apixaban vs warfarin), AVERROES (apixaban vs ASA u pacientů, kteří byli nestabilní nebo selhali při léčbě warfarinem), ROCKET (inhibitor X faktoru – rivaroxaban vs warfarin) a probíhá studie ENGAGE (přípravek DU 176b vs warfarin). Výsledky studií byly opakovaně publikovány ve světové i české literatuře.
3. Vlastnosti nových antikoagulačních látek. 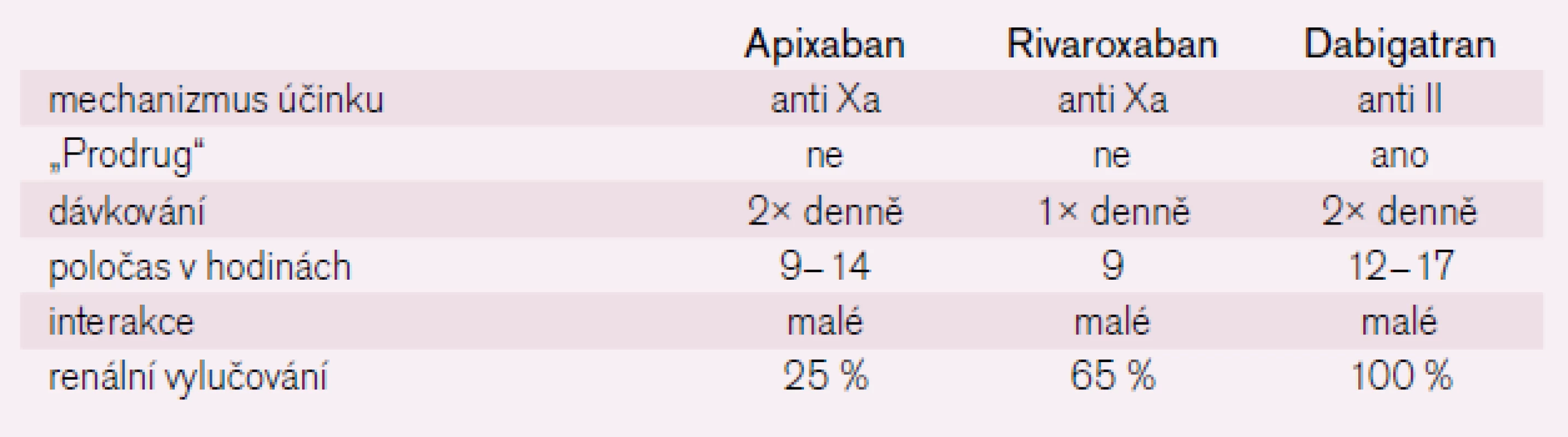
V indikaci nevalvulární fibrilace síní ve studii RE-LY se potvrdila superiorita dabigatranu v dávce 2 × 150 mg denně vůči léčbě warfarinem, dabigatran v této dávce zatím jediný statisticky významně snížil riziko ischemických CMP. Výskyt všech krvácivých příhod byl stejný. Významně zde ale klesla incidence z klinického hlediska nejzávažnějšího krvácení – intrakraniálního krvácení. Při dávkování 2 × 110 mg byl dabigatran stejně účinný jako warfarin, ale s podstatně nižším výskytem krvácivých příhod včetně mozkového krvácení. Obě dávky významně, více než o polovinu, snížily výskyt obávaného intrakraniálního krvácení: 150 mg 2krát denně RR 0,41 (0,28–0,60), 110 mg 2krát denně RR 0,30 (0,19–0,45). Příznivý vliv na snížení tromboembolických komplikací byl nezávislý na věku, jak při dávce 2 × 150 mg, tak i v dávce 2 × 110 mg. Snížení rizika krvácení bylo nejzřetelnější u mladších nemocných, se vzrůstajícím věkem se riziko krvácení zvyšuje a u nemocných > 75 let je riziko krvácení v dávce 2 × 110 mg dabigatranu stejné jako při léčbě warfarinem, v dávce 2 × 150 mg je riziko krvácení nevýznamně vyšší s výjimkou intrakraniálního krvácení, kdy je významná redukce rizika bez ohledu na věk i riziko CMP dle CHADS2. Z tohoto důvodu je u nemocných nad 80 let doporučována dávka 2 × 110 mg, nicméně u seniorů do 80 let bez větších rizik krvácení je doporučována dávka 2 × 150 mg, která výrazně snižuje riziko tromboembolické CMP (RR 0,65; 0,52–0,81). Dabigatran se také vylučuje ledvinami, jejichž funkce se s věkem snižuje, kontraindikací léčby dabigatranem je kreatininová clearance < 30 ml/min, v rozmezí 30–50 ml/min je nutná redukce dávky pouze u pacientů s vysokým rizikem krvácení), a před zahájením léčby by proto měla být zhodnocena funkce ledvin. Obecně je nutno u pacientů užívajících dabigatran monitorovat funkci ledvin alespoň jednou ročně a při jejím zhoršení (např. v důsledku interkurentních onemocnění) případně upravovat dávku nebo ukončit léčbu dabigatranem. U nemocných s fibrilací síní a vyšším HAS-BLED skóre se již indikace dabigatranu 2 × 150 mg, event. 2 × 110 mg denně jeví i ekonomicky výhodnější z dlouhodobého hlediska než použití warfarinu, zejména pokud u nich není během léčby dosahováno stability účinku (INR) [11]. Podobných výsledků bylo dosaženo i ve studii ROCKET, kde rivaroxaban dosáhl lepšího účinku oproti warfarinu při hodnocení nemocných skutečně léčených, při hodnocení podle randomizace (intention-to-treat) nebylo kritérií „superiority“ rivaroxabanu proti warfarinu dosaženo. Bezpečnost, tedy výskyt klinicky významného krvácení, byla srovnatelná, ale výskyt obávaného mozkového krvácení byl při léčbě rivaroxabanem o třetinu nižší (relativní riziko 0,67 (0,47–0,93), pro superioritu = 0,019), pro populaci u které byla hodnocena bezpečnost, po dobu léčby. Lze tedy konstatovat, že rivaroxaban ve standardní dávce 20 mg jedenkrát denně (nebo u středně těžké renální insuficience v dávce 15 mg) je nejméně stejně účinný jako warfarin a při hodnocení nemocných trvale léčených dokonce účinnější. Apixaban ve studii AVERROES srovnávající účinek apixabanu s protidestičkovou léčbou kyselinou acetylsalicylovou u nemocných s fibrilací síní při nesnášenlivosti či kontraindikaci léčby warfarinem také prokázal více než poloviční pokles incidence mozkových či systémových embolizačních příhod ve větvi léčené apixabanem (relativní riziko 0,46 (0,33–0,64), p pro superioritu < 0,001). Výskyt krvácení byl srovnatelný a studie byla z etických důvodů předčasně ukončena. Ve studii ARISTOTLE léčba apixabanem zabránila šesti mozkovým příhodám (šesti krvácivým a dvěma ischemickým), 15 velkým krvácením a osmi úmrtím na 1 000 nemocných léčených po dobu 1,8 let [12]. Přímé porovnání obou nových látek mezi sebou není k dispozici (a je pravděpodobné, že v podobě velké randomizované studie nebude k dispozici nikdy), nicméně výsledky všech studií jsou homogenní a přesvědčivé a ukazují přednosti nových přípravků, rozdíly ve statistické významnosti je možno vysvětlovat nejen rozdílnými vlastnostmi přípravků, ale také různou metodikou studií a rozdílným složením sledované populace ve studiích.
Kdo je ideální nemocný pro léčbu xabany nebo gatrany
Nemocný, který bude mít z léčby těmito novými lékovými skupinami největší výhody, zatím nebyl definován. Průměrný nemocný ve studii RE-LY měl 71,5 let a skóre CHADS 2,1, resp. 73 let a CHADS 3,5 ve studii ROCKET s relativně vysokým výskytem komorbidit a dobře odráží seniorskou populaci léčenou v běžné praxi. Rozhodnutí převést nemocného z warfarinu na gatrany nebo xabany závisí na řadě faktorů. Řada nemocných léčených warfarinem snadno dosahuje dlouhodobě cílových hodnot INR, nevyžaduje časté laboratorní kontroly a nemá krvácivé komplikace.Výhodou je také dávkování 1× denně a relativně dlouhodobější účinek (tab. 4). Gatrany a xabany se zdají být prospěšné pro nemocné s velkým kolísáním hodnot INR, kteří vyžadují časté laboratorní kontroly, mají četné lékové interakce a nejsou schopni dodržovat dietní předpisy související s léčbou warfarinem. Dalším důvodem může být neschopnost zajistit dopravu k laboratorní kontrole INR u nemocných s nedostatečným sociálním zázemím. Také u nemocných s nejvyšším CHADS skórem pro vznik CMP (tito nemocní mají také nejvyšší potenciál pro krvácení) může být léčba dabigatranem efektivnější než léčba warfarinem [13]. Dabigatran se také ukázal účinný v prevenci tromboembolie před elektivní kardioverzí prováděnou > 3 týdnech léčby před kardioverzí ve srovnání s warfarinem.
4. Srovnání vlastností warfarinu a nových antikoagulancií. 
Nevýhody nových antikoagulačních látek
Nevýhodou je relativně obtížnější hodnocení účinku pomocí v praxi zavedených koagulačních testů. Při léčbě rivaroxabanem dochází k prodloužení aPTT a mírnému prodloužení protrombinového času, dabigatran prodlužuje aPTT a trombinový čas, ale změny jsou jen velmi nepřesné a nelze je příliš klinicky využívat pro monitoraci léčby. Lze ale říci, že pokud jsou aPTT a TT v normě, není přítomen klinicky významný účinek dabigatranu. aPTT je orientační test a pro přesné stanovení plazmatické koncetrace dabigatranu je vhodný kalibrovaný test inhibitorů trombinu Hemoclot. Pro rivaroxaban a apixaban se zdá výhodnější využití speciálních testů hodnotících aktivitu faktoru Xa [14]. U nemocných s nedostatečnou compliancí k léčbě nemáme žádný nástroj, jak kontrolovat účinnost léčby, a vynechávání dávek vede vzhledem ke krátkodobému účinku ke zvýšení rizika tromboembolie. To může být problémem u starších nemocných i s mírným stupněm kognitivních poruch, kteří si sami připravují léky k užívání. Je vhodné provést alespoň orientační kontrolu jejich schopnosti dodržovat přesnou medikaci, např. požadavkem reprodukovat léčebné doporučení. Jinými slovy, tyto léky je dobré používat u nemocných s velmi dobrou compliance k léčbě. Také neexistence antidota se může stát velkým problémem zvláště u traumat a akutních situací. Dabigatran má poločas 12–14 hod. Elektivní chirurgické výkony mohou být prováděny u pacienta s normální funkcí ledvin a při běžném výkonu v časovém okně 24 hod po poslední dávce dabigatranu a opětovné zahájení léčby vede k antikoagulačnímu účinku do 0,5–2 hod, použití LMWH k překlenutí léčby tedy není nutné. V případě nutnosti ukončit účinek dabigatranu je sice možno podat rekombinantní technikou získaný koncentrát koagulačního faktoru VII, ale ten vede jen k částečnému obnovení srážlivosti. Pro dabigatran máme důkazy o částečné dialyzovatelnosti léčiva, hemodialýzou byly odstraněny asi dvě třetiny podaného léčiva, ale dialýza a její provedení u nemocných s akutními krvácivými komplikacemi je často téměř nemožné [15]. U xabanů nemáme důkazy o účinku hemodialýzy. Také při nutnosti použít současně antiagregační terapii clopidogrelem a aspirinem, např. u akutních koronárních syndromů, je využití nových antikoagulačních látek spojeno s vysokým rizikem krvácení, nicméně studie ATLAS 2 s rivaroxabanem ukázala, že snížená dávka rivaroxabanu 2,5 mg zlepšuje při kombinaci s aspirinem a clopidogrelem prognózu nemocných s akutním koronárním syndromem.
Práce vznikla za podpory grantu MŠMT č. MSM0021622402.
Doručeno do redakce 5. 1. 2012
Přijato po recenzi 23. 1. 2012
doc. MUDr. Jiří Špác, CSc.
II. interní klinika LF MU, FN u sv. Anny v Brně
jiri.spac@fnusa.cz
Sources
1. Lip GY, Nieuwlaat R, Pisters R et al. Refining clinical risk stratification for predicting stroke and thromboembolism in atrial fibrillation using a novel risk factor-based approach: the Euro Heart Survey on Atrial Fibrillation. Chest 2010; 137 : 263–272.
2. van Walraven C, Hart RG, Connolly S et al. Effect of age on stroke prevention therapy in patients with atrial fibrillation: the atrial fibrillation investigators. Stroke 2009; 40 : 1410–1416.
3. Hylek EM, Evans-Molina C, Shea C et al. Major Hemorrhage and Tolerability of Warfarin in the First Year of Therapy Among Elderly Patients With Atrial Fibrillation. Circulation 2007; 115 : 2689–2696.
4. Gladstone DJ, Bui E, Fang J et al. Potentially Preventable Strokes in High-Risk Patients With Atrial Fibrillation Who Are Not Adequately Anticoagulated. Stroke 2009; 40 : 235–240.
5. Monte S, Macchia A, Pellegrini F et al. Antithrombotic treatment is strongly underused despite reducing overall mortality among high-risk elderly patients hospitalized with atrial fibrillation. Eur Heart J 2006; 27 : 2217–2223.
6. Siguret V, Gouin I, Debray M et al. Initiation of warfarin therapy in elderly medical inpatients: a safe and accurate regimen. Am J Med 2005; 118 : 137–142.
7. Gattellari M, Worthington J, Zwar N. Warfarin: an inconvenient truth [editorial]. Stroke 2009; 40 : 5–7.
8. van Walraven C, Oake N, Wells PS et al. Burden of potentially avoidable anticoagulant-associated hemorrhagic and thromboembolic events in the elderly. Chest 2007; 131 : 1508–1515.
9. Wysowski DK, Nourjah P, Swartz L. Bleeding complications with warfarin use: a prevalent adverse eff ect resulting in regulatory action. Arch Intern Med 2007; 167 : 1414–1419.
10. Lip GY, Frison L, Halperin JL et al. Comparative validation of a novel risk score for predicting bleeding risk in anticoagulated patients with atrial fibrillation: the HAS-BLED (Hypertension, Abnormal Renal/Liver Function, Stroke, Bleeding History or Predisposition, Labile INR, Elderly, Drugs/Alcohol Concomitantly) score. J Am Coll Cardiol 2011; 57 : 173–180.
11. Shah SV, Cage BF. Cost-effectiveness of dabigatran for stroke prophylaxis in atrial fibrillation. Circulation 2011; 123 : 2562–2570.
12. Granger CB, Alexander JH, McMurray JJ et al. ARISTOTLE Committees and Investigators. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med 2011; 365 : 981–992.
13. Freeman JV, Zhu RP, Owens DK et al. Cost-effectiveness of dabigatran compared with warfarin for stroke prevention in atrial fibrillation. Ann Intern Med 2011; 154 : 1–11.
14. Hillarp A, Baghaei F,Fagerberg Blixter I et al. Effects of the oral, direct factor Xa inhibitor rivaroxaban on commonly used coagulation assays. J Thromb Haemost 2011; 9 : 133–139.
15. Cotton BA, McCarthy JJ, Holcomb JB. Acutely Injured Patients on Dabigatran. N Engl J Med 2011; 365 : 2039–2040.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2012 Issue 1-
All articles in this issue
- Vitamin D and cardiovascular diseases
- Subclinical brain damage in older patients with hypertension and dementia
- Deep venous thrombosis and pulmonary embolism in geriatric medicine – two sides of the same coin
- New approaches to anticoagulant treatment for senior citizens with atrial fibrillation
- Complications of cardiac pacing in group of patients with higher age
- Complications of infrainguinal revascularization procedures in elderly patients
- Dyslipidemia in 2012
- Atherosclerosis of the intracranial arteries – current view, 2nd part
- An anusual diagnostics of implantable cardioverter-defibrillator lead perforation
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Complications of cardiac pacing in group of patients with higher age
- Vitamin D and cardiovascular diseases
- Deep venous thrombosis and pulmonary embolism in geriatric medicine – two sides of the same coin
- New approaches to anticoagulant treatment for senior citizens with atrial fibrillation
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career