-
Medical journals
- Career
Komplikace kardiostimulace u starších nemocných
: J. Vlašínová
: Interní kardiologická klinika FN Brno-Bohunice
: Kardiol Rev Int Med 2012, 14(1): 27-30
Pacienti starší 75 let tvoří většinu nemocných podstupujících trvalou kardiostimulaci. Nejenom vyšší věk, ale často i četná přidružená onemocnění z nich vytvářejí značně rizikovou skupinu, u které můžeme očekávat vyšší procento komplikací. Z onemocnění, která tyto pacienty nejčastěji kompromitují, se jedná o chronickou renální insuficienci, srdeční selhání, diabetes mellitus, autoimunní onemocnění a řadíme sem i nemocné s antikoagulační léčbou. Z peroperačních komplikací jsou u starších nemocných častější pneumotorax, perforace pravé síně nebo komory. Z dalších komplikací se u vyšší věkové skupiny nacházejí častěji než u mladších pacientů hematom, dislokace elektrody, dekubitus kapsy, infekce kapsy a infekční endokarditida.
Klíčová slova:
trvalá kardiostimulace – komplikace – starší pacientÚvod
Počet implantací kardiostimulátorů (PM) a kardioverterů-defibrilátorů (ICD) stále roste. Vzestup již sice není tak strmý, jak tomu bývalo dříve, nicméně indikační kritéria se rozšiřují a populace stárne. Vzhledem k narůstajícímu počtu implantací lze očekávat, že bude vzrůstat i počet komplikací. I když je již umíme pojmenovat a jsme na ně připravení, vyskytují se procentuálně častěji než dříve. Kde je příčina? Pacienti 75letí a starší představují více než polovinu všech implantovaných. Podle statistik vzrostl počet implantací u pacientů starších 80 let téměř dvojnásobně [1]. Senioři mají také více přidružených onemocnění, z nichž některé jsou významným rizikovým faktorem (srdeční selhání, chronická renální insuficience, diabetes mellitus, terapie antikoagulancii a imunosupresivními látkami). Je také delší doba přežívání, proto absolvují někdy i opakované výměny přístrojů, a každý zásah do kapsy PM je spojen až s pětkrát vyšším rizikem infekce [2,3].
Komplikace trvalé kardiostimulace se nejčastěji dělí na časné a pozdní.
Mezi časné, které vznikají do šesti týdnů od primoimplantace, se řadí pneumotorax, hemotorax, perforace pravé síně nebo komory, tamponáda, hematom v kapse, subkutánní emfyzém, vzduchová embolie, punkce a. subklavia a vrozené anomálie. Jako pozdní komplikace označujeme dekubity v oblasti kapsy přístroje, infekce, infrakce elektrody, trombózy v. cava superior, v. subklavia a dále poruchy funkce implantátu. Studie PASE (Pacemaker Selection in the Elderly) uvádí, že perioperační komplikace u starších pacientů tvoří 6,1 % a 4,4 % se musí podrobit opakovanému chirurgickému výkonu. Zato komplikace jako infrakce elektrody či porucha generátoru je frekventnější u mladších pacientů. Pozdních komplikací je signifikantně méně po primoimplantacích než po reimplantacích (0,9 %/1,9 %). Mezi hlavní pozdní problémy patří infekce a eroze [4,5].
Jsou ovšem případy, kdy je dělení na časné a pozdní komplikace problematické, protože i srdeční perforace se může projevit více než po šesti týdnech po implantaci, stejně tak infekce kardiostimulačního systému může být časná i pozdní. Proto někteří autoři preferují dělení na komplikace související s venózním přístupem, související s elektrodou a komplikace v oblasti kapsy kardiostimulátoru. Nejčastější problémy u starších nemocných jsou dislokace elektrody, pneumotorax, perforace, hematomy, dekubity v oblasti kapsy PM a infekce. V tomto sdělení chceme podat přehled a možné postupy při řešení komplikací u starších pacientů.
Pneumotorax
Jde o časnou komplikaci bezprostředně způsobenou během implantace u pacientů, kde byly elektroda nebo elektrody zaváděny punkční cestou. Dle studie PASE je tato komplikace signifikantně častější u pacientů starších 75 let (vinutý venózní systém, deformity hrudníku, nespolupráce – hluboké dýchání při punkci). Pneumotorax se může vyvinout již během implantace nebo i později až do 48 hod po zákroku. Často bývá asymptomatický a je diagnostikován až při kontrolním RTG elektrod. Pneumotorax většího rozsahu se projevuje dušností a bolestí na hrudi.
Podle rozsahu (nejčastější jsou malé hrotové) a kliniky buď léčebně nezasahujeme, nebo za spolupráce chirurga zavádíme hrudní sání. Doba této kanylace se odvíjí od rentgenového nálezu [4,6].
Perforace pravé komory nebo pravé síně
Perforace pravé komory nebo pravé síně je vzácná, nicméně velmi závažná komplikace, její incidence se uvádí méně než 1 %. Srdeční perforace je taky komplikací vztahující se více ke starším pacientům vzhledem k fibrotické přestavbě myokardu.
Vznikne-li perioperačně, může být doprovázena tamponádou, což je urgentní situace, kde musíme okamžitě zasáhnout, provést punkci perikardu, udržovat krevní oběh a co nejrychleji pacienta předat kardiochirurgovi. Někdy se perforace projeví jen jako ztráta stimulačních prahů a sensingu nebo jako náhodný nález při CT hrudníku. Vznikne-li perforace časně, můžeme ji diagnostikovat dle RTG nálezu, u pozdních dle echo nebo CT (obr. 1). Pozdní perforace se mohou projevovat bolestí na hrudi, pneumotoraxem, ale většinou ne srdeční tamponádou. Často bývá jako náhodný nález při CT vyšetření. Síňové elektrody perforují častěji než komorové a komorové defibrilační častěji než stimulační [7–9]. Není-li přítomen perikardiální výpotek, pak zvláště u starších pacientů elektrodu v perikardu ponecháváme a přidáváme novou.
1. Perforace pravé komory defibrilační elektrodou. 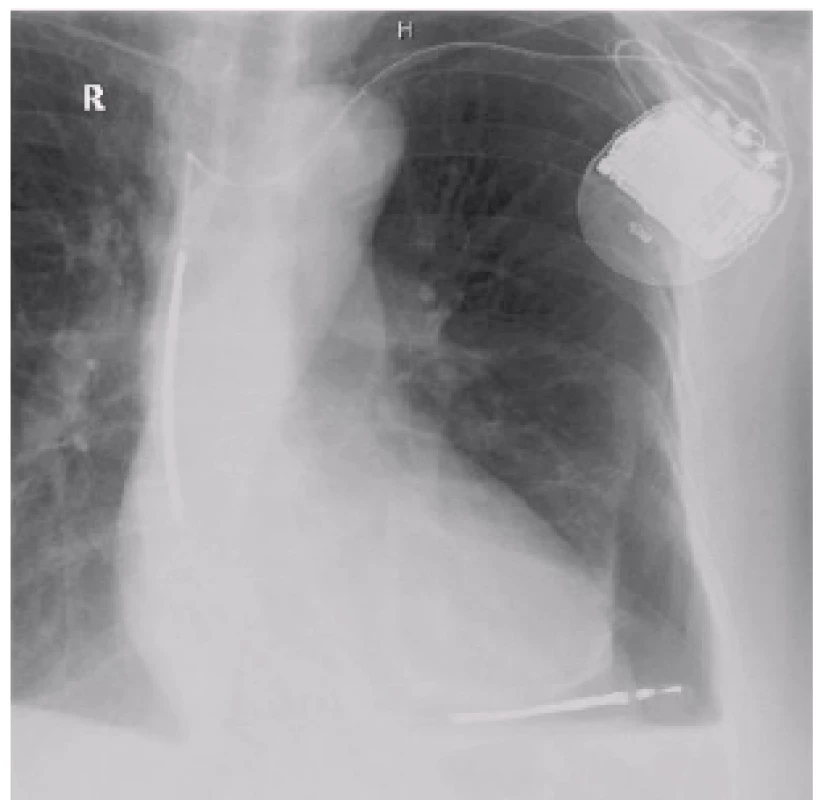
Dislokace elektrody
Je nejčastější příčinou revizí kardiostimulačních systémů, více se vyskytuje u síňové elektrody a u elektrod s pasivní fixací. Tato komplikace se objevuje nejčastěji v prvních 4–6 měsících po primoimplantaci. Klinicky se projeví bradykardií a s ní spojenými symptomy včetně synkopálních stavů, jedním z projevů může být i stimulace bránice. Na EKG vidíme obraz poruchy stimulace a poruchy senzitivity.
Při diagnostice poruchy stimulace a vnímání jako první krok provedeme RTG na elektrody a srovnáme se snímkem při propuštění, případně z implantace. Jeví-li se elektroda dislokovaná, provedeme revizi, máme-li poruchu stimulace a senzitivity při shodném postavení, provádíme před zákrokem ještě echokardiografické vyšetření a CT srdce pro podezření na perforaci [8,9].
Hematom
Riziko vzniku hematomu je vyšší u pacientů, kteří užívají antitrombotickou a antikoagulační terapii. Hematom jako časná komplikace primoimplantace je řešen dle rozsahu revizí kapsy, stavěním krvácení a snížením antikoagulační léčby. Většinou se jedná o pacienty s chronickou antikoagulací po náhradě chlopně. I když tyto pacienty převádíme před výkonem na nízkomolekulární heparin, je riziko krvácení větší. Jako další rizikové faktory lze uvést, dle našich zkušeností, chronickou renální insuficienci (CHRI), diabetes mellitus (DM) a vyšší věk. Pacienti s CHRI mají obecně po invazivních výkonech více krvácivých komplikací.
Většina malých hematomů se léčí konzervativně kompresí a vysazením antiagregace. Větší hematomy je nutné chirurgicky revidovat.
U pacientů užívajících warfarin tento vysazujeme a implantaci provádíme při INR nižším než 2,0. Nízkomolekulární heparin nasazujeme minimálně 24 hod po implantaci.
Při implantaci u rizikových pacientů je nutno pečlivě stavět krvácení, případně do rány instalovat hemostyptické látky [10,11].
Eroze, dekubitus
Platí sice oprávněně názor, že dekubitus, obzvláště opakovaný, bývá způsoben skrytou infekcí, nicméně se setkáváme i s výrazně kachektickými pacienty s minimálním podkožím, kde se může dekubitus vytvořit jen tlakem na kapsu. Tato komplikace se odhaduje na 0,8 % pozdních komplikací a je typická pro starší pacienty, kteří mívají tenčí podkoží [2,12].
Další možnost vzniku dekubitu je úraz. Dojde k pohmoždění tkáně, vytvoří se hematom a postupně vzniká eroze, případně i s výhřezem části stimulačního systému.
Dekubity mohou být uzavřené, tzv. hrozící, kdy je tkáň nad PM pevně fixovaná, může mít i změnu barvy v lividně červenou nebo můžeme vidět přímo výhřez elektrody, přístroje nebo celého systému (obr. 2). V obou případech je nutná chirurgická revize s odebráním kultivací z kapsy. Při otevřeném dekubitu explantujeme přístroj i elektrody. Při tzv. hrozícím dekubitu je možno uvažovat o přemístění kardiostimulátoru hlouběji, případně pod prsní sval a méněcennou kožní tkáň odstranit. Podmínkou tohoto postupu je ovšem negativní bakteriologické vyšetření rány a nepřítomnost celkových známek zánětu.
2. Dekubitus v kapse kardiostimulátoru s protrusí elektrod a přístroje. 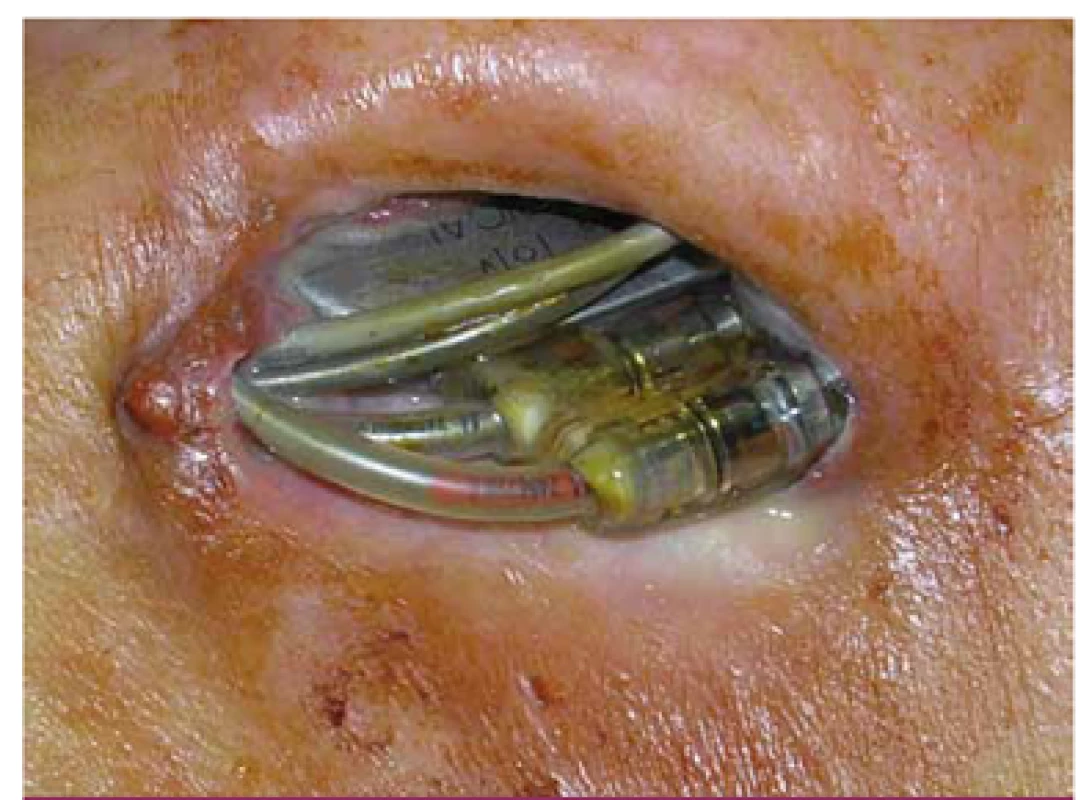
Při recidivě dekubitálního postižení i při negativním bakteriologickém nálezu postupujeme jako u infekční kapsy a extrahujeme nejlépe celý systém.
Infekce
Incidence infekce elektrod aktivních implantátů je v literatuře udávaná velmi variabilně od 0,13 % do 19,9 %. Tento rozptyl může být způsoben i tím, že infekce má často atypický průběh a bývá diagnostickým problémem. Diagnóza je založena na klinickém stavu pacienta, pozitivních hemokulturách a nálezu vegetací na transezofageálním echu, které nemusejí být podmínkou.
Zvláštností infekčních komplikací je to, že ačkoliv o nich víme, počítáme s nimi a děláme veškerá opatření, abychom zabránili jejich rozvoji, jejich incidence stále stoupá. Nejedná se pouze o poměrné číslo k počtu implantací, ale o vyšší procentuální zastoupení.
Toto navýšení je proporcionální vzhledem ke stárnutí populace, komorbiditám, užití implantabilních přístrojů a samozřejmě souvisí i s častým pobytem seniorů v nemocnicích a azylových ústavech. U pacientů s CHRI je riziko rozvoje infekčních komplikací paralelní se stupněm ledvinného selhání. Pacienti s DM, malignitou vyžadující imunosupresivní léčbu, chronickou obstrukční chorobou bronchopulmonální a nemocní s antikoagulační terapií jsou dalšími ohroženými skupinami. Zhruba 60 % pacientů se septickým onemocněním je starších 65 let, což je právě demografická skupina podstupující nejčastěji kardiostimulaci. U starších pacientů bývají často málo vyjádřené symptomy a někdy se na rozvinuté infekci podílí i neschopnost nebo neochota přijít včas k lékaři.
Infekce kapsy
Tvoří téměř 70 % infekcí na aktivních implantátech. Nejčastější příčinou je průnik infekce do rány při výkonu, nebo stačí drobná eroze kožního krytu nad kapsou PM (obr. 3). Infekce kapsy může mít typický průběh, kdy je povrch zarudlý, oteklý, bolestivý, případně s píštělí, kudy vytéká hnisavý obsah. Mohou a nemusejí být celkové známky infekce jako teplota a zvýšení bílkovin akutní fáze. Při nálezu infekčního postižení kapsy odebíráme stěr na kultivaci a po získání materiálu k identifikaci infekčního agens zahajujeme neprodleně antibiotickou terapii [13]. Provedeme echokardiografické vyšetření k ozřejmění šíření infekce na elektrody a pacienta připravujeme k chirurgické intervenci. Dle většiny autorů je k úplné eradikaci infekce nutné extrahovat celý systém včetně elektrod. Při ponechání elektrod in situ se vystavujeme nebezpečí dalšího šíření infekce podél nich a tím i nejzávažnějšímu postižení – infekční endokarditidy. Kapsa se většinou nechává otevřená, ošetřujeme lokálně obložkami s povidonem (betadine) a po 3–5 dnech provádíme resuturu. Po celou dobu i v pooperačním průběhu kryjeme pacienta antibiotiky již cíleně zaměřenými na dané infekční agens. Reimplantaci dalšího přístroje, pokud pacient není dependentní na stimulaci, provádíme s odstupem druhostranně. Je-li pacient závislý na stimulaci, tak na našem pracovišti implantujeme druhostranně nový systém před otevřením kapsy s infekcí. Samozřejmě že takto postupujeme, pouze je-li infekce lokalizovaná jen do kapsy přístroje.
3. Lokální zánět v kapse kardiostimulátoru. 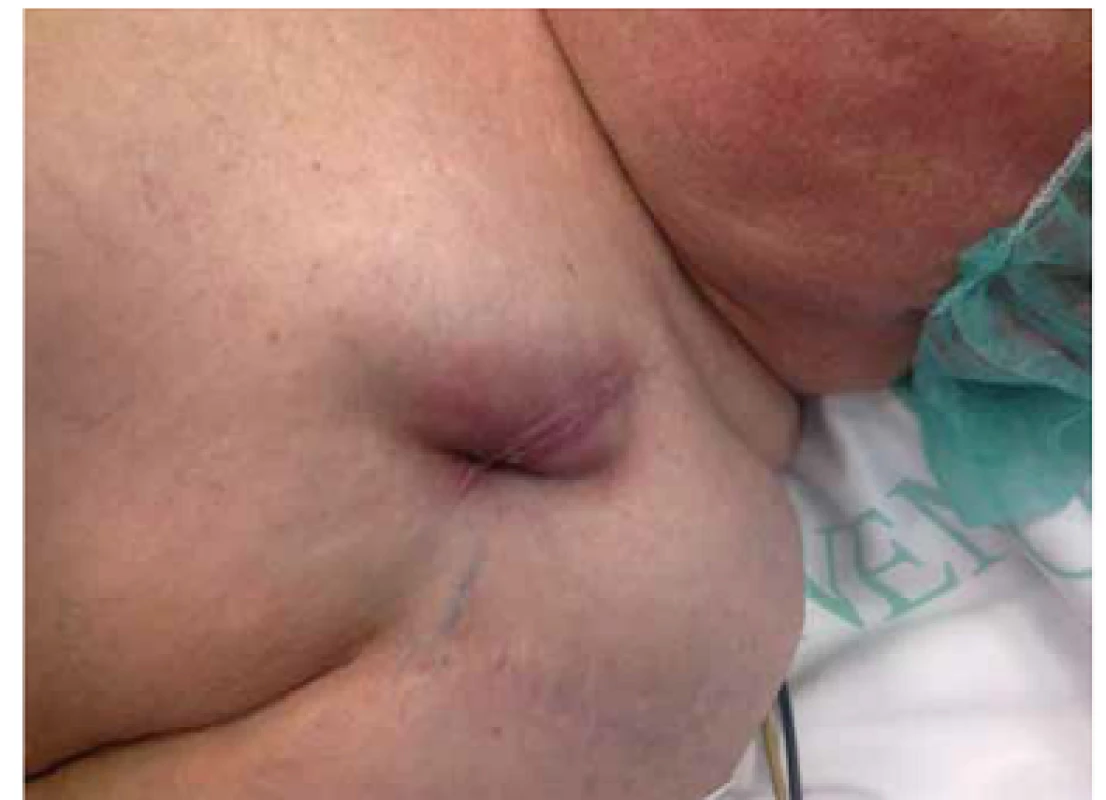
Infekci kapsy PM rozhodně nesmíme podceňovat, jelikož každý takový pacient je ohrožen rozvojem infekční endokarditidy. Jsou studie, které popisují významně nižší počet infekcí, když se peroperačně kapsa vyplachuje antibiotikem [14,15].
Velkou roli hraje i zkušenost operatéra, důsledné stavění krvácení při implantaci k zabránění vzniku pooperačního hematomu a tím nutnosti revize kapsy.
Infekce je častější u pacientů, kteří měli před implantací zavedenou dočasnou stimulaci.
Infekční endokarditida
I přes dokonalejší diagnostiku a účinnější antibiotickou terapii posledních let se incidence infekční endokarditidy pohybuje ve stejných číslech. Roční incidence je 2–5/100 000 obyvatel a průměrná úmrtnost na toto onemocnění činí 10–30 % [16]. Infekce elektrod se může objevit časně, ale i jako pozdní komplikace až několik let od výkonu. Má bouřlivé klinické příznaky z celkové sepse: febrilie anémie, kachexie, laboratorní známky zánětu, i když zvláště u starších nemocných nemusí onemocnění probíhat klinicky dramaticky a septické projevy mohou být zkresleny. Diagnóza bývá obvykle jasně průkazná z echokardiografického vyšetření, kde využíváme jícnový přístup. Jsou ovšem i případy, kdy má pacient známky sepse pozitivní hemokultury, echo vyšetření je opakovaně bez průkazu vegetací a po extrakci elektrod potíže vymizí. Jako vyvolávající agens bývá nejčastěji vykultivován staphylococcus koaguláza negativní a staphylococcus aureus [17].
Dle velikosti vegetace a dependenci pacienta na stimulaci extrahujeme elektrody endovazálně nebo chirurgicky [18].
Infekční komplikace jsou mnohem častější u pacientů po reimplantacích než u pacientů po primoimplantaci. Samozřejmě že více ohroženi jsou také pacienti po opakovaných revizích kapsy, např. pro hematom nebo dislokaci elektrod.
Závěr
Trvalá kardiostimulace patří dnes již k rutinním výkonům a jako každý invazivní výkon má své komplikace, s kterými musíme počítat, naučit se je včas rozpoznávat a řešit. Nejzávažnější komplikace vznikají během prvních tří měsíců od implantace. Při každém podezření na symptomy související se stimulačním systémem je nutné pacienta odeslat na specializované pracoviště, kde byl tento systém pacientovi implantován.
Doručeno do redakce 15. 12. 2011
Přijato po recenzi 2. 1. 2012
MUDr. Jitka Vlašínová, Ph.D.
Interní kardiologická klinika FN Brno-Bohunice
vlasinova@centrum.cz
Sources
1. Schmidt B, Brunner M, Olschewski M et al. Pacemaker Therapy in Very Elderly Patients: Long-term Survival and Prognostic Parameters. Am Heart J 2003; 146 : 908–913.
2. Harcombe AA, Newell SA, Ludman PF et al. Late complications following permanent Pacemaker implantation or elective unit replacement. Heart 1998; 80 : 240–244.
3. Eberhardt F, Bode F, Bonnemeier H et al. Long term complications in single and dual chamber pacing are influenced by surginal experience and patient morbidity. Heart 2005; 91; 500–506.
4. Link MS, Estes NA 3rd, Griffin JJ et al. Complications of dual chamber pacemaker implantation in the elderly. Pacemaker selection in the Elderly (PASE) Investigators. J Interv Card Electrophysiol 1998; 2 : 175–179.
5. Armaganijan LV, Toff WD, Nielsen JC et al. Are elderly Patiens at Increased Risk of Complications Following Pacemaker Implantation? A Meta-Analysis of Randomized Trials. Pacing Clin Electrophysiol 2011; Oct 31. doi : 10.1111/j. 1540-8159.2011.03240.x [Roub ahead of print].
6. Res JCJ, de Priester JA, van Lier AA et al. Pneumothorax resulting from subclavian puncture: a complication of permanent lead implantation. Neth Heart J 2004; 12 : 101–105.
7. Hirschl DA, Jain VR, Spindola-Franco H et al. Prevalence and Characterisation of Asymptomatic Pacemaker and ICD Lead Perforation on CT. Laciny Clin Electrophysiol 2007; 30 : 28–32.
8. Pavia S, Wilkoff B. The management of surgical complications of Pacemaker and Implantable cardioverter-defibrillators. Cur Opin Cardiol 2001; 16 : 66–71.
9. Aggarwal RK, Connelly DT, Ray SG et al. Early complications of permanent Pacemaker implantation: no diference between dual and single chamber system. Br Heart J 1995; 73 : 571–575.
10. Dasgupta A, Montalvo J, Medendorp S et al. Increased complication rates of cardiac rhythm management device in ESRD patients. Am J Kidney Dis 2007; 49 : 656–663.
11. Tompkins C, McLean R, Cheng A. End-Stage Renal Disease Predicts Complications in Pacemaker and ICD Implants. J Cardiovasc Electrophysiol 2011; 22 : 1099–1104.
12. Kiviniemi MS, Pirnes MA, Eränem HJ et al. Complications related to permanent Pagemaker therapy. Pacing Clin Electrophysiol 1999; 22 : 711–720.
13. Uslan DZ, Sohail MR, Sauver JL et al. Permanent pacemaker andf implantable cardioverter defibrillator infection: an population-based study. Arch Intern Med 2007; 167 : 669–675.
14. Catanchin A, Murdock CJ, Athan E. Pacemaker infection: A 10-Year Experience. Heart Lung Circ 2007; 16 : 434–439.
15. Owings J, Alexander P, Daccarett M et al. Cardiac device implantation with antibiotic pocket irrigation: an attempt to reduce infection. Heart Rhythm 2007; (Suppl): S2.
16. Beneš J, Gregor P, Mokráček A. Infekční endokarditida. Doporučené postupy diagnostiky, léčby, dispenzarizace a profylaxe. Cor Vasa 2007; 49: K157–171.
17. Jassal DS, Weyman AE. Infective Endocarditis in the Era of Intracardiac Devices: An Echocardiographic Perspektive. Rev Cardiovasc Med 2006; 7 : 119–129.
18. Ruttman E, Hangler HB, Kilo J, Hofer D et al. Transvenous pacemaker lead removal is safe and effective even in large vegetations: an analysis of 53 cases of pacemaker lead endokarditis. Pacing Clin Electrophysiol 2006; 29 : 231–236.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2012 Issue 1-
All articles in this issue
- Vitamin D and cardiovascular diseases
- Subclinical brain damage in older patients with hypertension and dementia
- Deep venous thrombosis and pulmonary embolism in geriatric medicine – two sides of the same coin
- New approaches to anticoagulant treatment for senior citizens with atrial fibrillation
- Complications of cardiac pacing in group of patients with higher age
- Complications of infrainguinal revascularization procedures in elderly patients
- Dyslipidemia in 2012
- Atherosclerosis of the intracranial arteries – current view, 2nd part
- An anusual diagnostics of implantable cardioverter-defibrillator lead perforation
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Complications of cardiac pacing in group of patients with higher age
- Vitamin D and cardiovascular diseases
- Deep venous thrombosis and pulmonary embolism in geriatric medicine – two sides of the same coin
- New approaches to anticoagulant treatment for senior citizens with atrial fibrillation
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

