-
Medical journals
- Career
Deprese u pacientů s kardiologickým onemocněním
: V. Pidrman
: Privátní psychiatr, Galenus, Hradec Králové
: Kardiol Rev Int Med 2010, 12(1): 15-18
Autor popisuje vztah deprese a kardiovaskulárního onemocnění, ukazuje na přímou souvislost těchto dvou onemocnění, a to jak ve sféře psychické, tak i biologické. Věnuje se léčbě deprese u nemocných s kardiovaskulárním onemocněním. V této souvislosti zdůrazňuje nezbytnost správné volby antidepresiva. To by mělo být bezpečné a dostatečně účinné, a to s ohledem jak na akutní léčbu, tak i z hlediska dlouhodobé terapie. Antidepresiva SSRI zůstávají i dnes prvním krokem v léčbě deprese u nemocných s kardiovaskulárním onemocněním.
Klíčová slova:
deprese – antidepresiva – SSRI – kardiovaskulární onemocněníÚvod
Celoživotní prevalence deprese se odhaduje do 16 %, vyšší je u žen, riziko rekurence je nejméně 50 %. Deprese omezuje nemocného nejen primárně – svými vlastními příznaky a z nich vyplývajícími komplikacemi, ale i sekundárně – např. abúzem drog a alkoholu, úrazy (za nimiž stojí ztráta koncentrace a pozornosti) a také tělesnými nemocemi [1 – 3]. Ty jsou buď kvůli depresi zastřeny (nepoznány), a proto neléčeny, nebo jsou biologicky s depresí spřaženy, jako je například kardiovaskulární onemocnění. V rozvinutých zemích západního světa je ročně postiženo infarktem myokardu (IM) 0,5 – 0,8 % populace. Ve věku mezi 45 a 65 lety je 40 % úmrtní mužů a 10 % úmrtí žen způsobeno IM. Ischemickou chorobu srdeční (ICHS) trpí v těchto zemích 2 – 3 % populace, hypertenze (rizikový faktor pro IM i ICHS) je třetí až čtvrtou nejčastější chronickou chorobou [4 – 8].
K dokreslení uvedených nálezů uvádíme ještě ukazatel DALY (Disability Adjusted Life Years), což je vyhodnocení roků života ztracených předčasnou mortalitou a zvýšenou morbiditou, zaujímá ve vyspělých zemích ICHS první místo, unipolární deprese druhé a cerebrovaskulární onemocnění třetí místo [1,8]. Problematiku deprese a kardiovaskulárního onemocnění probereme ve dvou krocích:
- vztah deprese a kardiovaskulárního onemocnění
- léčba deprese u kardiologických nemocných
Vztah deprese a kardiovaskulárního onemocnění
Vzájemná kombinace deprese a kardiovaskulárního onemocnění je závažný fenomén, který velmi často komplikuje průběh jak tělesného onemocnění, tak afektivní poruchy [9 – 10].
Tyto komplikace shrnujeme stručně ve třech bodech:
- u depresivních nemocných se vyskytuje kardiovaskulární onemocnění a náhlá smrt srdeční častěji, než je tomu u nedepresivních jedinců,
- depresivní nemocní mají v období po IM vyšší riziko kardiálních komplikací než ti, kteří depresí netrpí,
- uvedené nálezy jsou vysvětlitelné jak psychickými (psychologickými faktory), tak i přímými biologickými změnami, které tvoří spojnici mezi depresí a onemocněním srdečním.
Tab. 1. dokumentuje významný vztah deprese a kardiovaskulárního onemocnění u vybraných diagnostických jednotek. Velmi zajímavý je také pohled na dynamiku onemocnění. Pokud jde o IM, pak platí, že jeden rok před IM prožívá depresi 8 % nemocných, bezprostředně po IM 16 %, po půlroce 25 % nemocných. Do šesti měsíců po prodělání náhlé cévní mozkové příhody nalézáme depresi u 15 % jedinců, do jednoho roku u dokonce 45 %. Ještě po třech letech trpí depresí přes 20 % těchto pacientů [9 – 12].
1. Výskyt deprese u některých kardiovaskulárních onemocnění. 
Kardiovaskulární onemocnění je bezesporu významnou psychologickou zátěží pacienta. Často znamená alespoň dočasný radikální zásah do prakticky všech pracovních, sociálních, ale i rodinných rolí a funkcí [1,13 – 14]. Nemocný je nucen omezit či dokonce zcela ukončit některé návyky nebo koníčky. V čase se musí adaptovat na novou (změněnou) kvalitu života (tab. 2). Navíc bývá zatížen farmaky podávanými internistou, která nemusejí být vždy zcela inertní vůči CNS [10,15]. Z těchto důvodů jsou psychologické aspekty vzájemného provázání onemocnění srdečního a deprese relativně dobře uchopitelné, a proto i pochopitelné. Do jisté míry překvapující jsou zjištění, která dokumentují přímý biochemický vztah těchto dvou nemocí. Jde například o narušení osy hypotalamus‑hypofýza‑nadledvinky, kterým se vyznačují alespoň některé formy deprese. Výsledná zvýšená nabídka kortizolu negativně ovlivňuje kardiovaskulární systém. Dalším faktorem jsou změny na obratu a nabídce serotoninu a noradrenalinu. Narušení serotoninové homeostázy u depresivních nemocných například usnadňuje vznik trombů. Vlivem stresu dochází ke změnám v imunitním systému se všemi negativními důsledky [10 – 12]. Základní biologické souvislosti popisuje tab. 2.
2. Příčiny rozvoje deprese u kardiovaskulárního onemocnění. 
Z uvedeného vyplývá, že bychom při výskytu jednoho či druhého onemocnění měli vždy alespoň screeningově pátrat po možné přítomnosti nemoci druhé. To se týká psychiatrů, internistů, ale koneckonců odborníků všech oborů.
Léčba deprese u kardiálně nemocných
Léčba deprese u kardiálních nemocí sestává ze dvou kroků, a to psychoterapie a farmakoterapie. Pokud jde o psychoterapii, zde přichází v úvahu kognitivně‑behaviorální terapie, krátká dynamická psychoterapie a rogersovská psychoterapie. Svou formou se specificky neliší od psychoterapie u jiných skupin nemocných, je jen třeba více se zaměřit na práci s překonáním pocitu ohrožení života a zároveň nastavení nové životní kvality.
Farmakoterapie takto nemocných má několik specifik. Víme, že různé skupiny antidepresiv mají odlišný vliv a průběh srdeční akce, tato vlastnost bude zvýrazněna a musí být zohledněna speciálně u rizikových kardiálních nemocných [11,14,16 – 19]. Možná úskalí farmakoterapie u rizikových nemocných shrnuje tab. 3. U kardiálně nemocných můžeme očekávat nejen atypickou terapeutickou odpověď, ale hlavně častější a kvalitou odlišné vedlejší účinky. To vyplývá z celé řady možných interakcí, z nichž za nejdůležitější lze považovat interakce mezi léky navzájem, mezi léky a tělesnou/ duševní nemocí (tab. 4). Lékové interakce, pokud nastanou, mohou být překvapivé, protože půjde často o interakce léků mezioborových, o jejichž vlastnostech není lékař vždy podrobně informován.
3. Možná úskalí farmakoterapie u kardiovaskulárních nemocných. 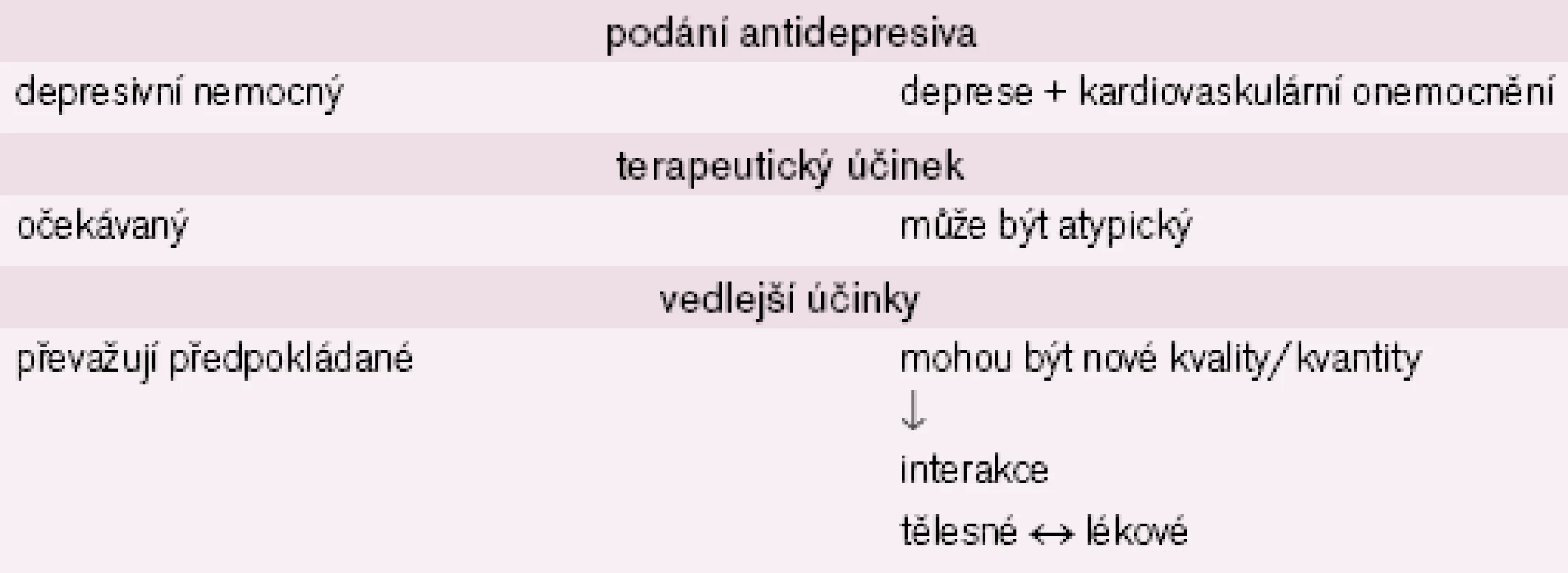
tab:4#
U kardiovaskulárně nemocných jsou tricyklická a tetracyklická antidepresiva vysoce riziková, a proto prakticky kontraindikována, a to i v dávkách nižších, než jsou terapeutické antidepresivní (nezapomínejme například na časté podání prothiadenu jako sedativa/ hypnotika). Tab. 5 zdůrazňuje nejzávažnější možné kardiální nežádoucí účinky této skupiny antidepresiv.
4. Nejčastější nežádoucí účinky tricyklických antidepresiv. 
Vedlejší účinky antidepresiv na kardiovaskulární systém jsou dány především jejich receptorovou a mediátorovou bohatostí, resp. působením na systémy nežádoucí [20 – 21]. Tab. 6 ukazuje v přehledu nejčastější účinky antidepresiv na úrovni mediátorů a receptorů. Tab. 7 pak vysvětluje nejdůležitější problémy vznikající při ovlivnění dalších receptorových systémů [14 – 15,22 – 23].
5. Možný vliv antidepresiv na jednotlivé mediátory/ receptory. 
6. Význam blokády některých receptorů s ohledem na nežádoucí účinky. 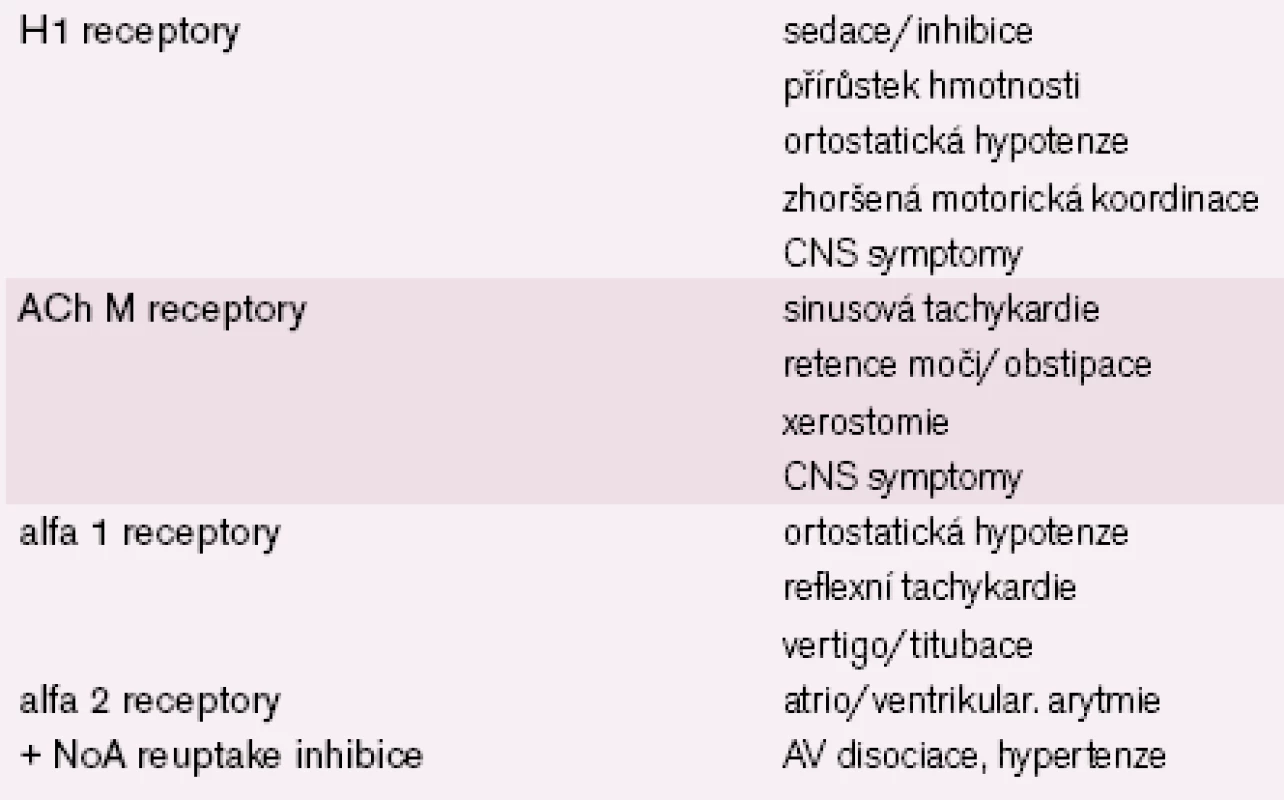
Při terapii deprese u rizikových kardiovaskulárních nemocných bychom proto měli volit receptorově čistá (receptorově chudá) antidepresiva. U nich je nízké riziko vzniku nežádoucích účinků, pokud tyto vzniknou, vyskytují se v rámci jednoho systému, a proto jsou snáze předpokládatelné a detekovatelné. Léky první volby jsou proto antidepresiva SSRI, což je doloženo nejen teoretickými předpoklady, ale i praxí. Prokazuje to i studie SADHART [9]. Ta byla provedena za randomizovaných dvojitě slepých placebem kontrolovaných podmínek u nemocných s depresí při kardiovaskulárním onemocnění. Cílem studie bylo zhodnotit účinnost a bezpečnost antidepresivní léčby u těchto nemocných. Byl srovnáván účinek antidepresiva sertralinu proti placebu, a to u 368 nemocných, kteří byli hospitalizováni pro akutní koronární syndrom (acute coronary syndrome – ACS). Do sledování byli zařazeni nemocní do 30 dnů po proběhlém ACS, byli randomizováni a sledováni 24 týdnů. Dávky sertralinu se pohybovaly v rozmezí 50 – 200 mg denně v závislosti na klinické odpovědi. Kardiovaskulární bezpečnost léku byla měřena hodnocením ejekční frakce, 24hodinovým monitorováním, analýzou intervalů EKG v den před podáním sertralinu/ placeba a v 16. týdnu studie. Hodnocen byl rovněž celkový klinický stav. Z hlediska psychiatrického kromě vlastního vyšetření byly užity škály HAMD, Beckova škála a CGI. V této studii nebyl nalezen rozdíl mezi sertralinem a placebem v ovlivnění srdeční činnosti: sertralin a placebo se nelišily svým vlivem na ejekční frakci, ve výskytu arytmií či ve změnách EKG intervalu. Sertralin na rozdíl od placeba potlačil nejen depresi, ale korigoval i úzkost. Nevyskytly se závažné vedlejší nežádoucí účinky. V této indikaci bylo prokázáno nejen antidepresivní, ale i anxiolytické působení sertralinu, což je v případě akutních, ale i chronických kardiálních onemocnění obzvlášť prospěšné.
Jistou rizikovost uvnitř skupiny SSRI můžeme spatřovat v možných interakcích vyplývajících z jejich farmakokinetiky [10,15,24 – 25], které orientačně ve stručnosti shrnuje tab. 8.
7. SSRI antidepresiva a cytochromoxidázový systém P450. 
Antidepresiva SNRI (zejména venlafaxin, nikoliv milnacipran) mají jisté riziko zvýšení krevního tlaku. To je zcela nepochybně větší u venlafaxinu ve vyšších dávkách, což nejspíše vyplývá z méně vyvážené inhibice reuptake serotoninu a noradrenalinu, než je tomu u milnacipranu [10,15,24]. Antidepresivum skupiny NDRI bupropion SR neovlivňuje akci srdeční ani vedení vzruchu, jen může mírně zvýšit systolický tlak [9 – 10,17]. Za bezpečné lze považovat i antidepresivum skupiny NaSSA mirtazapin [10,15]. Schématicky vhodnost podání různých antidepresiv u kardiaků předkládá tab. 9.
8. Rizikovost některých antidepresiv s ohledem na přítomnost kardiovaskulárního onemocnění. 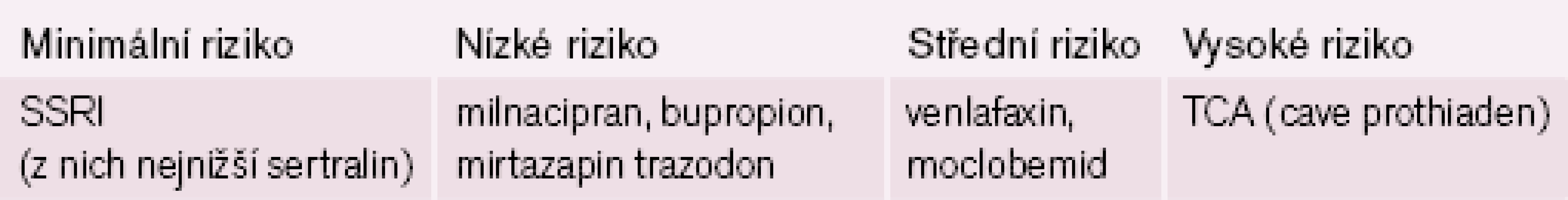
Závěrečná tabulka (tab. 10) vychází z konsenzu expertů z roku 2001 (Alexopoulos et al [16]) o doporučených postupech léčby deprese u nemocných vyššího věku v některých rizikových případech. Uvádíme doporučené kroky podání antidepresiv u kardiovaskulárních onemocnění, poruchách vedení srdečního, hypertenzi a hypotenzi.
9. Antidepresiva u kardiovaskulárního onemocnění – jednotlivé kroky. 
Závěr
Deprese se vyskytuje ve vysoké míře u nemocných trpících kardiovaskulárními poruchami. Přítomnost deprese zvyšuje riziko vzniku a rozvoje kardiovaskulárního onemocnění, tento fakt platí i naopak. SSRI jsou antidepresiva vhodná pro kardiovaskulární nemocné nejen pro svoji bezpečnost, ale i s ohledem na cílené ovlivnění serotoninového metabolizmu, které má přímý vliv na korekci morfologických patologických procesů u kardiovaskulárního onemocnění. Za kontrolovaných podmínek byla ověřena nejen antidepresivní a anxiolytická účinnost antidepresiva skupiny SSRI – sertralinu u akutních kardiovaskulárních nemocných, ale prokázána byla i jeho bezpečnost s ohledem na srdeční činnost.
doc. MUDr. Vladimír Pidrman
Privátní psychiatr, Galenus, Hradec Králové
v.pidrman@seznam.cz
Sources
1. Gottfried CG, Karlsson I. Depression in later life. Oxford: OCC 1997.
2. Spar EJ, La Rue A. Concise guide to geriatric psychiatry. Washington: American Psychiatric Publishing 2002.
3. Thorpe L, Whitney DK, Kutcher SP et al. CANMAT Depression Work Group. Clinical Guidelines for the treatment of depressive disorders. VI. Special populations. Canadian Journal of Psychiatry 2001; 46 : 63S – 76S.
4. Braunwald E. Harisson’s principles of internal medicine. New York: McGraw ‑ Hill Book Company 1998.
5. McIntyre JS, Charles SC, Anzia DJ et al. American Psychiatric Association Steering Committee on Practice Guidelines. American Psychiatric Association: Practice Guidelines for the Treatment of Psychiatric Disorders. Compendium 2006. Arlington: American Psychiatric Association 2006.
6. Goodyer JM. Unipolar depression. New York: Oxford University Press 2003.
7. Malhi GS, Bridges PK. Management of depression. London: Marin Dunitz 1998.
8. Murray CJL, Lopez AD (eds). The global burden of disease. Cambridge: Harvard University Press 1996.
9. Glassman AH, O’Connor CM, Califf RM et al. Sertraline treatment of major depression in patients with acute IM or unstable angina. JAMA 2002; 288 : 701 – 709.
10. Pidrman V. Deprese a kardiovaskulární onemocnění. 3. vyd. Maxdorf 2004.
11. Bouček J, Pidrman V. Psychofarmaka v medicíně. Praha: Grada Publishing 2005.
12. Henn F, Sartorius N, Helmchen H et al. Contemporary psychiatry. Berlin: Springer 2001.
13. Preskorn SH. Outpatient management of depression. Caddo: Professional Communication 1999.
14. Reuben BD, Herr KA, Pacala JT et al. Geriatrics at your fingertips. Malden: Blackwell Publishing 2003.
15. Stahl MS. Essential psychopharmacology. Neurocsietntific basis and practical applications. Cambridge: Cambridge University Press 2002.
16. Alexopoulos GS, Katz IR, Reynolds CF et al. Pharmacotherapy of depressive disorders in older patients. New York: Comprehensive NeuroScience 2001.
17. Bazire S. Psychotropic drug directory 2002. Jesses Farm: Mark Alen Publishing 2006.
18. Cozza KL, Armstrong SC. The cytochrome P450 system. Drug interaction principles for medical practice. Washington, DC: American Psychiatric Publishing 2001.
19. Jacobson SA, Preis RW, Greenblatt DJ. Handbook of geriatric psychopharmacology. Washington, DC: American Psychiatric Publishing 2002.
20. Flint AJ, Rifat SL. Maintenance tretment for recurrent depression in late life: a four year outcome study. Am J Geriatr Psychiatry 2000; 8 : 112 – 116.
21. Roose SP, Spatz BS. Treating depression in patients with ischemic heart disease. Drug safety 1999; 20 : 459 – 465.
22. Sauer WH, Berlin JA, Kimmel SE. Selective serotonin reuptake inhibitors and myocardial infarction. Circulation 2001; 104 : 1894 – 1898.
23. Shiloh R, Nutt D, Weizman A. Atlas of psychotropic pharmacotherapy. London: Martin Dunitz 2000.
24. Schaltberg AF, Cole JO, DeBatista C. Manual of clinical psychopharmacology. Washington, DC: American Psychiatric Publishing 2003.
25. Solai LK, Mulsant BH, Pollock BG. Selective serotonin reuptake inhibitors for late‑life depression: a comparative review. Drug Aging 2001; 18 : 355 – 368.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2010 Issue 1-
All articles in this issue
- CORD study – an analysis of patients aged 80 years and patients with isolated systolic hypertension
- Carvedilol as a treatment option for cardiovascular diseases
- Ivabradine in the treatment of ischemic heart disease – results of the BEAUTIFUL study
- New players on the antiplatelet therapy chequerboard – what can we expect?
- Tenecteplase in current clinical practice
- Treatment options in the management of vascular stiffness
- Residual vascular risk and the global R3I (Residual Risk Reduction Initiative)
- Depression in patients with cardiovascular disease
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Carvedilol as a treatment option for cardiovascular diseases
- Depression in patients with cardiovascular disease
- Tenecteplase in current clinical practice
- New players on the antiplatelet therapy chequerboard – what can we expect?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

