-
Medical journals
- Career
Artériová hypertenzia – rizikový faktor cievnych mozgových príhod
Authors: Ľudovít Gašpar 1; Andrea Komorníková 1; Veronika Vestenická 2
Authors‘ workplace: I. Interná klinika LF UK a UNB, Bratislava 1; I. neurologická klinika LF UK a UNB, Bratislava 2
Published in: AtheroRev 2018; 3(1): 18-20
Category: Reviews
Overview
Cievne mozgové príhody (CMP) sú veľmi častou príčinou morbidity a mortality, pričom u osôb po prekonanej CMP je významným i faktor následného dlhodobého neurologického deficitu vo väčšom alebo menšom rozsahu. Početné klinické i epidemiologické štúdie potvrdili, že zvýšené hodnoty systémového krvného tlaku patria medzi hlavné rizikové faktory ischemických i hemoragických CMP, pričom vplyv artériovej hypertenzie je komplexný s morfologickými i funkčnými zmenami ciev a cievnej cirkulácie. V našej retrospektívnej analýze 104 pacientov hospitalizovaných pre CMP sme zistili výskyt artériovej hypertenzie u 92,3 % členov súboru a fibrilácie predsiení u 32,7 % členov súboru. 88 členov súboru (84,6 %) malo diagnostikovanú ischemickú CMP a 16 členov súboru (15,4 %) hemoragickú CMP. V skupine pacientov s nálezom fibrilácie predsiení malo predhospitalizačne antikoagulačnú liečbu iba 14 pacientov (41,2 %), čo svedčí o nedostatočnej indikácii antikoagulačnej liečby, keď vezmeme do úvahy kalkulátory výpočtu rizika CMP pri fibrilácii predsiení (CHA2DS2-VASc Score) a rizika krvácania (HAS-BLED Calculator for Atrial Fibrillation). Významný je i poznatok, že v skupine osôb s antikoagulačnou liečbou, ktoré napriek tejto terapii mali ischemickú CMP, sme v 53,8 % prípadov zistili poddávkovanie liečby, takže táto nebola efektívna. Naša práca poukazuje na nevyhnutnosť zlepšenia efektívneho manažmentu artériovej hypertenzie a fibrilácie predsiení, najčastejších to ovplyvniteľných rizikových faktorov CMP.
Kľúčové slová/Klíčová slova:
antikoagulačná liečba, artériová hypertenzia, cievna mozgová príhoda, fibrilácia predsiení, hlavné rizikové faktory CMPÚvod
Artériová hypertenzia patrí spolu s vekom a sprievodnou aterosklerózou medzi najvýznamnejšie rizikové faktory náhlych cievnych mozgových príhod (NCMP), a to ako ischemických, tak i hemoragických. Prevalencia artériovej hypertenzie (AH) v Európe sa odhaduje na 30 až 45 % [1]. Priama a príčinná súvislosť medzi hodnotami systémového artériového tlaku a rizikom NCMP je už dlhodobo známa [2].
Metaanalýzou výsledkov viacerých štúdií sa zistila i asociácia medzi výskytom CMP a vyšším normálnym tlakom, t. j. v rozmedzí (130–139/85–89 mm Hg) [3]. V klinických štúdiách sa potvrdilo, že redukcia systolického krvného tlaku o 10 mm Hg vedie ku redukcii relatívneho rizika CMP o 41 % [4]. Nekontrolovaná artériová hypertenzia je významným rizikovým faktorom ako hemoragických CMP, či už intracerebrálnych alebo subarachnoidálnych, tak i mikroangiopaticky podmienených lakunárnych CMP. Relatívne riziko vzniku hemoragickej CMP je u hypertonika 3,7-krát až 9,2-krát vyššie než u normotenznej osoby, pričom výskyt systémovej artériovej hypertenzie u pacientov s intracerebrálnou hemoragiou sa udáva v rozmedzí 56–80 % [5].
Štúdia Stroke Prevention of Small Subcortical Strokes (SPS3) ukázala, že dosiahnutie cieľového systolického TK < 130 mm Hg u osôb po prekonanej lakunárnej ischemickej CMP znížilo riziko intracerebrálnej hemoragie o 60 % [6].
Metaanalýza 16 randomizovaných štúdií s viac ako 40 000 pacientmi po prekonanej CMP ukázala, že liečba artériovej hypertenzie redukovala relatívne riziko recidívy cievnej príhody o 18 % [7]. Artériová hypertenzia sa na vzniku CMP podieľa viacerými mechanizmami, ktoré pôsobia komplexne, či už vo forme štrukturálnych cievnych zmien alebo cerebrálnej autoregulácie (endotelová dysfunkcia, hypertenzívna vaskulopatia, lipohyalinóza, fibrinoidná nekróza a ďalšie). Tieto komplexné zmeny podmieňujú v rôznom rozsahu ako zvýšenú vaskulárnu fragilitu, tak i stenookluzívne zmeny ciev, ktoré sa potom patognomicky podieľajú na vzniku CMP.
Súbor a metodika
Retrospektívne sme vyhodnotili súbor pacientov hospitalizovaných v priebehu 3 mesiacov (júl–september 2016) na I. Neurologickej klinike LFUK a UNB pre diagnózu CMP potvrdenú zobrazovacími vyšetreniami (CT, CT-angiografia, MRI mozgu). Súbor pozostával zo 104 osôb, z nich bolo 70 mužov (67,3 %) a 34 žien (32,7 %). Priemerný vek bol 70,7 rokov.
Výsledky
Ischemická CMP sa zistila u 88 členov súboru (84,6 %) a hemoragická CMP u 16 členov súboru (15,4 %). Recidíva CMP bola zaznamenaná u 18 členov súboru (17,3 %). Artériová hypertenzia bola zistená u 96 členov súboru (92,3 %) a fibrilácia predsiení u 34 členov súboru (32,7 %). Iba 14 pacientov s nálezom fibrilácie predsiení (41,2 %) užívalo predhospitalizačne antikoagulačnú liečbu. Spôsob antikoagulačnej liečby s účinnými látkami ukazuje tab. V skupine pacientov s hemoragickou CMP bol nález artériovej hypertenzie prítomný u 14 členov (87,5 %). Hemoragická CMP sa pri antikoagulačnej liečbe vyskytla iba v jednom prípade, kým nález ischemickej CMP bol pri tejto liečbe v 13 prípadoch. Pri zhodnotení dávok antikoagulancií sme zistili, že v 7 prípadoch (53,8 %) ischemickej CMP pri súčasnej antikoagulačnej liečbe, bola táto liečba poddávkovaná. Poddávkovanie bolo zistené v 2 prípadoch pri liečbe warfarinom, pri ktorej vstupné INR nedosahovalo terapeutické pásmo (INR 2–3), a v 5 prípadoch pri liečbe s DOAC (priamo účinkujúci perorálny antikoagulant), kedy dávka liekov nezodpovedala odporúčaniam odborných spoločností.
Table 1. Predhospitalizačná antikoagulačná liečba fibrilácie predsiení 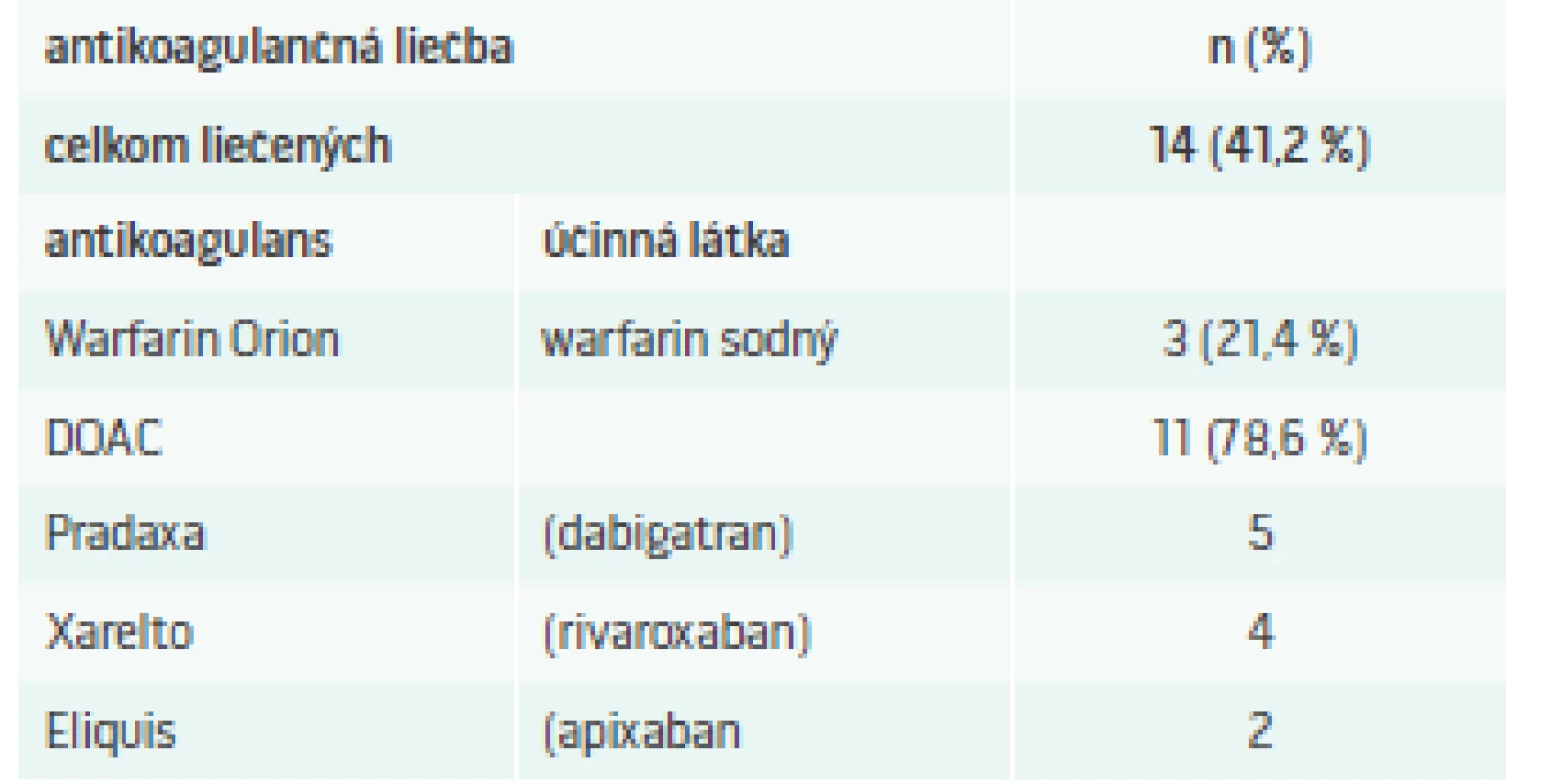
DOAC – priamo účinkujúci perorálny antikoagulant/direct oral anticoagulants Diskusia
V našom súbore sme potvrdili frekventný výskyt artériovej hypertenzie (92,3 %), ako i fibrilácie predsiení (32,7 %). Vzhľadom na priemerný vek členov súboru (70,7 rokov), nie sú tieto výsledky prekvapujúcimi, keďže je známe, že ako výskyt artériovej hypertenzie, tak i fibrilácie predsiení, stúpa s vekom. Mnohé práce poukazujú na to, že vo vekovej skupine 75 ročných a starších, je prevalencia artériovej hypertenzie 70–80 % [8]. S vekom súvisí aj problematika aterosklerózy a jej klinických komplikácií., pričom vek je významným rizikovým faktorom pre vznik ako ischemických, tak i hemoragických CMP. Pritom proces aterosklerózy začína už v mladších vekových skupinách, čo sa potvrdilo i pri vyšetrení donorských sŕdc intravaskulárnou ultrasonografiou.
V skupine 30–39 ročných sa u 60 % vyšetrovaných našli v koronárnych cievach aterosklerotické lézie [9]. Vzhľadom na súvislosť medzi artériovou hypertenziou a CMP je dôležitá dôsledná diagnostika artériovej hypertenzie a jej efektívna liečba. Metaanalýza klinických štúdií potvrdzuje, že efektívna liečba artériovej hypertenzie redukuje výskyt CMP u starších osôb (> 65 rokov) o 34 % a u mladších osôb (≤ 65 rokov) o 49 % [10].
Významná je i redukcia kardiovaskulárnej mortality a narušenia mnestických funkcií. Tromboembolické riziko je u pacientov s fibriláciou predsiení významne zvýšené, obzvlášť pri kumulácii ďalších rizikových faktorov (predovšetkým vyšší vek, prítomnosť artériovej hypertenzie, diabetu mellitus, syndrómu srdcového zlyhávania, anamnéza už prekonanej CMP v minulosti, ako i ďalších faktorov, ako sú uvedené v kalkulátore CHA2DS2-VASc Score for Atrial Fibrillation Stroke Risk [11]. Pri rozhodovaní o antikoagulačnej liečbe treba vziať do úvahy i riziko krvácania, ktoré zhodnotíme pomocou HAS-BLED Calculator for Atrial Fibrillation [12]. V našom súbore len 14 pacientov s nálezom fibrilácie predsiení (41,2 %) užívalo predhospitalizačne antikoagulačnú liečbu.
Aj keď pripustíme, že u časti pacientov mohla byť prítomná prvá manifestácia paroxyzmu fibrilácie predsiení, treba konštatovať, že pri vzatí do úvahy vyššie uvedených odporúčaných kalkulátorov rizika CMP a krvácania, bola antikoagulačná liečba nedostatočne indikovaná. Dôležitý je i poznatok, že i u pacientov, ktorí antikoagulačnú liečbu pri prijatí k hospitalizácii z dôvodu fibrilácie predsiení mali, bola táto v polovici prípadov nedostatočná, keďže dávka DOAC bola nižšia než odporúčané dávkovanie, alebo bolo INR pri liečbe warfarinom pod terapeutickým pásmom.
V diagnostike artériovej hypertenzie a ku kontrole efektívnosti jej liečby sa osvedčila metodika ambulantného monitorovania krvného tlaku (AMTK). Vo vzťahu ku kardiovaskulárnym komplikáciám, vrátane CMP, je táto metodika významná i preto, lebo umožňuje určiť diurnálny znak a index (dipping status). Jeho určenie má prognostický význam, keďže metaanalýza viacerých štúdií poukázala na to, že najčastejší výskyt kardiovaskulárnych komplikácií je v skupine riserov (reverzných dipperov), u ktorých sú priemerné hodnoty TK v nočnej fáze merania vyššie než priemerné hodnoty TK v dennej fáze merania metodikou AMTK. [13,14]. Metodika AMTK je vhodná i k manažmentu artériovej hypertenzie z chronofarmakologických aspektov, keďže vieme, že pri výskyte CMP (ischemických i hemoragických) sa uplatňujú i cirkadiánne rytmy.
Táto metodika bola opakovane použitá v rámci randomizovaných klinických štúdií sledovania efektívnosti antihypertenzívnej liečby v rámci sekundárnej prevencie CMP. Okrem už uvedenej SPS3 štúdie, to boli štúdie Post-Stroke Antihypertensive Study (PATS) [15], v ktorej sa zistilo, že redukcia krvného tlaku indapamidom o 5/2 mm Hg systolického resp. diastolického TK u osôb s prekonanou CMP, redukovala incidenciu fatálnych alebo nefatálnych CMP o 29 %. Ďalšou zo štúdií bola Perindopril Protection Against Recurrent Stroke Study (PROGRESS) [16], v ktorej redukcia TK o 9/4 mm Hg znížila relatívne riziko recidívy CMP o 28 %. Cieľové hodnoty TK v rámci sekundárnej prevencie CMP treba individualizovať a mať na pamäti, že hodnoty systolického TK pod 120 mm Hg sú spojené so zvýšeným rizikom recidívy CMP, predovšetkým v období prvých šiestich mesiacov po predchádzajúcej príhode [17]. Pre redukciu incidencie a prevalencie CMP je nevyhnutná medziodborová spolupráca. Dôraz treba klásť na problematiku prevencie, optimalizáciu manažmentu akútnej fázy CMP, efektívnu sekundárnu profylaxiu a rehabilitáciu.
Sources
1. Mancia G, Fagard R, Narkiewicz K et al. 2013 ESH/ESC guidelines for the management of arterial hypertension: the Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2013; 34(28): 2159–2219. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/eht151>.
2. Goldstein LB, Adams R, Alberts MJ et al. Primary prevention of ischemic stroke: a guideline from the American Heart Association/American Stroke Association Stroke Council. Stroke 2006; 37(6): 1583–1633. Dostupné z DOI: <http://dx.doi.org/10.1161/01.STR.0000223048.70103.F1>. Erratum in Stroke 2007; 38(1): 207.
3. Huang Y, Cai X, Li Y et al. Prehypertension and the risk of stroke: a meta-analysis. Neurology 2014; 82(13): 1153–1161.Dostupné z DOI: <http://dx.doi.org/10.1212/WNL.0000000000000268>
4. Lackland DT, Roccella EJ, Deutsch AF et al. Factors influencing the decline in stroke mortality: a statement from the American Heart Association/American Stroke Association. Stroke 2014; 45(1): 315–353. Dostupné z DOI: <http://dx.doi.org/10.1161/01.str.0000437068.30550.cf.>.
5. O´Donnell MJ, Xavier D, Liu L et. al. Risk factors for ischaemic and intracerebral haemorrhagic stroke in 22 countries (the INTERSTROKE study): a case-control study. Lancet 2010; 376(9735): 112–123. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(10)60834–3>.
6. Benavente OR, Coffey CS, Conwit R et al. Blood-pressure targets in patients with recent lacunar stroke: the SPS3 randomised trial. Lancet 2013; 382(9891): 507–515. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(13)60852–1>. Erratum in Lancet 2013; 382(9891): 506.
7. Arima H, Chalmers J. PROGRESS: Prevention of recurrent stroke. J Clin Hypertens (Greenwich) 2011; 13(9): 693–702. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1751–7176.2011.00530.x>.
8. Lionakis N, Mendrinos D, Sanidas E et al. Hypertension in the elderly. World J Cardiol 2012; 4(5): 135–147. Dostupné z DOI: <http://dx.doi.org/10.4330/wjc.v4.i5.135>.
9. Tuzcu EM, Kapadia SR, Tutar E et al. High prevalence of coronary atherosclerosis in asymptomatic teenagers and young adults. Evidence from intravacular ultrasound. Circulation 2001; 103(22): 2705–2710.
10. Mottillo S, Filion KB, Genest J et al. The metabolic syndrome and cardiovascular risk a systematic review and meta-analysis. J Am Coll Cardiol 2010; 56(14):1113–1132. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacc.2010.05.034>.
11. Van den Ham HA, Klungel OH, Singer DE et al. Comparative performance of ATRIA, CHADS2, and CHA2DS2-VASc risk scores predicting stroke in patients with atrial fibrillation. JACC 2015; 66(17): 1851–1859. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacc.2015.08.033>.
12. Pisters R, Lane DA, Nieuwlaat R et al. A novel user-friendly score (HAS-BLED) to assess one-year risk of major bleeding in atrial fibrillation patients: The Euro Heart Survey. Chest 2010; 138(5): 1093–1100. Dostupné z DOI: <http://dx.doi.org/10.1378/chest.10–0134>.
13. Fagard RH. Dipping pattern of nocturnal blood pressure in patients with hypertension. Expert Rev Cardiovasc Ther 2009; 7(6): 599–605. Dostupné z DOI: <http://dx.doi.org/10.1586/erc.09.35>.
14. Castilla-Guerra L, Fernandez-Moreno MC. Chronic management of hypertension after stroke: The role of ambulatory blood pressure monitoring. J Stroke 2016; 18(1): 31–37. Dostupné z DOI: <http://dx.doi.org/10.5853/jos.2015.01102>.
15. [PATS Collaborating Group]. Post-stroke antihypertensive treatment study: a preliminary result. Chin Med J (Engl) 1995; 108(9):710–717.
16. [PROGRESS Collaborative Study Subgroup]. Randomized trial of perindopril based blood pressure-lowering regimen among 6108 individuals with previous stroke or transient ischemic attack. Lancet 2001; 358(9287): 1033–1041. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(01)06178–5>. Erratum in Lancet 2001; 358(9292): 1556. Lancet 2002; 359(9323): 2120.
17. Ovbiagele B. Low-Normal systolic blood pressure and secondary stroke risk. J Stroke Cerebrovasc Dis 2013; 22(5): 633–638. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jstrokecerebrovasdis.2011.12.003>.
Labels
Angiology Diabetology Internal medicine Cardiology General practitioner for adults
Article was published inAthero Review

2018 Issue 1-
All articles in this issue
- Tuky v potravinách z pohledu zdraví
- Vedlejší a nežádoucí účinky antihypertenziv
- Artériová hypertenzia – rizikový faktor cievnych mozgových príhod
- Periférne artériové ochorenie dolných končatín a globálne kardiovaskulárne riziko
- Diabetes mellitus a srdeční selhání: úloha inhibitorů SGLT2
- Diabetes mellitus a rezistencia na liečbu antagonistami ADP-receptorov: význam, možnosti detekcie a terapeutického ovplyvnenia
- Má centrálny systolický tlak perspektívu pre klinickú prax?
- Athero Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vedlejší a nežádoucí účinky antihypertenziv
- Tuky v potravinách z pohledu zdraví
- Periférne artériové ochorenie dolných končatín a globálne kardiovaskulárne riziko
- Diabetes mellitus a srdeční selhání: úloha inhibitorů SGLT2
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

