-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Nemocenské pojištění a dočasná pracovní neschopnost
Health insurance and temporary working incapacity
The author presents the information on the system of health insurance and its integral indispensable part – evaluation of temporary work incapacity, controls of assessment temporary work incapacity and the development of temporary work incapacity over the last years.
Keywords:
Health insurance – work incapacity – temporary work incapacity – control of assessment of temporary work incapacity – medical assessment services – average duration of one case
Autoři: A. Zvoníková
Působiště autorů: Katedra posudkového a revizního lékařství Institutu postgraduálního vzdělávání ve zdravotnictví, Praha
Vyšlo v časopise: Reviz. posud. Lék., 23, 2020, č. 1-2, s. 16-21
Kategorie: Původní práce • Souhrnná sdělení • Kazuistiky
Souhrn
Autorka podává informaci o systému nemocenského pojištění a jeho nedílné součásti posuzování dočasné pracovní neschopnosti, kontrolách posuzování dočasné pracovní neschopnosti a vývoji dočasné pracovní neschopnosti v posledních letech.
Klíčová slova:
nemocenské pojištění – pracovní schopnost – dočasná pracovní neschopnost – kontrola posuzování dočasné pracovní neschopnosti – lékařská posudková služba – průměrná délka trvání jednoho případu
ÚVOD
V Evropě patří nemocenské pojištění, spolu s úrazovým a důchodovým, historicky k systémům s nejdelší tradicí. Bylo založeno již na konci 19. století na základě Bismarckovy reformy v Německu v roce 1883 a Taafeho reformy v Rakousku-Uhersku v roce 1888.
MEZINÁRODNÍ SROVNÁNÍ
Nemocenské pojištění je v jednotlivých státech založeno na rozdílném historickém vývoji sociálních transferů, tradicích a zvyklostech, ekonomickém postavení, návaznostech dalších sociálních systémů, existenci různých kategorií zaměstnanců, odlišných daňových systémech a dalších souvislostech. Rozdílnost přístupů platí i v rámci členských států EU. V EU patří sociální politika mezi tzv. komunitární politiku. To znamená, že hlavní těžiště této politiky stále patří jednotlivým členským státům. EU působí svými orgány pouze v roli koordinační, aby nedošlo k narušení čtyř základních svobod (volný pohyb osob, zboží, služeb a kapitálu). Dávky nemocenského pojištění jsou v evropských zemích koncipovány především jako dávky nahrazující příjem v nemoci (náhradu výdělku z důvodu pracovní neschopnosti a při jiných stanovených sociálních událostech a situacích). Ostatní druhy dávek, pokud v systému existují, mají, s výjimkou dávek v mateřství, dílčí význam. Peněžité dávky v mateřství jsou významné především z hlediska ochrany matky a dítěte, ale i pro svou finanční náročnost. V některých státech je systém nemocenského a zdravotního pojištění organizačně spojen; funkčnost systémů je závislá na velkém množství specifických charakteristik sociálních systémů a zejména na dlouholeté tradici. Zapojení zaměstnavatelů do systému nemocenského pojištění je obvyklé ve většině evropských zemí. Intenzita a způsob participace jsou různé, zpravidla formou (spolu)účasti na výplatě dávek. Zaměstnavatel vyplácí po určitou dobu mzdu nebo její část nebo doplácí k nemocenské dávce doplatek mzdy (např. do výše průměrné, poslední mzdy).
V oblasti nemocenského pojištění Česká republika ratifikovala řadu mezinárodních dokumentů, a to i ve vztahu k integraci do EU. Jedná se zejména o úmluvy Mezinárodní organizace práce č. 102 a 130, Evropskou sociální chartu (čl. 8 a 12), Evropský zákoník sociálního zabezpečení a Nařízení č. 1408 a č. 574, jejichž hlavním cílem je koordinace a přenositelnost nabytých práv. Tyto úmluvy požadují, aby podíl nemocenského k předchozím příjmům dosahoval 45 % (úmluva 102), respektive 60 % (úmluva 130). Česká republika tyto požadavky splňuje.
V zásadě systémy nemocenského pojištění v zahraničí i u nás poskytují tyto typy peněžitých dávek:
– dávka v případě nemoci,
– dávka související s těhotenstvím a mateřstvím,
– dávka umožňující pečovat o nemocnou osobu (člena rodiny)
– dávka jako dorovnání mzdy z důvodu převedení na jinou práci (v těhotenství).
POSUZOVÁNÍ ZDRAVOTNÍHO STAVU A DOČASNÉ PRACOVNÍ NESCHOPNOSTI
Posuzování dočasné pracovní neschopnosti (dále jen DPN) patří k důležitým oblastem činnosti poskytovatelů zdravotních služeb a lékařské posudkové služby v nemocenském pojištění. Pro posuzování DPN platí základní axiom posudkového lékařství: nelze diagnostikovat pracovní neschopnost bez bilance pracovního potenciálu a požadavků konkrétního zaměstnání/konkrétní práce. Sebeúplnější zjištění a zhodnocení zdravotního stavu nemůže dát přesný obraz o pracovní neschopnosti, neboť je jen jednou ze součástí komplexního systému. Stejně důležitou skutečností je vyhodnocení požadavků konkrétního zaměstnání, nároků konkrétní práce, výdělečné činnosti ve vztahu k zdravotnímu stavu a pracovní schopnosti pracovníka-pojištěnce. To je mnohdy pro ošetřujícího (posuzujícího) lékaře, a potažmo i pro lékaře orgánu nemocenského pojištění (posudkového lékaře), obtížné, neboť vzhledem k rozvoji různých technologií se mění charakter řady zaměstnání včetně pracovních podmínek a prostředí. Lékaři jsou odkázáni zejména na své obecné znalosti o jednotlivých zaměstnáních a o obecných nárocích jednotlivých typů práce. Ne vždy a včas mají přesné informace zaměstnavatelů či konkrétních osob o konkrétním zaměstnání, konkrétní práci. Nepřesné informace o profesiografických nárocích dosavadního zaměstnání konkrétního jedince, u něhož se rozhoduje o DPN nebo o jejím trvání či ukončení, mohou být zdrojem problémů. Pro lékaře je při posuzování DPN významné rovněž zkoumání a vyhodnocení „nezdravotních okolností“, neboť existuje řada jedinců, kteří mají tendenci řešit své pracovní, osobní, rodinné a sociální problémy útěkem do nemoci a pracovní neschopnosti. Objektivní posouzení je dosti často obtížné, často vznikají rozpory mezi zájmy a názory zúčastněných (lékař vs. pojištěnec-pacient).
Při posuzování DPN se využívají informace medicínské povahy týkající se poruchy zdraví, profesiografické týkající se požadavků konkrétního zaměstnání na pracovníka, psychologické týkající se průvodních jevů poruchy zdraví a subjektivního vztahu pracovníka k práci vůbec a zvláště pak ke konkrétnímu zaměstnání/výdělečné činnosti včetně sociálních konsekvencí. Je proto nutné provést komplexní zhodnocení situace jednotlivce, neboť na vyhodnocení výše uvedených skutečností závisí rozhodnutí o uznání či neuznání DPN či o jejím ukončení. Otázky uznání, délky trvání a ukončení DPN mají dosah zdravotní, pracovněprávní, ekonomický, sociální i lidský. Pracovní neschopnost znamená nejen náklady na zdravotní péči, ale také náklady na dávky v nemoci a pracovní neschopnosti, ekonomické ztráty z absence v zaměstnání, ale i určité vyloučení jedince z jeho běžného sociálního prostředí. To se může v případech biologicky nedůvodné DPN projevit v oslabení či ztrátě motivace k práci či dokonce navozením rentových snah.
Pokud porucha zdraví, nemoc, úraz, nebo eventuálně i jiné okolnosti narušují rovnováhu systému člověk a zaměstnání, dochází k DPN nebo k omezení způsobilosti k práci nebo ztrátě/pozbytí způsobilosti k práci (ve smyslu konkrétní práce, konkrétního zaměstnání, konkrétní výdělečné činnosti). Uvedené skutečnosti by neměly být při posuzování zdravotního stavu a pracovní schopnosti zaměňovány.
Z hlediska posudkového lékařství se rozlišuje:
- Absolutní dočasná pracovní neschopnost
Jde o stav, kdy porucha zdraví, nemoc nebo úraz jsou tak závažné, že vždy způsobí neschopnost pracovat – DPN, a to bez ohledu na to, jaký druh práce, zaměstnání, výdělečné činnosti jedinec vykonává. Může jít např. o floridní duševní onemocnění, akutní polytrauma, kontuzi mozku, infekční hepatitidu, status astmaticus aj.
- Relativní dočasná pracovní neschopnost
Jde o stav, kdy porucha zdraví, nemoc nebo úraz způsobí neschopnost vykonávat jen některé práce, zaměstnání, výdělečné činnosti. To znamená, že u některého pojištěnce DPN vznikne a u jiného, který vykonává jinou práci nebo stejnou práci, ale v jiných podmínkách, vzniknout nemusí. Může jít např. o bolesti zad, zlomeninu prstů levé ruky, bolesti hlavy, závratě, což způsobí např. u řidiče autobusu DPN (neboť by i při lehčí zdravotní indispozici mohl způsobit obecné ohrožení životů lidí), ale v případě učitele dějepisu a zeměpisu DPN vzniknout nemusí, neboť se zcela diametrálně liší požadavky administrativní práce na zdravotní stav.
KONTROLY DPN
Nemocenské pojištění upravoval zákon č. 54/1956 Sb., o nemocenském pojištění zaměstnanců, ve znění pozdějších předpisů, a to až do doby nabytí účinnosti zákona č. 187/2006 Sb. Zásada, že lékařská posudková činnost je nedílnou součástí léčebně preventivní péče, byla zakotvena v zákoně č. 20/1966 Sb., o péči o zdraví lidu. Posouzení pracovní schopnosti patřilo tedy nejen do pravomoci, ale i do povinnosti ošetřujícího lékaře. Ošetřujícím lékařem byl ten lékař, který měl nemocného v soustavné péči; nejčastěji jím byl praktický lékař nebo závodní lékař. Do roku 1992 působily na úseku kontroly posuzování DPN lékařské poradní komise tehdejších okresních/obvodních ústavů národního zdraví (dále jen OÚNZ). Počet lékařských míst v posudkové službě OÚNZ byl stanoven tak, aby na cca 15 000 pracujících připadalo 1 místo posudkového lékaře. Posudková služba OÚNZ v počtu cca 350 posudkových lékařů byla významnou odbornou silou, která důsledně kontrolovala rozhodovací praxi ošetřujících lékařů v oblasti DPN (poznámka – paralelně k lékařské posudkové službě OÚNZ pracovala posudková služba sociálního zabezpečení ve strukturách bývalých ONV s počtem dalších cca 350 posudkových lékařů). Statistická data z oblasti DPN vykazovala v roce 1990 průměrnou délku trvání jednoho případu DPN 18,67 dne a průměrné procento pracovní neschopnosti 4,80 %, i když v té době pokroky lékařské vědy nedávaly takové možnosti jako v současnosti.
Období rozpadu struktury OÚNZ, nástupu privatizace ve zdravotnictví, vzniku systému zdravotního pojištění a dalších celospolečenských změn vedlo v letech 1990–1992 k oslabení činnosti lékařské posudkové služby OÚNZ na úseku kontroly posuzování DPN a vedlo téměř k její likvidaci. Tím také došlo k rozpadu osvědčeného systému a odborného týmu posudkových lékařů zajišťujícího kontrolní činnost v nemocenském pojištění. K tomu přispěl i postoj ošetřujících lékařů a pojištěnců v obecně panující atmosféře liberalizace, což způsobilo, že se přestala věnovat pozornost lékařské posudkové činnosti ošetřujících lékařů při rozhodování o DPN pro účely nemocenského pojištění. U řady pracujících osob došlo k uvolnění pracovní morálky s tendencí řešit mnoho pracovních a sociálních problémů útěkem do nemoci a DPN. To se projevilo růstem celkového počtu DPN, průměrného procenta práce neschopných a prodlužováním délky trvání DPN, a v důsledku toho i růstem nákladů na nemocenské pojištění. V roce 1993 činila průměrná délka trvání jednoho případu DPN již 22,58 dne a průměrné procento pracovní neschopnosti 6,3 %.
Teprve sjednocení tzv. „krátkodobé posudkové služby OÚNZ“ s posudkovou službou sociálního zabezpečení v rezortu práce a sociálních věcí (dále jen LPS) od roku 1993 (s celkovým počtem systemizovaných míst lékařů OSSZ cca 450) znamenalo určitý organizační, věcný a právní zásah do činnosti ošetřujících lékařů a LPS. Od 1. 1. 1993 byla stanovena kompetence okresních správ sociálního zabezpečení (dále jen OSSZ) ke kontrole posuzování DPN a upravena oblast posuzování DPN pro účely nemocenského pojištění. Bohužel, ani sjednocené LPS OSSZ se v následujících letech nepodařilo uspokojivě zvládnout kontrolu stále narůstající sítě zdravotnických zařízení a postupu ošetřujících lékařů při rozhodování o DPN a jejich liberální chování v této oblasti. Z dnešního pohledu to lze přičítat skutečnosti, že sjednocená LPS OSSZ nepřevzala potřebný počet posudkových lékařů z bývalých OÚNZ.
V roce 1995 průměrná délka trvání jednoho případu DPN vzrostla na 25,74 dne a průměrné procento pracovní neschopnosti bylo 6,15 %, v roce 2000 na 28,0 dne a 6,46 % a v roce 2005 již na 32,8 dne a 6,12 %. Současně je třeba uvést, že počty ošetřujících lékařů rozhodujících o DPN se z cca 11 tisíc v roce 2005 zvýšily do roku 2010 na cca 20 tisíc, což znamenalo, že v roce 2005 na 1 lékařské místo OSSZ připadalo cca 38 ošetřujících lékařů, u nichž měla být kontrola DPN prováděna, v roce 2010 již 55 ošetřujících lékařů.
Zákon č. 187/2006 Sb., o nemocenském pojištění, s účinností od 1. 1. 2009 nově upravil oblast nemocenského pojištění, rozsah působnosti, okruh pojištěných osob, účast na pojištění, dávky a podmínky nároku na ně, podpůrčí dobu. Jeho samostatnou částí je oblast posuzování zdravotního stavu v nemocenském pojištění, kompetence jednotlivých aktérů systému (pojištěnci, zaměstnavatelé, ošetřující lékaři, orgány nemocenského pojištění, další fyzické osoby), jejich práva a povinnosti, a také sankce při neplnění povinností.
POSUZOVÁNÍ ZDRAVOTNÍHO STAVU PRO ÚČELY ZÁKONA O NEMOCENSKÉM POJIŠTĚNÍ
Podle § 53 zákona o nemocenském pojištění posuzování zdravotního stavu pojištěnců a dalších osob pro účely pojištění zahrnuje posuzování:
a) dočasné pracovní neschopnosti,
b) pracovní schopnosti po uplynutí podpůrčí doby,
c) zdravotního stavu pro účely poskytování peněžité pomoci v mateřství, ošetřovného a vyrovnávacího příspěvku v těhotenství a mateřství.
Posuzování zdravotního stavu podle § 53 písm. a) a c) provádí ošetřující lékař, podle písm. b) provádějí příslušné orgány nemocenského pojištění svými lékaři.
Posuzování DPN má z hlediska časového průběhu tři fáze (§ 57, § 58 a § 59 zákona o nemocenském pojištění): vznik, průběh a ukončování DPN. Rozhodování ve věcech DPN provádějí ošetřující lékaři na předepsaných tiskopisech (od ledna 2020 elektronicky).
Posudkoví lékaři (lékaři orgánu nemocenského pojištění/OSSZ) mají v systému nemocenského pojištění zejména kontrolní roli. Kontrolují plnění povinností ošetřujících lékařů při posuzování zdravotního stavu pro účely nemocenského pojištění a kontrolují posuzování DPN (potřebu ošetřování, potřebu dlouhodobé péče) ošetřujícími lékaři. Za určitých okolností jsou oprávněni rozhodnout o ukončení DPN (popř. potřeby ošetřování, potřeby dlouhodobé péče).
Po nabytí účinnosti zákona o nemocenském pojištění činila průměrná délka trvání 1 případu DPN v roce 2010 44,69 dne, v roce 2015 42,94 dne. Prodloužení průměrné délky trvání 1 případu bylo ovlivněno úbytkem krátkodobých DPN, neboť řada pojištěnců z důvodu zavedení karenční doby tří dnů „krátkou nemoc“ řešila formou dovolené nebo využitím sick days.
V letech 2012–2017 se podařilo lékařům OSSZ zvýšit počty zkontrolovaných případů DPN na cca 140–160 tisíc ročně; to ale nepostačovalo k dosažení příznivého obratu ve vývoji délky 1 případu DPN na úroveň devadesátých let.
Současný stav
Současný stav v oblasti DPN dokládají níže uvedená statistická data resortu práce a sociálních věcí z oblasti nemocenského pojištění za rok 2019 (tab. 1).
Tab. 1. DPN podle věku pojištěnců – 2019 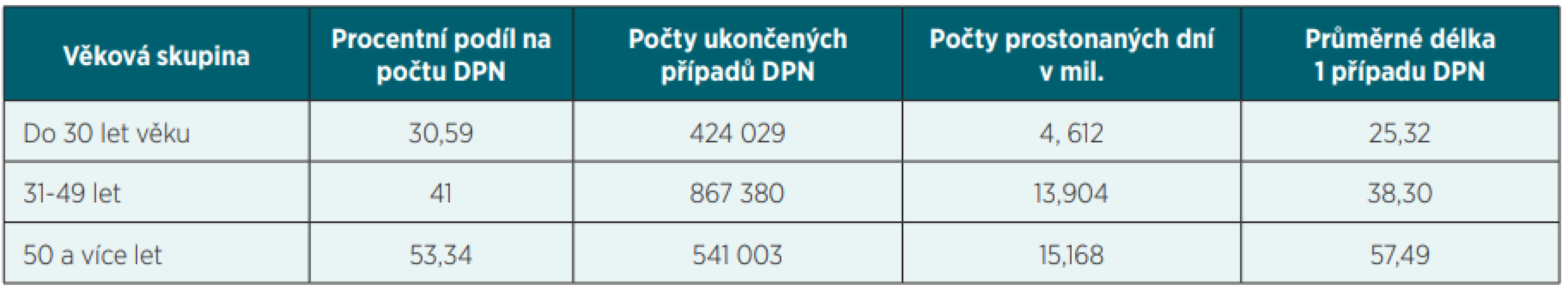
Průměrná délka trvání 1 případu DPN se liší podle věku a se zvyšujícím věkem pojištěnců se prodlužuje. Statistické údaje rovněž dokládají, že průměrná délka 1 případu DPN se liší podle pohlaví; v roce 2019 byla průměrná délka trvání 1 případu DPN 40,86 dne, z toho u mužů 39,06 a u žen 42,65 dne. Ženy prostonaly více dnů pracovní neschopnosti – 41,373 mil. dnů, a muži jen 33,685 mil. dnů. Průměrná délka trvání 1 případu DPN se liší i regionálně. V roce 2019 byla nejdelší ve Zlínském kraji – 49,13 dne a v Jihomoravském kraji – 47,29 dne, nejkratší byla v Praze – 31,10 dne a v Brně – 34,07 dne (tab. 1).
Z uvedených statistických údajů (tab. 2) vyplývá významnost jednotlivých skupin diagnóz pro oblast nemocenského pojištění; některé jsou významné z hlediska průměrné délky trvání 1 případu DPN (tab. 3), jiné četností případů a počtem prostonaných dnů. Nepříznivý vývoj je zejména u nemocí pohybové soustavy, kdy od roku 2009 počet případů DPN vzrostl cca o 71 tisíc, počet prostonaných dnů cca o 2 miliony a délka 1 případu cca o 10 dní, u duševních poruch počet případů DPN vzrostl o 12 tisíc, počet prostonaných dnů o 750 tisíc a délka 1 případu se snížila o 6 dní, a u těhotenství, kdy počet případů vzrostl o 10 tisíc (tedy každé třetí těhotenství v ČR vede k DPN), počty prostonaných dnů vzrostly o 1 milion a délka 1 případu se zkrátila o 5 dnů (tab. 3).
Tab. 2. Ukončené případy DPN dle skupin diagnóz podle MKN 10 – 2019 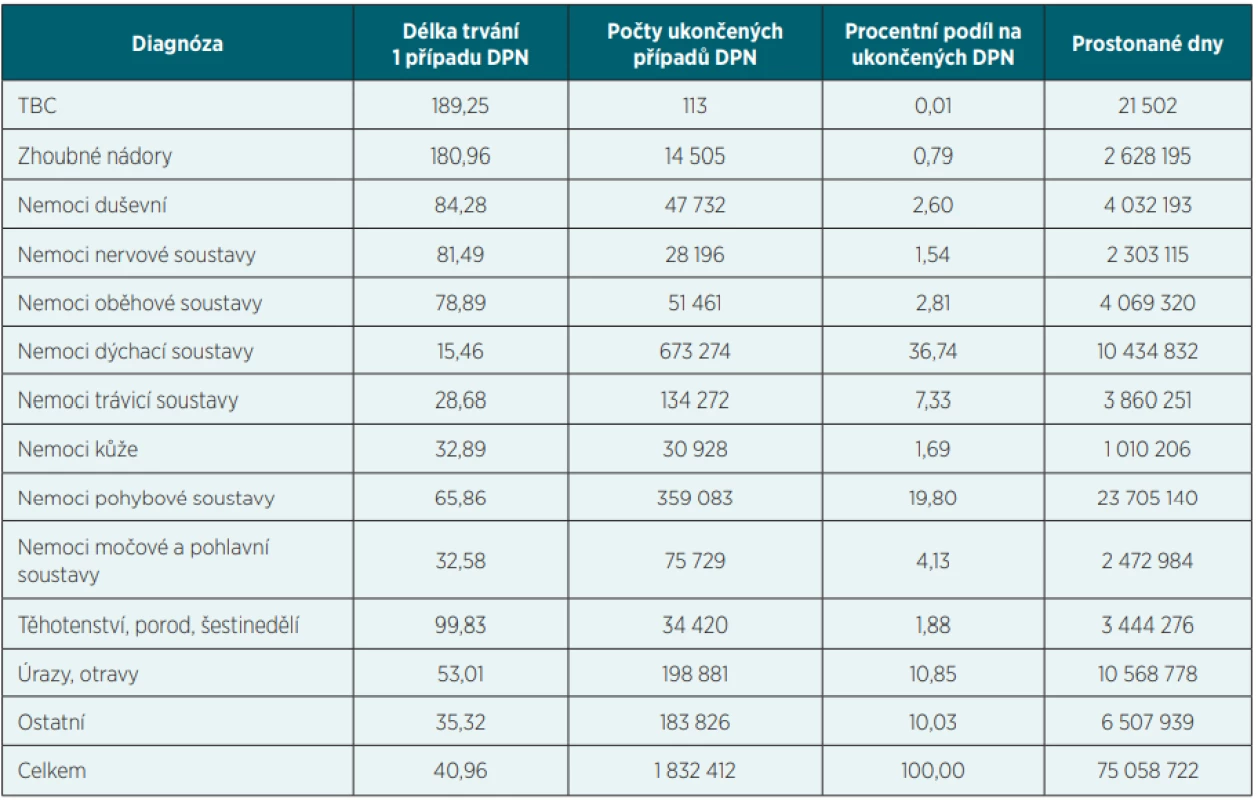
Tab. 3. Ukončené případy DPN podle délky trvání – 2019 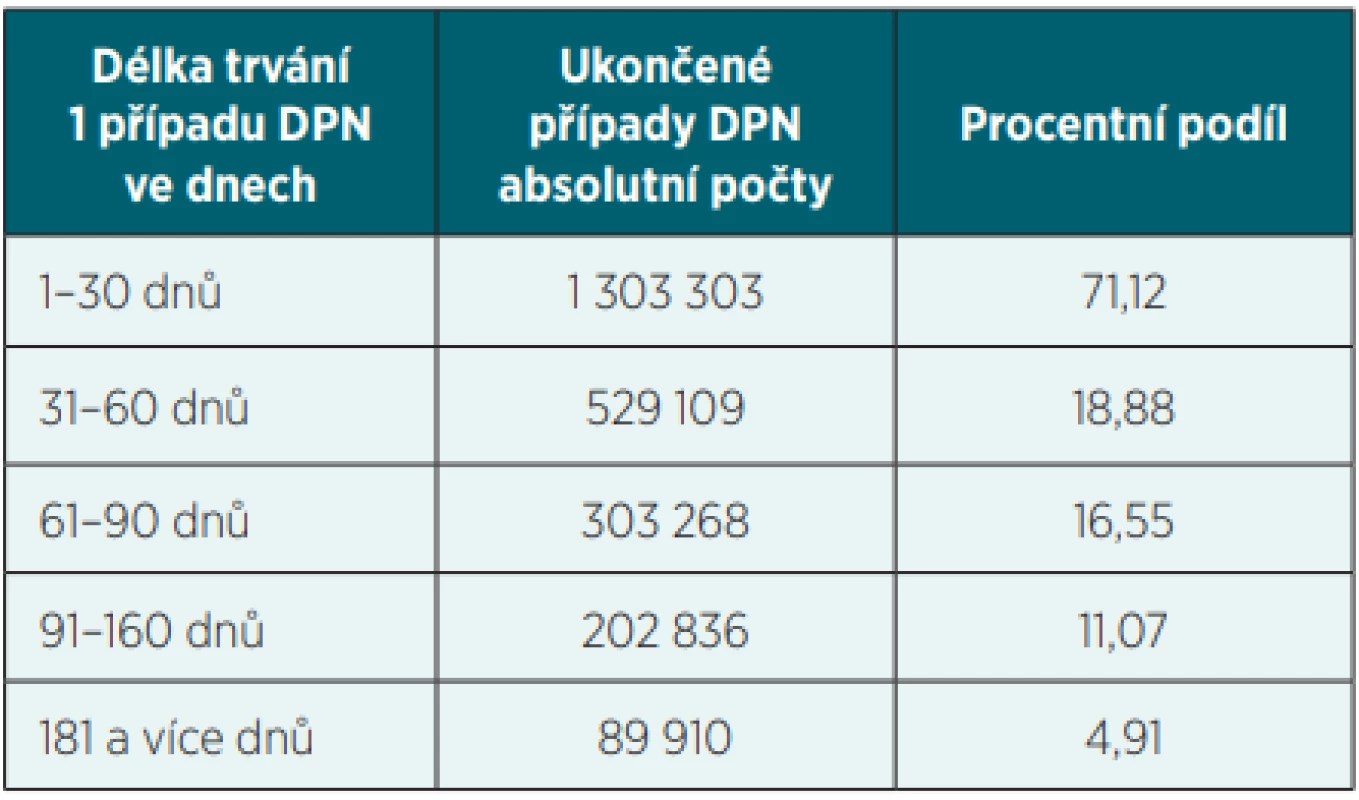
Zkušenosti LPS z provádění nemocenského pojištění svědčí o tom, že u řady dočasně práce neschopných pojištěnců při DPN delší než 3 měsíce dochází k oslabování motivace k návratu do práce, a u řady pojištěnců s DPN delší 270 dnů ke spekulativnímu účelovému prodlužování DPN, vedení řízení o prodloužení výplaty nemocenské nebo řízení o invalidní důchod. Proto je důležité provádět cílenou kontrolní činnost zaměřenou na problematické případy, „nadužívané“ diagnózy DPN, opakovaný výskyt DPN u některých pojištěnců nebo nestandardní statistická data z rozhodovací praxe některých ošetřujících lékařů o DPN. V roce 2019 bylo lékaři OSSZ z důvodu obtížné personální situace LPS zkontrolováno cca jen 70 tisíc případů DPN.
Kromě kontrolní činnosti v nemocenském pojištění lékaři OSSZ provádějí posuzování pracovní schopnosti po uplynutí podpůrčí doby. Podpůrčí doba u nemocenského trvá nejdéle 380 kalendářních dnů ode dne vzniku dočasné pracovní neschopnosti (tzv. základní podpůrčí doba). Po uplynutí základní podpůrčí doby se nemocenské vyplácí na základě žádosti pojištěnce po dobu stanovenou v rozhodnutí orgánu nemocenského pojištění podle vyjádření lékaře orgánu nemocenského pojištění, pokud lze očekávat, že pojištěnec v krátké době, nejdéle však v době 350 kalendářních dnů, nabude pracovní schopnost, a to i k jiné než dosavadní pojištěné činnosti. Za posledních deset let počty případů, u nichž bylo každoročně potřebné posoudit zdravotní stav a pracovní schopnost pro účely další výplaty nemocenského, vzrostly z cca 13 tisíc případů na cca 28,5 tisíc. Lze mít za to, že na uvedeném nepříznivém vývoji se podílí zejména nedostatečně efektivní postupy některých ošetřujících lékařů v oblasti posuzování DPN, spolu se sníženou intenzitou kontrolní činnosti ze strany OSSZ.
Lékaři OSSZ mají v nemocenském pojištění i rozhodovací kompetenci – rozhodovat o ukončení DPN. Do roku 2005 docházelo k ukončení DPN rozhodnutím OSSZ cca v 5 tisících případech ročně, v roce 2010 již jen u cca 3,5 tisíci případů, v roce 2019 v 2 727 případech.
ZÁVĚR
Dlouhodobé zkušenosti z provádění nemocenského pojištění zcela jednoznačně ukazují, že vždy, když dochází k oslabení role LPS v provádění kontroly posuzování dočasné pracovní neschopnosti ošetřujícími lékaři, dochází k nárůstu počtu pracovních neschopností, prodlužuje se doba trvání pracovní neschopnosti, zvyšuje se procento práce neschopných a náklady na výplatu nemocenského; rovněž se zvyšují počty žadatelů o prodloužení podpůrčí doby a o invalidní důchod. Dlouhodobě se nedaří uspokojivě zvládnout kontrolu široké sítě zdravotnických zařízení a ošetřujících lékařů působících na úseku rozhodování o DPN, ovlivnit/postihnout jejich liberální chování na úseku posuzování DPN, při stále se vyskytujících nezdravotních faktorech na straně pojištěnců, které někteří ošetřující lékaři nedůvodně zohledňují. K nedobré situaci přispívá i personální situace v oblasti počtu a obsazení systemizovaných míst lékařů OSSZ, zvláště v některých regionech.
Význam kontroly DPN je oslabován také skutečností, že právní úprava blíže neupravuje rozsah a frekvenci kontrolní činnosti OSSZ v oblasti DPN, a také interní preferencí oblasti vydávání posudků o dlouhodobě nepříznivém zdravotním stavu klientů nad kontrolní činností. Její nedoceněný význam a přínos si může každý dovodit ze skutečnosti, že od roku 1990 do roku 2019 (během třiceti let) se délka 1 případu DPN prodloužila o téměř 30 dnů, a za posledních dvacet let (tj. od roku 2000 do roku 2019) o 20 dnů; při výši nemocenského za 1 den a počtu každoročně ukončených DPN jde o finanční prostředky, o které nositel nemocenského pojištění přichází.
Ke zlepšení stavu by měly napomoci výstupy projektu výzkumu TITOMPSV826 „Zefektivnění a standardizace postupů ošetřujícího a posudkového lékaře při posuzování dočasné pracovní neschopnosti“ realizovaného Technologickou agenturou ČR. Jeho řešení bylo zahájeno počátkem letošního roku a bude ukončeno v červnu 2021.
I když pokroky lékařské vědy dávají ošetřujícím lékařům i nemocným pojištěncům podstatně větší možnosti v oblasti diagnostiky, terapie a rehabilitace přinášející rychlejší a účinnější postupy vedoucí k úzdravě, stabilizaci stavu, udržení kvality života, plnohodnotného sociálního a pracovního začlenění než na počátku třetího tisíciletí, v oblasti DPN se to, bohužel, neodráží.
Adresa pro korespondenci:
MUDr. Alena Zvoníková
Katedra posudkového lékařství IPVZ Praha
Ruská 85
100 05 Praha 10
e-mail: posudkove@ipvz.cz
Zdroje
1. Zákon č. 54/1956 Sb., ve znění pozdějších předpisů, o nemocenském pojištění zaměstnanců.
2. Zákon č. 187/2006 Sb., o nemocenském pojištění, ve znění pozdějších předpisů.
3. Statistické ročenky z oblasti práce a sociálních věcí 1990–2018.
4. Statistická data MPSV z oblasti vývoje nemocenského pojištění 2019.
5. Výroční zprávy o činnosti ČSSZ.
Štítky
Posudkové lékařství Pracovní lékařství
Článek vyšel v časopiseRevizní a posudkové lékařství
Nejčtenější tento týden
2020 Číslo 1-2- Úhrada léčivých přípravků podle § 16: Jak přesně postupovat?
- Vedolizumab v klinické praxi: pro koho, kdy a jak
- Vedolizumab v léčbě středně těžké až těžké aktivní Crohnovy nemoci
- Vedolizumab je vhodný i pro déletrvající léčbu pacientů s IBD
- Nové možnosti v terapii zánětlivých střevních onemocnění
-
Všechny články tohoto čísla
- Nemocenské pojištění a dočasná pracovní neschopnost
- Sekundární imunodeficience jako následek iatrogenního působení
- Evropská unie lékařů v pojišťovnictví, sociálním a nemocenském zabezpečení a její význam pro lékařskou posudkovou službu v České republice
- Současný pohled na odbornou kontrolu zdravotní pojišťovny v podmínkách systému veřejného zdravotního pojištění
- Modely zdravotního postižení a kompenzace důsledků zdravotního postižení
- Poznatky revizního lékaře z potvrzování návrhů na lázeňskou léčebně rehabilitační péči
- Kazuistika pacientky s generalizovaným NSCLC s vysokou expresí PD-L1 léčené pembrolizumabem
- Účinná léčba pembrolizumabem u výrazně předléčeného pacienta s ORL nádorem
- Revizní a posudkové lékařství
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Modely zdravotního postižení a kompenzace důsledků zdravotního postižení
- Sekundární imunodeficience jako následek iatrogenního působení
- Současný pohled na odbornou kontrolu zdravotní pojišťovny v podmínkách systému veřejného zdravotního pojištění
- Poznatky revizního lékaře z potvrzování návrhů na lázeňskou léčebně rehabilitační péči
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



