-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Lesk a bída kombinovaného financování zdravotnictví
The splendours and miseries of combined healthcare financing
This article analyses two attributes of health care systems. The first is the continual growth of health expenditure seen right across the western world; and the second is the efficiency of mixed health care systems in select countries, of which combined healthcare financing is one, with significant private and public sector involvement. The countries that have been selected are the
– USA (as the country with the highest influence of the private sector in health care),
– France (with its middling influence), and
– Japan, where the private sector is allowed input into health care but is very strictly regulated by a zero profit rule.
The result is that the systems with greater private sector influence tend to have lesser occupancy, worse quality factors and significantly higher expenditure. This suggests the hypothesis that the influence of the private sector on health care is negatively correlated to its efficiency. The confirmation or refutal of this hypothesis is left for further more detailed analysis.Key words:
health care, private sector, public sector, efficiency, expenditure, trends, financing.
Autoři: T. Zelený 1; V. Bencko 2
Působiště autorů: Institut ekonomických studií, Fakulta sociálních věd, Univerzita Karlova v Praze Ředitel: PhDr. Martin Gregor, PhD. 1; Ústav hygieny a epidemiologie, 1. Lékařská fakulta, Univerzita Karlova v Praze Přednosta: doc. MUDr. Milan Tuček, CSc. 2
Vyšlo v časopise: Prakt. Lék. 2011; 91(4): 206-209
Kategorie: Z různých oborů
Souhrn
Tento článek se zabývá dvěma atributy zdravotnických systémů. Zaprvé jsou to neustále rostoucí výdaje na zdravotnictví, které jsou pozorovatelné všude v západním světě. Druhým bodem je výkonnost kombinovaného systému zdravotnictví ve vybraných zemích, přičemž kombinovaný systém financování je takový, kde hrají jak soukromý, tak veřejný sektor nezanedbatelnou roli.
Vybranými zeměmi jsou
– USA, jakožto země s nejvýznamnější rolí soukromého sektoru ve zdravotnictví,
– Francie, kde je tento vliv soukromého sektoru slabší, a
– Japonsko, kde je sice soukromý sektor vpuštěn do zdravotnictví, ale pod přísnou regulací pravidla nulového zisku.
Výsledky jsou, že systémy s vlivnějším soukromým sektorem mají menší vytíženost, horší faktory kvality a vyšší výdaje. To nabízí hypotézu, že vliv soukromého sektoru na zdravotnictví je negativně korelován s jeho výkonností. Potvrzení či vyvrácení této hypotézy je přenecháno další podrobnější analýze.Klíčová slova:
zdravotnictví, soukromý sektor, veřejný sektor, výkonnost, trend růstu nákladů, financování.Úvod
Tento článek se skládá ze dvou částí. V části první rozebereme základní problémy zdravotnických systémů jako takových, v části druhé se pak zabýváme systémy vybraných zemí – USA, Japonska a Francie s důrazem na kombinování soukromého a veřejného sektoru a z toho vycházející celkové náklady daného systému.
Než přejdeme k jednotlivým zemím, je klíčové popsat a vysvětlit dlouhodobý trend vývoje výdajů na zdravotnictví.
Tento trend vykazuje neustálý růst, který zpravidla převyšuje růst inflace. Trend vývoje výdajů na zdravotní péči per capita shrnuje následující graf 1:
Graf 1. Výdaje na zdravotnictví per capita v dolarech dle PPP za roky 1991–2007 Zdroj: stránky OECD (8), http://www.oecd.org/document/16/0,3746,en_2649_34631_2085200_1_1_1_1,00.html 
Základní faktory růstu výdajů
Konkrétních faktorů spojených s náklady v systémech zdravotnictví se dá nalézt nepřeberné množství a často jsou výsledkem zrovna používaného systému nebo zorného úhlu hodnocení. Několik se jich však opakuje ve většině zemí a zpravidla vycházejí ze základních prvků daných systémů. Tyto prvky má většina systému společné, proto se opakují, a proto je můžeme označit za základní faktory.
Všechny tyto faktory se nacházejí na straně poptávky po zdraví, tedy jak moc lidé poptávají zdravotní péči. Zde jsou tři klíčové faktory:
- efekt pojištění,
- stárnutí populace, a
- růst průměrného příjmu (5).
Stárnutí populace bývá často považováno za naprosto základní důvod, proč náklady zdravotnických systémů rostou. Se stárnutím člověka se úměrně zvětšuje náchylnost k problémům se zdravím. Pro ilustraci uvádíme konkrétní údaje z USA za rok 2004 (tab. 1):
Tab. 1. Přehled osobních výdajů na zdravotní péči v USA 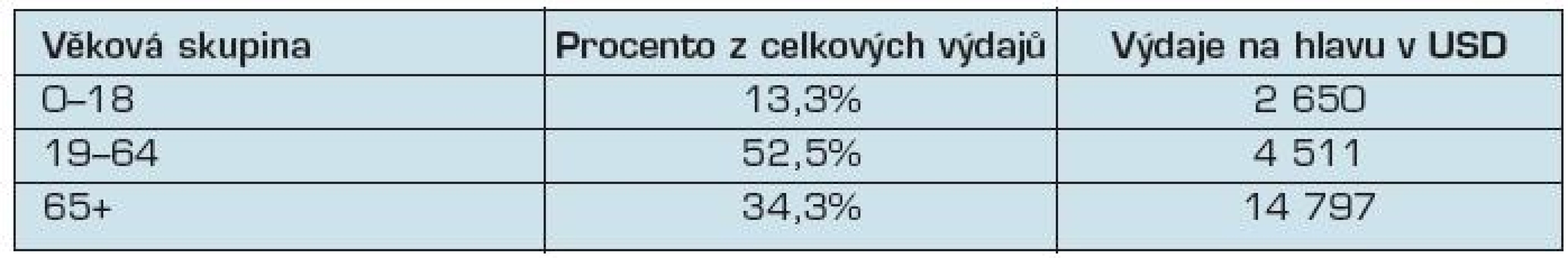
Existence pojištění s sebou přináší prvek často označovaný jako morální hazard – ve chvíli, kdy je člověk pojištěn, nese finanční následky selhání jeho zdraví někdo jiný – v tomto případě pojišťovatel, a člověk tedy ve chvíli onemocnění neřeší finanční následky péče, ale pouze jak moc ji potřebuje. Vybere si tedy, pokud má možnost volby, vždy tu nejlepší (zpravidla = nejdražší) dostupnou péči, bez ohledu na alternativy. Zde je pak zcela lhostejné, jestli je pojišťovatelem stát nebo privátní subjekt.
Nakonec je zde růst příjmu. S rostoucím množstvím disponibilního příjmu roste množství prostředků, které je člověk schopen za své zdraví zaplatit. To vede k začarovanému kruhu:
lidé vydělají více peněz -> utratí více za své zdraví -> jsou zdravější -> jsou produktivnější -> vydělají více peněz.
Zdravotní systém roste průběžně s tímto cyklem – na trhu se poptávce nabídka časem přizpůsobí.
Z povahy těchto faktorů je patrné, že růst výdajů na zdravotnictví není ani nepřirozený, ani intristicky negativní – je to jev, se kterým se musí do budoucna počítat a nelze ho nějak odstranit. Klíčové tedy je, jak a kdo bude tento nárůst platit. Tím se dostáváme k hlavnímu tématu tohoto článku: kombinovanému systému soukromého a veřejného zdravotnictví.
Kombinovaný systém
Kombinovaný systém se vyznačuje tím, že na straně nabídky figurují dva hráči:
- soukromý sektor, a
- veřejný sektor.
Tyto dva sektory si rozdělují zdravotní péči podle předem daných pravidel, přičemž konkrétní rozdělení závisí na nastavení systému každé dané země.
Uvedeme tři příklady tohoto systému – systém USA, Japonska a Francie. Sekce je rozdělena do dvou částí – v části první popisujeme struktury těchto systémů jednotlivě, v části druhé statistické srovnání jejich vlastností a výkonu.
USA
Z důvodu nedostatku informací nebudeme ani v této sekci, ani v následujících brát v úvahu nejnovější reformu zdravotnictví v USA. Vše uvedené platí pro případ dosavadního systému.
V USA vychází systém zdravotní péče z principů volného trhu. Občané si platí pojištění u soukromých pojišťoven, ti kteří tak nečiní (cca 15,4 % populace (2)), platí z vlastní kapsy. Ti, kteří by na ošetření neměli, mají nárok na využití veřejných systémů MEDICAID a MEDICARE. Teoreticky pak Medicaid platí zdravotní péči chudým a Medicare penzistům.
V praxi to však nefunguje – Medicaid pokrývá zhruba pouze 40 % chudé populace, zbylých 60 % se všemožně zbavuje díky nejrůznějším dalším kritériím (3).
Nyní se nenadále dostáváme k jádru problému. Jelikož americký systém zdravotnictví vznikl z trhu, podléhá také tržním mechanismům – konkurenci a nutnosti zisku. Pacient, který s velkou pravděpodobností není schopen náklady na svoji léčbu později splatit, rozhodně není ziskový, stejně tak není ziskový pacient s vysokým rizikem nákladných onemocnění. Aby pojišťovna generovala zisk, musí tyto pacienty vytipovat a hledat způsoby jak je nepojistit. To nevyhnutelně vede k tomu, že pojišťovny spotřebují, oproti ostatním systémům, neporovnatelně více prostředků na svůj provoz – dle WHO běžně zdravotnické instituce spotřebují na svůj chod asi 4 % prostředků, v USA soukromé pojišťovny disponující obdobným objemem prostředků spotřebují ~ 15 %; zaměstnávají asi 2 miliony zaměstnanců, kteří ve výsledku nedělají nic jiného, než že pečlivě vylučují lidi z pojištění a kontrolují účty nemocnic, vytvářejíce různé překážky k uhrazení léčebných výloh (6).
Minimalizace nákladů je nezbytnou podmínkou pro maximalizaci zisku, takže nepojišťování občanů s větším zdravotním rizikem je pro pojišťovny nezbytnou nutností. O to se stará konkurence – pokud by pojišťovna přijímala i rizikové pacienty, pak by jí stouply náklady a musela zvýšit ceny, nebo být ve ztrátě. Se zvýšením cen se však méně rizikoví pacienti přesunou ke konkurenci (ty více rizikové konkurence nepřijme) a původní pojišťovna tak nevyhnutelně zkrachuje.
Tržní systém má také několik vedlejších dopadů. Vedle nepojištěných lidí je značné množství lidí podpojištěných – tedy lidí z finančních důvodů pojištěných méně, než by chtěli. Tento fakt dokumentuje statistika, že 62,1 % osobních bankrotů za rok 2001 bylo způsobeno výdaji na zdravotní péči, přičemž 78 % z nich mělo pojištění (4). O žádná malá čísla přitom nejde – za rok 2010 bylo podáno 1 536 799 osobních bankrotů (10). Toto číslo je navíc podhodnocené, protože nerozlišuje mezi společným bankrotem (zpravidla obou manželů najednou) a jednotlivým. Po zohlednění uvedených aspektů to pak bude něco přes 2 miliony případů.
Rovněž nemocnice musejí díky soukromým pojišťovnám zaměstnávat řadu administrativních pracovníků, kteří se starají o účty, jež nemocnice předkládají pojišťovnám – tato činnost snižuje množství neuznaných účtů ze zhruba 30 % na 15 % (tato čísla nemají žádné dva zdroje stejné, je to tedy spíše odhad). Vzhledem k nepřebernému množství pojišťoven a absenci standardu jsou pojistné podmínky rozdílné od pacienta k pacientovi, takže by bez speciálního týmu na tyto záležitosti byly nemocnice bezmocné. V rámci systému zdravotní péče tak vzniká rozsáhlá úřední mašinerie, která k péči o pacienty vlastně vůbec nepřispívá, spíše naopak – pacient by se určitě měl lépe, kdyby nemusel neustále řešit, jestli bude nakonec pro danou léčbu pojištěn či nikoliv a jestli mu pak výlohy skutečně proplatí. Co se neproplatí, zaplatí stát. Stát také platí náklady na Medicare a Medicaid.
Japonsko
V Japonsku jsou výdaje na zdravotní pojištění placeny z daní jak zaměstnanců, tak zaměstnavatelů. U živnostníků je to pak založené na výši příjmu. Struktura Japonského zdravotnictví je relativně složitá. Populace se v tomto ohledu dá rozdělit na 2 skupiny:
- zaměstnance (65 % populace) a
- lidi nezaměstnané, živnostníky, penzisty a studenty (35 % populace).
Z hlediska plánu pojištění se dají rozdělit do 5-ti skupin:
- Státní plán pro zaměstnance – pokrývá zhruba 30 % populace, převážně ze zaměstnanců firem s 5–300 zaměstnanci. Stará se o ně speciální vládní agentura s cca 300 pobočkami. Platí se za to speciální daní z hrubé mzdy ve výši 8,2 %, která se rozděluje mezi zaměstnavatele a zaměstnance.
- Společnostmi-kontrolované plány – týká se 25 % populace. Starají se o to týmy organizované velkými společnostmi nad 300 zaměstnanců. Jsou společné pro několik firem najednou, nad 3 000 zaměstnanců pak mají firmy často vlastní skupinu, která se o to stará. Platí se to daní z příjmu ve výši 5,8 % až 9,5 %, zaměstnanec si platí sám alespoň polovinu tohoto příspěvku, někteří platí až 80 %.
- Pojištěnci u Mutual aid association – zhruba 10 % populace, příspěvek je zhruba 8.5 % ze mzdy.
- Individuální plány, zhruba 0,1 až 0,4 % populace.
- Státní plán pro ostatní – zhruba 35 % populace, živnostníci, zaměstnanci firem s méně než 5 zaměstnanců, nezaměstnaní, důchodci, děti. U pracujících je na to daň ze mzdy podle její výše. U ostatních platí vše stát.
Většina zdravotních plánů v Japonsku je z privátního sektoru, co se administrativy týče. V praxi jsou kvazi-veřejné, takže všechny nabízejí zhruba stejné benefity a pokrývají prakticky všechny možnosti. Všechny peníze vybrané státem při různých plánech pak jdou do národního fondu, ze kterého jsou pak zajišťovány mzdy penzistů.
Participace občanů na zdravotním systému je tedy vždy shora daná – těch 12,2 % zaplacených z vlastní kapsy je způsobeno kalkulací u některých kategorií + lidovými léčiteli. Participace pacientů tedy nikdy nestojí v cestě zdravotní péči, pouze si mohou připlatit či využít služeb léčitelů. Zde je ještě nutno vzpomenout, že v Japonsku je 81 % nemocnic a ostatních léčebných zařízení v privátním vlastnictví, mají však regulovaný (přesněji řečeno ze zákona zakázaný) zisk. Pojišťovny nemohou generovat nadstandardní zisk, protože je platí stát podle tabulek a zdravotnická zařízení mají vytváření zisku zakázané. Motiv zisku je tak zcela vyloučen ze zdravotní péče, která je ze zákona neziskovým sektorem.
Francie
Ve Francii nalezneme unikátní mix veřejného a soukromého sektoru. Veřejný sektor se skládá z povinného zdravotního pojištění a státních nemocnic, které tvoří zhruba 65 % z celkového počtu nemocnic. Veřejné nemocnice se starají zejména o dlouhodobou péči, vzdělávání a výzkum, zatímco privátní a neziskové nemocnice jsou zaměřeny především na jednotlivé operace (oba typy mají zhruba stejný podíl na trhu). Nelze však pozorovat žádný významný rozdíl v kvalitě mezi jednotlivými typy nemocnic. To je následkem stejného financování těchto nemocnic – pojištění funguje úplně stejně ve všech typech nemocnic i u samostatně pracujících lékařů.
Princip státního pojištění spočívá v tom, že hradí určité procento z nákladů na léčbu, přičemž toto procento se zvyšuje se závažností onemocnění – například u rakoviny hradí naprosto vše. Standardně je to 75–80 % z celkové ceny. Zbytek uhradí pacient sám, přičemž na tuto část existují privátní pojištění, které využívá přes 90 % populace. Pokud není pojištěn, musí pacient uhradit péči z vlastní kapsy. Ve výsledku se tedy na téměř každém úkonu finančně podílí jak peníze ze státního pojištění, tak peníze z pojištění soukromého. Toto nastavení je udržitelné především díky principu, že čím nemocnější člověk je, tím více mu to hradí stát. Zároveň je v systému zachována možnost volby – pacient si může vybrat k jakému lékaři či do jaké nemocnice půjde, takže má mnohem větší svobodu volby než v systémech, kde praktičtí lékaři fungují jako brána pro pokračování ke zdravotní péči u specialistů.
Náklady a výkon
Zatím jsme dané systémy popsali z hlediska struktury, nyní je potřeba přistoupit i k tvrdým datům. Zajímá nás především:
- struktura a množství financí,
- vytíženost daného systému, a
- faktory jeho kvality.
Vše přehledně shrnují tabulky 2–4.
Tab. 2. Struktura a množství financí vydaných v roce 2000 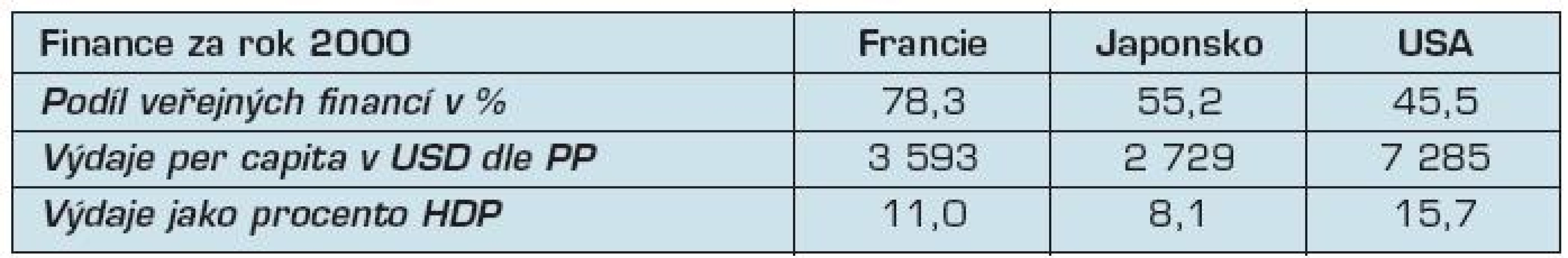
Zdroj: (11) stránky US vlády, https://www.cms.gov/NationalHealthExpendData/downloads/2004- age-tables.pdf Tab. 3. Vytíženost systému 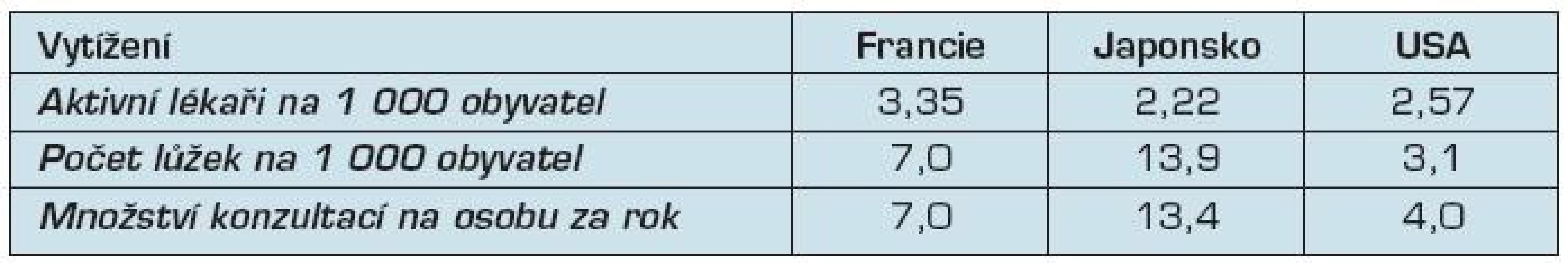
Zdroj: (9) stránky OECD, http://www.oecd.org/document/16/0,3746,en_2649_34631_2085200_1_1_1_1,0 0.html Tab. 4. Faktory kvality zdravotního systému 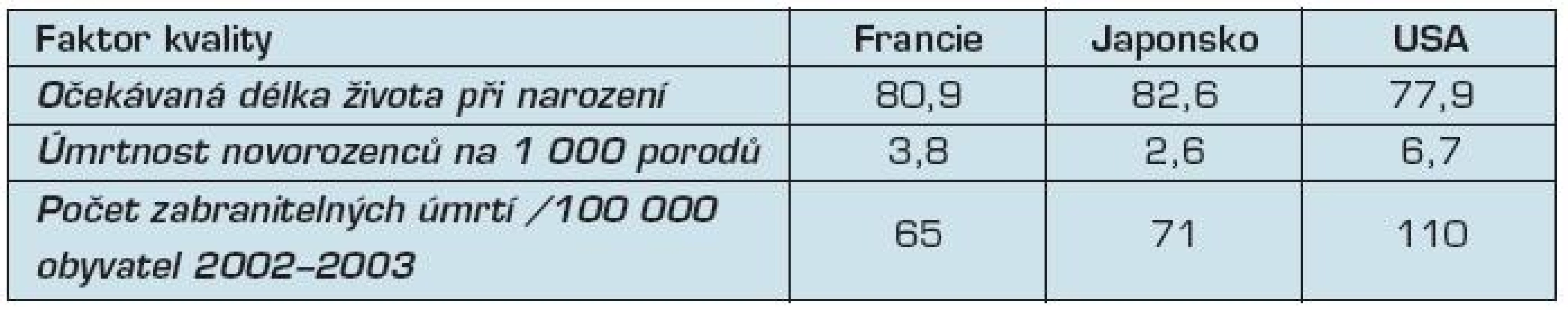
Zdroje: (7, 9) stránky OECD, http://www.oecd.org/document/16/0,3746,en_2649_34631_2085200_1_1_1_1,00.html Zde vidíme výrazné rozdíly v poměru cena/výkon. V USA je vytížení systému velmi malé a výdaje na osobu jsou velmi vysoké, faktory kvality ale nedopadají nijak dobře – úmrtnost novorozenců je výrazně vyšší než u ostatních zemí a očekávaná délka života je také nižší. To umocňuje velmi vysoké množství zabranitelných úmrtí – tedy smrtím, kterým se dalo vyhnout.
Japonsko dopadá v tabulce velmi dobře, má však jedno výrazné specifikum – zdravotní systém je vysoce nadužíván.
Francie je pak někde uprostřed, s výjimkou množství zabranitelných úmrtí – v těch dosahuje nejlepšího skóre a podle dostupných údajů je zároveň nejlepší na světě.
Závěr
Ačkoliv růst výdajů na zdravotnictví ve většině zemí světa může vypadat hrozivě, často se pod ním schovávají přirozené mechanismy – lidé jsou bohatší, takže utratí více za své zdraví. To podporuje fakt, že k růstu dochází u všech systémů a struktura hraje v tomto ohledu relativně malou roli. Nicméně, struktura je klíčová pro efektivnost utrácení daných prostředků. Pro tento účel jsme vybrali tři země podle role, jakou hraje v systému privátní sféra.
- USA, kde hraje privátní sféra hlavní roli.
- Francii, kde hraje privátní sféra druhé housle, a nakonec
- Japonsko, kde je privátní sféra uzamčena pod podmínkou nulového zisku.
V technickém srovnání poměru cena/ /výkon vyšlo nejlépe Japonsko.
Nakonec je však důležité uvést dvě omezení tohoto článku.
Do úvahy nebyla brána současná struktura obyvatelstva, která je z hlediska zdravotnictví do analýzy zahrnutých zemí nejlepší právě v Japonsku a nejhorší ve Francii. Dále jsme nebrali v potaz (ne)existenci systému primární prevence nemocí, který může mít velmi významný vliv na uvažované statistiky (1). Také jsme nebrali na zřetel kulturní zázemí dané země – japonský systém nulového zisku by na západě s největší pravděpodobností vůbec nebyl možný, a naopak americký systém by v Japonsku vůbec nepřipadal v úvahu.
Toto zázemí přitom může být velmi vlivné, jak je vidět například na incidencích vražd (počet na 100 000 obyvatel je 4,28 v USA, 1,73 ve Francii a 0,49 v Japonsku (8)) a sebevražd (USA 10,1, Francie 14,6 a Japonsko 19,5 (9)).
Je tedy možné, že dané systémy jsou pro dané kulturní prostředí nejlepší možné. Alternativy však neznáme, takže tuto hypotézu nelze ani potvrdit, ani vyvrátit.
Poděkování
Rádi bychom tímto poděkovali prof. Ing. Lubomíru Mlčochovi, CSc. za cenné rady a obecný nadhled, který nám poskytl a který byl pro vznik tohoto článku klíčový.
Tato studie byla vypracována s podporou výzkumého záměru MŠMT 0021620841.
Bc. Tomáš Zelený
Polní 353/21
460 06 Liberec 12
E-mail: zeleny.t@gmail.com
Zdroje
1. Bencko, V. Primární prevence nemocí: Současná úskalí a šance. Prak. Lék. 2011, 91, 3, s. 127-130.
2. Blanchflower, G. Happiness and health care coverage. University of Stirling, Dartmouth College, Discussion Paper No. 4450, 2009. Dostupný na http://ftp.iza.org/dp4450.pdf.
3. Buchmueller, T., Valleta, R. Health insurance costs and declining coverage. FRBSF Economic Letter, 2006, 25, September 29. Dostupný na http://www.frbsf.org/publications/economics/letter/2006/el2006-25.html.
4. David, U., Himmelstein, D., Thorne, D. et al. Medical bankruptcy in the United States, 2007: results of a national study. Am. J. Med. 2009, 122(8), p. 741-746.
5. Hitiris, T. Health care expenditure and cost containment in the G7 countries. University of York, Department of Economics, Discussion paper in economics 99/15, p. 1-18. Dostupný na http://www. york.ac.uk/media/economics/documents/discussionpapers/1999/9915.pdf.
6. Mattoon, H.R. Can the states solve the health care crisis? Economic Perspectives, 1992, 16(6), p. 15-27. Dostupné na http://www.chicagofed.org/ digital_assets/publications/economic_perspectives/1992/ep_nov_dec1992_part2_mattoon.pdf.
7. Nolte, E, Marti, C. Measuring the health of nations: updating an earlier analysis. Health Affairs 2008, 27(1), p. 58-71.
8. NationMaster. Crime statistics. Murders (per capita) (most recent) by country [on-line]. Dostupné na http://www.nationmaster.com/graph/cri_mur_ percap-crime-murders-per-capita.
9. Organisation for Economic Co-operation and Development (OECD). OECD Health Data 2010 - Frequently Requested Data [on-line]. Dostupné na http://www.oecd.org/document/16/0,3746,en_2649_34631_2085200_1_1_1_1,00.html.
10. United States Courts. Growth in Bankruptcy Filings Slows In Calendar Year 2010 [on-line]. Dostupné na
http://www.uscourts.gov/News/ NewsView/11-02-15/Growth_in_Bankruptcy_Filings_Slows_In_ Calendar_Year_2010.aspx?CntPageID=1
11. US Department of Health&Human Services. Total personal health care spending, by age group, calendar years, 1987, 1996, 1999, 2002, 2004 [on-line]. Dostupné na https://www.cms.gov/NationalHealthExpendData/downloads/2004-age-tables.pdf.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2011 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
-
Základy kognitivní, afektivní a sociální neurovědy
IV. Psychopatie - Biologická léčba v onkologii (I)
- Antihypertenzíva, antibiotiká, analgetiká a iné často používané lieky v tehotenstve
- Logoterapie jako prevence burn-out syndromu pro lékaře
- Profesní rinitida jako nemoc z povolání na jižní Moravě v letech 2003–2006
- Lesk a bída kombinovaného financování zdravotnictví
- Zkušenosti praktických lékařů s činností lékařské posudkové služby
- Pozitivní emoce, smích, laskavost a klinická medicína
- Komerční stanovení rizika nemocí – co se pacient dozví za své peníze?
- Tracheální ruptura po endotracheální intubaci
- Akutní koronární syndrom způsobený embolizací myxomu
- Uskutečněné i neprovedené plány na umístění klinik a ústavů pražské lékařské fakulty
- Profesor MUDr. Rudolf Petr – jeden ze zakladatelů české neurochirurgie
- Validita medicínských informací na internetu – věčně visící Damoklův meč?
- Udílení medailí ČLS JEP
- Konference e-Health Day 2011
- Docent Radim Kočvara šedesátníkem
- Mattoni je přátelská k životnímu prostředí
- Současná problematika tuberkulózy
-
Klener P.
Základy klinické onkologie - Ze života odborných společností ČLS JEP
- JUBILEA
-
XXIII. kongres ČLS JEP s mezinárodní účastí
ZOBRAZOVACÍ METODY V MEDICÍNĚ II
-
Základy kognitivní, afektivní a sociální neurovědy
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Antihypertenzíva, antibiotiká, analgetiká a iné často používané lieky v tehotenstve
- Tracheální ruptura po endotracheální intubaci
- Profesor MUDr. Rudolf Petr – jeden ze zakladatelů české neurochirurgie
-
Základy kognitivní, afektivní a sociální neurovědy
IV. Psychopatie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



