-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Uzlinový syndrom u nemoci z kočičího škrábnutí u dětí ošetřených na Klinice infekčního lékařství v Ostravě
Lymph-node syndrome associated with Cat-scratch disease in children treated at the Clinic of Infectious Medicine in Ostrava
Objectives:
A retrospective evaluation of a group of nineteen patients with cat scratch diseases which is focused on epidemiological context, clinical picture, serological diagnosis and therapy.Material and methods:
Catch-scratch disease (CSD) was considered in children within the scope of the differential diagnosis of lymphadenopathy. It was being found out injury by cat or at least contact with cat, localization of the lymph-nodes and other clinical signs. Serological diagnosis was based on detection of antibodies against Bartonella henselae by indirect immunofluorescence. It was being found out indication and duration of antibiotic therapy, duration of lymph-node syndrome and antibodies against B. henselae. Findings of granulomatous inflammation in extirpated lymph node supported suspicion of CSD.Results:
From 2008 to 2016 nineteen children with CSD were examined at the Clinic of Infectious Medicine in Ostrava. The group consisted of twelve boys and seven girls. Fifteen out of nineteen children had contact with cat but only five children reported injury caused by cat. Cervical lymph nodes were affected the most often, in fifteen children, and four children had affected nodes in more sites. Two children had discolored skin above lymph node. Ten children had fever. Extirpation of lymph node was performed in five children, three times with finding of granulomatous and twice with granulomatous-suppurative changes. Positive IgM antibodies were detected only in twelve children. IgG antibodies were in the titres 1 : 64 – 1 : 2048. Children were treated with macrolides for 2–3 weeks.Conclusions:
In the group of nineteen children cervical lymph nodes were affected the most often, four children had lymph nodes in more sites. Positive IgM antibodies were detected in twelve children, lymph nodes extirpation was performed five times. Macrolides were used for treatment of CSD for 2–3 weeks.KEY WORDS:
cat scratch disease, lymph node syndrome, serology, extirpation
Autoři: L. Hozáková 1,2; L. Rožnovský 2; V. Janout 1
Působiště autorů: Ústav epidemiologie a ochrany veřejného zdraví, Lékařská fakulta Ostravské univerzity, Ostrava 1; Klinika infekčního lékařství, FN Ostrava 2
Vyšlo v časopise: Čes-slov Pediat 2017; 72 (5): 301-307.
Kategorie: Původní práce
Souhrn
Cíl:
Retrospektivní hodnocení souboru 19 dětí s felinózou se zaměřením na epidemiologické souvislosti, klinický obraz, sérologickou diagnostiku a léčbu.Materiál a metody:
Na nemoc z kočičího škrábnutí bylo pomýšleno u dětí v rámci diferenciální diagnostiky uzlinového syndromu. Zjišťovalo se poranění kočkou nebo alespoň kontakt s kočkou, lokalizace uzlinového syndromu a další klinické příznaky. Sérologická diagnostika spočívala v průkazu protilátek proti Bartonella henselae metodou nepřímé imunofluorescence. Sledovala se indikace a délka antibiotické léčby, následně délka přetrvávání uzlinového syndromu a perzistence protilátek proti B. henselae. Nález granulomatózního zánětu při případné exstirpaci uzliny podporoval podezření na felinózu.Výsledky:
Od roku 2008 do 2016 bylo na Klinice infekčního lékařství FN Ostrava ošetřeno 19 dětí s felinózou. V souboru bylo dvanáct chlapců a sedm děvčat. Patnáct z devatenácti dětí bylo v kontaktu s kočkou, ale jen pět dětí udávalo poranění kočkou. Nejčastěji byly zvětšené krční uzliny celkem u patnácti dětí, z toho čtyři děti měly postiženy uzliny ve více oblastech. Změnu barvy kůže nad uzlinou měly jen dvě děti, subfebrilie či febrilie byly zaznamenány u deseti dětí. Pětkrát byla provedena exstirpace uzliny, třikrát s nálezem granulomatózního, dvakrát s nálezem granulomatózně-abscedujícího zánětu. Protilátky třídy IgG byly v rozmezí od 1 : 64 do 1 : 2048. Pozitivita IgM protilátek byla prokázána u dvanácti dětí. Terapeuticky byly použity makrolidy po dobu dvou až tří týdnů.Závěr:
V souboru devatenácti dětí s felinózou převládalo postižení krčních uzlin, čtyři děti měly postiženy uzliny ve více oblastech. Pozitivita IgM protilátek byla zjištěna u dvanácti pacientů, u pěti dětí byla provedena exstirpace uzliny. Pro léčbu felinózy byly použity makrolidy.Klíčová slova:
felinóza, uzlinový syndrom, sérologie, exstirpaceÚVOD
Nemoc z kočičího škrábnutí, neboli felinóza, je způsobená bakterií Bartonella henselae (B. henselae), vzácně Bartonella claridgeae. Bartonely jsou malé gramnegativní fakultativně-aerobní bakterie [1, 2]. Z dosud známých 25 druhů bartonel je B. henselae nejčastějším druhem bartonely, který se vyskytuje u kočky a člověka [1, 3]. Zdrojem nákazy jsou kočky, vzácně jsou rezervoárem B. henselae psi a hlodavci [4–6]. Přenašečem je blecha kočičí Ctenocephalides felis, vzácně klíště [3]. Blecha kočičí saje krev na kočkách, které mají bakteriemii, což jsou zejména koťata a mladé kočky do 1 roku věku. B. henselae se pak v zažívacím traktu blechy množí a dostává se do trusu blechy. Blecha při sání krve na kočce vylučuje trus s bartonelami, které se dostanou na srst kočky. Při úpravě srsti si kočka zanese bartonely na drápky a na zuby [1]. Člověk se nakazí po poškrábání nebo pokousání kočkou, která má bartonely na zubech nebo drápkách. Vzácnější je přenos bartonely na člověka přisátím infikovaného klíštěte [3]. V místě vstupu infekce se za 7–12 dnů po poškrábání nebo pokousání kočkou může objevit papulopustulózní kožní léze, poté za 1–3 týdny se rozvíjí regionální lymfadenitida, která může přetrvávat několik týdnů až měsíců [7, 8]. Kůže nad uzlinami může být barevně změněna, zarudlá až nafialovělá. Lindeboom et al. uvádí, že 49 z 53 dětí mělo nad uzlinou změněnou barvu kůže [8]. Uzliny mohou být takového rozsahu, že mohou připomínat nádorové postižení uzlin. Přibližně u šestiny pacientů dochází k supuraci v uzlině [2, 8].
U imunokompetentních pacientů felinóza probíhá většinou bezpříznakově nebo jako uzlinový syndrom. Někdy se mohou objevit systémové příznaky, jako horečka (30–60 %), únava a nauzea (25 %), bolesti hlavy a krku (10 %), laboratorně může být zvýšený CRP a sedimentace [2, 8]. Atypický průběh se objevuje u 5–24 % pacientů. Může se manifestovat postižením různých orgánů, např. oka, jater, srdce, centrálního nervového systému, hnisavým zánětem kostí, přitom periferní uzliny nemusí být zvětšené [2, 9]. Kožní postižení se může manifestovat jako erythema nodosum [5, 9]. Dále může felinóza probíhat jako trombocytopenická purpura a u dětí častěji než u dospělých jako horečka neznámého původu [2]. U imunokompromitovaných pacientů bývá průběh závažnější, může končit úmrtím. Onemocnění může probíhat pod obrazem bacilární angiomatózy nebo peliózy [2]. Bacilární angiomatóza obvykle postihuje kůži a lymfatické uzliny, vzácně vnitřní orgány. Bacilární pelióza postihuje játra a často i slezinu [2].
Na Klinice infekčního lékařství v Ostravě byla felinóza diagnostikována v posledních 9 letech u 48 pacientů, z nichž bylo pouze 19 dětí. V následujícím textu je uveden tento soubor dětských pacientů.
MATERIÁL A METODY
Na felinózu bylo pomýšleno u dětí v rámci diferenciální diagnostiky uzlinového syndromu. U všech dětí s krčním uzlinovým syndromem byla vyloučena infekční mononukleóza a tonzilitida jako nejčastější příčina uzlinového syndromu. Dále byla vyloučena toxoplazmóza a tularémie, případně další infekční příčiny uzlinového syndromu.
Sledována byla odbornost lékaře, který odeslal dítě na naši kliniku, a důvod odeslání, např. zda bylo dítě odesláno k diagnostice uzlinového syndromu, k dořešení etiologie granulomatózního zánětu exstirpované uzliny nebo k terapii a dalšímu sledování.
V epidemiologické anamnéze byl zjišťován kontakt s kočkou vlastní nebo cizí včetně poranění kočkou a roční období, kdy došlo k nemoci z kočičího škrábnutí.
U dětí byla sledována lokalizace a velikost uzlinového syndromu (palpačně, sonograficky) a délka přetrvávání uzlinového syndromu. Dále byla zjišťována přítomnost dalších klinických projevů, např. teplot, kožních změn v místě inokulace patogena, změna barvy kůže nad uzlinami.
Sérologicky byly vyšetřovány protilátky proti B. henselae třídy IgG a IgM metodou nepřímé imunofluorescence. Za pozitivní byl považován titr IgG minimálně 1 : 256 nebo jakákoli pozitivita IgM protilátek. Byla sledována výše titru protilátek a délka jejich přetrvávání. Pokud byla provedena exstirpace uzliny, zjišťovalo se, zda byla provedena z diagnostického nebo terapeutického důvodu. Diagnózu felinózy podporoval nález granulomatózního nebo granulomatózně-abscedujícího zánětu.
Byla sledována volba antibiotika před a po stanovení diagnózy felinózy, délka antibiotické léčby a výsledek léčby.
VÝSLEDKY
Od roku 2008 do konce roku 2016 bylo na Klinice infekčního lékařství v Ostravě ošetřeno 19 dětí s felinózou, což tvoří 40 % z celkového počtu 48 pacientů s uvedeným onemocněním ve stejném období. Děti byly ve věku 4–18 let, průměrný věk byl 11 let. V souboru bylo dvanáct chlapců (63 %) a sedm děvčat (37 %). Žádné dítě nemělo v anamnéze poruchu imunity. Údaje o sledovaných dětech jsou uvedeny v tabulce 1.
Tab. 1. Přehled dětí s felinózou ošetřených na Klinice infekčního lékařství FN Ostrava. 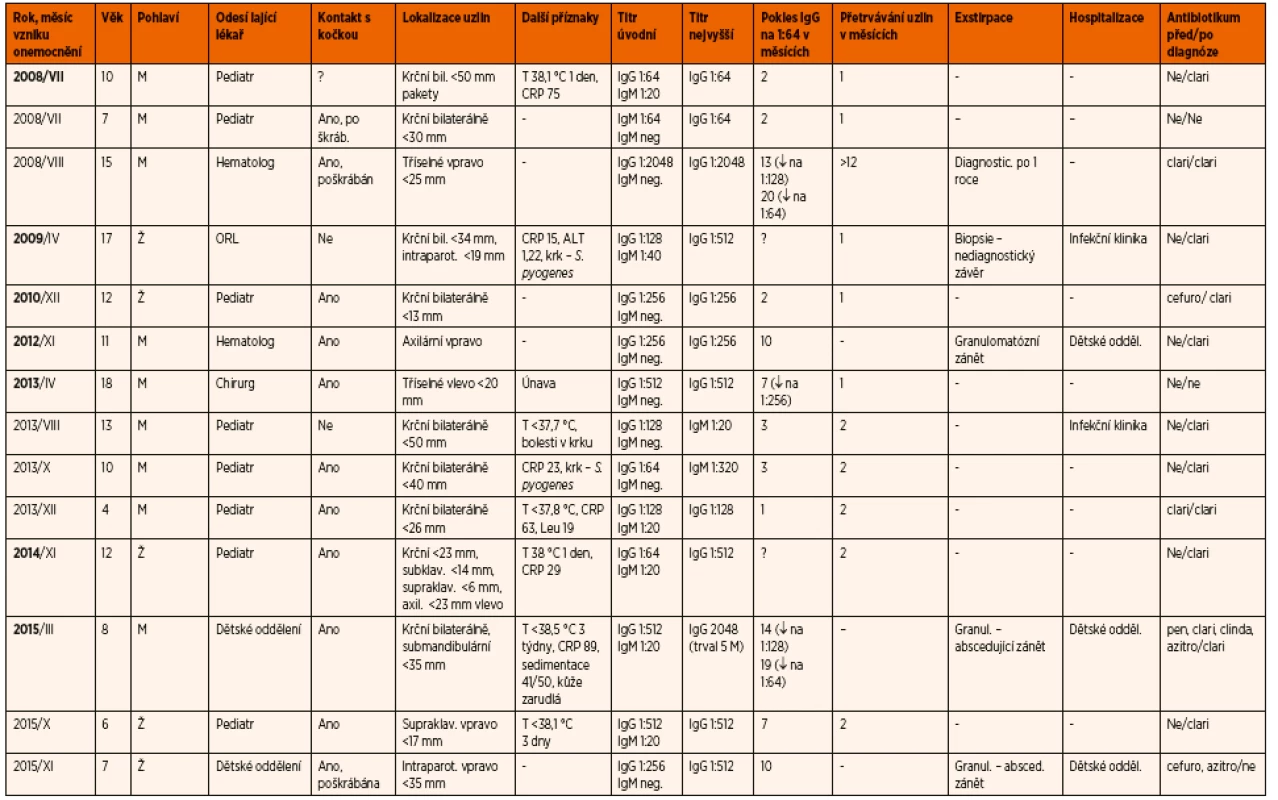

<i>Vysvětlivky zkratek: M – mužské, Ž – ženské, clari – clarithromycin, pen – penicilin, cefuro – cefuroxim, azitro – azithromycin, doxycycl – doxycyclin, ? – nezjištěno nebo sledování ještě neukončeno, ↓ – pokles titru protilátek</i> Praktický pediatr nebo pediatr dětského oddělení odeslal na naši kliniku třináct dětí k vyšetření uzlinového syndromu, dvě děti byly odeslány hematologem, vždy jedno dítě dětským onkologem, otorinolaryngologem, chirurgem a stomatochirurgem. Dvanáct dětí bylo odesláno k diagnostice uzlinového syndromu, sedm dětí se stanovenou diagnózou felinózy k léčbě a dalšímu sledování. Osm dětí bylo hospitalizováno (42 %), z toho na naší klinice dvě děti pro výrazný krční uzlinový syndrom z diagnostických důvodů. Čtyři děti byly před odesláním na naši kliniku hospitalizovány na dětských odděleních, třináctileté dítě na dětské onkologii pro výrazný axilární uzlinový syndrom, další dvanáctileté dítě na oddělení stomatochirurgie z důvodu exstirpace submandibulární uzliny.
Kontakt s kočkou uvádělo sedmnáct dětí (89 %), u jednoho dítěte tento údaj nebyl zjištěn. Poranění kočkou uvádělo jen pět dětí (26 %). Kočku v domácnosti mělo jen šest dětí, ostatní děti se dostaly do kontaktu s kočkou mimo domov. Rodinný výskyt byl zaznamenán u šestileté dívky a její matky. Děti onemocněly felinózou častěji na podzim a v zimě. Od října do dubna následujícího roku ve sledovaném období onemocnělo patnáct dětí (79 %). Počet nových případů felinózy v jednotlivých měsících je uveden v grafu 1.
Graf 1. Diagnostika felinózy u 19 dětí v jednotlivých měsících. 
Primární kožní léze nebyla zaznamenána u žádného dítěte, zarudnutí kůže nad uzlinou bylo pozorováno u dvou dětí (viz obr. 1).
Obr. 1. Třináctiletý pacient se zarudnutím kůže nad zvětšenou levou axilární uzlinou (již v regresi). Fig. 1. 13-year-old boy with skin erythema above enlarged left axillary node (already in regression). 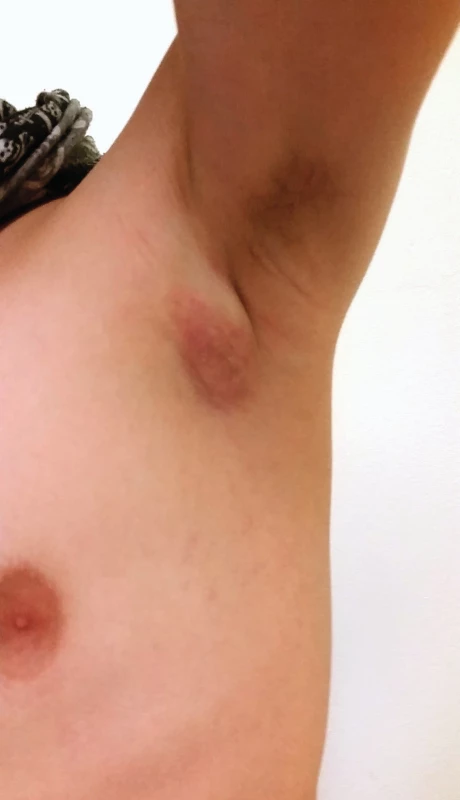
Nejčastěji byly postiženy krční uzliny, a to u patnácti dětí, přitom u čtyř dětí se jednalo o postižení uzlin ve dvou oblastech, a to o postižení uzlin na krku a horní končetině (axilární, případně axilární a nad loktem). Z krčních uzlin byly u dvou dětí postiženy uzliny supraklavikulární a u dvou dětí intraparotické. Následovalo postižení jen tříselných či axilárních uzlin vždy u dvou dětí. Krční uzliny byly zvětšeny vždy oboustranně, postižení axilárních a tříselných uzlin bylo jednostranné, vždy bylo postiženo více uzlin než jedna.
Průběh byl afebrilní u devíti dětí (47 %), u čtyř dětí byl průběh subfebrilní (21 %), u šesti dětí se vyskytly febrilie do 39 °C (32 %). Teploty trvaly maximálně tři dny, pouze u tří dětí přetrvávaly 2–3 týdny, uvedené tři děti byly zpočátku vyšetřovány pro horečku nejasného původu. CRP byl zvýšen u osmi dětí (42 %), u pěti dětí v rozmezí 11–33 mg/l, u tří dětí v rozmezí 63–89 mg/l. U dítěte s CRP 89 mg/l byla koindicence se streptokokovou infekcí v krku, toto dítě mělo horečku do 38,5 °C a krční bilaterální lymfadenitidu.
Sérologicky byla sledována výše titrů a délka přetrvávání protilátek třídy IgM a IgG proti B. henselae. Devět dětí mělo titr IgM protilátek 1 : 20, dvě děti 1 : 40 a jedno dítě 1 : 320, u zmíněného posledního dítěte byla zachycena sérokonverze IgM z negativity na titr 1 : 320 při stálém titru IgG protilátek 1 : 64. Pozitivita protilátek třídy IgM přetrvávala maximálně jeden měsíc. Titr protilátek třídy IgG byl u dětí v rozmezí 1 : 64 – 1 : 2048. K poklesu titru IgG protilátek na 1 : 64 – 1 : 128 došlo do tří měsíců od vzniku uzlinového syndromu u šesti dětí, do 14 měsíců u dalších pěti dětí, u tří dětí ještě sledování není ukončeno. Pět dětí nebylo sledováno do poklesu titrů na 1 : 64 – 1 : 128. U dítěte s titrem protilátek třídy IgG 1 : 2048 uvedený titr přetrvával pět měsíců. U jednoho doposud sledovaného dítěte byl titr 1 : 1024 ještě za sedm měsíců. U některých déle sledovaných dětí byla zjištěna dlouhodobá perzistence IgG protilátek, např. titr 1 : 64 u dítěte po 20 měsících, u jiného dítěte titr 1 : 256 po 19 měsících, přitom jeho nejvyšší titr byl 1 : 512. Pozitivita protilátek třídy IgM nekorespondovala s výší titru protilátek třídy IgG.
Velikost zvětšených uzlin byla sledována palpačně a sonograficky. Při sonografickém vyšetření u devíti dětí přesahovala velikost uzlin 30 mm a největší uzliny dosahovaly až 50 mm. U třináctiletého dítěte vytvořily axilární uzliny paket uzlin o velikosti 90 x 40 x 30 mm. Zvětšené uzliny přetrvávaly většinou jeden až dva měsíce. U patnáctiletého chlapce přetrvávaly zvětšené uzliny v pravém třísle i po jednom roce, proto byla provedena z diagnostických důvodů exstirpace uzliny, histologicky byla malignita vyloučena. U tohoto chlapce byl titr IgG protilátek v úvodu 1 : 2048, tento titr přetrvával pět měsíců, titr 1 : 64 byl přítomen i po 20 měsících, dále jsme chlapce již nesledovali.
Exstirpace z diagnostických důvodů, kromě výše uvedeného dítěte, byla provedena u dvou dětí, u jedenáctiletého chlapce byl zjištěn v axilární uzlině vpravo granulomatózní zánět, u dvanáctileté dívky v submandibulární uzlině rovněž granulomatózní zánět. Exstirpace z diagnosticko-terapeutického důvodu byla provedena u dvou dětí, u osmiletého chlapce byla provedena oboustranná exstirpace submandibulárních uzlin s nálezem granulomatózně-abscedujícího zánětu, u sedmileté dívky byla odstraněna intraparotická uzlina také s nálezem granulomatózně-abscedujícího zánětu. Při vyšetření byla používána metoda nepřímé imunohistochemie. U exstirpovaných uzlin byla histologicky a kultivačně vyloučena vždy mykobakteriální infekce. Před stanovením diagnózy bylo devět dětí (47 %) léčeno pro uzlinový syndrom antibiotikem empiricky, z toho makrolidy byly použity u pěti dětí, další léčba je uvedena v tabulce 1. Po stanovení diagnózy felinózy bylo šestnáct dětí léčeno klaritromycinem po dobu dvou až tří týdnů. Tři děti po stanovení diagnózy felinózy již nebyly léčeny antibiotikem pro odeznívající krční uzlinový syndrom bez dalších klinických příznaků.
DISKUSE
Nemoc z kočičího škrábnutí se vyskytuje častěji v teplých a vlhkých oblastech světa [10]. Roční incidence felinózy se celosvětově uvádí v rozmezí 3,7–9,3/100 000 obyvatel [11]. V USA odhadují počet pacientů s felinózou na 22 000–25 000 ročně. V novější práci Nelson et al. uvádí, že incidence felinózy v USA je nejvyšší na jihu, kde incidence dosahuje 6,4 případů/100 000 obyvatel, z toho 12 000 pacientů je ošetřeno ambulantně a 500 pacientů vyžaduje hospitalizaci [12]. Tento počet může být podhodnocen, protože onemocnění nepodléhá povinnému hlášení [2, 13]. V České republice felinóza také není povinně hlášena do systému Epidat. Dříve se uvádělo, že se onemocnění vyskytuje převážně u dětí, ale podle novějších údajů se felinóza vyskytuje častěji u dospělých [14]. Tento údaj podporuje i náš soubor 48 pacientů s felinózou, který zahrnoval jen 19 dětí.
Děti onemocněly felinózou častěji na podzim a v zimě, což souvisí s užším kontaktem s kočkou, která se v chladnějších měsících více zdržuje doma, což zaznamenali i francouzští autoři [15]. V našem souboru rovněž ve shodě s literaturou nebyl kontakt s kočkou u všech dětí, jen pět z devatenácti dětí bylo kočkou poškrábáno či pokousáno. V místě vstupu patogena nemělo ani jedno dítě papulopustulózní exantém, ten byl pozorován jen u jediné naší dospělé pacientky [16]. U felinózy bývají zvětšené regionální lymfatické uzliny, nejčastěji krční uzliny. Ale v dětském věku je krční lymfadenopatie častá, např. Meier et al. uvádí, že až 44 % dětí mladších pěti let mělo hmatné lymfatické uzliny, což potvrzuje běžný výskyt benigní lymfadenopatie v tomto věku, přitom nádorové postižení krčních uzlin u dětí do pěti let je vzácné [17]. Infekční etiologie je nejčastější příčinou krční lymfadenitidy u dětí, zejména se jedná o infekční mononukleózu a akutní streptokokovou tonzilitidu. Mnohem vzácnější jsou felinóza a toxoplazmóza, např. na naší klinice byly od roku 2013 uvedené choroby diagnostikovány maximálně u čtyř dětí ročně. Vzácná je tularémie, kterou v roce 2016 onemocnělo jedno osmileté dítě z okolí Ostravy po sání infikovaným klíštětem. Rovněž u felinózy jsou nejčastěji postiženy krční uzliny, v našem souboru se jednalo o 15 dětí, ale na felinózu je nutno pomýšlet při zvětšení uzlin zejména v jiných lokalizacích, např. v axilách, kolem lokte a v tříslech, protože poranění kočkou může být na různých místech těla. Na krku byly uzliny postiženy oboustranně, i když se v literatuře uvádí, že typická je unilaterální lymfadenitida [2, 5, 8]. Slater et al. uvádí, že téměř v polovině případů je typické postižení jen jedné uzliny, ve 20 % postižení více uzlin v jedné oblasti, zbývající třetina pacientů má postižení uzlin ve více oblastech [2]. V našem souboru bylo postižení více uzlin v jedné oblasti u všech dětí. Při barevných změnách na kůži a kolikvující lymfadenitidě je nutno kromě felinózy pomýšlet i na tularémii. Na felinózu se pomýšlí málo pravděpodobně proto, že mnohá onemocnění probíhají asymptomaticky, uzlinový syndrom odezní spontánně i bez léčby, nebo jsou děti léčeny makrolidy empiricky bez zjištění etiologie uzlinového syndromu.
Horečka se uvádí podle literárních údajů u 30–60 % pacientů [2]. V našem souboru byla horečka zaznamenána u 10 z 19 dětí, třikrát přetrvávala horečka dva až tři týdny pod obrazem horečky neznámého původu. Přibližně u čtvrtiny pacientů může proběhnout felinóza atypicky a není adekvátně diagnostikována. Zejména se může jednat o hepatosplenickou formu, která se projevuje febrilním průběhem, při sonografii nebo dalšími zobrazovacími metodami se prokážou léze jater a sleziny. Vzácná neurologická forma se může projevit epileptickými záchvaty. Naštěstí antibiotická léčba je u neurologické formy až na druhém místě po léčbě antiepileptiky a kortikoidy [9, 18]. Na naší klinice byla encefalopatie bez křečí zaznamenána pouze u jediného dospělého pacienta [16]. V literatuře byly u dětí popsány další klinické formy atypicky probíhající felinózy, např. pleuritida u osmiletého dítěte [19]. Endokarditidy způsobené B. henselae jsou u dětí méně časté než u dospělých [2]. Mirouse et al. popisují osteoartritidu C1–C2 u čtrnáctiletého dítěte, která si vyžádala operační řešení s vydrénováním abscesu [20]. V ČR dosud nebyly u dětí atypické formy felinózy popsány, přesto je nutné na ně pomýšlet.
Diagnostika felinózy je založena na sérologickém vyšetření se stanovením IgG a IgM protilátek metodou nepřímé imunofluorescence. Pozitivita IgM protilátek byla zachycena jen u 12 z 19 dětí, což odpovídá literárním údajům [21]. V případě nejasného uzlinového syndromu je nutná exstirpace uzliny s histologickým vyšetřením. Běžně se provádí imunohistochemické vyšetření, některé laboratoře používají k diagnostice bartonel v histologickém preparátu barvení stříbrem podle Warthina-Starryho nebo metodu PCR, které sníží procento falešně negativních výsledků felinózy při imunohistochemickém vyšetření [19, 22].
Onemocnění spontánně odezní, ale vzhledem k výraznému uzlinovému syndromu většina autorů antibiotickou léčbu doporučuje, jako lék volby se doporučují makrolidy. Např. americká pediatrická společnost doporučuje pětidenní kúru azithromycinem [11]. Citlivost bartonel in vitro je rozdílná od citlivosti in vivo [2]. In vitro je B. henselae citlivá na řadu antibiotik, např. makrolidy, aminoglykosidy, tetracykliny, fluorochinolony, beta-laktamová antibiotika, cotrimoxazol, rifampicin [2]. Většina antibiotik má však pouze bakteriostatický účinek na B. henselae, jen aminoglykosidy mají baktericidní účinek. Na druhé straně však nebylo prokázáno, že by antibiotická léčba zabránila kolikvaci či abscesu v uzlině, což jsme pozorovali také u našich dvou dětí a tří dospělých pacientů [8, 16, 21]. Přes sporný efekt antibiotické léčby uzlinový syndrom odezní za dva až šest měsíců, podle některých autorů až za 10 i více měsíců [8, 21]. Např. u našeho patnáctiletého pacienta byla provedena exstirpace uzliny pro jeden rok trvající uzlinový syndrom v pravém třísle k vyloučení nádorového postižení uzliny.
V prevenci nemoci z kočičího škrábnutí není nutné u imunokompetentních lidí omezit kontakt s kočkou. Naopak imunokompromitovaní pacienti se mají vyhýbat kontaktu s kočkou, zejména s koťaty, která se pohybují venku. Pokud kočky vlastní, nutno dbát na jejich pravidelnou dezinsekci. Po kontaktu s kočkou se doporučuje řádná hygiena rukou, v případě poranění kočkou ránu omýt vodou a mýdlem.
ZÁVĚR
Na felinózu je nutno pomýšlet u dětí s akutní či subakutní lymfadenitidou, zejména v krční oblasti, ale i při postižení uzlin v jiných lokalizacích. Diagnózu podporuje údaj o kontaktu s kočkou, přitom se nemusí jednat o poranění kočkou. Při sérologickém vyšetření se zpočátku zjišťuje jen pozitivita IgG protilátek, protilátky třídy IgM bývají často i při opakovaném vyšetření negativní. Sonografické vyšetření uzlin umožňuje sledovat regresi uzlinového syndromu a může také odhalit kolikvaci uzlin. U pacientů bez imunodeficitu onemocnění spontánně odezní, přesto se většinou doporučuje léčba makrolidy.
Došlo: 1. 2. 2017
Přijato: 10. 3. 2017
MUDr. Lubomíra Hozáková
Klinika infekčního lékařství FN Ostrava
Třída 17. listopadu 1790
708 52 Ostrava – Poruba
e-mail: lubomira.hozakova@fno.cz
Zdroje
1. Pennisi MG, Marsilio F, Hartmann K, Lloret A. Bartonella species infection in cats. ABCD guidelines on prevention and management. J Feline Med Surg 2013; 15 (7): 563–569.
2. Slater LN, Welch DF. Bartonella, including cat-scratch disease. In: Mandell, Douglas, Bennett. Principles and Practice of Infectious Diseases. 6th ed. Philadelphia: Elsevier, 2005 : 2733–2748.
3. Melter O, Hercík K, Weyant RS. Detection and characterization of feline Bartonella hensellae in the Czech Republic. Vet Microbiol 2003; 93 (3): 261–273.
4. Fleischman DA, Chomel BB, Burgos K. Impact of queen infetion on kitten susceptibility to different strains of Bartonella henselae. Vet Microbiol 2015; 180 (3–4): 268–272.
5. Melewska KM, Mania A, Kemnitz P, et al. Cat-scratch disease: a wide spectrum of clinical pictures. Postepy Dermatol Alergol 2015; 32 (3): 216–220.
6. Melter O. Novinky v problematice bartonelových infekcí. Klin Mikrobiol Inf Lek 2013; 9 (2): 36–44.
7. Maciás A, Aguirre C, Bustamante A, et al. Cat scratch disease in Colombia. Oxf Med Case Reports 2014; 1 (3): 43–45.
8. Lindeboom JA. Pediatric cervicofacial lymphadenitis caused by Bartonella henselae. Oral Surg Oral Med Oral Patho Oral Radiol 2015; 120 (4): 469–473.
9. Shasha D, Gilon D, Vernea F, et al. Visceral cat scratch disease with endocarditis in an immunocompetent adult: a case report and review of the literature. Vector Borne Zoonotic Dis 2014; 14 (3): 175–181.
10. Brunetti E, Fabbi M, Ferraioli G, Prati P. Cat-scratch disease in Northern Italy: atypical clinical manifestations in humans and prevalence of Bartonella infection in cats. Eur J Clin Microbiol Infect Dis 2013; 32 (4): 531–534.
11. King KY, Hicks MJ, Mazziotti MV, Eldin KW. Persistent cat scratch disease requiring surgical excision in a patient with MPGN. Pediatrics 2015; 135 (6): e1514–e1517.
12. Nelson CA, Saha S, Mead PS. Cat-scratch disease in the United States, 2005–2013. Emerg Infect Dis 2016; 22 (10): 1841–1846. doi:10.3201//eid2210.160115.
13. High K, Van Meter J. An 8-year-old boy with altered mental status. Air Med J 2015; 34 (3): 149–151.
14. Zenone T. Systemic Bartonella henselae infection in immunocompetent adult presenting as fever of unknown origin. Case Rep Med 2011; 2011 : 183937. doi:10.1155/2011/183937.
15. Sanguinetti-Morelli D, Angelakis E, Richet H. Seasonality of cat-scratch disease, France, 1999–2009. Emerg Infect Dis2011; 17 (4): 705–707. doi:10.3201/eid1704.100825.
16. Hozáková L, Rožnovský L, Franková H. Felinóza – stále aktuální zoonóza. Klin Mikrobiol Inf Lek 2014; 20 (1): 4–10.
17. Meier JD, Grimmer JF. Evaluation and management of neck masses in children. Am Fam Physician 2014; 89 (5): 353–358.
18. Laswell EM, Chambers KD, Whitsl DR, Poudel K. New-onset refractory epilepticus in an adult with an atypical presentation of cat-scratch disease: successful treatment with high-dose corticosteroids. Pharmacotherapy 2015; 35 (6): e106–e110.
19. Kimura A, Hasegawa S, Yanagihara M, Inoue H. Cat-scratch disease with severe pleuritis in a 6-year-old girl. Pediatr Int 2015; 57 (3): 501–503.
20. Mirouse G, Journe A, Casabianca L, Moreau PE. Bartonella henselae osteoarthritis of the upper cervical spine in a 14-year-old boy. Orthop Traumatol Surg Res 2015; 101 (4): 519–522.
21. Gradidge E, Chauhan A, Stelle RW, et al. Fever, lymphadenopathy, and splenomegaly: did the cat do it? Clin Pediatr (Phila) 2013; 52 (11): 1072–1074.
22. Jabcuga CE, Jin L, Macon WR, Howard MT. Broadening the morphologic spectrum of bartonela henselae lymphadenitis. Analysis of 100 molecularly characterized cases. Am J Surg Pathol 2016; 40 (3): 342–347.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek Seriál o EET
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2017 Číslo 5- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- Editorial: Idiopatické střevní záněty v dětském věku
- Enterální výživa v léčbě idiopatických střevních zánětů
- Seriál o EET
- Identifikace prediktivních faktorů časného relapsu onemocnění u dětských pacientů s Crohnovou chorobou léčených thiopuriny
- Perianálne lézie – kondylómy alebo prejav Crohnovej choroby?
- Monogénová obezita u detí na Slovensku
- Uzlinový syndrom u nemoci z kočičího škrábnutí u dětí ošetřených na Klinice infekčního lékařství v Ostravě
- Zemřel prof. MUDr. László Kovács, DrSc., MPH
- Korekce vrozených vývojových vad prsu a hrudníku technikou lipomodelace
- Histamínová intolerancia v detskom veku – kazuistiky z praxe
- Fatální meningokoková sepse způsobená Neisseria meningitidis séroskupiny W
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Histamínová intolerancia v detskom veku – kazuistiky z praxe
- Enterální výživa v léčbě idiopatických střevních zánětů
- Korekce vrozených vývojových vad prsu a hrudníku technikou lipomodelace
- Perianálne lézie – kondylómy alebo prejav Crohnovej choroby?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



