-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Revmatoidní artritida a postižení ledvin
Rheumatoid arthritis and kidney disease
The risk of developing chronic kidney disease (CKD) in patients with rheumatoid arthritis (RA) is increased. While previously the main cause of CKD in RA patients was toxicity of treatment and secondary amyloidosis, with the introduction of modern therapies the situation has changed significantly and the increased incidence of CKD in RA patients is now mainly associated with the presence of comorbid conditions and older age. The presence of CKD in patients with RA increases the risk of developing cardiovascular disease and premature death. In patients with CKD, RA treatment should be adjusted according to the parameters of renal function.
Keywords:
rheumatoid arthritis – chronic kidney disease – glomerulonephritis – disease modifying drugs
Autoři: J. Závada
Působiště autorů: Revmatologický ústav a Revmatologická klinika 1. LF UK, Praha
Vyšlo v časopise: Čes. Revmatol., 28, 2020, No. 1, p. 32-38.
Kategorie: Přehledový článek
Souhrn
Riziko vzniku chronického onemocnění ledvin (CKD) je u pacientů s revmatoidní artritidou (RA) zvýšené. Zatímco dříve byla hlavní příčinou CKD u pacientů s RA toxicita léčby a sekundární amyloidóza, se zavedením moderních léčebných postupů se situace podstatně změnila a zvýšený výskyt CKD u pacientů s RA je nyní spojen především s častější přítomností komorbidit a starším věkem. Přítomnost CKD u pacientů s RA zvyšuje riziko vývoje kardiovaskulárních chorob a předčasné smrti. Léčba RA musí být u pacientů s CKD upravena s přihlédnutím k parametrům renálním funkce.
Klíčová slova:
revmatoidní artritida – chronické onemocnění ledvin – glomerulonefritida – chorobu modifikují léky
ÚVOD
Revmatoidní artritida (RA) je chronické systémové autoimunitní onemocnění, které primárně postihuje synoviální klouby, ale někdy může postihnout i jiné tkáně a orgány, například plíce, oko, kůži atd. Onemocnění ledvin u pacientů s RA bývalo a stále je relativně časté, ale na rozdíl například od systémového lupus erythematodes (SLE) není obvykle přímo způsobeno základním onemocněním. V minulosti patřila mezi hlavní příčiny postižení ledvin u pacientů s RA toxicita léčby a nedostatečně kontrolovaná systémová zánětlivá aktivita. S nástupem nových léčebných postupů a sekulárními trendy v populaci se nyní častěji setkáváme u pacientů s RA s chronickým onemocněním ledvin (chronic kidney disease – CKD) způsobeným přidruženými chorobami a stárnutím organismu. V době před nástupem methotrexátu a cílených biologických léků bylo CKD velmi časté, s udávanou prevalencí 37–57 %. Zatímco chronický zánět mohl vést k sekundární amyloidóze s postižením ledvin, typickým projevem renální toxicity spojené s užíváním fenacetinu byla takzvaná analgetická nefropatie, preparáty zlata, penicilamin a bucilamin indukovaly membranózní nefropatii a dlouhodobá léčba cyklosporinem vedla k obliterativní vaskulopatii s tubulointesticiální fibrózou. S příchodem bezpečnějších a účinnějších DMARDs se prevalence i spektrum CKD výrazně změnily; sekundární amyloidóza nebo výše zmíněné typy polékového postižení ledvin prakticky vymizely a hlavními příčinami CKD u pacientů se podobně jakou u obecné populace stávají přidružená kardiovaskulární a metabolická onemocnění (1, 2). Různé typy renálního postižení asociovaného s RA jsou uvedeny v tabulce 1.
Tab. 1. Příčiny vzniku chronické renální insuficience u pacientů s revmatoidní artritidou (upraveno podle 1) 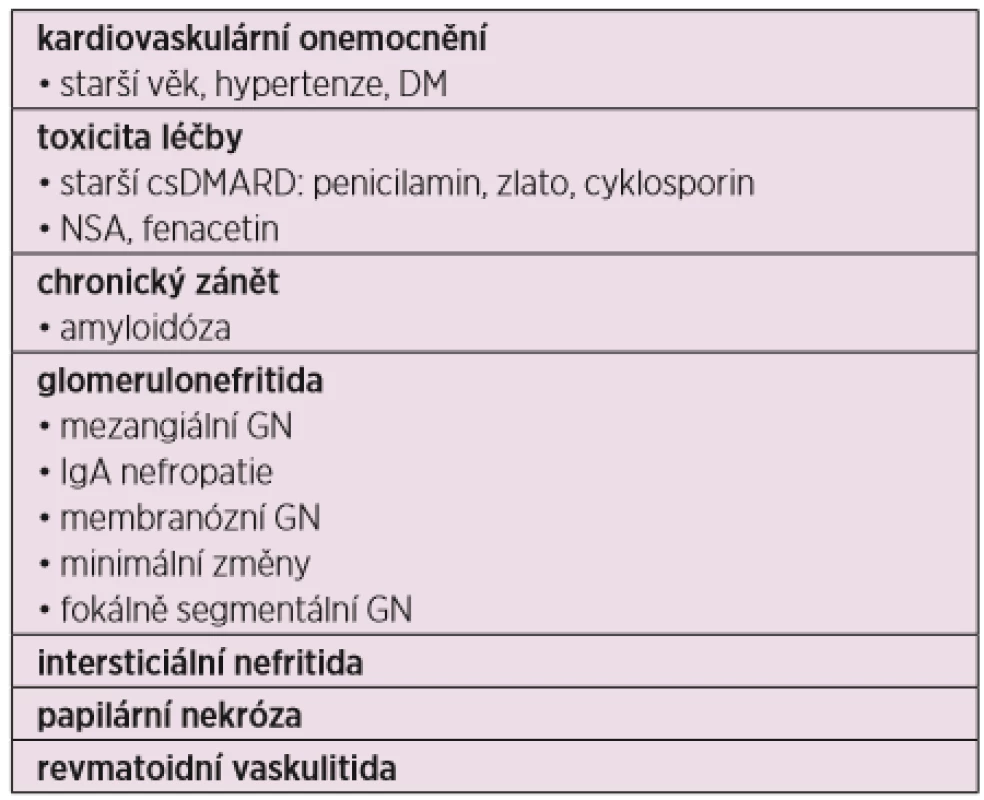
csDMARD – konvenční syntetické chorobu modifikující léky, NSA – nesteroidní antirevmatika, GN – glomerulonefritida, DM – diabetes mellitus TYPY POSTIŽENÍ LEDVIN Z RENÁLNÍCH BIOPSIÍ OD PACIENTŮ S REVMATOIDNÍ ARTRITIDOU
Postižení ledvin u pacientů s RA se může – obdobně jako v běžné populaci – projevit abnormalitami v močovém nálezu, tj. proteinurií a aktivním močovým sedimentem, samy o sobě ale bohužel nejsou příliš spolehlivým indikátorem povahy a prognostické závažnosti renálního postižení. Indikace k renální biopsii u pacientů s RA se výrazně neliší od pacientů bez RA (obvykle k ní přistupujeme při závažnějším stupni proteinurie a/nebo při aktivním sedimentu s méně závažnou proteinurií, s přihlédnutím k parametrům glomerulární filtrace) na rozdíl např. od SLE, kde je obvykle přístup k bioptické verifikaci i méně závažných odchylek v močovém nálezu více proaktivní. Retrospektivní studie (2) vzorků renálních biopsií od pacientů s RA z roku 1996 ukázala, že nejčastějším histologickým nálezem byla mezangiální glomerulonefritida (36 %), následovaná amyloidózou (30 %) a membranózní nefropatií (17 %). Jiné obdobné série explorativních biopsií ledvin (3, 4) ukázaly podobné výsledky, jen s poněkud odlišným procentuálním zastoupením těchto tří histopatologických jednotek a vzácným výskytem několik dalších nálezů, například minimálních změn, fokálně segmentální glomerulosklerózy, akutní intersticiální nefritidy a extrakapilární proliferativní glomerulonefritidy se srpky. Je ale nutné si uvědomit, že naprostá většina pacientů s RA a sníženou glomerulární filtrací nemá závažnější močový nález, a proto nikdy nepodstoupí renální biopsii. A naopak, část pacientů s výrazně abnormálním močovým nálezem a biopticky prokázanou glomerulonefritidou (např. membranózní) může mít normální parametry glomerulární filtrace.
Sekundární amyloidóza
Sekundární amyloidóza vzniká následkem defektního metabolismu prekurzorového proteinu sérového amyloidu A (SAA), jehož koncentrace silně koreluje se zánětlivou aktivitou základního onemocnění. SAA je reaktant akutní fáze, který je syntetizován v hepatocytech v odpovědi na prozánětlivé cytokiny, jako jsou tumory nekrotizující faktor (TNF), interleukin (IL)-1 a IL-6. Amyloid se může ukládat do glomerulů, cév i tubulointersticia ledvin. Pacienti se sekundární amyloidózou se typicky prezentují závažnou, často nefrotickou proteinurií a progredující renální insuficiencí. V éře před methotrexátem dosahovala prevalence sekundární amyloidózy u pacientů s RA 16–19 % a byla hlavní příčinou vzniku konečného selhání ledvin u pacientů s RA (2–4); nyní je naštěstí již relativně vzácná. Léčba je pouze podpůrná a cílí na kontrolu aktivity základního onemocnění, jejímž potlačením lze progresi CKD zpomalit.
Membranózní nefropatie
Membranózní nefropatie (MN) je charakterizována depozicí imunokomplexů do glomerulární bazální membrány. Klinicky se nejčastěji projevuje nefrotickým syndromem, často bez aktivního močového sedimentu. U pacientů s RA byla nejčastěji spojena s předchozí expozicí starším (a nyní již obsolentním) DMARD, jako byl penicilamin, bucilamin a preparáty zlata. Je ale třeba zmínit, že vzácně byly popsány případy MN i v souvislosti s užíváním novějších DMARD, včetně anti-TNF léčby. Hlavním léčebným postupem je vysazení toxické medikace. Imunosupresivní léčba u polékové MN výrazněji nezkracuje čas k dosažení remise.
Mezangiální glomerulonefritida
Mezangiální glomerulonefritida je v současné době zřejmě nejčastějším nálezem u bioptovaných pacientů s RA. Není zcela jasné, nakolik je její vznik kauzálně spojen se základním onemocněním, protože podtyp této glomerulonefritidy (IgA nefropatie) je obecně nejrozšířenější primární glomerulonefritidou v obecné populaci. Některá experimentální data naznačují, že IL-6, jehož hladiny jsou u pacientů s RA zvýšeny v synoviální tkáni i v séru, může potencovat proliferaci mezangiálních buněk (6). Léčba mezangiální GN je obvykle jen podpůrná a konzervativní (tj. inhibitory ACE atd.), i když v některých závažnějších případech se někdy používá i imunosupresivní léčba.
RIZIKO VZNIKU CHRONICKÉHO ONEMOCNĚNÍ LEDVIN U PACIENTŮ S RA V MODERNÍ ÉŘE A JEHO VZTAH KE KARDIOVASKULÁRNÍM CHOROBÁM, UŽÍVÁNÍ NSA A AKTIVITĚ ZÁKLADNÍHO ONEMOCNĚNÍ
Prevalence chronického onemocnění ledvin a konečného selhání ledvin u pacientů s RA a jejich vztah k přítomnosti dalších komorbidit
Couderc et al. (7) v průřezové studii analyzovali vztah mezi přítomností CKD a dalšími proměnnými v kohortě 970 pacientů s RA. Celkem 8,8 % pacientů mělo eGFR < 60 ml/min/1,73 m2 a 9 % mělo proteinurii. V jednorozměrných analýzách byla snížená funkce ledvin asociována především s věkem (p < 0,001), anamnézou hypertenze (p < 0,001) a kardiovaskulárními rizikovými faktory vyjádřenými pomocí indexu SCORE (Systematic Coronary Risk Evaluation, p = 0,002), ale nikoliv s parametry závažnosti RA nebo medikací (včetně úzu NSA). Paudyal et al. (8) studovali prevalenci a příčiny konečného selhání ledvin (end stage renal disease – ESRD) u pacientů s RA pomocí dat v americké národní databázi pacientů s ESRD v roce 2011. Prevalence pacientů s RA a ESRD v této databázi byla 1,1 %. Hlavními příčinami ESRD u pacientů s RA byl diabetes (33,5 %) a hypertenze (30,6 %), zatímco amyloidóza, vaskulitida a analgetická nefropatie se na ESRD podílely méně než 10 %.
Riziko chronického onemocnění ledvin je u RA zvýšeno oproti zdravým kontrolám
Hickson et al. (9) studovali riziko vývoje CKD u pacientů s nově diagnostikovanou RA a srovnávali jej se stejně starými jedinci bez RA. Hlavním hodnoceným parametrem byl nově zjištěný výskyt CKD, definovaný jako 2krát po sobě zachycené snížení odhadované glomerulární filtrace (eGFR): a) < 90 ml/min/1,73 m2 a b) < 45 ml/min/1,73 m2. Dvacetiletá kumulativní incidence CKD byla vyšší u sledovaných pacientů s RA pouze u méně závažné podskupiny CKD (tj. < 90 ml/min/1,73 m2, 25 % vs. 20 %, p = 0,03), ale nikoliv u klinicky závažného snížení (< 45 ml/min/1,73 m2). Rizikovými faktory pro vývoj CKD byla přítomnost kardiovaskulárního onemocnění nebo zvýšená sedimentace při vstupním vyšetření. Chiu et al. (10) v rozsáhlé populační studii na Taiwanu došli k podobným závěrům, když srovnali riziko vzniku CKD v průběhu 5 let sledování u 12 579 pacientů s RA a náhodně vybraných 37 737 jedinců. Po adjustaci k tradičním kardiovaskulárním rizikovým faktorům bylo riziko vzniku CKD asi o 30 % vyšší u pacientů s RA.
Dlouhodobě zvýšená zánětlivá aktivita zvyšuje riziko vzniku chronického onemocnění ledvin
Kochi et al. (11) retrospektivně zkoumali vztah mezi CRP a vývojem CKD na souboru 345 pacientů s RA. Incidentní CKD definovali jako snížení eGFR < 60 ml/min/1,73 m2 nebo pozitivní semikvantitativní test na proteinurii po dobu delší než 3 měsíce. Na základě nálezu zvýšené hodnoty CRP > 3 mg/l v průběhu prvních 6 měsíců rozdělili pacienty na tři kohorty: skupina 1 neměla ani jednou zvýšené CRP, skupina 2 měla CRP zvýšené jen přechodně (jednou nebo 2krát) a skupina 3 trvale. V průběhu mediánu sledování 89 měsíců vyvinulo 14 % pacientů CKD. Kumulativní incidence CKD byla 7 % u skupiny 1, 14 % u skupiny 2 a 22 % u skupiny 3 (p = 0,008). V multivariantní analýze zohledňující také klasické kardiovaskulární faktory byla trvalá elevace CRP spojena s trojnásobným rizikem vzniku CKD.
Protizánětlivá léčba biologickými léky nebo imunomodulační léčba hydroxychlorochinem snižuje riziko vzniku chronického onemocnění ledvin u pacientů s RA
Sumida et al. (12) analyzovali kohortu > 20 000 amerických veteránů s RA a eGFR > 60 ml/min/1,73 m2 rekrutovanou mezi roky 2004–2006 a sledovanou až do roku 2013. Incidentní CKD bylo definováno jako pokles eGFR o 25 % oproti vstupním hodnotám a snížení eGFR < 45 ml/min/1,73 m2. Studovali také sklon křivky vývoje eGFR, resp. změnu eGFR/rok (<–3,–3 až < 0, ≥ 0 ml/min/1,73 m2 za rok). Ukázalo se, že po statistické adjustaci k dalším rizikovým faktorům měli pacienti léčení biologiky nižší riziko vzniku CKD a po nasazení biologik se u nich progrese poklesu eGFR zpomalila. Biologika měla tedy protektivní vliv na vývoj CKD a zpomalovala pokles eGFR. K podobným výsledkům došel i Kim et al. (13), kteří retrospektivně studovali vliv anti-TNF léčby na vývoj eGFR u 70 pacientů s RA a již přítomnou CKD. Pacienti léčení anti-TNF léčbou dosáhli nejen významného poklesu klinické aktivity RA hodnocené pomocí DAS28, ale došlo u nich i ke stabilizaci renální funkce. Pacienti neléčení anti-TNF naopak nedosáhli významného klinického zlepšení, ale došlo u nich v průběhu sledovaného období (průměr 2,8 roku) k statisticky významnému poklesu eGFR. Efekt na stabilizaci renální funkce ale mohou mít i konvenční DMARD. Wu et al. (14) zkoumali kohortu více než 2500 pacientů s nově diagnostikovanou RA sledovaných od roku 2000 do roku 2013. Pacienti, kteří užívali hydroxychlorochin, měli i po zohlednění dalších rizikových faktorů významně nižší riziko vzniku CKD.
Vliv dlouhodobé léčby nesteroidními antirevmatiky (NSA) na progresi renální insuficience
Krátkodobá expozice NSA může způsobit (obvykle) reverzibilní akutní poškození ledvin na podkladě vazokonstrikce, tubulární nekrózy nebo akutní intersticiální nefritidy. Otázka vlivu kumulativní/celoživotní expozice NSA na dlouhodobý vývoj renální funkce je ale mnohem méně jasná. Pacienti s revmatoidní artritidou přitom často užívají NSA dlouhodobě. Möller et al. (15) se proto pokusili pomocí dat ve švýcarském registru SCQM zjistit, zda bylo dlouhodobé užívání NSA spojeno s vyšším rizikem poklesu odhadované funkce ledvin. V kohortě 4100 pacientů s RA, která byla prospektivně sledována mezi lety 1996–2007) průměrná doba sledování 3,2 roku), bylo 2739 pacientů užívajících NSA (z toho 1290 užívalo selektivní COX II inhibitory) a 1362 pacientů bez expozice NSA. V multivariantní Coxově analýze zohledňující další rizikové faktory (věk, pohlaví, body mass index, přítomnost hypertenze a onemocnění srdce) byla NSA nezávislým rizikovým faktorem zhoršení renální funkce pouze u pacientů s již iniciálně přítomným závažnějším onemocněním ledvin (eGFR < 30 ml/min). U pacientů bez závažnějšího CKD neměla NSA statisticky významný negativní efekt na parametry renální funkce.
Přítomnost chronického onemocnění ledvin u pacientů s RA je spojeno se zvýšenou mortalitou a zvýšeným rizikem vzniku kardiovaskulárních chorob
Tokoroyama et al. (16) zkoumali v retrospektivní kohortové studii 1077 pacientů s RA souvislost s přítomností CKD a mortalitou. Prevalence jakéhokoliv stupně CKD na počátku sledování byla 24%. Preexistující přítomnost CKD byla spojena se statisticky významně zvýšeným rizikem smrti (HR = 1,64, CI 95% 1,05–2,57). Zvýšená mortalita byla ale pozorována především ve skupině pacientů s prognosticky nejzávažnějším stupněm postižením ledvin.
Některé výše zmíněné patogenní mechanismy se navzájem potencují a mohou společně vést k zvýšené mortalitě u pacientů s RA. Kochi et al. (17) studovali na kohortě 428 pacientů s RA vztah mezi zánětlivou aktivitou, poškozením ledvin a rizikem vzniku kardiovaskulárních onemocnění. Samotné onemocnění ledvin zvyšovalo riziko incidentního kardiovaskulárního onemocnění asi o 90 %, zatímco kombinace přítomnosti onemocnění ledvin a dlouhodobě zvýšené hladiny CRP zvyšovala riziko vzniku kardiovaskulárního onemocnění až devítinásobně. K podobným závěrům dospěl i van Sijl et al. (18) na základě analýzy prospektivní nizozemské studie (CARRÉ). V průběhu 3letého sledování měli pacienti s RA a iniciálně sníženou eGFR statisticky signifikantně zvýšené riziko nové kardiovaskulární příhody i po adjustaci k dalším kardiovaskulárním rizikovým faktorům.
LÉČBA REVMATOIDNÍ ARTRITIDY U PACIENTŮ S ONEMOCNĚNÍM LEDVIN
Léčba RA musí být často upravena u pacientů s CKD v závislosti na stupni renální insuficience. Některé léky (především některé syntetické DMARD) jsou totiž vylučovány ledvinami a vyžadují redukci dávky, aby se nezvýšilo riziko projevů jejich systémové toxicity. Jiné léky (především NSA) mohu být problematické, protože mohou dále negativně ovlivnit jiným mechanismem sníženou funkci ledvin. Klinická hodnocení léčiv vylučují pacienty se závažnější poruchou renální funkce, a proto data o bezpečnosti a dávkování DMARD u pacientů s RA a CKD jsou pouze odvozená z menších observačních a farmakokinetických studií. Při podávání imunomodulačních léků pacientům RA a závažnější formou CKD je vždy třeba přistupovat s opatrností, protože samotný stav renálního selhání je spojen s poruchou imunitního systému. Dialyzovaní pacienti mohou mít navíc porušenu kožní bariéru dialyzačním přístupem (tunelizovaný centrální žilní nebo peritoneální katétr), což je spojeno se specifickým rizikem infekčních komplikací. Orientační přístup k dávkování DMARD u pacientů s CKD je uveden v tabulce 2. Rozhodnutí o podávání DMARD u pacientů s pokročilou formou CKD vždy vyžaduje důkladné zvažování možného profitu i rizik spojených s jejich nasazením, srozumitelné poučení o možných rizicích i o nedostatku důkazů o účinnosti a bezpečnosti DMARD v situaci selhání ledvin a zohlednění preferencí pacienta (tj. „sdílené rozhodování“), jakož i následnou pečlivou klinickou i laboratorní monitoraci pacienta.
Tab. 2. Úpravy dávek terapie pro RA u pacientů s chronickým onemocněním ledvin (upraveno podle 1) 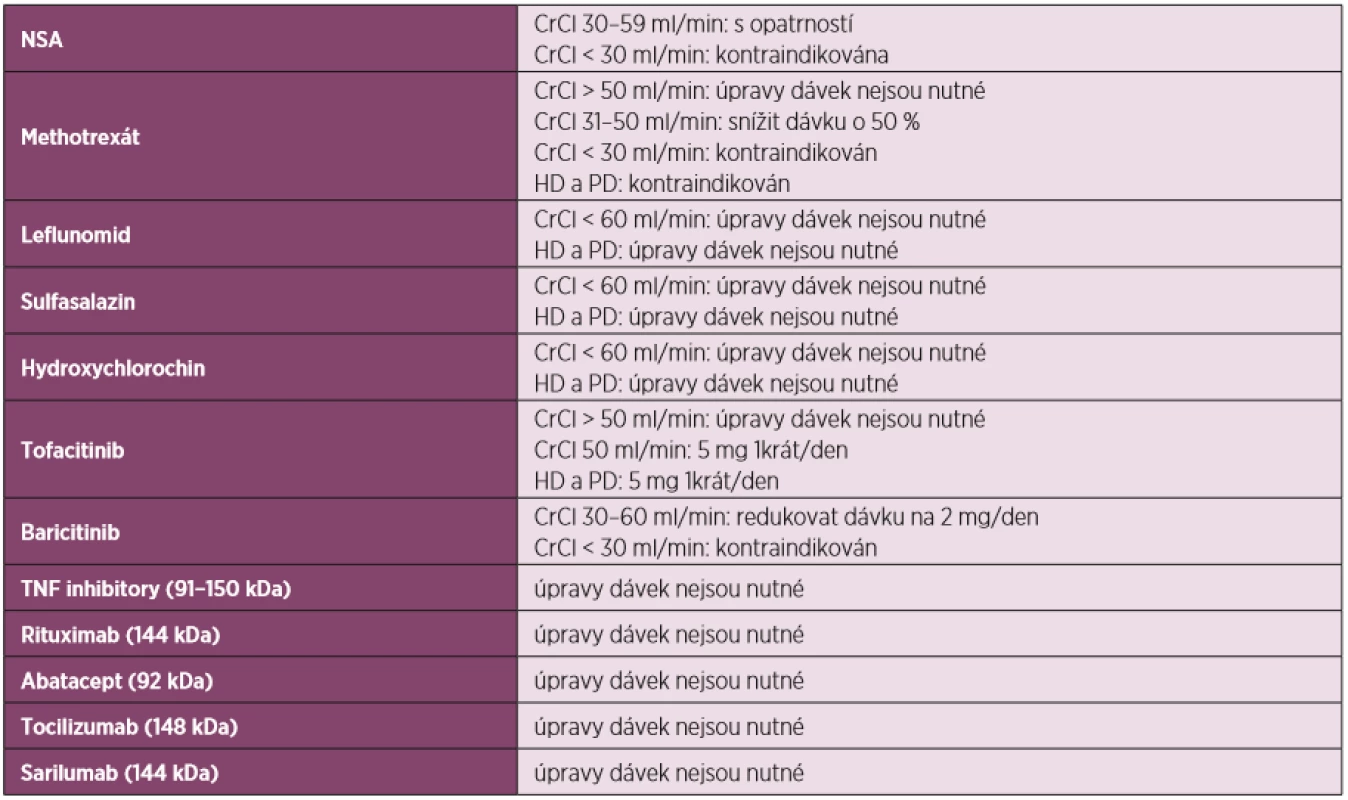
NSA – nesteroidní antirevmatika, CrCl – clearance kreatininu, HD – hemodialýza, PD – peritoneální dialýza, kDa – kilodalton Nesteroidní antirevmatika
Účinek NSA je zprostředkován cyklooxygenázami (COX), které ovlivňují hladinu prostaglandinů s nejen protizánětlivým, ale také s vazodilatačním účinkem. Prostaglandiny se tvoří v různých oblastech ledviny a při snížené perfuzi ledviny podporují intrarenální vazodilataci a tvorbu reninu. Blokáda COX pomocí NSA může v některých situacích (např. závažnější stupeň CKD, srdeční selhání, hypovolemie) způsobit reverzibilní renální hypoperfuzi nebo ischemii s následným akutním renálním poškozením. NSA mohou také vzácněji způsobit např. akutní tubulointersticiální nefritidu nebo poruchu acidobazické rovnováhy a metabolismu elektrolytů. Americká revmatologická společnost (ACR) proto doporučuje podávat NSA pacientům s clearance kreatininu (CrCl) 30–59 ml/s opatrností a pacientům CrCl < 30 je vůbec nepodávat.
Methotrexát
Methotrexát (MTX) je vylučován primárně ledvinami a jeho eliminační poločas se prodlužuje s klesající renální funkcí. Jeho dávka by měla být proto snížena na polovinu u pacientů s CrCl ≤ 50 ml/min a MTX by neměl být vůbec používán u pacientů s CrCl < 30 ml/min.
Leflunomid
Leflunomid je po absorpci z 95 % konvertován na svůj aktivní metabolit teriflunomid a jeho eliminační poločas je 14–18 dní. Leflunomid je částečně vylučován močí (43 %) a částečně stolicí (48 %), zatímco teriflunomid je z 99 % vázán na plazmatické bílkoviny. Hladiny teriflunomidu u pacientů s RA a renální insuficiencí bývají stabilní a redukce dávek leflunomidu proto není považována za nutnou.
Sulfasalazin
Sulfasalazin (SSZ) je metabolizován na sulfapyridin a 5-aminosalicylovou kyselinu (5-ASA), které jsou zodpovědné za jeho chorobu modifikující účinek. U pacientů užívající SSZ byly popsány případy intersticiální nefritidy. SSZ je silně vázán na plazmatické bílkoviny a je vylučován asi ze 2/3 stolicí; 5-ASA a sulfapyridin jsou eliminovány ledvinami. Menší studie se sulfasalazinem svědčily pro bezpečnost SSZ i u pacientů s pokročilou renální insuficiencí a úprava jeho dávkování u CKD není považována za nutnou.
Hydroxychlorochin
Hydroxychlorochin je metabolizován v játrech. Asi 16–30 % je vyloučeno ledvinami, 25 % stolicí a zbytek zůstává dlouhodobě uložen v tkáních, např. v kostní dřeni, ledvinách, nadledvinách nebo v některých strukturách oka. Výsledný poločas eliminace je 40–50 dní. Renální exkrece vzhledem k velmi dlouhému poločasu a ukládání v tkáních nekoreluje s CrCl a úprava dávkování není striktně vyžadována, vzhledem k možnému vyššímu riziku oční toxicity se ale u pacientů s pokročilou CHRI obvykle doporučují nižší terapeutické dávky v přepočtu na hmotnost pacienta.
Tofacitinib
Tofacitinib je ze 70 % eliminován játry a z 30 % ledvinami. Pacienti s mírnou renální insuficiencí (CrCl > 50 ml/min) nevyžadují úpravu dávek, zatímco u pacientů se střední (CrCl 30–50 ml/min) a těžkou renální insuficiencí (CrCl < 30 ml/min) jsou hladiny tofacitinibu vyšší než u pacientů s normální funkcí ledvin a doporučuje se proto u nich redukované dávkování 5 mg/den.
Baricitinib
Baricitinib je vylučován močí (69 %) a stolicí (15 %). U pacientů s CrCl 30–60 ml/min se doporučuje redukovat dávku na 2 mg/den. U pacientů se závažnější renální insuficiencí není podávání baricitinibu doporučováno.
Biologické léky
Za normálních okolností dochází v renálním glomerulu pouze k filtraci molekul menších než 60 kDa a eliminace většiny biologických DMARD (s výjimkou Anakinry s molekulou o velikosti kolem 17 kDa) tak změnami glomerulární filtrace není vůbec ovlivněna.
ZÁVĚR
Renální projevy u pacientů s RA lze rozdělit na následky samotné RA (včetně sekundární amyloidózy, mezangiální glomerulonefritidy a zvýšeného kardiovaskulárního rizika) a nefrotoxicity léků. Prevalence těchto renálních projevů v průběhu posledních desetiletí let dramaticky poklesla v souvislosti s kvalitativním posunem v léčbě RA, díky němuž se setkáváme jen sporadicky se sekundární amyloidózou nebo projevy závažnějšího polékového postižení ledvin. Starší DMARD, tj. penicilamin, zlato a cyklosporin, které byly spojeny s nezanedbatelnou renální toxicitou, v současné době v terapii RA již nepoužíváme. Zavedení methotrexátu jako DMARD první linie, omezení chronického užívání NSA (a především úplná eliminace fenacetinu jako nejvíce toxického NSA), příchod biologických léků a strategie léčby k cíli nejen zlepšily výsledky léčby RA, ale také snížily pravděpodobnost renálních projevů způsobených chronickým zánětem. V posledních letech se zdá, že CKD je u pacientů s RA je spojena spíše s přítomností komorbidit, jako je hypertenze, akcelerovaná ateroskleróza, dyslipidemie a diabetes, než se závažností samotné RA (19). Důležité je připomenout, že přítomnost CKD významně zhoršuje výskyt kardiovaskulárních chorob i mortalitu u pacientů s RA. U pacientů s prokázaným CKD může být nutné upravit léčbu, jako jsou NSA, methotrexát a tofacitinib či baricitinib, aby se snížilo riziko jejich systémových nežádoucích účinků. Leflunomid, sulfasalazin, hydroxychlorochin a biologické léky jsou považovány za bezpečné a účinné u pacientů s CKD, bez nutnosti zásadnější úpravy jejich dávkování.
Konflikt zájmů: žádný.
adresa pro korespondenci:
doc. MUDr. Jakub Závada, Ph.D.
Revmatologická klinika 1. LF UK a Revmatologický ústav
Na Slupi 4, 128 50 Praha 2
e-mail: zavada@revma.czcz
Zdroje
1. Kapoor T, Bathon J. Renal Manifestations of Rheumatoid Arthritis. Rheum Dis Clin North Am 2018; 44(4): 571–584.
2. Horak P, Smrzova A, Krejci K, et al. Renal manifestations of rheumatic diseases. A review. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub 2013; 157(2): 98–104.
3. Helin HJ, Korpela MM, Mustonen JT, Pasternack AI. Renal biopsy findings and clinicopathologic correlations in rheumatoid arthritis. Arthritis Rheum 1995; 38(2): 242–247.
4. Vinicki JP, Pellet SC, De Rosa G, et al. Analysis of 65 Renal Biopsies From Patients With Rheumatoid Arthritis (1976–2015): Change in Treatment Strategies Decreased Frequency and Modified Histopathological Findings. J Clin Rheumatol 2015; 21(7): 335–340.
5. Pollak V, Pirani C, Steck I, et al. The kidney in rheumatoid arthritis: studies by renal biopsy. Arthritis Rheum 1962; 5 : 1–9.
6. Horii Y, Muraguchi A, Iwano M, et al. Involvement of IL-6 in mesangial proliferative glomerulonephritis. J Immunol 1989; 143(12): 3949–3955.
7. Couderc M, Tatar Z, Pereira B, et al. Prevalence of Renal Impairment in Patients With Rheumatoid Arthritis: Results From a Cross-Sectional Multicenter Study. Arthritis Care Res (Hoboken) 2016; 68(5): 638–644.
8. Paudyal S, Yang FM, Rice C, et al. End-stage renal disease in patients with rheumatoid arthritis. Semin Arthritis Rheum 2017; 46(4): 418–422.
9. Hickson LJ, Crowson CS, Gabriel SE, McCarthy JT, Matteson EL. Development of reduced kidney function in rheumatoid arthritis. Am J Kidney Dis 2014; 63(2): 206–213.
10. Chiu HY, Huang HL, Li CH, et al. Increased Risk of Chronic Kidney Disease in Rheumatoid Arthritis Associated with Cardiovascular Complications – A National Population-Based Cohort Study. PLoS One 2015; 10(9): e0136508.
11. Kochi M, Kohagura K, Shiohira Y, Iseki K, Ohya Y. Inflammation as a Risk of Developing Chronic Kidney Disease in Rheumatoid Arthritis. PLoS One 2016; 11(8): e0160225.
12. Sumida K, Molnar MZ, Potukuchi PK, et al. Treatment of rheumatoid arthritis with biologic agents lowers the risk of incident chronic kidney disease. Kidney Int 2018; 93(5): 1207–1216.
13. Kim HW, Lee CK, Cha HS, Choe JY, Park EJ, Kim J. Effect of anti-tumor necrosis factor alpha treatment of rheumatoid arthritis and chronic kidney disease. Rheumatol Int 2015; 35(4): 727–734. doi:10.1007/s00296-014-3146-4 [Epub 2014 Oct 8].
14. Wu CL, Chang CC, Kor CT, et al. Hydroxychloroquine Use and Risk of CKD in Patients with Rheumatoid Arthritis. Clin J Am Soc Nephrol 2018; 13(5): 702–709.
15. Möller B, Pruijm M, Adler S, Scherer A, Villiger PM, Finckh A. Chronic NSAID use and long-term decline of renal function in a prospective rheumatoid arthritis cohort study. Ann Rheum Dis 2015; 74(4): 718–723.
16. Tokoroyama T, Ando M, Setoguchi K, Tsuchiya K, Nitta K. Prevalence, incidence and prognosis of chronic kidney disease classified according to current guidelines: a large retrospective cohort study of rheumatoid arthritis patients. Nephrol Dial Transplant 2017; 32(12): 2035–2042.
17. Kochi M, Kohagura K, Shiohira Y, Iseki K, Ohya Y. Chronic kidney disease, inflammation, and cardiovascular disease risk in rheumatoid arthritis. J Cardiol 2018; 71(3): 277–283.
18. van Sijl AM, van den Oever IA, Peters MJ, et al. Subclinical renal dysfunction is independently associated with cardiovascular events in rheumatoid arthritis: the CARRÉ Study. Ann Rheum Dis 2012; 71(3): 341–344.
19. Daoussis D, Panoulas VF, Antonopoulos I, et al. Cardio-vascular risk factors and not disease activity, severity or therapy associate with renal dysfunction in patients with rheumatoid arthritis. Ann Rheum Dis 2010; 69(3): 517–521.
Štítky
Dermatologie Dětská revmatologie Revmatologie
Článek Úvodník
Článek vyšel v časopiseČeská revmatologie
Nejčtenější tento týden
2020 Číslo 1- Kterým pacientům se SLE nasadit biologickou léčbu?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Optimalizace léčby methotrexátem při terapii revmatoidní artritidy
- Magnetická rezonance v diagnostice idiopatických zánětlivých myopatií
- Revmatoidní artritida a postižení ledvin
- Mezenchymální kmenové buňky: biologie a potenciál v léčbě systémových onemocnění pojiva
- Úvodník
- Doporučení České revmatologické společnosti 2020 k perioperační úpravě léčby zánětlivých revmatických onemocnění
- Statiny indukovaná nekrotizující autoimunitní myopatie jako neobvyklá příčina extrémních hodnot kardiálních markerů u pacienta se svalovou slabostí a otoky
- Kongres American College of Rheumatology (ACR) 2019
- Česká revmatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Revmatoidní artritida a postižení ledvin
- Doporučení České revmatologické společnosti 2020 k perioperační úpravě léčby zánětlivých revmatických onemocnění
- Magnetická rezonance v diagnostice idiopatických zánětlivých myopatií
- Optimalizace léčby methotrexátem při terapii revmatoidní artritidy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



