-
Medical journals
- Career
Chirurgická léčba frontobazálních poranění s likvorovou píštělí - naše zkušenosti
: Ondřej Teplý; Jiří Fiedler; Vladimír Přibáň
: Dept. Of Neurosurgery, Fakulty of Medicíně, Masaryk University ; Department of Neurosurgery, Hospital České Budějovice, a. s. ; Neurochirurgická klinika LF MU a FN Brno ; Neurochirurgické oddělení Nemocnice České Budějovice, a. s.
: Úraz chir. 18., 2010, č.2
Cíl:
Posoudit vliv načasování operační léčby frontobazálních poranění na výsledek a četnost komplikací na základě retrospektivní analýzy našeho klinického souboru.Soubor a metodika:
V období 2006-2009 bylo operováno 32 pacientů pro frontobazální poranění. Dominovali muži, průměrný věk byl 40,7 let. Sedm pacientů nebylo z různých důvodů operováno časně a nebyli tudíž zařazeni do hodnocení. Ve většině případů byla zlomenina baze přední jámy lební spojena s intrakraniálním poraněním. Diagnostika spočívala v anamnéze, klinickém a biochemickém vyšetření, RTG, CT a eventuálně radioizotopové cisternografii.Výsledky:
25 pacientů bylo operováno časně pro frontobazální poranění. 10 pacientů nemělo sdružené poranění. Interval od úrazu k operaci byl v průměru 5,6 dne. 15 pacientů mělo sdružené poranění (intracerebrální, subdurální nebo epidurální hematom). Interval mezi úrazem a operací byl 12,6 dne. Úspěšnost uzávěru likvorey činila při akutní operaci z bifrontální kraniotomie 90 procent. Doplňující zákroky: endoskopie endonazální 2x, revize plastiky původní kraniotomií lx vedla k 100% efektivitě. GOS korelovalo se vstupním GCS (a přítomností intrakraniálního poranění). Odložení plastiky baze lební bylo zatíženo výskytem zánětlivých komplikací.Závěr:
Na základě naší retrospektivní studie a ve shodě s literárními údaji doporučujeme řešit frontobazální poranění s likvoreou akutně. Výjimkou z protokolu je těžký klinický stav (polytrauma). Odložené revize jsou spojeny s neakceptovatelnou četností výskytu zánětlivých komplikací.Klíčová slova:
Cerebrospinální likvorová píštěl, Fraktura lebky, Bakteriální infekce CNS.Úvod
Zlomeniny baze lební s píštělí mozkomíšního moku představují skrytě penetrující poranění. V tom spočívá jejich nebezpečí, protože riziko pozdních infekčních komplikací - rozvoje meningitidy - je dlouhodobě vysoké. Pacient je tak vystaven riziku závažných následků i v případě, že v okamžiku úrazu nebyla přímo poraněna mozková tkáň.
Soubor a metodika
V letech 2006–2009 bylo operováno 32 pacientů pro frontobazální poranění spojené s píštělí mozkomíšního moku - 29 mužů a 3 ženy. Průměrný věk pacientů byl 40,7 let (16–71 let). Průměrná doba sledování byla 26,5 měsíce-(1–47 měsíců). Lehké poranění mozku - iniciální GCS 13-15 bylo u 84.4 % pacientů; středně těžké poranění mozku (GCS 9–12) u 6,2 % a těžké poranění mozku (GCS3–8) bylo přítomno u 9,4 %.
Příčinou úrazu byla dopravní nehoda v 37,5 %, pád z kola ve 21,8 %, úder tupým předmětem v 15,6 % (jednalo se o poranění polenem odmrštěným cirkulární pilou), pád z výšky v 12,5 % a ve 3 % se jednalo o poranění při jiném sportu než jízdě na kole. Zlomenina spodiny lebeční byla často sdružena s dalšími intrakraniálními lézemi. Epidurální hema-tom byl přítomen v 19 %, subdurální hematom ve 12,5 %, kontuze mozku v 40 % a poranění hlavových nervů v 9,3 %. U 50 % pacientů byla současně přítomna zlomenina obličejového skeletu, ve třech procentech případů došlo k poranění krční páteře.
Diagnostika frontobazálních poranění vychází z anamnézy, klinického nálezu, RTG lebky, CT lbi a mozku, detekce β-2 transferinu a radionuklidové cisternografie (obr. 1, 2).
1. Tříštivá zlomenina baze přední jámy lební na CT snímku 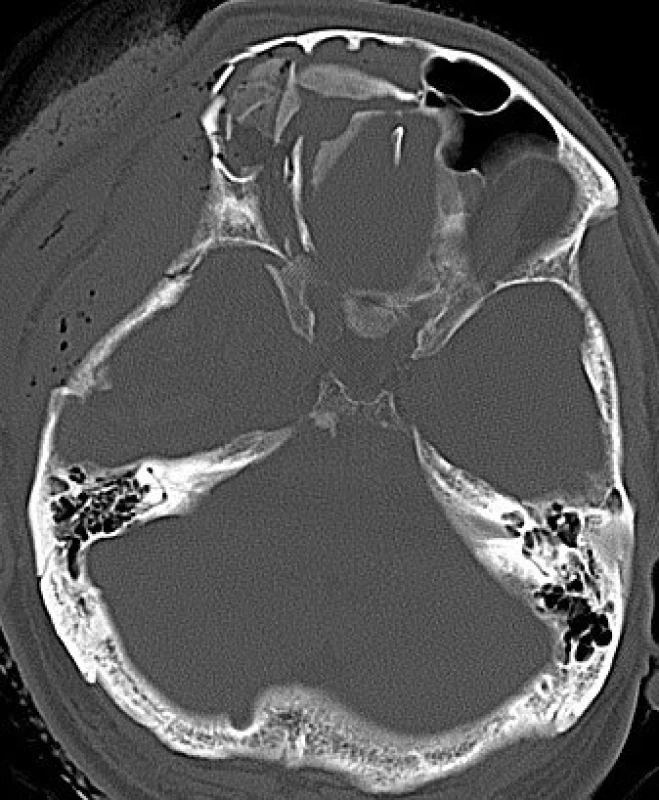
2. Na 3 D rekonstrukci CT snímků je patrná fisura čelní kosti, zlomenina zevního okraje orbity a zygomatického oblouku, imprese v oblasti velkého křídla kosti klínové 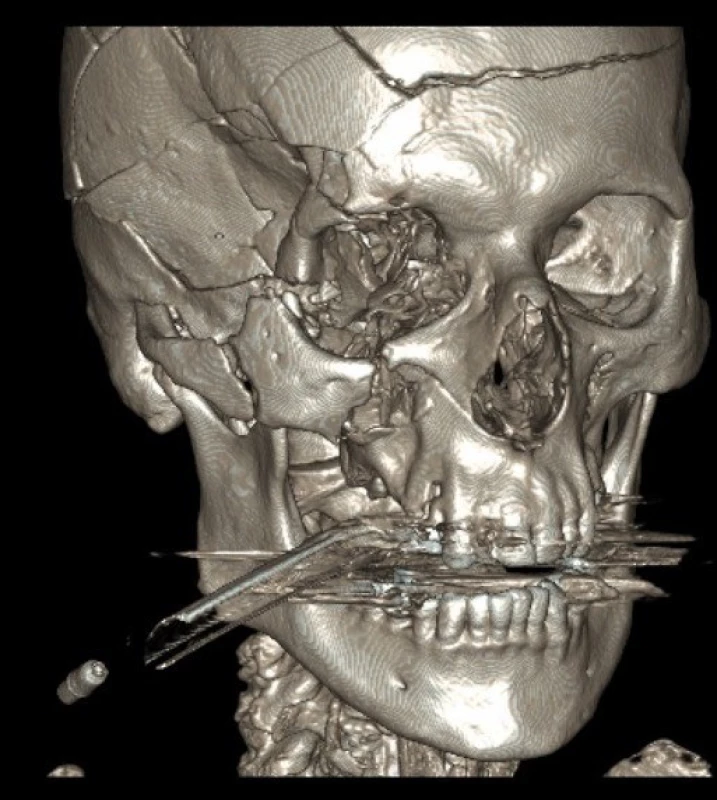
Cílem léčby je uzavření komunikace mezi intradurálním prostorem a dutinou nosní. Výkon lze provést z intrakraniálního přístupu nebo endoskopicky transnazálně. Při intrakraniálním přístupu provádíme bifrontální kožní řez, dle rozsahu poranění volíme uni - nebo bifrontální kraniotomii, kranializujeme frontální sinus a poté revidujeme bazi přední jámy lební nejprve epidurálně. Následuje otevření tvrdé pleny a intradurální inspekce struktur na bazi přední jámy lební s případným ošetřením přidružených poranění. Trhlina v tvrdé pleně je uzavřena suturou, při větším defektu používáme k plastice periost fixovaný stehy a tkáňovým lepidlem. Po uzávěru tvrdé pleny přetahujeme lalok periostu přes frontální sinus epidurálně na bazi přední jámy. Vaskularizovaný periostální lalok tak vytváří druhou vrstvu plastiky. Výkon ukončujeme návratem kostní ploténky a suturou podkoží a kůže (obr. 3).
3. 3 D rekonstrukce pooperačních CT snímků téhož pacienta s osteosyntézou kostních fragmentů minidlažkami a zavedeným ventrikuloperitoneálním shuntem 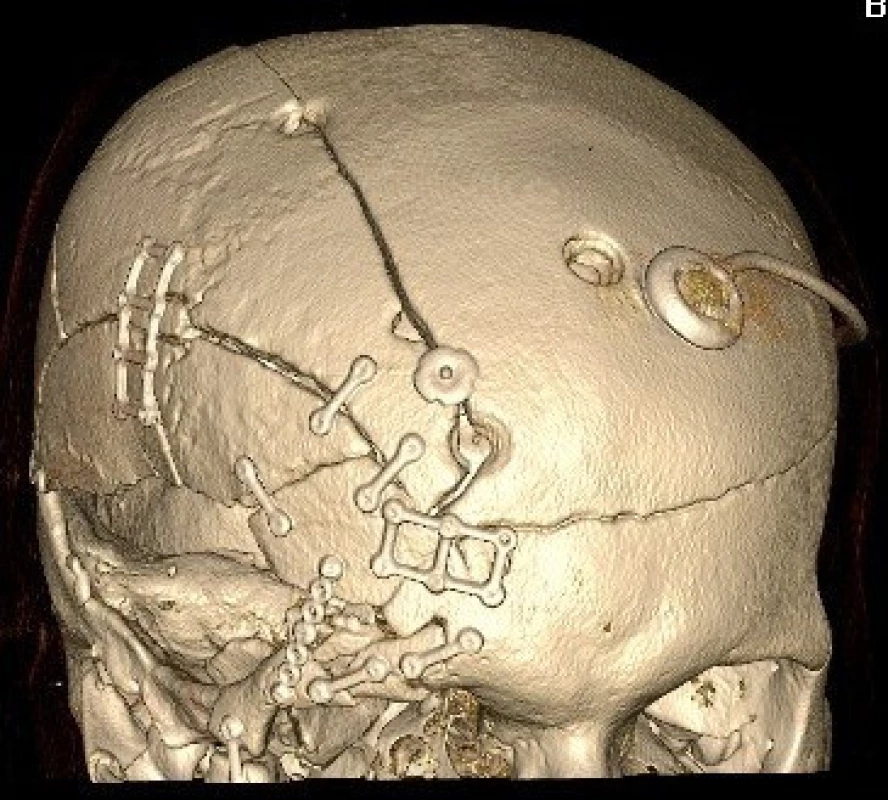
Pokud je trhlina tvrdé pleny lokalizována v oblasti tureckého sedla, provádí lékaři ORL endoskopický transnazální výkon s plastikou pleny ve stropu sfenoidální dutiny tukem a tkáňovým lepidlem.
Výsledky
Průměrný odstup operace od poranění byl v souboru 25 pacientů (z celkového počtu 32 pacientů) 10 dní. Nebylo zahrnuto sedm pacientů, u kterých nebylo možné provést operaci časně. Ve čtyřech z těchto sedmi případů došlo k rozvoji meningitidy v prvních dnech od úrazu. U jednoho pacienta se likvorea poprvé manifestovala až rozvojem meningitidy 5 let po úrazu. Další pacient byl primárně ošetřen na jiném pracovišti a na naše oddělení se dostal až po třech týdnech od úrazu. V posledním případě znemožnil akutní operační léčbu závažný celkový stav pacienta. Z hodnoceného soubou 25 pacientů byla operace provedena v odstupu 5,6 dne od úrazu u 10 pacientů, kteří neměli další intrakraniální poranění. Pokud bylo přidružené intrakraniální poranění přítomno, byla operace provedena v průměru po 12,6 dnech. K vymizení likvorei došlo po operaci v 90 % případů. U 10 % případů nebyla likvorea operací vyřešena - jednalo se o tři pacienty. V jednom případě byla indikována intrakraniální revize, ve zbývajících dvou případech vyřešil situaci endoskopický transnazální výkon s plastikou pleny v oblasti sfenoidálního sinu. GOS v odstupu 3 měsíce od úrazu korelovalo se závažností poranění. Ve skupině pacientů s lehkým poraněním mozku (vstupní GCS 13–15) nedošlo k pooperačnímu zhoršení neurologického nálezu, vyjma poranění čichového nervu a výstupní GOS bylo 5 (žádný deficit). U pacientů se středně těžkým poraněním mozku (vstupní GCS 9–13), jednalo se o 2 případy, bylo GOS 4 (mírný deficit, neovlivňující běžné denní aktivity). U tří pacientů s těžkým iniciálním poraněním (vstupní GCS 3–8) došlo u jednoho pacienta k úmrtí (GOS 1) na fatální pooperační meningitidu, další pacient zůs-tal ve vegetativním stavu (GOS 2) a u třetího pacien-ta přetrvával těžký neurodeficit (GOS 3) [3].
Diskuze
Zlomenina baze přední jámy lební s likvoreou představuje zlomeninu skrytě penetrující. Riziko rozvoje meningitidy v průběhu 10 let od poranění je udáváno až 85 %, operační léčba toto riziko snižuje o řád [8].
V oblasti přední jámy lební sousedí intrakraniální prostor s dutinou čelní, etmoidální a klínové kosti a přes lamina cribrosa přímo s nosní dutinou. Navíc zde tvrdá plena mozková pevně adheruje ke kosti [9]. Při zlomeninách přední jámy lební je proto likvorea 5krát častější než při zlomeninách v oblasti střední nebo zadní jámy lební [8].
Celkově se likvorea vyskytuje u 10–30 % zlomenin lební baze [8].
Poúrazová likvorea může i spontánně ustoupit. Roztržená tvrdá plena se ale zhojí jen nekvalitní jizvou. Hrozí opětovné otevření komunikace v důsledku retrakce a mikrotraumat primární poúrazové jizvy s rozvojem meningitidy v odstupu týdnů až let od poranění [5, 6, 7, 8, 9]. Pro osud pacienta s traumatickou likvoreou je proto klíčová časná identifikace píštěle a její úspěšné uzavření. Riziko rozvoje meningitidy během 10 let se operační léčbou snižuje z 85 na 7 % [8]. Mezi příznaky poranění baze přední jámy lební patří rinorea, periorbitální hematomy, bolesti hlavy způsobené pneumocefalem nebo nitrolební hypertenzí, známky meningeálního dráždění a teploty při rozvoji meningitidy. V důsledku dalších intrakranialních poranění dochází k zhoršení stavu vědomí, rozvoji senzitivního a motorického deficitu, epileptických záchvatů. Dalším příznakem zlomenin v oblasti baze lební jsou známky poranění hlavových nervů - v oblasti přední jámy typicky čichového a optického nervu [5].
Pro likvoreu je charakteristické odkapávání čiré tekutiny z nosu nebo její zatékáni do nosohltanu, mozkomíšní mok odkapávající z nosu vytváří u ležícího pacienta na polštáři vlhkou skvrnu se zarudlým okrajem - tzv. „halo“.
Na RTG lbi je možno hodnotit přítomnost pneumocefalu nebo lomných linií na kostech klenby lebeční [9].
Klíčové pro diagnostiku zlomenin spodiny lebeční je CT vyšetření s hustotou řezů 1mm a rekonstrukcí kostních struktur. CT přesně zobrazí místo zlomeniny. Pro poranění tvrdé pleny svědčí přítomnost vzduchu intrakraniálně a zastření paranazálních dutin tekutinou [8]. Stanovení hladiny β-2 transferinu v zachyceném sekretu je důležité pro potvrzení likvorei. Tento protein se vyskytuje výhradně v mozkomíšním moku a potvrzení jeho přítomnosti je zásadní hlavně v případech, kdy je přítomen únik jen malého množství moku [10].Další diagnostickou metodou, využívanou především v nejasných případech, je radionuklidové vyšetření. Cestou lumbální punkce je aplikována radioaktivní látka, její přítomnost je s časovým odstupem detekována v tamponech zavedených do nosní dutiny. Metoda slouží k lokalizaci místa likvorei [10].
Někteří autoři doporučují při úniku malého množství mozkomíšního moku nejprve postupovat konzervativně. Indikují klid na lůžku se zvýšenou polohou hlavy, restrikci tekutin, podávání laxativ, diuretik a kortikoidů a provádění evakuačních lumbálních punkcí [10].V literatuře převažuje aktivní přístup k tomuto typu zranění [6, 7, 8, 9]. Na našem pracovišti jsou pacienti s frontobazálním poraněním s likvoreou indikováni k operační léčbě.
První úspěšnou operaci s rekonstrukcí tvrdé pleny provedl Walter Dandy v roce 1926 [1]. Operace by měla být provedena do prvního týdne od úrazu. Po 7 dnech roste riziko rozvoje meningitidy osminásobně [1]. Někteří autoři jsou ještě striktnější a indikují operační revizi v intervalu několika hodin. Důvodem je pro ně zásadně vyšší výskyt zánětlivých komplikací u pacientů operovaných odloženě [4]. V našem souboru byl větší odstup operace od úrazu u pacientů s přidruženým intrakraniálním poraněním. Nejčastějším důvodem odkladu výkonu byl otok mozku, znesnadňující manipulaci na bazi lební. V několika případech jsme byli nuceni operaci odložit do zhojení kontaminovaných tržných ran v oblasti čela. Samozřejmý je velký časový odstup operace od úrazu u pacientů, u kterých se trhlina pleny manifestuje rozvojem meningitidy několik let od poranění [5, 6].
Vzhledem k obtížné vyšetřitelnosti čichu před operací u některých pacientů s frontobazálním poraněním (pacienti s poruchou vědomí, s obturací nosní dutiny krevními koaguly nebo oteklou sliznicí) nebylo možné přesně stanovit zhoršení čichu po operační léčbě.
Profylaktické podávání antibiotik je kontroverzní. V metaanalýze publikovaných prací nebyl shledán signifikantní rozdíl v incidenci meningitidy u pacientů s profylakticky podávanými antibiotiky proti pacientům bez profylaxe [1]. Na druhou stranu nejsou důkazy svědčící pro škodlivost profylaktického podávání antibiotik. Sami profylaktické podávání antibiotik užíváme.
V našem souboru byla intrakraniální revize úspěšná v 90 % případů, což koresponduje s literárními údaji [2, 7, 8]. V případě, že byla trhlina pleny lokalizována v oblasti tureckého sedla, byl nezbytný endoskopický trasnazální výkon.
Závěr
Aktivní časnou operační léčbu frontobazálních poranění s likvoreou považujeme za metodu volby. Plastika tvrdé pleny je efektivní u vysokého procenta pacientů. Poranění tvrdé pleny v oblasti tureckého sedla vyžaduje doplňující endoskopickou operaci. Operační léčba je zatížena nízkou morbiditou. Pokud nejsou kontraindikace, je indikován časný operační výkon. Principiálně je možno říci: čím dřívější operační revize, tím méně komplikací. Tímto směrem posouváme na základě rozboru výsledků a komplikací frontobazálních poranění náš terapeutický protokol a zároveň jej ve shodě s dalšími autory doporučujeme k následování.
MUDr. Ondřej Teplý
Zkratky:
GOS-Glasgow outcome scale
GCS-Glasgow coma scale
Sources
1. BRODIE, HA. Prophylactic Antibiotics for posttrau-matic Cerebrospinal Fluid Fistulae .A meta analysis. Arch Otolaryngol Head Neck Surg. 1997, 123, 749–752.
2. ELJAMEL, M.S, FOY, P.M. Post-traumatic CSF fistulae, the case for surgical repair. Br J Neurosurg. 1990, 4, 479–483.
3. JENNET, B, BOND, M. Assessment of outcome after severe brain damage: a. practical scale. Lancet. 1975, 1, 480–484.
4. KALITA, O, KALA, M, VAVERKA, M. et al. Načasování operačního řešení frontobazálních poraně-ní. Čes. a slov. Neurol. Neurochir. 2005, 68/101, 102–107.
5. KALITA, O, VAVERKA, M, HOUDEK, M. Fronto-bazální poranění s recidivou likvorové píštěle po 25 letech – kazuistika. Úraz chir. 2005, 13, 61–65.
6. MRAČEK, Z. Kraniocerebrální poranění. Praha: Avicenum, 1988. 304 s.
7. ROCCHI, G., CAROLI, E, BELLI, E. et al. Severe craniofacial fractures with frontobasal involvement and cerebrospinal fluid fistula: indications for surgical repair. Surg Neurol. 2005, 63, 559–563.
8. SCHOLSEM, M., SCHOLTES, F., COLLIGNON, F. et al. Surgical Managment of Anterior Cranial Base Fractures with Cerebrospinal Fluid Fistulae: A Single-institution Experience. Neurosurgery. 2008, 62, 463–469.
9. SMRČKA, M a kol. Poranění mozku. Praha: Grada, 2001. 272 s.
10. ZLAB, MK, MOORE, GF, DALY, DT, et al. Cere-brospinal Fluid Rhinorrhea: A Review of the Literature. Ear Nose Throat J. 1992, 71, 314–317.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2010 Issue 2
Most read in this issue- Mechanism of injury of transitional ankle fractures
- Surgical treatment of frontobasal injury with CSF leak-our experience
- Semiinvasive lateral subtalar aproach for osteosynthesis of calcaneal fractures
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

