-
Medical journals
- Career
Dysfagie po cévní mozkové příhodě
: P. Konečný 1,2,3,6,7; M. Elfmark 2,5; S. Horák 2; T. Kadlčík 4; P. Dobšák 3,6; R. Mikulík
: Rehabilitace NMB Brno a CLR Prostějov primář MUDr. P. Konečný, Ph. D. 1; Fyzioterapie FZV UP Olomouc přednosta doc. MUDr. A. Krobot, Ph. D. 2; KFRL LF MU Brno prof. MUDr. P. Dobšák, CSc. 3; RTG DN FN Brno doc. MUDr. J. Skotáková, CSc. 4; KPVK FTK UP Olomouc přednosta prof. RNDr. M. Janura, CSc. 5; ICRC FNUSA Brno ředitel G. B. Stokin, M. D., MSc., Ph. D. 6; Neurologická klinika LF UP Olomouc přednosta prof. MUDr. P. Kaňovský, CSc. 7
: Rehabil. fyz. Lék., 22, 2015, No. 4, pp. 181-184.
: Original Papers
Dysfagie se vyskytuje velmi často v rámci bulbárního nebo pseudobulbárního syndromu u pacientů po cévní mozkové příhodě. K diagnostice a hodnocení tíže postižení využíváme videofluorogafické vyšetření polykacího aktu. V terapii poruch polykání je doporučovaná orofaciální rehabilitace. Výsledky orofaciální rehabilitace s využitím videofluorografického vyšetření jsou popsány v prospektivní pilotní studii u devíti pacientů po CMP s poruchou polykání.
Klíčová slova:
cévní mozková příhoda, dysfagie, orofaciální rehabilitaceÚVOD
Dysfagie - porucha polykání pevné nebo tekuté potravy, se vyskytuje velmi často v rámci bulbárního nebo pseudobulbárního syndromu u pacientů po cévní mozkové příhodě (CMP) (9). Incidence dysfagie u pacientů po CMP je 20%-65% (9, 15). Klinicky se projevuje od subjektivních potíží váznutí polknutí, bolesti při polykání (odynofagii) až po úplnou neschopnost polykání. K diagnostice a terapii dysfagie je nutný interdisciplinární přístup v rámci dysfagiologického týmu (22). K objektivnímu hodnocení poruchy polykání nám slouží přístrojové vyšetření jako je flexibilní ednoskopie (FEES - flexibile endoscopic evaluation of swallowing) (5) a videofluorogafické vyšetření (VFSS-videofluoroscopic swallow study) (1, 16). VFSS je rentgenologická metoda pořizující a následně vyhodnocující videozáznam dynamického skiaskopického vyšetření polykacího aktu. Toto vyšetření umožňuje zhodnotit celý průběh orální a faryngeální fáze polykání, odhaluje aspiraci, penetraci nebo regurgitaci. Při vyšetření VFSS máme možnost u kvantitativní analýzy polykání změřit časy jednotlivých fází polykání – orální (OTT-oral transit time) a faryngeální (PTT-pharyngeal transit time), čas velofaryngeálního uzávěru (VPL-velophyryngeal lock), čas elevace jazylky (RBS-rastatter biodynamik score) (13).
V terapii poruch polykání je významná orofaciální rehabilitace (OFR), která má vliv nejen na obnovu příjmu potravy, ale i na další orofaciální funkce (mimiku, řeč), na celkový zdravotní stav a na kvalitu života (10, 12).
METODIKA
Studie bylo koncipována jako prospektivní pilotní. Cílem bylo zhodnocení efektů OFR u 9 pacientů po CMP s poruchou polykání. Indikací zařazení do studie byla porucha polykání v časné fázi po CMP (1. - 4. týden po vzniku CMP), negativní test polknutí vody (water-test) vylučující aspiraci (6), schopnost aktivní spolupráce a samostatného sedu (nutné pro VFSS vyšetření). Všichni pacienti podepsali informovaný souhlas a studie byla provedena v souladu s etickými principy Helsinské deklarace klinického výzkumu, v souladu zásad Správné klinické praxe (Good Clinical Practice) (23) a schválená etickou komisí.
Zkoumaný soubor zahrnoval 9 pacientů po CMP s poruchu polykání, 3 muže a 6 žen, průměrného věku 67 let (SO 5,5), 7 ischemické a 2 hemoragické etiologie, 6 kortikální a 3 kmenové léze. Všichni pacienti měli první ataku CMP. Vyšetření polykacích funkcí bylo provedeno pomocí klinického vyšetření polykání (logoped), testem polknutí doušku vody vylučující aspiraci a zhodnocení podle mezinárodního klinického dotazníku pro dysfagie - FOIS (Functional oral intake scale). FOIS dotazník je založen na klinickém hodnocení schopnosti pacienta přijmout potravu podle různé konzistence a podle nutného času pro tento příjem. Na základě tohoto zhodnocení se rozlišuje 7 stupňů postižení: od nemožnosti příjmu potravy per os (1. st), přes krmení nasogastrickou sondou či gastrostomií (2. st), dále příjem jen tekuté (3. st), kašovité (4. st), případně mleté/tužší stravy(5. st), až po samostatné polykání s delší dobou nutnou pro příjem potravy(6. st) a normální polykání (7. st) (tab. 1) (3). Dále bylo provedeno vyšetření VFSS s měřením časů trvání jednotlivých fází polykání - OTT, PTT, VPC a RBS. Měření pacientů bylo provedeno na začátku rehabilitace (před OFR) a po 8 týdnech (po OFR) za hospitalizace na rehabilitačním oddělení NMB Brno a CLR Prostějov. Naměřené hodnoty byly statisticky zpracovány a vyhodnoceny pomocí Wilcoxonova testu na hladině statistické významnosti p<0,050.
1. FOIS (Functional oral intake scale) – klinické dotazníkové zhodnocení příjmu potravy počtem pacientů před a po osmitýdenní OFR. 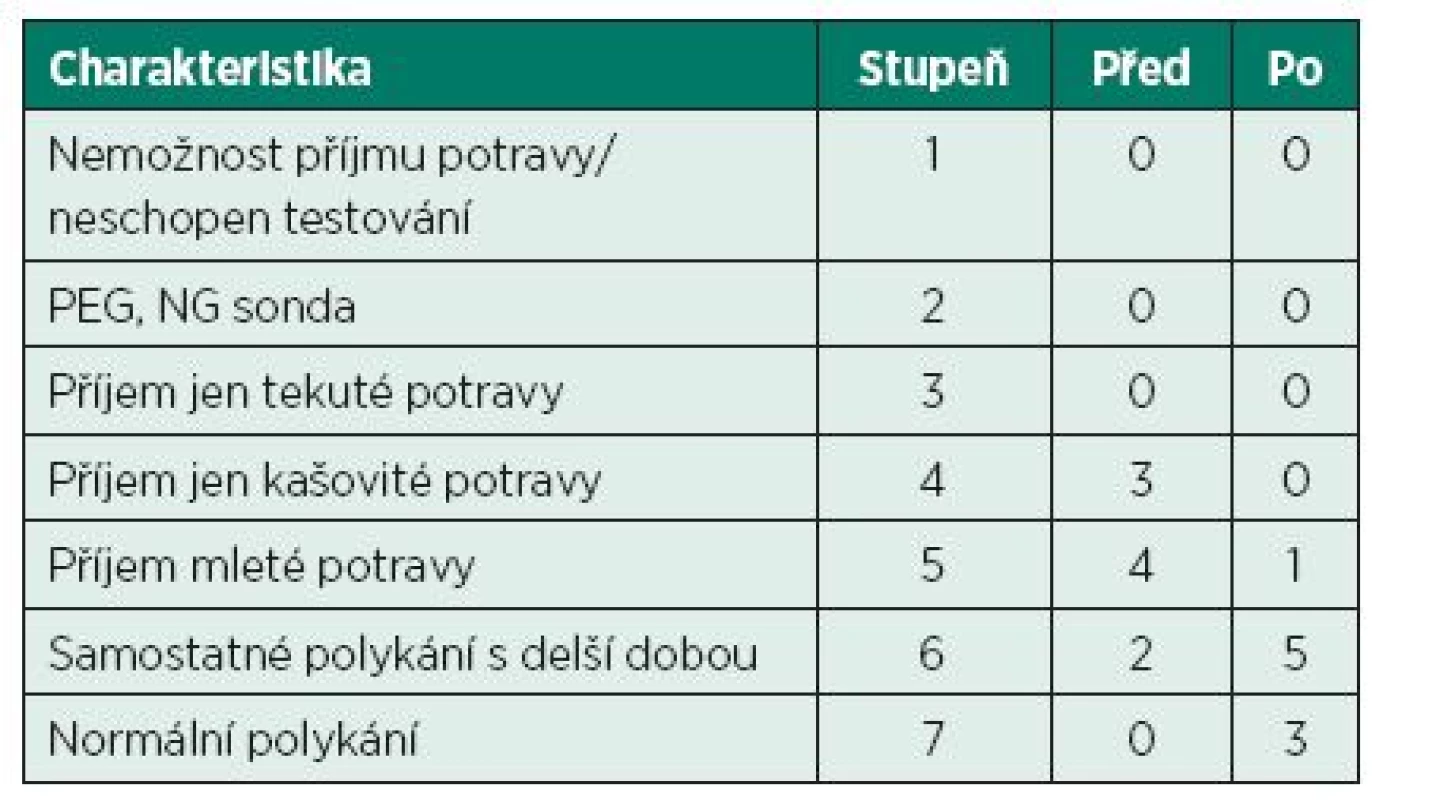
K standardní vertikalizačně – lokomoční rehabilitaci a nácviku soběstačnosti po CMP byla u sledovaných pacientů prováděná cílená OFR 1x denně, 25 min., 5 dní v týdnu.
VÝSLEDKY
Po osmitýdenní komplexní rehabilitaci, včetně OFR, nacházíme zlepšení klinického stavu (polykání) u všech devíti sledovaných pacientů (tab. 1). Objektivní výsledky změny polykání po OFR jsou popsány pomocí kvantitativních parametrů – časů měřených pomocí VFSS.
Porovnáním rozdílů časů (R) fází polykání před a po OFR jsou nalezeny statisticky významné rozdíly v parametrech OTT (transportní čas orální fáze polykání) R=0,071±0,027, p=0,008, PTT (transportní čas faryngeální fáze) R=0,217 ± 0,087, p=0,008, VPL (trvání velofaryngeálního uzávěru) R=0,0260 ± 0,0028, p=0,043, RBS (doba maximální elevace jazylky) R=0,089±0,074, p=0,012 (grafy 1 - 4).
1. Čas polykání (sec.) - orální fáze (OTT) před a po OFR. 
2. Čas polykání (sec.) - faryngeální fáze (PTT) před a po OFR. 
3. Čas trvání velofaryngeálního uzávěru (sec) před a po OFR. 
4. Čas trvání maximální elevace jazylky (sec.) před a po OFR. 
DISKUSE
Signifikantní rozdíly časů před a po OFR naměřených pomocí VFSS nám přinášejí pozitivní důkaz o efektivnosti naší cílené OFR zaměřené na rehabilitaci dysfagie. Zvláště důležité jsou transportní časy faryngeální fáze polykání (PTT) a časy elevace jazylky (RBS), které hrají kruciální roli pro optimální polknutí sousta s přesunem správným směrem do jícnu a zabránění vdechnutí (aspiraci) potravy do dechových cest.
Vážnou komplikací dysfagie je aspirační pneumonie, popisovaná většinou u těžkých dysfagických stavů (1. až 3. st. podle FOIS) po CMP. Podle Smitharda a kol. (21) se objevuje ve 22 % případů v prvních dnech a v 15 % v prvním měsíci po vzniku CMP. Ve studii podle Manna a spol. (14) u 128 pacientů po CMP byla diagnostikována dysfagie v 64 % případů a aspirace u 20 % případů 10. den po vzniku iktu. Žádný z našich pacientů neměl komplikace vyskytující se u dysfagických poruch po CMP jako je aspirace, event. aspirační pneumonie, malnutrice nebo dehydratace. V případě hodnocení poruch příjmu potravy je nutno uvést, že v naší studii byli zařazeni pacienti s relativně lehkým až středně těžkým stupněm (st.) dysfagie. Na začátku studie se vyskytovala porucha příjmu potravy pro kašovitou potravu (4. st.) u 3 pacientů, pro mletou potravu (5. st.) u 4 pacientů a samostatné polykání normální (tužší) s delší dobou příjmu (6. st.) v 2 případech. Po osmitýdenní ORF se vyskytovala „jen“ porucha pro mletou potravu (5. st.) u 1 pacienta, samostatné polykání s delší dobou (6. st) u 5 pacientů a normální polykání (7. st.) u 3. pacientů (tab.1).
Terapie dysfagie po CMP je důležitá z hlediska obnovy fyziologického příjmu potravy a tekutin, zlepšení kvality života, snížení morbidity a mortality (19). Terapie dysfagie může být tzv. kompenzační s použitím výživné perkutánní endoskopické gastrostomie, nasogastrické sondy, parenterální výživy nitrožilně, případně úpravou konzistence potravy nebo tzv. rehabilitační terapií, která je založena na reedukačním cvičení polykacího aktu (22).
Význam orofaciální rehabilitace u pacientů po CMP s dysfagií byl potvrzen v práci Hägga a Larsonna (8), kteří ve své prospektivní klinické studii po šestiměsíční orofaciální regulační terapii (ORT) podle klinického vyšetření prokázali signifikantní efekt. Shaker a kol. (20) popisovali u dysfagických pacientů význam cíleného cvičení k ovlivnění horního jícnového sfinkteru, který je důležitý v první fázi polykání. Dobré výsledky u terapie dysfagie jsou vidět po užití taktilních a termických stimulací orální oblasti (24). Rozdílné názory panují na použití faryngeální neuromuskulární elektrické stimulace (NMES) při terapii dysfagií (2). Ve studii Permisirivanicha a spol. byl srovnáván efekt čtyřtýdenní ORT rehabilitační terapie (u 11 pacientů s dysfagií po CMP) proti NMES (12 pacientů s dysfagií po CMP). V obou skupinách došlo ke zlepšení příjmu potravy (hodnoceno podle FOIS). Lepší výsledky však byly popsány ve skupině NMES (17). Naopak studie Powera a kol. neukázala přínos NMES. Po jednohodinové NEMS terapii denně během jednoměsíční rehabilitace nebyla pozorována žádná funkční ani neurofyziologická změna u dysfagických pacientů po CMP (18).
My jsme v naší studii NMES nepoužívali. Spíše jsme kladli důraz na individuální fyzioterapii – cílené cvičení OFR, které bylo pro pacienty příjemnější, nebolestivé a fyziologičtější. V našem případě OFR zahrnovala 3 kroky:
Krok 1. Přípravná fáze: posturální terapii krční páteře, temoromandibulárního kloubu, hlavy a dechovou rehabilitaci s nácvikem uzavření hrtanové úžiny.
Krok 2. Nácvik polykání „nasucho“: Cvičení orální fáze (cvičení jazyka, jazylky, tepelně-dotyková terapie, cvičení svalů tváře a rtů) a cvičení hltanové fáze (usilovný nácvik polknutí s tlakem jazyka na patro a posílení hlasivkového uzávěru).
Krok 3. Přímá rehabilitace polykání: Nácvik polykání s použitím různé konzistence potravy a tekutin, aktivace propulzní síly (tlak jazyka se soustem na patro), nácvik supraglotického polykání a event. nácvik kompenzační strategie polykání pomocí řízené polohy hlavy (otočení, předklon). Zvláštní důraz při naší OFR, na rozdíl od ostatních rehabilitační technik k nácviku polykání (4, 7, 11, 22), byl kladen na relaxační cvičení jazyka a obnovu mobility jazylky (relaxačním cvičením hyoidních svalů a latero-laterální s kranio-kaudální mobilizací jazylky). Tato rehabilitační taktika je popsaná nově v naší studii a je podkladem dalšího plánovaného vědeckého ověření v randomizované studii případů a kontrol.
ZÁVĚR
Po osmitýdenní komplexní rehabilitaci s důrazem na OFR došlo ke zlepšení polykání potravy u dysfagických pacientů po CMP i transportních časů jednotlivých fází polykacího aktu měřené VFSS. VFSS je spolehlivou metodou přinášející objektivní důkaz efektivnosti OFR v rámci zásad medicíny založené na důkazech (EBM).
Adresa ke korespondenci:
MUDr. Petr Konečný, Ph.D., MBA
Kyselovská 204/56
783 01 Olomouc
e-mail: Dr.Petr.Konecny@gmail.com
Sources
1. BUNOVÁ, B.: Špecializované vyšetrenia hltacieho aktu. In: TEDLA, M.: Poruchy polykání. Havlíčkův Brod, Tobiáš, 2009, s. 58 - 64.
2. BULOW, M. et al.: Neuromuscular electrical stimulation (NMES) in stroke patients with oral and pharyngeal dysphagia. Dysphagia, 23, 2008, s. 302-309.
3. CARRY, M. A., CARNABYMANN, G. D., GROHER, M. E.: Initial psychometric assessment of a functional oral intake scale for dysphagia in stroke patients. Arch. Phys. Med. Rehabil., 86, 2005, s. 1516-1560.
4. CASTILLO MORALES, R.: Die Orofaziale Regulationstherapie. Munchen, Berlin, Heidelberg, Pflaum, 1998.
5. ČERNÝ, M., KOTULEK, M., CHROBOK, V.: FEES-flexibilní endoskopické vyšetření polykání. Endoskopie, roč. 20, 2011, č. 2, s. 70-75.
6. DANIELS, S. K. et al.: Clinical assesment of swallowing and prediction of dysphagia severity. J. Speech Language Pathol., 1997, 6, s. 17-24.
7. GANGALE, D., C.: Rehabilitace orofaciální oblasti. Praha, Grada Publishing, 2004.
8. HÄGG, M., LARSSON, B.: Effects of motor and sensory stimulation in stroke patiens with long-lasting dysphagia. Dysphagia, 19, 2004, 4, s. 219-230.
9. HERZIG, R., VLACHOVÁ, I.: Cévní onemocnění mozku a míchy. In: Kaňovský P., Herzig R. et al.: Speciální neurologie. Olomouc, Univerzita Palackého, 2007, s. 7-36.
10. KANIOVÁ, M. et al.: Poruchy polykání u Parkinsonovy nemoci. Neurol. praxi., roč. 15, 2014, č. 6, s. 329-332.
11. KITTEL, A.: Myofunkční terapie. Praha, Grada Publishing, 1999.
12. KONEČNÝ, P., ELFMARK, M., URBÁNEK, K.: Facial paresis after stroke and its impact on patients´ facial movement and mental status. Journal of Rehabilitation Medicine, 43, 2011, s. 73-75.
13. LOGEMANN, J. A.: Evaluation and treatment of swallowing disorders. 2nd ed. Texas: PRO ED, 1998, s. 406.
14. MANN, G., HANKEY, G. J., CAMERON, D.: Swallowing disorders following acute stroke. Cerebrovasc Dis., 10, 2000, s. 380-386.
15. MARTINO, R. et al.: Dysphagia after stroke. Stroke, 36, 2005, s. 2756-2763.
16. O´DONOGHUTE, S., BAGNALL, A.: Videofluoroscopic evaluation in the assessment of swallowing disorders. Folia Phoniatr Logop., 51, 1999, 5.s. 158-171.
17. PERMSIRIVANICH, W. et al.: Comparing the effects of rehabilitation swallowing therapy vs. neuromuscular electrical stimulation therapy among stroke patients with persistent pharyngeal dysphagia: a randomized controlled study. J. Med. Assoc. Thai., 92, 2009, 2, s. 259-265.
18. POWER, M. L. et al.: Evaluating oral stimulation as a treatment for dysphagia after stroke. Dysphagia, 21, 2006, s. 1-7.
19. SINGH, S., HAMDY, S.: Dysphagia in stroke patients. Postgrad. Med. J., 86, 2006, s. 383-391.
20. SHAKER R. et al.: Pressure-flow dynamics of the oral phase of swallowing. Dysphagia,1988, 3, s. 79–84.
21. SMITHARD, D. G. et al.: Complications and outcome after acute stroke. Stroke, 27, 1996, s. 1200-1204.
22. SOLNÁ, G., LASOTOVÁ, N., LEBEDOVÁ, Z. et al.: Návrh jednotného postupu v péči o pacienty s dysfagií na iktových jednotkách v ČR. Dostupné on-line: http://nemocnicevitkovice.agel.cz/oddeleni/neurologicke-oddeleni/ke-stazeni/pece-o-pac-dysfagie.pdf.
23. STRNADOVÁ, V.: Správná klinická praxe (GCP) pro lékaře. Interv. Akut. Kardiol., roč. 9, 2010, č. 6, s. 329-332.
24. TEDLA, M. et al.: Poruchy polykání. Halvíčkův Brod, Tobiáš, 2009, s. 298.
Labels
Physiotherapist, university degree Rehabilitation Sports medicine
Article was published inRehabilitation & Physical Medicine

2015 Issue 4-
All articles in this issue
- Dysphagia after Cerebrovascular Accident
- Effect of Kinesiotherapy and Speleotherapy in Children with Bronchial Asthma on Heart Rate Variability
- Plastic Surgery of the Anterior Cruciate Ligament by the Press-fit Method of Femoral Fixation: Specifics in Rehabilitation Treatment
- EMG Analysis of the Influence of the Water Environment on Walking in the Elderly
- Fundamentals of Rehabilitation Techniques in Patients with Dysphagia after Resection of Tumors in Oropharyngeal Region
- The Application of Eccentric Movement in the Treatment of Tendinopathies
- The Effect of Training on Balance Mats on Parameters of Stability after Plastic Surgery Anterior Cruciate Ligament
- Observation of a Patient with the Diagnosis of Juvenile Dermatomyositis
- Rehabilitation & Physical Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Plastic Surgery of the Anterior Cruciate Ligament by the Press-fit Method of Femoral Fixation: Specifics in Rehabilitation Treatment
- Fundamentals of Rehabilitation Techniques in Patients with Dysphagia after Resection of Tumors in Oropharyngeal Region
- The Application of Eccentric Movement in the Treatment of Tendinopathies
- Dysphagia after Cerebrovascular Accident
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

