-
Medical journals
- Career
Chirurgické řešení náhlé příhody břišní v graviditě: kazuistika
Authors: Jana Hofierková 1; Michael Fanta 2
Authors‘ workplace: Gynekologicko-porodnické oddělení, Nemocnice s poliklinikou Česká Lípa 1; Gynekologicko-porodnická klinika 1. LF UK a VFN, Praha 2
Published in: Prakt Gyn 2016; 20(1): 58-61
Category: Case Report
Overview
Cíl práce:
Upozornit na možnosti laparoskopického chirurgického řešení náhlé příhody břišní v graviditě.Typ práce:
Kazuistika.Vlastní pozorování:
Formou kazuistiky prezentujeme případ těhotné ve 23. týdnu gravidity s náhlou příhodou břišní neznámé etiologie a její laparoskopické řešení.Závěr:
Laparoskopie v rukou zkušeného operatéra se jeví jako velmi bezpečná metoda v případech nejasné bolesti podbříšku, a to i v graviditě v závislosti na velikosti dělohy, tedy stáří gravidity. V tomto případě byla příčinou torze fibromu tuby, která byla řešena salpingektomií.Klíčová slova:
laparoskopie v graviditě – náhlé příhody břišní v graviditěÚvod
Bolesti břicha se v těhotenství objevují poměrně často a jejich diferenciální diagnostika je velmi rozsáhlá (tab. 1). Při stanovování diagnózy obvykle postupujeme podle stejného schématu jako u jiných pacientů (podrobná anamnéza, fyzikální vyšetření, laboratorní vyšetření a zobrazovací metody), zásadní změnou u těhotných žen je způsob fyzikálního vyšetření. Vlivem expandující dělohy v těhotenství dochází k dislokaci nitrobřišních orgánů, a tím k vymizení některých reflexů typických pro náhlou příhodu břišní (NPB), např. snížení kožních reflexů, vymizení napětí břišních svalů (defense musculaire). Obvyklé symptomy NPB – nauzea, zvracení, poruchy pasáže a bolesti břicha – jsou v graviditě častější než u běžné populace. A jako další překážka je i obava z operačního zákroku a celkové anestezie u těhotných žen [3].
Table 1. Diferenciální diagnostika abdominálních bolestí v graviditě 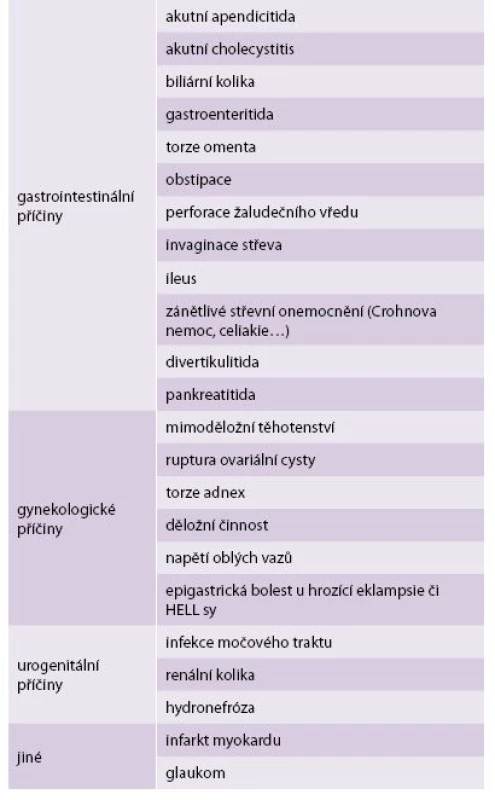
Vlastní pozorování
33letá, I/0, in grav. hebd. 22 + 1 byla přijata pro dva dny trvající bolesti v pravém podbřišku se zvyšující se intenzitou. Bolesti byly od počátku v pravém hypogastriu, neměly jasný kolikovitý charakter, pacientka neměla nauzeu, nezvracela. Plyny odcházely. Stolice před dvěma dny, v těhotenství pacientka trpěla zácpou. Dysurii negovala. Pohyby cítila, nekrvácela, kontrakce neměla, voda plodová neodtékala.
Z anamnézy: v dětství prodělala infekční mononukleózu, udává občasné funkční problémy se slinivkou, pro které užívá při potížích Pancreolan.
Objektivní nález: afebrilní, TK 150/90, 97 pulzů/min, břicho mírně nad niveau, palpační citlivost s maximem v pravém podbřišku, Aldersův test +/-, Blumbergův test pozitivní, Peterův příznak +, tapottement bilaterálně negativní, děloha normotonická, SF 22 cm, OP pravidelné 132/min, dle ultrasonografie vitální eutrofický plod, klidový vaginální nález.
Vstupní ultrasonografické vyšetření: játra nezvětšená, přiměřené echogenity a struktury, bez ložiskových změn. Žlučník bez litiázy, žlučové cesty nerozšířeny. Pankreas v přehledném úseku bez ložisek, nezvětšen. Ledviny bez městnání, bez strukturálních odchylek. Malá pánev nepřehledná, apendix spolehlivě nezobrazen, subcékálně bez tekutiny. V laboratorním vyšetření mírná elevace CRP, jinak bez pozoruhodností (Hb 118g/l, Htc 0,35, Plt 242 tis, Leu 10,87 × 109, CRP 21mg/l, urea 2,1, kyselina močová 189 mmol/l, ALT 0,30 mkat/l, AST 0,27 mkat/l, ALP 0,98 mkat/l, moč + sediment negativní). Chirurgické konzilium s ohledem na negativní USG nález a nejednoznačný klinický nález doporučuje konzervativní postup. Podána infuzní magnezoterapie.
Druhý den laboratorně stejný stav (Leu 10,96, CRP 18,2), klinicky bolesti mírnější. Normotenzní (110/69), nadále Aldersův test a Peterovo znamení pozitivní. Opětovné USG vyšetření a kontrola chirurgem s negativním výsledkem. Třetí den bolesti při pravé hraně děložní přetrvávají, intenzita stejná, Aldersův test a Peterovo znamení přetrvává. Po zvážení všech rizik indikována diagnostická laparoskopie za asistence chirurga.
Operační výkon
V klidné celkové anestezii z Palmerova bodu (děloha dosahuje fundem nad pupek) zavedena Veressova jehla, instalace pneumoperitonea 3 000 ml CO2, laparoskop zaveden 6 cm nad fundem děložním. V průběhu laparoskopie byl udržován konstantní tlak 10–12 mm Hg (obr).
Obr. Příprava na výkon a zavedení laparoskopu 
Manipulační prostor pro laparoskop omezen zvětšenou dělohou odpovídající 23. týdnu. V pravém podbřišku normální cékum se subcékálním apendixem, bez známek zánětlivé afekce. Jediný patologický nález v dutině břišní je torkvovaný solidní útvar vycházející s mezosalpingu a pravé tuby, strukturou připomínající ovariální tkáň či fibrom, ale pravé ovarium patrné volně uložené, normálního vzhledu i velikosti. Pod uvedeným útvarem odkapává krev, ale hemoperitoneum zcela minimální (do 15 ml). S ohledem na patologii tuby indikována salpingektomie. Pomocí bipolární koagulace a nůžek (2 porty – z pupku a levého hypochondria) snesena tuba, výkon bez komplikací.
Pooperačně pacientka přeložena na oddělení JIP, již tlakově stabilní, klidově eupnoická s dobrou saturací, děloha normotonická, bolestivost minimální. V medikaci podána antiemetika, infuze glukózy, nízkomolekulární heparin, pro vyšší sklon k děložní dráždivosti a celkově nízké viabilitě plodu (šedá zóna) podána kúra atosiban na 48 hodin. Následující den v celkově dobrém stavu předána zpět na oddělení rizikového těhotenství, kontrola vitality plodu. Celkový průběh bez pozoruhodností, obnova střevní pasáže, plod bez známek distresu, klidový vaginální nález. 7. den dimise v celkově dobrém stavu do ambulantní péče.
Histologické vyšetření potvrdilo benigní nález stopkatého fibromu.
Diskuse
Náhlá příhoda břišní v těhotenství je vždy spojována s možnými komplikacemi, nejčastěji se jedná o předčasný porod, sepsi či abort. Přichází-li žena s neurčitými bolestmi v podbřišku, je třeba odebrat podrobnou anamnézu a důkladně pacientku vyšetřit. S rostoucí dělohou se diagnostika stává obtížnější a klasické příznaky náhlé příhody břišní mizí.
Mezi nejčastější náhlé příhody břišní v těhotenství vyžadující chirurgické řešení patří apendicitida s incidencí 1 : 1 000 až 1 : 1 500 porodů.
Laboratorní nález může pomoci v diferenciální diagnostice, nicméně v graviditě je řada hodnot zvýšená – např. fyziologická leukocytóza v graviditě běžně do 15 tis/l, zvýšená sedimentace, přítomnost krevních elementů v moči atd. Pouze na hodnoty CRP fyziologická gravidita vliv nemá. Při nejasném nálezu je možno využít USG-vyšetření pravého podbřišku, při dobré vizualizaci dosahuje vyšetření až 98% senzitivity. Nicméně je třeba konstatovat, že zobrazovací metody přinášejí často neprůkazné výsledky. V našem případě nebyl apendix vizualizován, a tak jsme byli odkázáni na palpační nález. Pacientka byla v polovině 2. trimestru, kdy se obecně jako nejbezpečnější přístup jeví laparoskopie. V našem případě fundus děložní dosahoval k pupku, pro zavedení Veressovy jehly jsme využili Palmerův bod slepou technikou.
Nejběžnějším symptomem apendicitidy jak u běžné populace, tak i u těhotných žen, je bolest v pravém dolním kvadrantu. Bolest při rektálním či vaginálním vyšetření není tak častá, protože apendix bývá vytlačen z pánve těhotnou dělohou (v 6. měsíci je apendix v úrovni pupku, v 8.–9. měsíci je v pravém hypochondriu). Je-li apendix uložen retrocékálně, apendicitida může být maskována bolestmi v boku či zádech, které mohou vést lékaře k záměně s pyelonefritidou.
V první polovině gravidity se symptomatologie a diagnostika neliší od diagnostiky u netěhotných žen. Změny nastávají ve druhé polovině gravidity. Diagnóza apendicitis se opírá o hlubokou palpační citlivost za pravou děložní hranou, která se zvyšuje v okamžiku náhlého odtažení ruky od břišní stěny (Blumbergovo znamení), dále je třeba provést Aldersův test, při němž těhotnou převracíme na levý bok za stálého tlaku na bolestivé místo. Ustane-li bolest, jedná se o bolesti děložního původu, a tedy bolest nesvědčí pro apendicitidu. Dalšími významnými momenty jsou Sitkovského příznak, který zjišťujeme opačným postupem, při němž převracíme těhotnou na pravý bok, a pokud se objeví bolest v ileocékální krajině, svědčí to pro apendicitidu, anebo Peterův příznak – při poklepu na levou hranu děložní se přenáší vlněním plodové vody tlak na pravou hranu a vzbuzuje při apendicitidě bolest [1,2].
Operace přichází v úvahu při závažném podezření na apendicitidu. Vždy je nutné zvážit riziko (v tomto případě matky i plodu) a přínos operačního řešení. V současné době lze volit mezi dvěma chirurgickými přístupy: klasickou cestou laparotomií z pararektálního řezu (LPT) nebo laparoskopickou operativou (LPSK). Výhody LPSK oproti LPT jsou nesporné: menší pooperační bolest, menší počet ileózních komplikací, kratší doba hospitalizace a rychlejší rekonvalescence [9], nicméně v graviditě je třeba si uvědomit několik odlišností a možných komplikací oproti LPSK u netěhotné ženy.
Vždy je nutné brát ohledy na možné poškození plodu, ať vyvoláním kontrakcí, a tedy předčasného porodu, nebo navozením tísně plodu a jeho poškozením. Abychom mohli provést LPSK, je nutné docílit ideálního pneumoperitonea, které však může nést potenciální problémy:
- rostoucím intraabdominálním tlakem při pneumoperitoneu může dojít k poklesu utero–placentárního průtoku a tento stav může vyústit v intrauterinní hypoxii plodu (optimální je tlak mezi 8–12 mm Hg, za horní hranici se považuje 15 mm Hg)
- absorpce CO2 plodem může vést k fetální acidóze plodu in utero (end-tidal dioxid v rozmezí 32–34 mm Hg)
- přímé či nepřímé poranění plodu Veressovou jehlou nebo troakarem
- následkem poranění dělohy (perforací) může dojít k pPROM (preterm premature rupture of membranes) nebo děložní činnosti
V posledních letech přibývá řada kazuistik, které popisují bezpečnou LPSK v terénu gravidity. Nejčastěji se jedná o LPSK apendektomii, cholecystektomii, resekci mezenteriálních cyst a adnexektomii. Ovšem pozadu nezůstávají ani rozsáhlé LPSK-výkony, jako je radikální nefrektomie, splenektomie, či dokonce retroperitoneální lymfadenektomie [4–7].
LPSK-operativa je možná téměř v každém trimestru, velmi záleží na zkušenostech operatéra a individuálních klinických faktorech (velikost dělohy, habitus pacientky, komorbidity a stav plodu). Jako nejbezpečnější se v načasování jeví počátek 2. trimestru (1. trimestr – vliv anestetik na vývoj plodu!), dokud děložní fundus nedosahuje pupečníkové jizvy a zavedení laparoskopu je bezpečné, stejně tak i vizualizační podmínky a manipulační prostor je dobrý. Dle literatury bylo popsáno i několik LPSK-operací ve 3. trimestru s maximem do 34. gestačního týdne, dále již LPSK postrádá smysl a preferujeme LPT přístup, v pozdějších týdnech včetně vybavení plodu per sectionem. Od 24. gestačního týdne gravidity provádíme perioperačně tokolýzu. Pokud je nutno drénovat, nesmí se drén dotýkat dělohy.
Inserce trokarů – odlišnosti v graviditě. Zatímco klasický LPSK-přístup v gynekologii známe z umbilikální jizvy, v graviditě je zavedení Veressovy jehly a docílení pneumoperitonea komplikováno rostoucí dělohou a nedostatkem manipulačního prostoru. Pro větší bezpečnost, menší četnost poranění dělohy insercí Veressovy jehly se doporučuje zavedení jehly v horních kvadrantech, v medioklavikulární čáře, 1–2 cm pod žeberním obloukem. V běžné praxi při těhotenské děloze zavádíme primární trokar 6 cm nad děložním fundem. Pokud nelze zavést trokar v tomto bodě, uchylujeme se do levého nebo pravého horního kvadrantu [8]. Někteří chirurgové pak doporučují otevřenou techniku pro inserci trokarů z důvodů větší bezpečnosti preparováním jednotlivých vrstev než zavedení naslepo.
Závěr
Zpočátku byla gravidita považována za absolutní kontraindikaci laparoskopie. Novější práce ale konstatují, že laparoskopický výkon je bezpečný a efektivní. Během gravidity dochází k signifikantním problémům respiračním a kardiovaskulárním. Zavedení kapnoperitonea a změna polohy pacientky (Trendelenburgova poloha) mohou vést k prohloubení těchto změn. Navíc průtok krve dělohou není řízen autoregulací, ale je závislý na systémovém krevním tlaku, a zvýšení nitrobřišního tlaku by mohlo vést k jeho zhoršení. V průběhu výkonu je proto nutná pečlivá monitorace kardiovaskulárních a ventilačních funkcí. Po 24. týdnu bývá doporučována během výkonu kontinuální tokolýza. Publikované studie neukazují horší výsledky laparoskopické operativy ve srovnání s výkony otevřenou cestou.
Doručeno do redakce 20. 1. 2016
Přijato po recenzi 26. 2. 2016
MUDr. Jana Hofierková
jana.hofierkova@centrum.cz
Gynekologicko-porodnické oddělení, Nemocnice s poliklinikou Česká Lípa
www.nemcl.cz
Sources
1. Halada P, Podholová M. Appendicitida v graviditě. Gynekolog 2011; 20(2): 78.
2. Hlistová R. Perforovaná apendicitida v graviditě. Prakt Gyn 2015; 19(2): 107–110.
3. Gambala C, Levine D, Kilpatrick S. Appendicitida v těhotenství. Sázka do loterie? Gynekologie po promoci 2008; 8(4): 35–38.
4. Lee D, Abraham N. Laparoscopic radicalnefrectomy during pregnancy:case report and review of the literature. J Endourol 2008; 22(3): 517–518.
5. Felbinger TW, Posner M, Eltzsching HK et al. Laparoscopic splenectomy in a pregnant patient with imine trombocytopenic purpura. Int J Obstet Anesth 2007; 16(3): 281–283).
6. Alouini S, Rida K, Mathevet P. Cervical cancer complicating pregnancy: implications of laparoscopic lymfadenectomy. Gynecol Oncol 2008; 108(3): 472–477.
7. Wai PY, Ruby JA, Davis KA et al. Laparoscopic ventral hernia repair during pregnancy. Hernia 2009; 13(5): 559–563.
8. Upadhyay A, Stanten S, Kazantsev G et al. Laparoscopic management of a nonobstetric emergency in the third trimestr of pregnany. Surg Endosc 2007; 21(8): 1344–1348.
9. Andreoli M, Servakov M, Meyers P et al. Laparoscopic Sumery during pregnancy. J Am Assoc Gynecol Laparosc 1999; 6(2): 229–233.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inPractical Gynecology

2016 Issue 1-
All articles in this issue
- Jaká je adekvátní velikost kónusu?
- Riziko nádorů štítné žlázy u žen léčených pro infertilitu
- Fertilitu šetřící léčba u žen s karcinomem endometria
- Prevence nádorových onemocnění u žen – výzkumné šetření o využití možností prevence nádorových onemocnění v ženské populaci
- Fyzioterapie po operaci prsu
- Implementace přípravku klasické čínské medicíny do obvyklé léčby vulvovaginálního diskomfortu
- Dysfunkční krvácení v období dospívání
- Myoinositol a jeho léčebné možnosti
- Vasa praevia: incidence, diagnostika, doporučené postupy
- Význam cholinu v nutriční suplementaci u těhotných
- Chirurgické řešení náhlé příhody břišní v graviditě: kazuistika
- Practical Gynecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vasa praevia: incidence, diagnostika, doporučené postupy
- Dysfunkční krvácení v období dospívání
- Jaká je adekvátní velikost kónusu?
- Fyzioterapie po operaci prsu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

