-
Medical journals
- Career
Retroperitoneálny absces po urgentnej resekcii žalúdka u geriatrického pacienta riešený chirurgickým extraperitoneálnym prístupom – kazuistika
Authors: J. Šimo 1; P. Babál 2; V. Javorka 3
Authors‘ workplace: I. chirurgická klinika Lekárskej fakulty Univerzity Komenského a Univerzitná nemocnica Bratislava, Staré Mesto, Bratislava 1; Ústav patologickej anatómie Lekárskej fakulty Univerzity Komenského a Univerzitná nemocnica Bratislava, Staré Mesto, Bratislava 2; I. rádiologická klinika Lekárskej fakulty Univerzity Komenského a Univerzitná nemocnica Bratislava, Staré Mesto, Bratislava 3
Published in: Rozhl. Chir., 2023, roč. 102, č. 1, s. 37-41.
Category: Case Report
doi: https://doi.org/10.33699/PIS.2023.102.1.37–41Overview
Retroperitoneálny absces po operáciách orgánov brušnej dutiny a retroperitonea je pomerne zriedkavou, ale vážnou komplikáciou, ktorá vzniká najčastejšie v dôsledku poruchy hojenia v pooperačnom období. Incidencia nie je vysoká, v odbornej literatúre sú prípady uvádzané väčšinou ako kazuistiky s vážnym klinickým priebehom, vysokou morbiditou a mortalitou. Po úspešnej diagnostike pomocou CT vyšetrenia je najdôležitejším faktorom rozhodujúcim o efekte liečby rýchla evakuácia abscesu a retroperitoneálna drenáž, v ktorej sú metódami voľby miniinvazívne, chirurgické alebo rádiologické drenáže. Chirurgická drenáž je uvádzaná ako posledná možnosť pri neúspechu miniinvazívnych metód, ktorá je zaťažená vyššou morbiditou a mortalitou. V našej kazuistike prezentujeme prípad retroperitoneálneho abscesu, vzniknutého ako komplikácia po resekcii žalúdka, ktorý bol po konštatovaní nevhodnosti na rádiologickú intervenciu evakuovaný a drénovaný primárne chirurgicky.
Klíčová slova:
retroperitoneum – absces – chirurgická drenáž
ÚVOD
Retroperitoneum je anatomický priestor uložený dorzálne za brušnou dutinou, ohraničený ventrálne zadným parietálnym peritoneom a dorzálne transverzálnou fasciou. Siaha kraniálne od bránice po spodnú časť panvy [1,2]. Retroperitoneum obsahuje orgány a štruktúry rôznych systémov – tráviaceho, uropoetického, nervového a cievneho systému.
Retroperitoneálny absces je definovaný ako absces v retroperitoneálnom priestore, ktorý vzniká ako komplikácia pri zápalovových ochoreniach orgánov retroperitonea (obličky, nadobličky), orgánov uložených parciálne v retroperitoneu (pankreatitída), po perforáciách tenkého čreva, hrubého čreva, konečníka pri Crohnovej chorobe, ulceróznou kolitídou, apendicitídou, radiačnou a liekovou kolitídou, traumou, prípadne pôsobením cudzieho telesa s tvorbou fistuly do retroperitonea [1,3] alebo po operáciách orgánov brušnej dutiny a retroperitonea (po suture perforovaného vredu gastroduodena, po cholecystektómii, po resekcii žalúdka) [3,4,5]. Retroperitoneálny absces môže byť takisto dôsledkom divertikulitídy alebo lokálne pokročilého karcinómu hrubého čreva [3,4,5]. S odstupom času sa môže prejaviť aj ako absces paravertebrálnych svalov – najčastejšie m. psoas.
Etiopatogenéza je rôzna [1,3,4,5]. V dostupnej literatúre sa najčastejšie jedná o popisy kazuistík.
Vzhľadom na anatomickú stavbu retroperitonea a rôznorodú etiopatogenézu a patofyziológiu abscesov retroperitonea je aj klinická symptomatika rôznorodá [1,3,4,5]. Medzi klinické príznaky patrí bolesť brucha, bolesť v lumbálnej oblasti, pri lokalizácii v oblasti m. psoas aj vyžarovanie bolesti do inguiny a femorálnej oblasti – psoasový príznak, nauzea, zvracanie [3], príznaky sepsy až septického šoku (hypotenzia, tachykardia, tachypnoe, oligúria až anúria, psychická alterácia) s prejavmi multiorgánovej dysfunkcie (MODS), prípadne multiorgánového zlyhania (MOF – multiorgan failure), ako aj intraabdominálnej hypertenzie (abdominálny compartement syndrome – ACS) [4,5,6,]. Retroperitoneálny absces sa vyznačuje vysokou morbiditou a mortalitou.
Základným zobrazovacím rádiodiagnostickým vyšetrením je výpočetná tomografia (CT) brušnej dutiny a retroperitonea [2,3,4,5,6]. Ak to dovoľuje stav pacienta, volíme kontrastné CT vyšetrenie, v prípade príznakov renálneho zlyhávania je uspokojivé aj natívne CT vyšetrenie. Menej výpovedné je ultrasonografické vyšetrenie (USG) – považuje sa za pomocné [2,6]. Prínosom môže byť aj vyšetrenie magnetickou rezonanciou (MRI) [2,7,8], ktorého výhodou je zobrazenie cievnych štruktúr.
Klasické operačné prístupy k retroperitoneu rozdeľujeme na transperitoneálne, extraperitoneálne a lumbotomické [1,6]. Nevýhodou transperitoneálneho prístupu je invazívnosť, porušenie prirodzených bariér organizmu a možnosť rozšírenia infekcie do brušnej dutiny [6,8,9]. Lumbotomický prístup je zvyčajný najmä v urológii. Pokrokom bol klasický operačný extraperitoneálny prístup, ktorý viedol k zníženiu morbidity a mortality [6]. Skutočné zníženie morbidity a mortality však priniesli až extraperitoneálne miniinvazívne prístupy k retroperitoneu, ktoré dnes predstavujú zlatý štandard medzi dostupnými metódami s výhodou nezasahovania do brušnej dutiny [8,9,10]. Vo všeobecnosti sa dnes preferuje drenáž miniinvazívnymi metódami [9,10], ktoré rozdeľujeme na chirurgické – retroperitoneoskopické, videoasistovaný retroperitoneálny debridement (VARD) a rádiodiagnostické – perkutánna drenáž retroperitonea pod CT kontrolou – [9,10,11]. Klasická chirurgická drenáž je indikovaná v špeciálnych prípadoch a pri zlyhaní miniinvazívnych metód [6,12]. Vzácne sa pri malých abscesoch retroperitonea používa konzervatívna terapia antibiotikami [6,8,12] bez drenáže.
KAZUISTIKA
70-ročný pacient so zmiešanou úzkostno-depresívnou poruchou, v minulosti operovaný pre stenózu spinálneho kanála na neurochirurgii, liečený pre dvanástnikový vred, po apendektómii, bez anamnézy kardiovaskulárneho ochorenia s veku primeranou fyzickou kondíciou bol hospitalizovaný pre gastrofibroskopicky dokázaný krvácajúci vred dvanástnika a erózie žalúdka.
Tri týždne po hospitalizácii bol prijatý opätovne na naše pracovisko pre pokračujúcu melénu. Urgentným GFS vyšetrením bol dokázaný krvácajúci vred dvanástnika a následne vykonaný opich adrenalínom. Gastrofibroskopická hemostáza bola neúspešná, objavilo sa pokračujúce krvácanie s rozvojom hemoragického šoku a preto bola indikovaná urgentná operácia v celkovej anestézii.
Peroperačne sme zistili veľký penetrujúci ulkus do oblasti ligamentum hepatoduodenale a pankreasu s miernym presakovaním krvi. Vzhľadom na nález bola indikovaná resekcia 2/3 žalúdka staplerom s gastrojejunostómiou podľa Rouxa koncom k strane. Kýpeť duodena bol po náročnej preparácii v zápalovom teréne uzatvorený ručne vo 2 vrstvách s ponechaním zadnej steny s časťou penetrujúceho vredu in situ.
Pacient bol po operácii uložený na jednotku intenzívnej starostlivosti. V pooperačnom priebehu sa na 13. pooperačný deň objavila komplikácia – dehiscencia duodenálneho kýpťa, ktorá bola riešená konzervatívne antibiotickou terapiou a parenterálnou výživou pri ponechanej drenáži. Opakovane vykonané CT vyšetrenie brušnej dutiny ukázalo nález neostro ohraničenej tekutinovej kolekcie perihepatálne vpravo s bublinkami vzduchu, nevhodnej na ďalšiu drenáž, resp. punkciu podľa vyjadrenia rádiológov. Vpravo pretrvával stacionárny fluidothorax, rovnako aj stacionárny obraz tekutiny v brušnej dutine. Po konzervatívnej terapii došlo k uzavretiu dehiscencie kýpťa duodena. Drén bol extrahovaný pri nulovej produkcii, pretrvávali však príznaky sepsy. 35 dní po operácii bola USG vyšetrením zistená kolekcia tekutiny v pravom hypogastriu, z väčšej časti uložená medzi kľučkami čreva, anatomicky prístupom nevhodná na drenáž pod USG kontrolou. Na 38. pooperačný deň bolo vykonané CT vyšetrenie abdomenu a retroperitonea s nálezom nepravidelnej tekutinovej kolekcie v pravom mezogastriu až hypogastriu medzi kľučkami tenkého čreva, začínajúca retroperitoneálne pod pravou obličkou pri kontúre m. psoas, pokračujúca medzi kľučkami kaudálne v dĺžke cca 20 cm až po úroveň pravého dolného okraja močového mechúra (Obr. 1). Znovu bolo konštatované, že tekutinová kolekcia nie je anatomickou polohou vhodná na drenáž pod CT kontrolou, otázna bola aj lokalizácia intraabdominálne/retroperitoneálne. Vyšetrenie ukázalo dilatáciu dutého systému pravej obličky a fluidothorax malého rozsahu vpravo, takisto malé množstvo voľnej tekutiny perihepatálne a v malej panve. Preto bola na 40.deň hospitalizácie indikovaná operačná revízia v celkovej anestézii, ktorej predchádzala intenzívna príprava pacienta. Pre nejednoznačný CT popis suspektnej intraabdominálnej interansárnej tekutinovej kolekcie, brušnú dutinu sme otvorili pararektálnym rezom, ale nenašli sme v nej popisovanú tekutinu. Peritoneum sme suturovali a pokračovali extraperitoneálnym prístupom. Odťahli sme si laterálnu časť operačnej rany, po preťatí fascie šikmo sme rozpolili vlákna vonkajšieho šikmého svalu, vlákna vnútorného šikmého a priečneho svalu sme na tupo roztiahli, potom jsme tupou preparáciou oddelili najprv peritoneum laterálne od extraperitoneálneho tuku, potom odsunuli zadné peritoneum s orgánmi brušnej dutiny mediálne k strednej čiare a prenikáme do retroperitonea. Vizualizovali sme v. cava inferior a našli sme abscesovú dutinu v okolí m. psoas dx. Evakuovali sme hnis a odobrali vzorky na mikrobiologické vyšetrenie. Urobili sme preplach retroperitonea cca 3 l fyziologického roztoku, zaviedli do retroperitonea k m. psoas cielený drén vyvedený kaudálne, druhý cielený drén sme zaviedli do retroperitonea v úrovni obličky, suturovali sme fasciu vonkajšieho šikmého svalu, subfasciálne umiestili sme Redonov drén, preplachli sme podkožie. Operáciu sme ukončili suturou podkožia a kože. V pooperačnom období sme pokračovali v antibiotickej, antiulkusovej liečbe, profylaxii venózneho tromboembolizmu zvýšenými dávkami LMWH pre trombocytózu pri septickom stave. Teploty ustúpili, došlo k postupnej normalizácii zápalových parametrov (pozri Tab. 1), rana sa zhojila primárne, drény boli odstránené. Pasáž sa obnovila na 4. pooperačný deň, pacient sa postupne realimantoval. Bola započatá náročná rehabilitácia. Pacient bol prepustený v stabilizovanom stave domov na 54/16. deň po operácii/reoperácii.
Image 1. Vzťah abscesu k orgánom brušnej dutiny, nie je jasné intra- alebo extraperitoneálne uloženie
Fig. 1. The relationship of the abscess to the abdominal organs with difficulty to distinguish its intra- or extraperitoneal location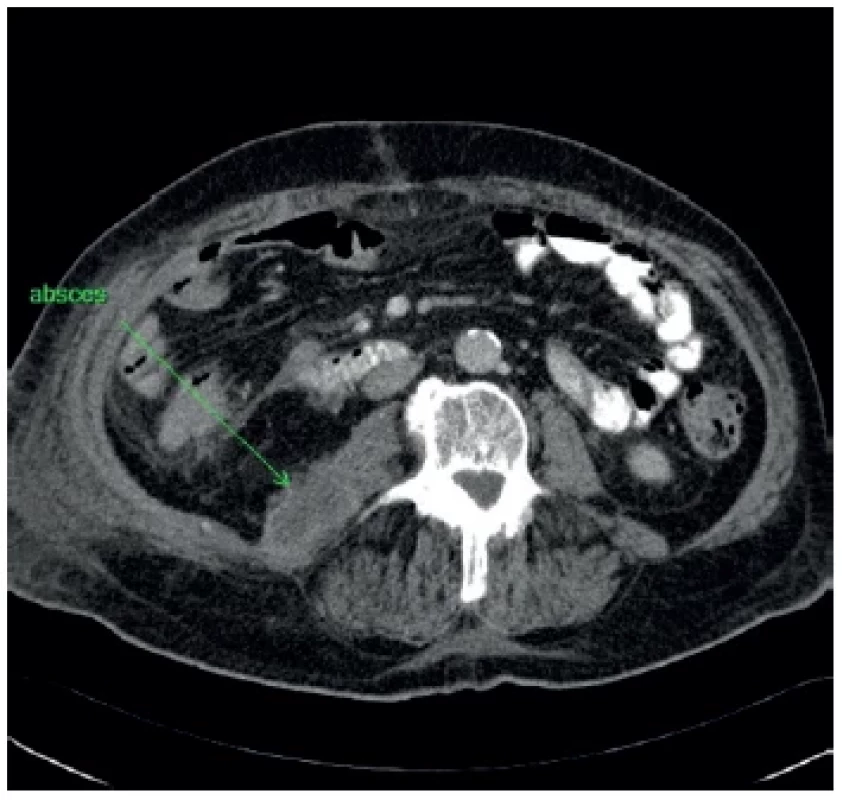
Image 2. Ohraničenie abscesu na úrovni proximálnej časti lopaty bedrovej kosti
Fig. 2. Abstraction of the abscess at the level of the proximal part of the lumbar bone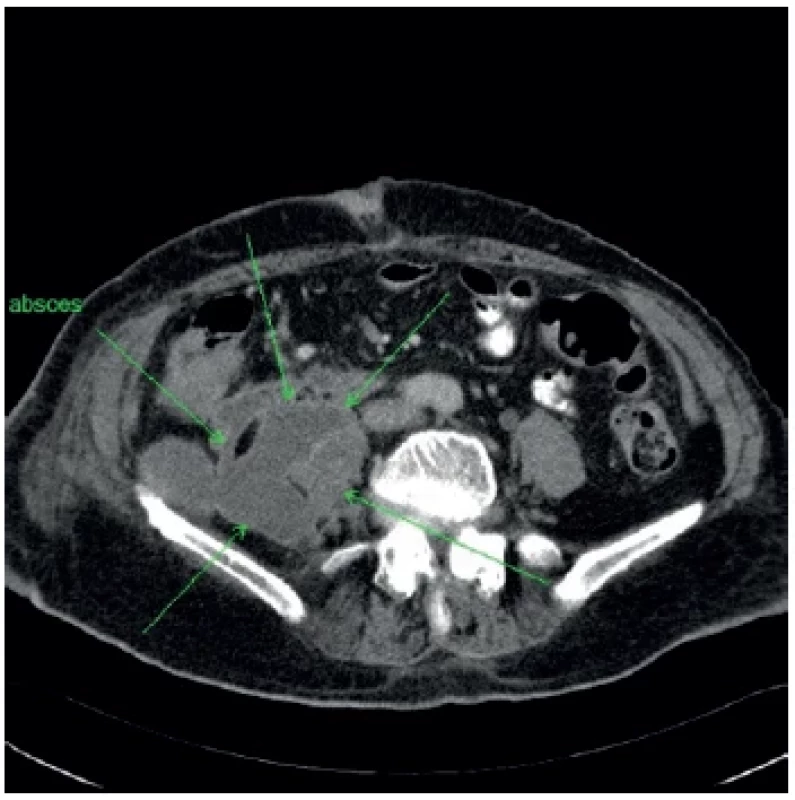
Image 3. Pokračovanie abscesovej dutiny v úrovni panvových kostí
Fig. 3. Continuation of the abscess cavity at the level of the pelvic bones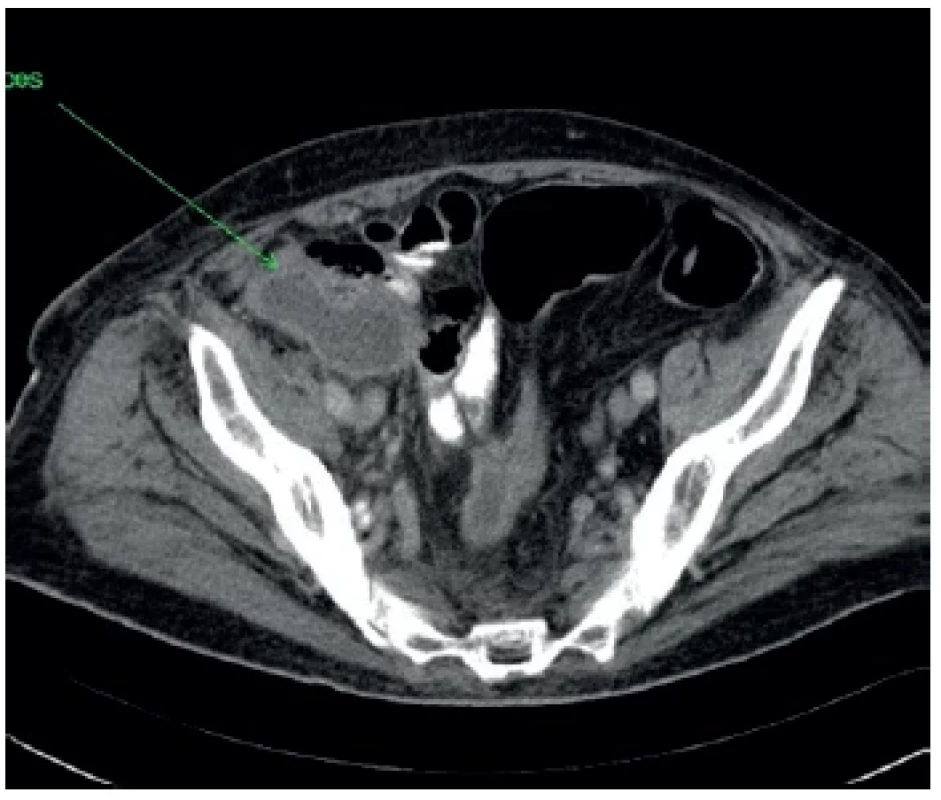
Image 4. Rozšírenie abscesu do malej panvy
Fig. 4. Extension of the abscess into the small pelvis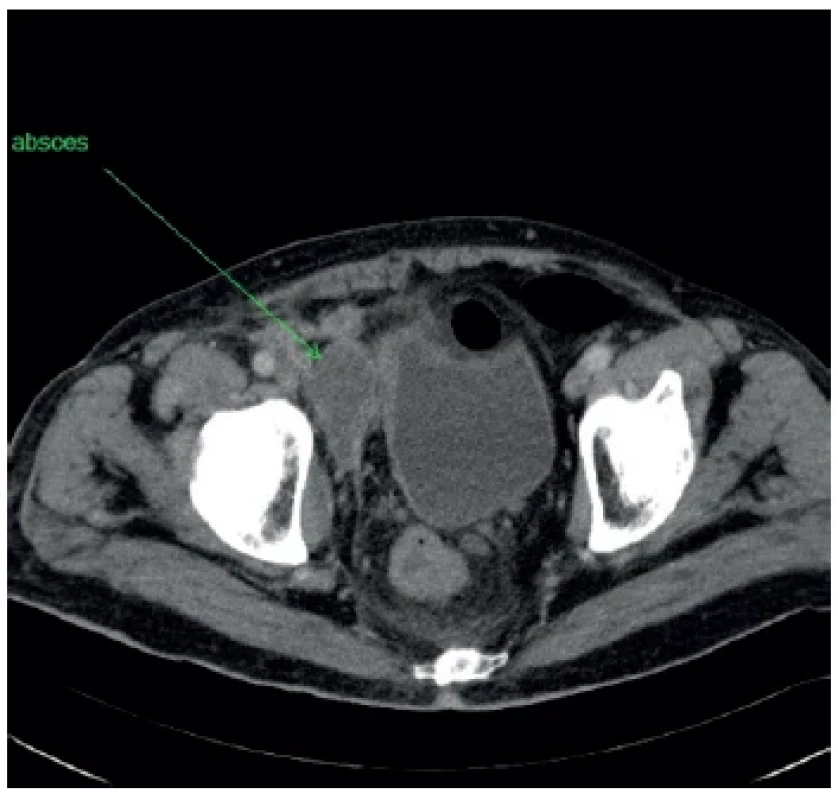
Image 5. Vertikálny rez
Fig. 5. Vertical section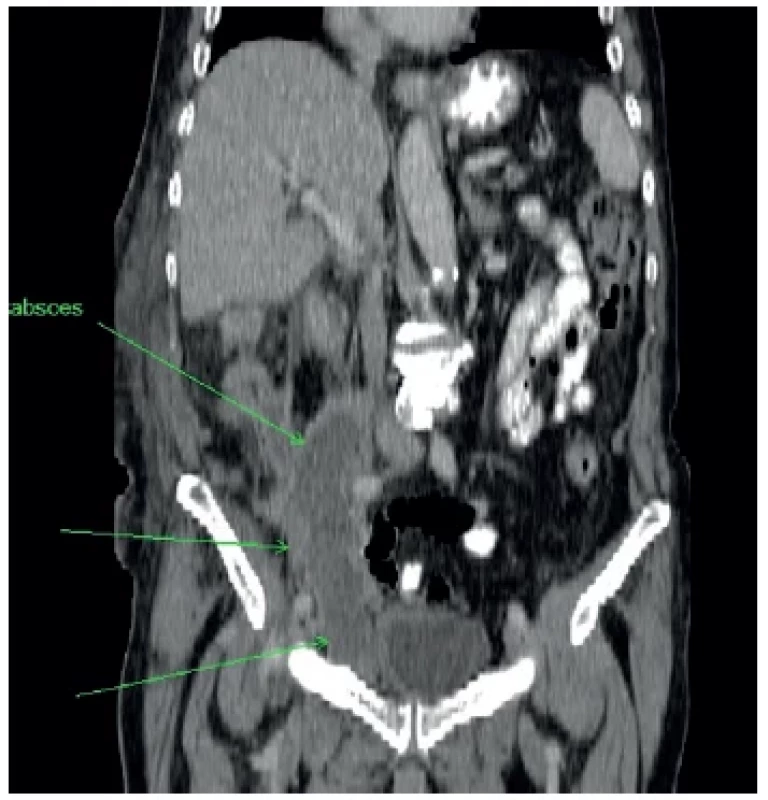
Table 1. Hodnoty s-CRP (mg/l) a s-leu x 109 v perioperačnom období
Tab. 1. s-CRP (mg/l) and s-leu x 109 values throughout the perioperative period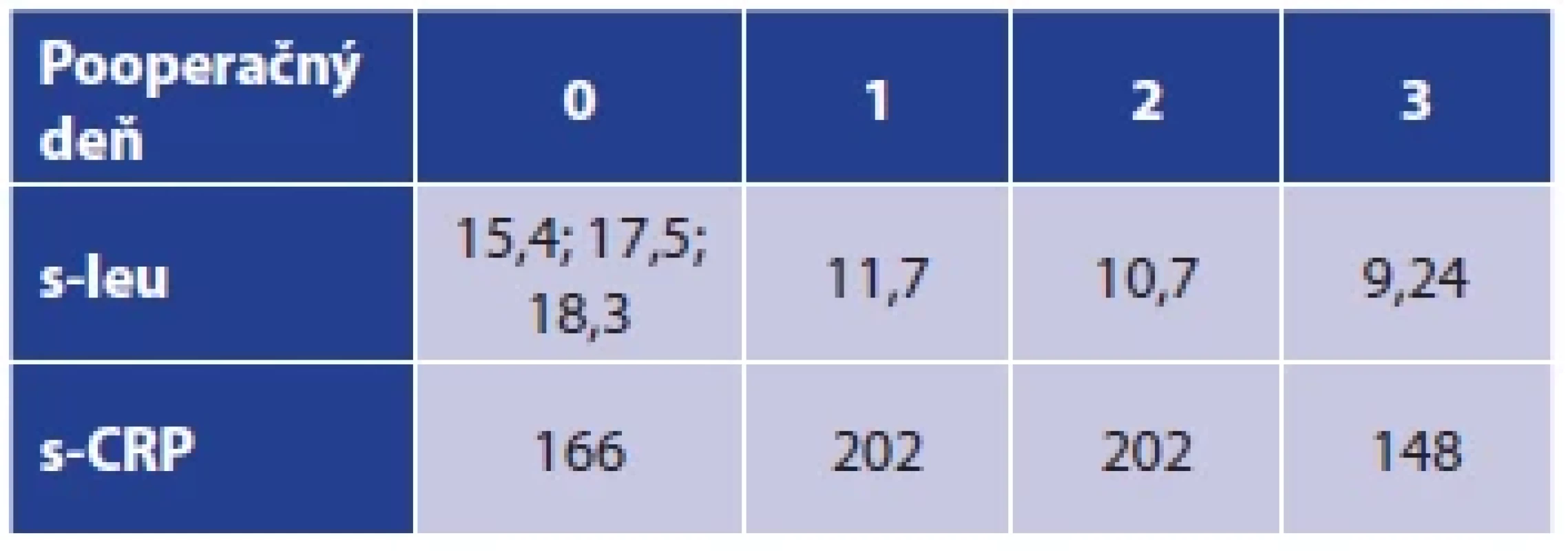
DISKUSIA
Retroperitoneálny absces je ochorenie, ktoré vzniká najčastejšie ako komplikácia pankreatitídy, apendicitídy, perforácie kolonu a rekta [4,5,8,9], ale aj ako komplikácia po predchádzajúcom operačnom výkone [12,13], zriekdavejšie ako následok krvácania do retroperitonea.
Retroperitoneálny absces po operáciách orgánov brušnej dutiny a retroperitonea – po suture perforovaného vredu gastroduodena, po cholecystektómii, po resekcii žalúdka – je pomerne zriedkavou komplikáciou, ktorá vzniká najčastejšie v dôsledku komplikovaného hojenia v pooperačnom období [13,14], prípadne po infikovaní retroperitoneálneho hematómu [15,16]. Predstavuje potenciálnu príčinu úmrtia – hlavne u starších, polymorbidných pacientov. Vzhľadom na anatomickú stavbu retroperitonea môže byť symptomatika rôznorodá [1,4,5]. Najdôležitejšou zobrazovacou metódou na identifikáciu ochorenia je CT vyšetrenie brušnej dutiny a retroperitonea – natívne aj kontrastné, ktoré je základom pre voľbu ďalšieho postupu [2,3,4,5,6]. Prognóza pacienta závisí od závažnosti základného ochorenia, jeho trvania, včasného stanovenia diagnózy a rýchlej drenáže a evakuácie abscesu. Ak nie je odstránená príčina ochorenia – pretrvávajúca insuficiencia anastomózy po prvotnej operácii s pretrvávajúcou fistulou do retroperitonea, môže dôjsť k rekurencii abscesu [1,13].
Metódou prvej voľby pri liečbe retroperitoneálnych abscesov je evakuácia pomocou extraperitoneálnej drenáže chirurgickými a rádiodiagnostickými metódami [6,8,9,10]. Úspešnosť minimálne invazívnych metód sa v literatúre opisuje v rozmedzí 30–100 % [8,9,10,11], čo je pravdepodobne spôsobené širokým spektrom rôznych súborov. V našom prípade CT vyšetrením nebolo možné správne rozlíšiť lokalizáciu abscesu v retroperitoneu alebo intraabdominálne – absces bol popisovaný v retroperitoneu, ale aj interansárne v brušnej dutine. Keďže rádiológovia považovali retroperitoneálny absces za nevhodný na punkciu pod CT kontrolou, rozhodli sme sa pre chirurgickú intervenciu. Vzhľadom na suponovaný intraabdominálny absces sme sa rozhodli pre exploratívnu laparotómiu z rezu, ktorý bolo možné použiť aj na retroperitoneálny prístup, ktorý bol uvedený v 80. rokoch minulého storočia Fagniezom [6]. Počas exploratívnej laparotómie sme prítomnosť lézie – abscesu intraabdominálne nezistili. Keďže transperitoneálna drenáž retroperitonea by znamenala riziko infikovania brušnej dutiny, rozhodli sme sa uzavrieť peritoneum a z pôvodného rezu sme pokračovali v operácii extraperitoneálnym otvoreným prístupom, ktorým sme vykonali evakuáciu abscesu a následnú drenáž retroperitonea. Naša stratégia sa ukázala ako úspešná, došlo k ústupu septických febrilít bez recidívy abscesu. Intenzívnou starostlivosťou sme predišli rozvoju metabolického rozvratu a možnej multiorgánovej dysfunkcie. Ku klinickému zlepšeniu pacienta došlo do 72 hodín od zavedenia drenáže, operačná rana sa zahojila per primam intentionem. Vzhľadom na celkovo ťažký stav pacienta trvala jeho rehabilitácia niekoľko týždňov aj po prepustení z nemocnice.
Extraperitoneálny prístup k orgánom retroperitonea sa používa hlavne v urológii, cievnej chirurgii a v chirurgii nadobličiek. Vzhľadom na skúsenosti z cievnej chirurgie sme v tomto prípade použili extraperitoneálny prístup na evakuáciu, preplach a drenáž abscesu v retroperitoneu.
ZÁVER
Klasický chirurgický extraperitoneálny prístup drenáže abscesu retroperitonea je možné použiť ako alternatívny prístup pri zlyhaní drenáže pomocou miniinvazívnych metód pod CT kontrolou, prípadne retroperitoneoskopicky. Výhodou oproti transperitoneálnemu prístupu je možnosť drenáže bez rizika kontaminácie vnútrobrušného priestoru.
Zoznam skratiek:
CT – computed tomography – výpočetní tomografia
MRI – magnetic resonance imaging – magnetická rezonancia
USG – ultrasonography – ultrasonografia
VARD – video-assisted retroperitoneal debridement – videoasistovaný retroperitoneálny debridementKonflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise, s výnimkou kongresových abstrakt a klinických odporúčaných postupov.
MUDr. Jaroslav Šimo
I. chirurgická klinika LF UK a UNB Staré Mesto
Mickiewiczova 13
813 69 Bratislava
e-mail: jaroslav.simo@sm.unb.skRozhl Chir. 2023;102 : 37–41
Sources
1. Altemeier WA, Alexander JW, et al. Retroperitoneal abscess. Arch Surg. 1961;83 : 512–524. doi: 10.1001/archsurg. 1961.01300160024004.
2. Goenka AH, Shah SN, Remer EM. Imaging of the retroperitoneum. Radiol Clin North Am. 2012 Mar;50(2):333–355. doi:/10.1016/j.rcl.2012.02.004.
3. Mao X,Yu N, Jia X, et al. Imaging findings and clinical features of atypical retroperitoneal abscess caused by duodenal perforation: a case report and review of the literature. J Med Case Rep. 2020 Jul 17;14(1):105. doi:10.1186/s13256-020 - 02393-x.
4. Ruscelli P, Renzi C, Polistena A, et al. Clinical signs of retroperitoneal abscess from colonic perforation: Two case reports and literature review Medicine (Baltimore) 2018 Nov;97(45):e13176. doi: 10.1097/ MD.0000000000013176.
5. Freeman ML, Werner J, van Santvoort HC, et al. International multidisciplinary panel of speakers and moderators. Interventions for necrotizing pancreatitis: summary of a multidisciplinary consensus conference. Pancreas 2012;41(8):1176–1194. doi: 0.1098/MPA. 0b013e318269c660.
6. Fagniez PL, Rotman N, Kracht M. Direct retroperitoneal approach to necrosis in severe acute pancreatitis. Br J Surg. 1989;76(3):264–267. doi: 10.1002/ bjs.1800760316.
7. Elias J Jr, Muglia VF. Elias J Jr, et al. Magnetic resonance imaging of the perirenal space and retroperitoneum. Magn Reson Imaging Clin N Am. 2019 Feb;27(1):77 – 103. doi: 10.1016/j.mric.2018.08.007.
8. Bruno MJ. Dutch Pancreatitis Study Group. Improving the outcome of acute pancreatitis. Dig Dis. 2016;34(5):540–545. doi: 10.1159/000445257.
9. Van Santvoort HC, Besselink MG, Bakker OJ, et al. Dutch Pancreatitis Study Group. A step-up approach or open necrosectomy for necrotizing pancreatitis. N Engl J Med. 2010;362(16):1491–1502. doi: 10.1590/0100-69912017005015.
10. Tong Z, Li W, Yu W, et al. Percutaneous catheter drainage for infective pancreatic necrosis: is it always the first choice for all patients? Pancreas 2012;41(2):302–305. doi: 10.1097/mpa.0b013e318229816f.
11. Gomatos IP, Halloran CM, Ghaneh P, et al. Outcomes from minimal access retroperitoneal and open pancreatic necrosectomy in 394 patients with necrotizing pancreatitis. Ann Surg. 2016;263(5):992–1001. doi: 10.1097/SLA.0000000000001407.
12. Malhotra A, Biffl WL, Moore EE, et al. Western trauma association critical decisions in trauma: diagnosis and management of duodenal injuries. J Trauma Acute Care Surg. 2015;79 : 1096–1101. doi: 10.1097/ TA.0000000000000870.
13. Palumbo VD, Di Trapani B, Bruno A, et al. Recurrent retroperitoneal abscess after biliary tract surgery in an elderly patient: a minimally invasive nonsurgical approach and its consequences: a case report. J Med Case Rep. 2019 Feb 25;13(1):43. doi: 10.1186/s13256-019 - 1973-3.
14. Sadatomo A, Koinuma K, Zuiki T, et al. Retroperitoneal abscess associated with a perforated duodenal ulcer. Clin J Gastroenterol. 2013;6(5):373–377. doi: org/10.1007/s12328-013-0417-7.
15. Mitáš L, Nevrtal T, Kunovsky L, et al. Spontánní retroperitoneální hematom – naše zkušenosti s aktivním chirurgickým přístupem. Rozhl Chir. 2019 Winter;98(1):23–26. doi: org/10.33699/ PIS.2019.98.
16. Moore AF, Hargest R, Martin M, et al. Intra - abdominal hypertension and the abdominal compartment syndrome. Br J Surg. 2004;91 : 1102–1110. doi: 10.1002/ bjs.4703.
17. Sunga KL, Bellolio MF, Gilmore RM, et al. Spontaneous retroperitoneal hematoma: Etiology, characteristics, management, and outcome. J Emerg Med. 2012;43:e157–161. doi: 10.1016/j. jemermed.2011.06.006.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2023 Issue 1-
All articles in this issue
- Centralizace a praxe
- Appendiceal tumors and pseudomyxoma peritonei: current recommendations for clinical practice
- Native nephrectomy in patients with autosomal dominant polycystic kidney disease in the kidney transplant program – single-center retrospective results of 2000−2020
- Incidence of postoperative complications in patients with breast cancer depending on the type of drain
- Intrapulmonary sequestration with destructive pneumonia and life-threatening hemoptysis in an adult patient: a case report
- Incarcerated metastasis as the first manifestation of a rare sarcoma
- Case report Ileal diverticulitis with covered perforation complicated by pulmonary embolism – case report
- Retroperitoneal abscess after urgent resection of the stomach in a geriatric patient treated with a surgical extraperitoneal approach – case report
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Appendiceal tumors and pseudomyxoma peritonei: current recommendations for clinical practice
- Incidence of postoperative complications in patients with breast cancer depending on the type of drain
- Intrapulmonary sequestration with destructive pneumonia and life-threatening hemoptysis in an adult patient: a case report
- Case report Ileal diverticulitis with covered perforation complicated by pulmonary embolism – case report
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

