-
Medical journals
- Career
Léčba ileokolické invaginace v České republice
Authors: N. Polívka 1; L. Poš 1; B. Kučerová 1; V. Dotlačil 1; R. Macháček 2; L. Plánka 2; J. Pejšová Šilerová 3; K. Harvánek 3; P. Dohnal 4; R. Hanák 4; D. Podhájecký 5; P. Polák 5; R. Štichhauer 6; S. Krpatová 7; T. Příplatová 7; L. Janeček 8; T. Limprechtová 9; P. Havránek 9; T. Malý 10; A. Podolová 11; I. Slívová 11; Z. Horák 12; J. Bierhanzlová 13; J. Schmidtová 14; M. Rygl 1
Authors‘ workplace: Klinika dětské chirurgie, 2. lékařská fakulta Univerzity Karlovy a Fakultní nemocnice Motol, Praha 1; Klinika dětské chirurgie, ortopedie a traumatologie, Fakultní nemocnice Brno 2; Oddělení dětské chirurgie a traumatologie, Nemocnice Na Bulovce, Praha 3; Chirurgické oddělení, Nemocnice České Budějovice 4; Oddělení dětské chirurgie – dětské úrazové centrum, Masarykova nemocnice, Ústí nad Labem 5; Oddělení dětské chirurgie a traumatologie, Fakultní nemocnice Hradec Králové 6; Oddělení dětské chirurgie, Oblastní nemocnice Kladno 7; Oddělení dětské chirurgie, Oblastní nemocnice Kolín 8; Klinika dětské chirurgie a traumatologie, 3. lékařská fakulta Univerzity Karlovy a Thomayerova nemocnice, Praha 9; I. Chirurgická klinika, Fakultní nemocnice Olomouc 10; Centrum dětské traumatologie a chirurgie – Chirurgická klinika, Fakultní nemocnice Ostrava 11; Chirurgická klinika – Oddělení dětské chirurgie, Pardubická nemocnice 12; Chirurgická klinika, Fakultní nemocnice Plzeň a lékařská fakulta Univerzity Karlovy v Plzni 13; Chirurgické oddělení, Slezská nemocnice v Opavě 14
Published in: Rozhl. Chir., 2021, roč. 100, č. 7, s. 339-347.
Category: Original articles
doi: https://doi.org/10.33699/PIS.2021.100.7.339–347Overview
Úvod: Ileokolická invaginace patří mezi nejčastější příčiny náhlé příhody břišní u kojenců a batolat. Cílem studie bylo zhodnocení léčby ileokolické invaginace v České republice v roce 2019.
Metody: Multicentrické retrospektivní studie se zúčastnilo 14 pracovišť dětské chirurgie. Data pacientů s ileokolickou invaginací byla získána anonymně prostřednictvím dotazníku SurveyMonkey Inc. Questionnaire.
Výsledky: Ileokolická invaginace byla v roce 2019 diagnostikována u 162 pacientů, medián věku byl 30 měsíců (3 měsíce−9,5 roku). 133 pacientů bylo indikováno k hydrostatické desinvaginaci, 14 pacientů k primární operaci a u 15 pacientů došlo ke spontánní desinvaginaci. Všechna pracoviště prováděla hydrostatickou desinvaginaci s celkovou úspěšností 89,5 %, na 12 pracovištích byla prováděna v celkové anestezii (7 pracovišť přidávalo myorelaxans) a na 2 pracovištích v analgosedaci. Hydrostatická desinvaginace provedená v celkové anestezii (nezávisle na podání myorelaxans) byla statisticky významně úspěšnější než hydrostatická desinvaginace provedená v analgosedaci (108/113, 95,6 % vs. 11/20, 55 %; p<0,0001). Operováno bylo celkem 28 pacientů, z toho primárně 14 pacientů. Na pracovištích, kde je hydrostatická desinvaginace prováděna v analgosedaci, je statisticky významně více pacientů s ileokolickou invaginací operováno než na pracovištích, kde je hydrostatická desinvaginace prováděna v celkové anestezii (9/20, 45 % vs. 19/142, 13,4 %; p=0,0018). Počet provedených střevních resekcí je statisticky významně vyšší na pracovištích, kde se hydrostatická desinvaginace provádí v analgosedaci ve srovnání s pracovišti, kde se hydrostatická desinvaginace provádí v celkové anestezii (7/9, 77,8 % vs. 5/19, 26,3 %; p=0,0166).
Závěr: Úspěšnost hydrostatické desinvaginace v ČR byla 89,5 %. Nejvyšší úspěšnosti se dosahuje při provedení v celkové anestezii.
Klíčová slova:
invaginace – ileokolická – desinvaginace – zatížení stravou
ÚVOD
Ileokolická invaginace (IC) patří mezi nejčastější příčiny náhlé příhody břišní (NPB) u kojenců a batolat. Jedná se o střevní neprůchodnost zapříčiněnou zasunutím proximální části střeva (ileum) do distální části střeva (kolon). Nejvyšší incidence IC je dle literatury u dětí ve věku od 3 měsíců do 3 let a vyskytuje se jen vzácně mimo tuto věkovou kategorii.
Pozdě stanovená diagnóza a neadekvátní terapie zvyšují mortalitu a morbiditu pacientů s IC. Mortalita IC se uvádí 0,05 % ve vyspělých zemích a až 10–20 % v rozvojových zemích.
IC byla poprvé popsána v roce 1674 nizozemským lékařem Paulem Barbettem [1]. Do objevení možností terapie v 19. století bylo toto onemocnění téměř vždy fatální. První úspěšná pneumatická desinvaginace byla provedena v roce 1836 Mitchellem [2] a o 37 let pozdějí (1873) byla popsána operační léčba invaginace Hutchinsonem. Metoda hydrostatické desinvaginace (HD) byla zveřejněná dánským lékařem Haraldem Hirschsprungem v roce 1876 [3] a její provedení pod skiaskopickou kontrolou se datuje do roku 1927 [4]. Převrat v léčbě invaginace nastal v polovině 20. století, kdy se místo operační léčby stala neoperační desinvaginace (pneumatická či hydrostatická) postupně metodou první volby [5]. Možnost využití ultrazvuku jako zobrazovací metody v průběhu neoperační desinvaginace byla publikována v roce 1982 a od té doby se postupně stal ultrazvuk standardní technikou zobrazení v průběhu neoperační desinvaginace na mnoha pracoviších ve světě [6]. Od 90. let minulého století je snaha operační léčbu provádět miniinvazivně laparoskopickou desinvaginací – do té doby byla laparoskopie využívána diagnosticky, k vyloučení nebo potvrzení neúspěšné neoperační desinvaginace před provedením laparotomie u dítěte v celkové anestezii (CA) [7,8].
V současnosti je k diagnostice invaginace na prvním místě využíván ultrazvuk (Obr. 1), k zobrazení je ale možné využít i RTG či CT. Neoperační desinvaginace (pneumatická či hydrostatická) je léčbou první volby (Obr. 2), kontraindikací pro neoperační desinvaginaci je pouze střevní perforace a šokový stav dítěte. Operační léčba spočívá v manuální desinvaginaci při laparotomické revizi (Obr. 3) či miniinvazivně během laparoskopie.
Image 1. IC invaginace v oblasti c. ascendens na UZ
Vlevo: v příčném řezu obraz terčíku odpovídající invaginátu; vpravo: v podélném řezu invaginátem obraz pseudoledviny.
Fig. 1: Intussusception of the terminal ileum into the ascending colon on ultrasound
On the left: Transverse image of a target sign representing an intussusception; on the right: Longitudinal image of an intus-susception showing the pseudokidney sign.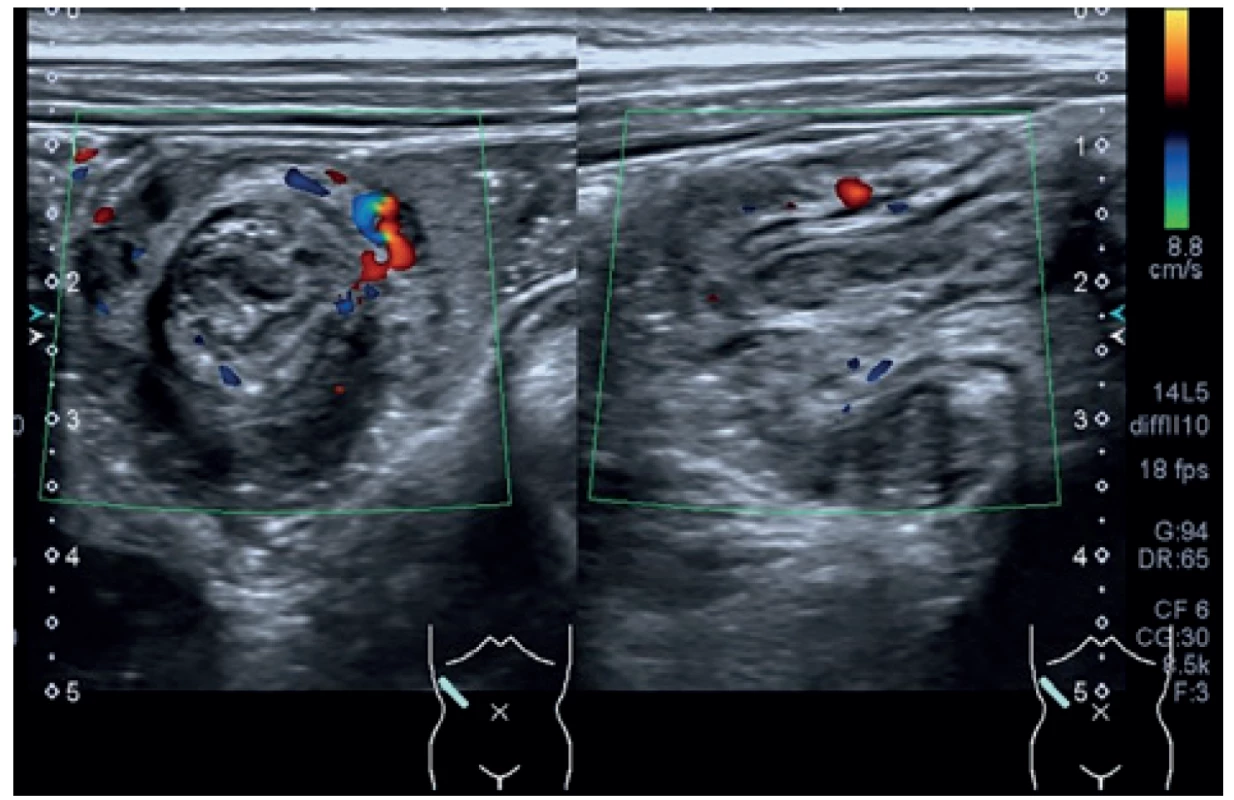
Image 2. Hydrostatická desinvaginace IC invaginace v oblasti c. transversum
Postup kontrastní látky při hydrostatické desinvaginaci IC v oblasti c. transversum (zleva do prava); vpravo úspěšná desinva-ginace s refluxem kontrastní látky do terminálního ilea
Fig. 2: Hydrostatic reduction of an intussusception at the level of transverse colon
Contrast flow in the course of hydrostatic reduction of the intussusception in the transverse colon region (from left to right); on the right: Successful reduction showing the flow of the contrast into the terminal ileum.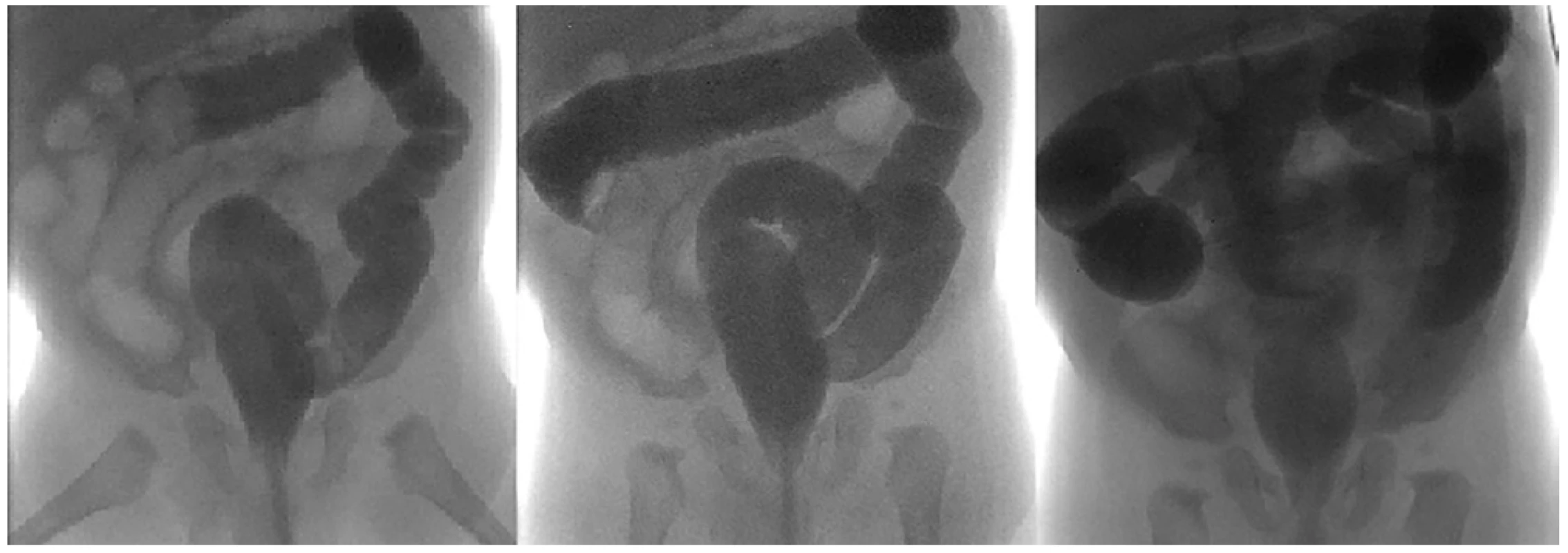
Image 3. Ileokolická invaginace, peroperační nález
Fig. 3: Intraoperative view of an ileocolic intussusception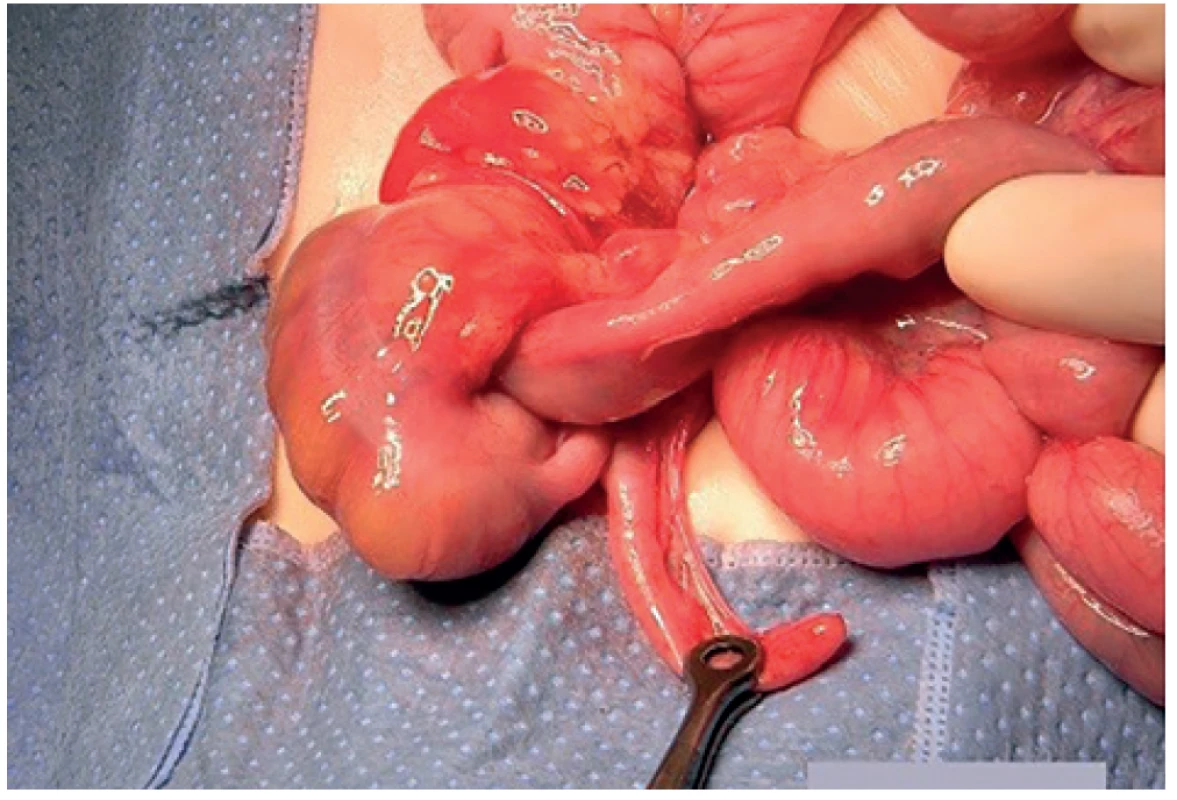
Cílem práce bylo zhodnotit současné postupy v léčbě ileokolické invaginace a jejich úspěšnost na pracovištích dětské chirurgie v ČR.
METODY
V multicentrické retrospektivní dotazníkové online studii bylo osloveno 15 pracovišť dětské chirurgie v ČR. Data byla anonymně získána prostřednictvím dotazníku SurveyMonkey Inc. Questionnaire, San Mateo, California, USA (Obr. 4). Dotazník obsahoval 10 otázek se zaměřením na základní parametry pacientů s IC (pohlaví, věk), symptomatiku, způsob léčby, její úspěšnost a počet recidiv na jednotlivých pracovištích v ČR v roce 2019. Pacienti s ileoileální invaginací byli pro odlišný management ze studie vyloučeni.
Image 4. Náhled rozeslaného dotazníku
Fig. 4: View of the questionnaire
Získaná data byla zpracována pomocí statistického programu GraphPad PRISM a jako statisticky významná byla definována hodnota p≤0,05.
VÝSLEDKY
Z 15 oslovených pracovišť 14 vyplnilo dotazník (93 %). Ileokolická invaginace byla v roce 2019 na těchto pracovištích diagnostikována u 162 pacientů. Nejmladšímu pacientovi byly 3 měsíce, nejstaršímu 9,5 roku (medián 30 měsíců). IC byla dvakrát častěji diagnostikována u chlapců (106/162). V letních měsících (červen až srpen) byla incidence nejvyšší – IC byla diagnostikována u 50 pacientů (30,9 %). Převažujícím symptomem byla samotná kolikovitá bolest břicha (70 pacientů − 43,2 %), následována kombinací bolesti břicha se zvracením (53 pacientů − 32,7 %). Triádu bolest břicha, zvracení a krev ve stolici mělo 21 pacientů (13 %). Pozdní příznak, stolice charakteru „malinového želé“, se ukázal u 10 pacientů (6,2 %). Hmatná rezistence se klinicky potvrdila u 8 pacientů (4,9 %) (Graf 1).
Graph 1. Symptomy
Graph 1: Symptoms
Z celkového souboru 162 pacientů bylo 133 pacientů indikováno k hydrostatické desinvaginaci, 14 pacientů k primární operaci a u 15 pacientů došlo ke spontánní desinvaginaci (na kontrolním sonografickém vyšetření před zahájením hydrostatické desinvaginace nebyla invaginace zobrazena).
Všech 14 pracovišť provádělo v roce 2019 hydrostatickou desinvaginaci s celkovou úspěšností 89,5 % a nikdy nedošlo ke střevní perforaci. 12 pracovišť (85,7 %) provádělo HD v CA a 7 z nich přidávalo myorelaxans. Dvě pracoviště prováděla hydrostatickou desinvaginaci v analgosedaci. Operováno bylo celkem 28 pacientů, z toho primárně (bez pokusu o HD) 14 pacientů a 14 pacientů po neúspěšné HD.
HD v anestezii (s myorelaxací či bez myorelaxace) se prováděla na 12 pracovištích a byla úspěšná u 108 ze 113 pacientů (95,6 %). HD provedená v CA s myorelaxací byla úspěšná u 82 pacientů z 86 (95,4 %). HD provedená v CA bez myorelaxace byla úspěšná u 26 pacientů z 27 (96,3 %). Operováno bylo na pracovištích užívajících při HD celkovou anestezii 19 pacientů ze 142 (13,4 %), střevní resekce byla provedena u 5 pacientů (26,3 % operovaných), přičemž vedoucí bod byl nalezen u 9 pacientů (47,4 % operovaných).
Jedno pracoviště provádělo hydrostatickou desinvaginaci výhradně v analgosedaci a jedno pracoviště buď v analgosedaci (v pracovní době), nebo v celkové anestezii bez myorelaxace (mimo pracovní dobu/ ve službě). Na těchto dvou pracovištích byla HD úspěšná u 11 pacientů z 20 (55 %). Operováno bylo v této skupině 9 pacientů z 20 (45 %), u 7 byla provedena střevní resekce (77,8 % operovaných), ale jen u 2 byl nalezen vedoucí bod (22,2 % operovaných).
Hydrostatická desinvaginace provedená v CA s myorelaxací či bez myorelaxace je statisticky významně úspěšnější než HD provedená v analgosedaci (108/113, 95,6 % vs. 11/20, 55 %; p<0,0001). Významný rozdíl mezi úspěšností HD v anestezii s myorelaxací a HD v anestezii bez myorelaxace se v našem souboru nepotvrdil (95,4 % vs. 96,3 %; p>0,9999). Na pracovištích, kde je HD provedena v analgosedaci, je statisticky významně více pacientů s IC invaginací operováno než na pracovištích, kde je HD provedena v CA (9/20, 45 % vs. 19/142, 13,4 %; p=0,0018).
Počet provedených střevních resekcí je statisticky významně vyšší na pracovištích, kde se HD provádí v analgosedaci ve srovnání s pracovišti, kde je HD provedena v CA (7/9, 77,8 % vs. 5/19, 26,3 %; p=0,0166).
11 pracovišť (78,6 %) provádělo HD jen pod skiaskopickou kontrolou, jedno pracoviště používalo pro zobrazení výhradně ultrazvuk a na 2 pracovištích (14,3 %) byl používán buď ultrazvuk, nebo RTG, či obojí.
Operační desinvaginace byla v celém souboru nutná u 28 pacientů (17,3 %), z čehož laparoskopicky byli operováni 3 pacienti (10,7 % operovaných). Střevní resekce byla nutná u dvanácti pacientů (42,9 % operovaných). Jako vedoucí bod byl peroperačně čtyřikrát nalezen Meckelův divertikl (14,3 % operovaných) (Graf 2).
Graph 2. Terapie IC invaginace – operační vs. neoperační
Graph 2: Treatment of ileocolic intussusception − surgical vs. non-surgical
Recidiva se vyskytla celkem u 24 ze 162 pacientů (14,8 %), přičemž 79,2 % recidiv (19 pacientů) vzniklo do 3 dnů od úspěšné desinvaginace, jeden pacient měl recidivu 12 dnů po úspěšné desinvaginaci a 4 pacienti (16,7 %) po více než 1 měsíci. Maximální počet recidiv u jednoho pacienta byly čtyři a všechny byly léčeny HD.
Na pracovištích, kde je běžně zahájen per os příjem čirými tekutinami do 3 hodin od úspěšné neoperační desinvaginace, došlo do 3 dnů u 6 z 46 pacientů (13 %) k recidivě invaginace. Na pracovištích, kde jsou běžně podány čiré tekutiny po více než 3 hodinách od úspěšné neoperační desinvaginace, došlo do 3 dnů u 13 pacientů z 116 (11,2 %) k recidivě invaginace. Počet časných recidiv na pracovištích, kde jsou čiré tekutiny podány do 3 hodin od úspěšné neoperační desinvaginace, je srovnatelný s počtem recidiv na pracovištích, kde jsou tekutiny podány po delší době než 3 hodiny (13 % vs. 11,2 %; p=0,7884). Na pracovištích, kde je podána kašovitá strava běžně do 12 hodin od úspěšné desinvaginace, došlo u 7 pacientů z 23 (30,4 %) k recidivě invaginace do 14 dnů. Na pracovištích, kde je kašovitá strava běžně podána po více než 12 hodinách od úspěšné desinvaginace, došlo u 13 pacientů ze 139 (9,4 %) k recidivě do 14 dnů. Počet časných recidiv je na pracovištích, kde se běžně podává kašovitá strava do 12 hodin od úspěšné desinvaginace, statisticky významně vyšší než na pracovištích, kde je kašovitá strava podána později (30,4 % vs. 9,4 %; p=0,0106). Na pracovištích, kde je podáno mateřské mléko/ umělé mléko do 6 hodin od úspěšné desinvaginace, mělo 10 z 87 pacientů (11,5 %) recidivu do 14 dnů od úspěšné desinvaginace. Na pracovištích, kde je mateřské/umělé mléko podáno po více než 6 hodinách, došlo u 10 pacientů ze 73 (13, 7%) k recidivě do 14 dnů od úspěšné desinvaginace. Riziko recidivy IC po zahájení per os příjmu mateřským/umělým mlékem do 6 hodin od úspěšné desinvaginace je srovnatelné s rizikem recidivy po podání mateřského/umělého mléka po více než 6 hodinách od úspěšné desinvaginace (10/87, 11,5 % vs. 10/73, 13,7 %; p=0,8111).
Po úspěšné neoperační léčbě, nebo před dimisí pacienta do domácí péče, se na 8 pracovištích provádí kontrolní ultrazvuk. Počet časných recidiv IC (do 14 dnů) se neliší od pracovišť, kde se ultrazvuk běžně před dimisí neprovádí (11/80, 13,8 % vs. 8/53, 15,1 %). Revizi dutiny břišní po 2.−3. recidivě idiopatické invaginace indikuje 7 pracovišť.
DISKUZE
Cílem práce bylo zhodnotit současné postupy v léčbě ileokolické invaginace na jednotlivých pracovištích v ČR v roce 2019 a srovnat je s léčbou IC ve světě.
Neoperační desinvaginace – pneumatická či hydrostatická redukce
V naší studii všech 14 pracovišť provádí hydrostatickou desinvaginaci – způsob provedení se na jednotlivých pracovištích liší. Celková úspěšnost metody je 89,5 %.
Názory na způsob provedení neoperační desinvaginace jsou často kontroverzní. Při hydrostatické desinvaginaci se pomocí rektální rourky nebo Foleyovým katétrem plní tlusté střevo retrográdně vodnou kontrastní látkou pod tlakem do 100 cm vodního sloupce a při pneumatické desinvaginaci (PD) se insufluje vzduch přetlakem 80–100 mm Hg do rekta. Současně se u obou metod sleduje postupná desinvaginace střevních kliček ultrazvukem či skiaskopicky. Úspěšná desinvaginace se potvrzuje při průniku kontrastní látky/ vzduchu do terminálního ilea.
V USA, Kanadě, Austrálii a Číně se přednostně provádějí PD. Úspěšnost obou metod se uvádí kolem 70−90 % [9,10]. Dle systematického review Cochraneovy databáze z roku 2017 a metaanalýzy G. Sadigh publikované v roce 2015 v American Journal of Roentgenology je PD úspěšnější než HD – evidence je ale nízké kvality [11,12]. V review od Danemana z roku 2003 se úspěšnost HD v jednotlivých pracích významně liší – od 42 do 96 % [4].
Při HD intraluminální tlak ve střevních kličkách zpočátku stoupá, až dosáhne konstantní úrovně, naopak při pneumatické desinvaginaci intraluminální tlak více osciluje s určitým rizikem perforace [12,13]. Na specializovaných pracovištích by riziko perforace nemělo přesáhnout 1 %. Při déle trvajících obtížích (nad 36 hodin) a věku do 7 měsíců dochází častěji ke střevní perforaci během provedení neoperační desinvaginace a úspěšnost je nižší. U těchto pacientů se doporučuje šetrnější desinvaginace (pomalejší provedení s nižším intraluminálním tlakem) [4]. Výhoda PD je nižší radiační zátěž pro kratší expozici/ dobu provedení a nižší potřebu kilovoltů a miliampérů pro vznik RTG obrazu [13]. Výsledky naší studie ukazují, že desinvaginace v ČR provedená hydrostaticky má stejnou úspěšnost jako neoperační desinvaginace (pneumatická či hydrostatická) ve světě.
Neoperační desinvaginace − pod ultrazvukovou či skiaskopickou kontrolou
Podle review od A. Danemana je úspěšnost PD pod sonografickou kontrolou srovnatelná s PD pod skiaskopií [4]. Nevýhodou PD vůči HD spočívá v tom, že plyn ruší signál ultrazvukové vlny a v případě střevní perforace je extraluminace plynu špatně detekovatelná. Dle našich respondentů provádí desinvaginaci výhradně pod ultrazvukem jedno pracoviště, 2 pracoviště buď pomoci ultrazvuku, nebo RTG. Úspěšnost desinvaginace pod sonografickou kontrolou se uvádí v literatuře kolem 76−96 %, což je srovnatelné s úspěšností HD pod skiaskopickou kontrolou [13,14]. Nevýhodou je nutnost přítomnosti zkušeného sonografisty, který není k dispozici 24 hodin denně na všech pracovištích [9,13]. I když se jedná o úspěšnou metodu bez rizika záření, tak je u nás i jinde ve světě užívána jen zřídka. V USA je desinvaginace pod sonograficku kontrolou metodou první volby jen na 4 % pracovišť [16].
Neoperační desinvaginace – sedace či anestezie
Názory na provedení neoperační desinvaginace bez sedace, v sedaci či v CA se liší. U nesedovaného pacienta se předpokládá výhoda Valsalvova manévru, kdy se u dítěte zvýší intraluminální tlak a sníží se transluminální tlakový gradient s výsledkem úspěšnější desinvaginace a nižšího rizika střevní perforace [13].
O. Feldman uvádí, že PD je v analgosedaci úspěšnější než PD bez sedace (89,5 % vs. 83,3 %), riziko střevní perforace je ale vyšší (2,4 % vs. 0 % u nesedovaného pacienta) [16]. Vyšší úspěšnost neoperační desinvaginace v celkové anestezii potvrzuje práce E. Purenne z Paříže, kde se úspěšnost PD zvýšila ze 72 % (provedená v analgosedaci) na 90 % při provedení v celkové anestezii s myorelaxací. Riziko střevní perforace v CA přitom není vyšší [17]. Nevýhodou techniky je nutnost přítomnosti anesteziologa. Naopak v práci R. Štichhauera z roku 2010 se úspěšnost HD provedené v CA s myorelaxací nelišila od provedení HD bez anestezie (78,8 % vs. 81,1 %). Ve sledovaném souboru byl ale nižší počet pacientů (celkem 86 pacientů) a autor sám přiznává, že výhodou provedení v CA je vyšší bezpečnost a zároveň komfort pro pacienta i ošetřující personál [18]. V naší práci 12 pracovišť (85,7 %) provádí hydrostatickou desinvaginaci v celkové anestezii a 7 z nich přidává myorelaxans. Dvě pracoviště (14,3 %) provádějí HD v analgosedaci. Podobně jako v práci E. Purenne se při provedení HD v celkové anestezii úspěšnost zvyšuje z 55 % na 95,6 %. Úspěšnost HD byla očekávána vyšší po podání myorelaxace k CA, což se v naší studii nepotvrdilo – možným důvodem je významně nižší počet pacientů ve skupině provedených HD v CA bez myorelaxace a s tím spojené vyšší riziko bias. Při neúspěšné neoperační desinvaginaci provedené v analgosedaci se u stabilního pacienta doporučuje zopakovat desinvaginaci v celkové anestezii pacienta na operačním sále [16].
Neoperační desinvaginace – zahájení perorálního příjmu
V současnosti, kdy převládá neoperační léčba invaginací nad operační léčbou, je počet recidiv (v našem souboru 14,8 %) vyšší než v souboru léčený převážně operačně (1−2 %) [19].
Výsledky vztahující se k počtu recidiv v závislosti se zahájením perorálního příjmu po provedení úspěšné desinvaginace mohou být zkresleny heterogenním souborem pacientů (součet pacientů léčených operační a neoperační desinvaginací na jednotlivých pracovištích).
Z naší studie vychází, že riziko časné recidivy po úspěšné neoperační desinvaginaci není významně ovlivněno dřívějším zahájením perorálního přijmu čirými tekutinami či mateřským/umělým mlékem. Naopak při dřívějším podání kašovité stravy po provedené HD se zdá být riziko časné recidivy IC vyšší.
V retrospektivní studii z Texas Children’s Hospital z roku 2011 byly srovnány komplikace a výskyt recidiv invaginace do jednoho týdne podle zahájení per os příjmu do 2 hodin a po více než 2 hodinách od úspěšné neoperační desinvaginace, přičemž charakter per os příjmu nebyl definován – výsledkem byl nižší výskyt recidivy (8 %) po časném zahájení perorálního příjmu (do 2 h) než po pozdějším zahájení perorálního příjmu (15 % recidiv) [20].
Studií zabývajících se perorálním příjmem po neoperační desinvaginaci je v současnosti v dostupné literatuře málo a jsou často nepřesné.
Operační desinvaginace – laparoskopie vs. laparotomie
Laparoskopická desinvaginace jako možnost léčby byla popularizována od 90. let minulého století [7,8]. Výhodou je kosmetický efekt a kratší průměrná doba hospitalizace (4 vs. 5−7 dnů při otevřené operaci) [21,22]. V rukou zkušeného laparoskopisty jde o bezpečnou metodu s nízkým rizikem peroperačních a pooperačních komplikací, které jsou srovnatelné s otevřenou operací [21,22]. Úspěšnost dle světové literatury je kolem 71 %. Ve třetině případů je nutná konverze z důvodu neúspěšné laparoskopické desinvaginace, střevní ischemie s nutností střevní resekce a z technických důvodů. Průměrná doba výkonu se udává 40−45 min [21]. Při nutnosti konverze se doporučuje prodloužit umbilikální incizi. Na některých pracovištích v USA je u 78 % pacientů invaginace léčena úspěšně laparoskopií [28]. I když je laparoskopická desinvaginace úspěšnou metodou se srovnatelnými peroperačními a pooperačními komplikacemi, v ČR byla provedena v roce 2019 jen u 10,7 % operovaných, a to na 2 pracovištích ze 14. Další možnost terapie je laparoskopicky asistovaná hydrostatická desinvaginace (LAHRI – laparoscopic-assisted hydrostatic reduction of intussusception), při které se provádí HD pod laparoskopickou kontrolou s možností použití atraumatických nástrojů [25].
Recidiva IC a její léčba
Recidiva IC po neoperační desinvaginaci, nezávisle na technice provedení, se uvádí v literatuře kolem 10 %. U 2/3 pacientů dochází ke vzniku jedné recidivy, a to většinou několik hodin až 3 dny od úspěšné desinvaginace [4]. Časná recidiva (do 3 dnů) se vyskytuje častěji u pacientů starších jednoho roku věku – předpokládá se, že jeden z možných důvodů jsou více vyvinuté Peyerovy plaky. U recidivujících idiopatických IC se v opakovaných studiích neprokázal vyšší výskyt patologických vedoucích bodů, a proto mají být tyto invaginace také léčeny neoperačně [4,24,25]. V naší studii došlo celkem u 24 ze 162 pacientů.
(14,8 %) k recidivě IC, přičemž 79,2 % recidiv (19/24) vzniklo do 3 dnů od úspěšné desinvaginace – čísla odpovídající výskytu recidiv ve světě. V dotazníkové studii polovina pracovišť uváděla, že operační revizi indikují při 2.−3. recidivě idiopatické invaginace, což neodpovídá současným doporučením, kdy by recidiva měla být léčena neoperačně [4,24,25].
ZÁVĚR
Z dotazníkové studie vyplývá, že úspěšnost hydrostatické desinvaginace v ČR (89,5 %) je srovnatelná s výsledky uváděnými v literatuře. Nejlepší výsledky se dosahují při provedení hydrostatické desinvaginace v celkové anestezii (nezávisle na tom, zda je podáno myorelaxans), pouhá analgosedace pacienta snižuje šanci na úspěch neoperační metody o 41 %. V případě operační léčby invaginace na pracovištích dětské chirurgie v ČR převládá otevřená desinvaginace nad laparoskopickou. Recidiva ileokolické invaginace se vyskytla u 14,8 % pacientů a nejčastěji vznikla do 3 dnů od úspěšné desinvaginace. Dřívější zahájení perorálního příjmu tekutinami či mateřským/ umělým mlékem po úspěšné desinvaginaci nezvyšuje významně riziko časné recidivy. Opakované recidivy IC se v současnosti doporučují léčit konzervativně.
Seznam zkratek:
CA − celková anestezie
HD − hydrostatická desinvaginace
IC − ileokolická invaginace
LAHRI − laparoscopic-assisted hydrostatic reduction of intussusception
NPB − náhlá příhoda břišní
PD − pneumatická desinvaginace
Poděkování
Autoři děkuji všem pracovištím, která se zúčastnila studie, a zvláštní poděkování věnujeme p. Štěpánu Coufalovi za zpracování statistických dat. Bez jejich pomoci by tato práce nemohla vzniknout.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Natalie Polívka
V Úvalu 84
150 06 Praha 5
e-mail: natalie.polivka@fnmotol.cz
ORCID: 0000-0001-7413-5600
Sources
- Barbette P. Oeuvres chirurgiques et anatomiques, appropriées à la circulation du sang, et autres découvertes des modernes: Avec un traité de la PESTE enrichi d‘observations. Genève 1674.
- Mitchell S. Intussusception in children. Lancet 1837–1838;1 : 904.
- Hirschsprung H, Et tilfaeldeaf subakuttarm invagination. Hospitals Tilende 1876;3 : 321−327.
- Daneman A, Navarro O. Intussusception. Part 2: An update on the evolution of management. Pediatr Radiol. 2003;34(2):97−108; quiz 187. doi: 10.1007/s00247-003-1082-7.
- Ravitch MM, McCune RM Jr. Reduction of intussusception by barium enema: A clinical and experimental study. Ann Surg. 1948 Nov;128(5):904−917. doi: 10.1097/00000658-194811000-00003.
- Flaum V, Schneider A, Gomes Ferreira C, et al. Twenty years’ experience for reduction of ileocolic intussusceptions by saline enema under sonography control. J Pediatr Surg. 2016 Jan;51(1):179−182. doi: 10.1016/j.jpedsurg.2015.09.022.
- Cuckow PM, Slater RD, Najmaldin AS. Intussusception treated laparoscopically after failed air enema reduction. Surg Endosc. 1996 Jun;10(6):671−672. doi: 10.1007/BF00188527.
- Schier F. Experience with laparoscopy in the treatment of intussusception. J Pediatr Surg. 1997 Dec;32(12):1713−1714. doi: 10.1016/s0022-3468(97)90512-1.
- Xie X, Wu Y, Wang Q, et al. A randomized trial of pneumatic reduction versus hydrostatic reduction for intussusception in pediatric patients. J Pediatr Surg. 2018 Aug;53(8):1464−1468. doi: 10.1016/j.jpedsurg.2017.08.005.
- Beres Al, Baird R. An institutional analysis and systematic review with meta-analysis of pneumatic versus hydrostatic reduction for pediatric intussusception. Surgery 2013 Aug;154(2):328−334. doi: 10.1016/j.surg.2013.04.036.
- Gluckman S, Karpelowsky J, Webster AC, et al. Management for intussusception in children. Cochrane Database of Systematic Reviews 2017;(6). doi:10.1002/14651858.pub3.
- Sadigh G, Zou KH, Razavi SA, et al. Meta-analysis of air versus liquid enema for intussusception reduction in children. Am J Roentgenol. 2015 Nov;205(5):W542-9. doi: 10.2214/AJR.14.14060.
- del-Pozo G, Albillos JC, Tejedor D, et al. Intussusception in children: current concepts in diagnosis and enema reduction. Radiographics 1999 Mar-Apr;19(2):299−319. doi: 10.1148/radiographics.19.2.g99mr14299.
- Edwards EA, Pigg N, Courtier J, et al. Intussusception: past, present and future. Pediatr Radiol. 2017 Aug;47(9):1101−1108. doi: 10.1007/s00247-017-3878-x.
- Stein-Wexler R, O’Connor R, Daldrup-Link H, et al. Current methods for reducing intussusception: survey results. Pediatr Radiol. 2015 Apr;45(5):667−674. doi: 10.1007/s00247-014-3214-7.
- Feldman O, Weiser G, Hanna M, et al. Success rate of pneumatic reduction of intussusception with and without sedation. Paediatr Anaesth. 2017 Feb;27(2):190−195. doi: 10.1111/pan.13045.
- Purenne E, Franchi-Abella S, Branchereau S, et al. General anesthesia for intussusception reduction by enema. Paediatr Anaesth. 2012 Dec;22(12):1211−1215. doi: 10.1111/pan.12035.
- Štichhauer R, Koudelka J, Rejtar P. Současné trendy v léčbě invaginací u dětí. Čes.-slov Pediat. 2010;65(11)634−638.
- Havránek P, Hájková H. Méně obvyklé klinické průběhy u invaginace. Rozhledy v chirurgii 1980;59(9)598−601.
- Adekunle-Ojo AO, Craig AM, Ma L, et al. Intussusception: postreduction fasting is not necessary to prevent complications and recurrences in the emergency department observation unit. Pediatr Emerg Care 2011 Oct;27(10):897−899. doi: 10.1097/PEC.0b013e3182302799.
- Apelt N, Featherstone N, Giuliani S. Laparoscopic treatment of intussusception in children: a systematic review. J Pediatr Surg. 2013 Aug;48(8):1789−1793. doi: 10.1016/j.jpedsurg.2013.05.024.
- Benedict LA, Ha D, Sujka J, et al. The laparoscopic versus open approach for reduction of intussusception in infants and children: An updated institutional experience. J Laparoendosc Adv Surg Tech A. 2018 Nov;28(11):1412−1415. doi: 10.1089/lap.2018.0268.
- Geltzeiler CB, Sims TL, Zigman AF. LAHRI: Laparoscopic-assisted hydrostatic reduction of intussusception. J Laparoendosc Adv Surg Tech A. 2015 Sep;25(9):763−766. doi: 10.1089/lap.2014.0283.
- Kavalcová L, Pýchová M, Pýcha K, et al. Neoperační přístup k léčbě primární recidivující ileokolické invaginace. Pediatr praxi 2011;12 : 12(6):422−424.
- Cho MJ, Nam CW, Choi SH, et al. Management of recurrent ileocolic intussusception. J Pediatr Surg. 2020 Oct;55(10):2150−2153. doi: 10.1016/j.jpedsurg.2019.09.039.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2021 Issue 7-
All articles in this issue
- Management ran v „době kovidové“
- Surgical site infection and local management of the wound − meta-analysis
- Antibiotic therapy in the treatment of skin abscess − meta-analysis
- Vascular graft infection in the aortoiliac territory – our view in the light of European Society for Vascular Surgery Guidelines − the retrospective observation study
- Management of ileocolic intussusception in the Czech Republic
- Colonic perforation in patients with COVID-19 pneumonia – case reports
- Primary retroperitoneal mucinous cystadenocarcinoma in pregnancy – case report
- 3D printed custom-made titanium cranioplasty after repeatedly failed cranial reconstructions and surgical site infections
- Migration of a mesh into the colon after inguinal hernia repair – a case report
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Surgical site infection and local management of the wound − meta-analysis
- Antibiotic therapy in the treatment of skin abscess − meta-analysis
- Management of ileocolic intussusception in the Czech Republic
- Colonic perforation in patients with COVID-19 pneumonia – case reports
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

