-
Medical journals
- Career
10 let laparoskopické tubulizace žaludku v Ústřední vojenské nemocnici Praha
Authors: J. Pažin 1; E. Koblihová 1,2; A. Turzová 1; Š. Schütz 1; M. Kasalický 1,2; Radek Pohnán 1,2
Authors‘ workplace: Chirurgická klinika 2. lékařské fakulty Univerzity Karlovy a Ústřední vojenská nemocnice – Vojenská fakultní, nemocnice Praha 1; 2. lékařská fakulta Univerzity Karlovy v Praze 2
Published in: Rozhl. Chir., 2021, roč. 100, č. 5, s. 232-238.
Category: Original articles
doi: https://doi.org/10.33699/PIS.2021.100.5.234–240Overview
Úvod: Cílem práce bylo zhodnotit skupinu bariatrických pacientů operovaných v Ústřední vojenské nemocnici v Praze v průběhu posledních 10 let (2011−2020), u kterých byla provedena laparoskopická tubulizace žaludku.
Metody: Retrospektivní průzkum interní databáze operačních výkonů. Při vyhledávání bylo využito kombinace klíčových slov „sleeve“ a „LSG“ a diagnoz „E6*“. Celkem bylo zařazeno 279 operovaných pacientů. V souboru byly hodnoceny: pohlaví, věk v době operace, délka operačního výkonu, peroperační a pooperační komplikace, nutnost zavedení drénu, hmotnost, BMI, přítomnost nebo nepřítomnost cukrovky a vliv operace na její zlepšení, délka hospitalizace, doba follow-up a % excess weight loss.
Výsledky: Laparoskopickou tubulizaci žaludku v Ústřední vojenské nemocnici podstoupilo za 10 let celkem 279 pacientů. Z toho bylo 195 žen a 84 mužů. Průměrný věk byl 44,46 roku. Průměrný operační čas byl 111 minut. Průměrný body mass index pacienta před operací byl 42,24 a hmotnost 123,4 kg. Průměrné BMI po roce odpovídalo poklesu přibližně o 10 a průměrná hmotnost 93,8 kg. Závažnější akutní pooperační komplikace se objevily u 2,87 % pacientů. Zlepšení nebo úplné vyléčení diabetu jsme pozorovali u 57,8 % pacientů, kteří měli cukrovku před operací.
Závěr: Laparoskopická tubulizace žaludku představuje v Ústřední vojenské nemocnici v Praze v současné době majoritní bariatrický výkon.Tato studie prokazuje uspokojivý efekt bariatrické operace na dlouhodobý výrazný pokles hmotnosti a na zlepšení či vyléčení přidružených onemocnění, jako jsou diabetes mellitus, arteriální hypertenze a další.
Klíčová slova:
bariatrie – laparoskopie – tubulizace žaludku – obezita – Ústřední vojenská nemocnice v Praze
ÚVOD
Obezita je komplexní onemocnění s multifaktoriální etiologií, s vlastní patofyziologií a komorbiditami. Nadbytek tukové tkáně vede k anatomickým změnám mnoha orgánů. Mění funkci například dýchacího, kardiovaskulárního, imunitního i endokrinního systému, s nepříznivým vlivem na zdraví [1]. V současné době již může být řeč o pandemii. Nadváha a obezita aktuálně postihují více než 2 miliardy lidí [2]. Celosvětově se v roce 2018 provedlo 696 191 chirurgických procedur, přičemž laparoskopická tubulizace žaludku tvořila bezmála 60 % výkonů. Primárně chirurgické výkony tvořily 86,8 % a primárně endoluminální výkony 4,2 % všech bariatrických zákroků. Celkem 9 % operací představovalo revizní procedury [3].
Z celkového počtu provedených bariatrických operací za posledních 10 let tvořil podíl LSG 87 %. Mezi další chirurgické výkony, prováděné v ÚVN, patří single anastomosis duodeno-ileal bypass (SADI-S), one anastomosis gastric bypass (OAGB) a Roux-en-Y gastric bypass (RYGB). Vertikálníplikace žaludku a adjustabilní žaludeční bandáže se na našem pracovišti neprovádějí. Z dalších výkonů z oblasti bariatrie se na našem pracovišti provádí odstranění selhané gastrické bandáže. Cílem práce je zhodnotit efekt laparoskopické tubulizace žaludku jak na hmotnostní redukci, tak na výskyt pooperačních komplikací, ale především zhodnotit efekt operace na dlouhodobý pokles hmotnosti a na zlepšení či vyléčení diabetu mellitu a dalších přidružených onemocnění obezitou podmíněných.
Sleeve gastrektomie je bariatrická metoda, která byla původně popsána jako první krok při biliopankreatické diverzi typu „duodenal switch“. Postupně se ale ukázalo, že samotná laparoskopická tubulizace žaludku má výrazný efekt na hmotnostní redukci a léčbu s obezitou asociovaných nemocí u pacientů s BMI ≤50. Vzhledem k její relativně snadné technické proveditelnosti a dobrým dlouhodobým výsledkům se stala preferovanou mezi chirurgy i pacienty. Nyní je celosvětově nejčastěji prováděnou bariatrickou operací [4].
METODY
Na našem pracovišti je SG standardně prováděna v sestavě operatér a 2 asistenti. Operatér stojí mezi dolními končetinami pacienta, první asistent stojí po pravici operatéra, druhý pak naproti prvnímu asistentovi. Při použití autofixačního zařízení určeného pro jaterní retraktor je možné operaci provést ve dvou. Vzhledem k tomu, že pracoviště má statut fakultní nemocnice, tak druhý asistent, většinou student medicíny, je přítomen rovněž z didaktických a edukačních důvodů. Pacient je umístěn v antitrendelenburgově poloze s pevnou fixací dolních i horních končetin. Po úvodu do celkové anestezie je anesteziologem pacientovi do žaludku zavedena kalibrační gastrická sonda. Recentně používáme kalibr sondy 42 Fr. Standardně je založeno kapnoperitoneum 13−14 mm Hg. K operaci je využíváno 5 trokarů (Obr. 1). Po odměření 4 cm od pyloru začíná výkon skeletizací celého velkého zakřivení žaludku. Častěji než harmonický skalpel je používána bipolární koagulace, například Caiman 5. Disekce velkého zakřivení je ukončována 1,5 cm od Hissova úhlu a je dbáno na celé uvolnění fundu. Následně pomocí lineárního endospleru je tubulizace dokončena resekcí celého velkého zakřivení 4 cm od pyloru až 1,5 cm od Hissova úhlu. Mezi jednotlivými kroky při kompresi a resekcí tkáně žaludku je vždy minimálně 1 minutu dodržována pauza. Je nezbytné zajistit, aby nedošlo při nerovnosti resekční linie k rotaci „sleevu“. Následně je volně extrahována kalibrační sonda a na začátek resekční linie jezaložen vstřebatelný steh. Případné zdroje krvácení z resekční linie jsou ošetřeny titanovými klipy. Resekovaný žaludek (Obr. 2) je extrahován z dutiny břišní cestou dilatované incize po 13mm trokaru. Drén standardně není zaváděn.
Image 1. Standardní rozmístnění trokarů při tubulizaci žaludku (A – laparoskopická kamera, B – jaterní retraktor, C – 13 mm trokár, D a E – 5 mm trokár)
Fig. 1: Standard positions of the trocars during laparoscopic sleeve gastrectomy (A – laparoscopic camera, B – liver retractor, C – 13mm trocar, D and E – 5mm trocars)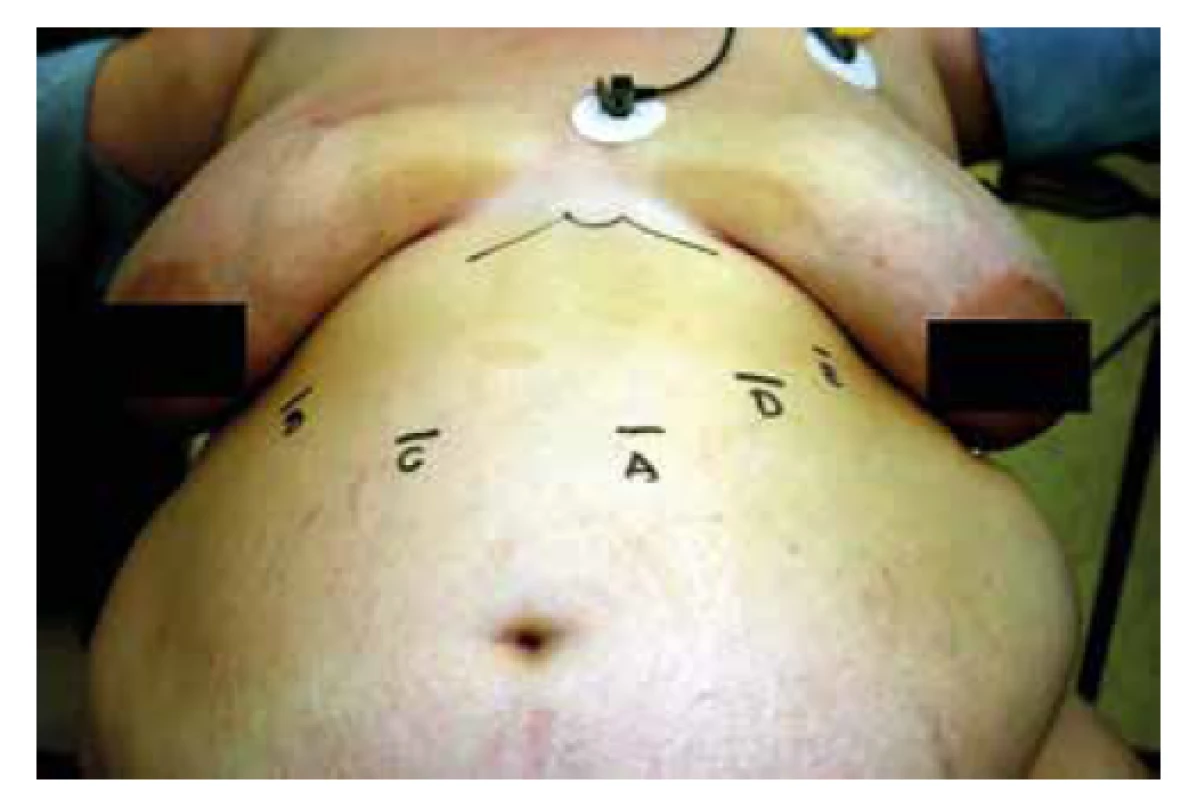
Image 2. Pohled na resekční linii remnantu žaludku po LSG
Fig. 2: View of the resection line of the stomach residuum after laparoscopic sleeve gastrectomy
Do studie byli zařazeni pacienti, kteří podstoupili laparoskopickou tubulizaci žaludku v období od ledna 2011 do prosince 2020. Výkon byl u většiny pacientů proveden jako samostatný, nicméně v průběhu let, zejména na začátku sledované periody, byl doplňován dalšími výkony. Nejvíce minifundoplikací dle Ora nebo Thalla. U 20 pacientů se současně provedla hiátoplastika, u 6 pacientů gastropexe a u 3 synchronní laparoskopická cholecystektomie. Celkem 5 % operovaných dále podstoupilo spolu se sleeve gastrektomií jiný konkomitantní výkon. Nejčastěji se jednalo o biopsii jater, extrakci afunkční gastrické bandáže dislokované na abdominální jícen nebo hernioplastiku (Tab. 1).
Table 1. Počty a typy přidružených výkonů
Tab. 1: Numbers and types of associated procedures
Sběr dat probíhal retrospektivně. K získání souboru pacientů byl využit interní elektronický systém operační knihy. Jako kritérium pro vyhledávání byla zvolena kombinace slov „sleeve“ a „LSG“ spolu s diagnózou obezity „E6*“. Ze získaného souboru 323 pacientů byly vyřazeny duplicitní případy a ostatní bariatrické výkony. Následně byly individuálně prostudovány jednotlivé chorobopisy a zaznamenány požadované parametry. Evaluovali jsme pohlaví, věk v době operace, délku poraoperačního výkonu, přidružené výkony, peroperační a pooperační komplikace, nutnost drenáže a druh zavedeného drénu, BMI, hmotnost před tubulizací a rok po výkonu, vliv operace na zlepšení diabetes mellitus druhého typu, délku follow-up a délku hospitalizace. Vzhledem k poměrně dlouhému sledovanému období byly počty pacientů, operační čas a délka hospitalizace porovnány mezi první a druhou 5letou periodou sběru dat.
Ze získaných dat jsme dle výšky pacientů dopočítali excess body weight (EBW) a na základě podílu pooperačně dosažené a ideální hmotnosti rovněž procentuální excess weightloss (%EWL).
Po úpravě souboru bylo hodnoceno 279 pacientů. Více než 2/3 souboru tvořily ženy – konkrétně 195 pacientů (69,9 %), 84 operovaných (30,1 %) bylo mužského pohlaví. Průměrný věk činil 44,46 roku a medián byl 45 let. Nejmladším operovaným byla 20letá pacientka, nejstarší potom 66letá v dobrém biologickém stavu s diabetem. Průměrný operační čas byl 110,2 minuty, medián 105 minut. Nejkratší výkon trval 45 minut, nejdelší 258 minut, a to u pacientky, která měla výraznou jaterní steatofibrózu a adheze po odstranění gastrické bandáže v minulosti, což si vyžádalo použití dalších dvou pomocných 5mm trokarů. Průměrné předoperační BMI bylo 42,24s extrémními hodnotami v minimu 31,2 a maximu 62,8. Průměrná předoperační hmotnost činila 123,4 kg (medián 121 kg) s minimem 85 kg a maximem 190 kg (Tab. 2).
Table 2. Změna hmotnosti a BMI operovaných pacientů
Tab. 2: Change of the weight and BMI of patients after surgery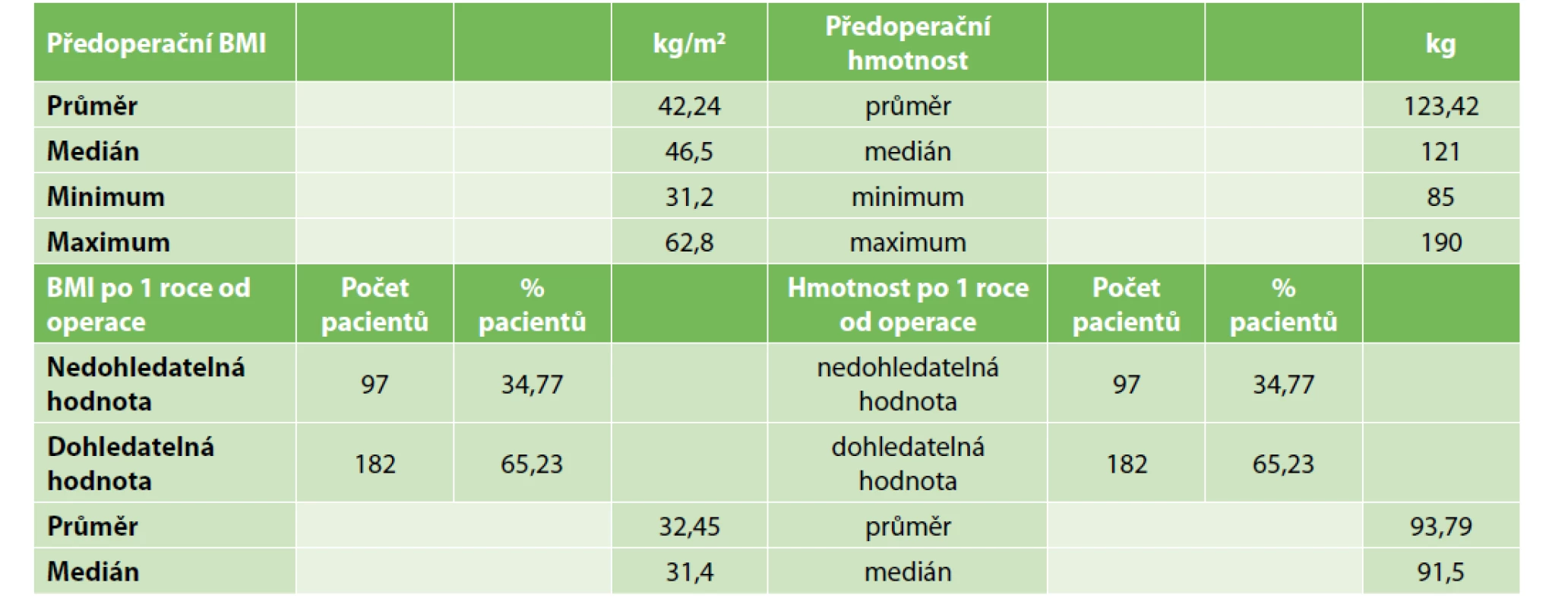
VÝSLEDKY
V 65,2 % případů (182 pacientů) se podařilo dohledat aktuální hmotnost a BMI s ročním odstupem od tubulizace žaludku. Ze získaných údajů plyne, že pokles BMI byl v průměru o 10. Rozdíl v mediánu BMI byl dokonce 15,1 (Tab. 2). Průměrný pokles hmotnosti po roce sledování představoval 29,6 kg.Průměrná hodnota excess body weight (EBW) byla 54,7 kg a průměrná hodnota excess weight loss (%EWL) činila 58,96 %. U 16 pacientů bylo nutné zavést drenáž, z toho ve 13 případech (4,66%) byl použit kapilární drén, jednou drén dle Redona a jednou kapilární drén po revizní operaci. U jednoho pacienta byl použit rukavicový drén, který byl vložen do podkoží kožní incize po extrakci resekovaného žaludku. Peroperačníkomplikace se vyskytly u 10 pacientů (3,58 %). U 4 pacientůdošlo tahem za cíp omenta k deserozaci horního pólu sleziny, u 2 pacientů k deserozaci žaludku, u jednoho k iatrogennímu poškození transverza při insuflaci kapnoperitonea, u jednoho pacienta k deserozaci levého jaterního laloku, u jednoho k pora - nění periferního žlučovodu a u jednoho operovaného k termickému poranění zadní stěny žaludku. Všechny peroperační komplikace byly vyřešeny v rámci primární operace. Periferní žlučovod byl identifikován a uzavřen parenchymatózním stehem. Termické poškození žaludku bylo v oblasti zadní stěny, která se při tubulizaci odstranila, ale i přesto byl ještě použit pletený vstřebatelný steh na „zanoření“ žaludeční stěny remnantu žaludku v oblasti přiléhající ke koagulačnímu poranění.
V současné době je snaha o rozvoj miniinvazivní chirurgie při zachované kvalitě a radikalitě chirurgické léčby. To s sebou přináší pro pacienta nesporné výhody, zejména minimální tubuizaci v dutině břišní, zkrácení délky hospitalizace, menší pooperační bolest, což jde ruku v ruce s nižším užíváním analgetik, a v neposlední řadě nižší riziko pooperačních ranných komplikací. Naší snahou je pacienty pooperačně dobře edukovat a propouštět co nejdříve do domácího ošetřování. To se odrazilo i při porovnání délky hospitalizace v první a druhé pětileté periodě sledování. Zatímco průměrná doba hospitalizace celého souboru byla 4,55 dne a medián 4 dny, tak jestliže soubor rozdělíme na pacienty operované od roku 2011 do konce roku 2015 a porovnáme se zbytkem souboru, tak rozdíl průměrné doby hospitalizace činí přesně 2 dny (5,61 vs. 3,61 dne). Počet pacientů operovaných v obou 5letých obdobích je srovnatelný a na 5% hladině významnosti není statisticky významný (131 vs. 148 pacientů). To ukazuje snahu chirurgů zavádět metodu ERAS i do bariatrické chirurgie, ale zachovat ji v rámci bezpečnosti a efektivity na maximální možné úrovni při stálé snaze zvyšovat pooperační kvalitu života operovaných pacientů. Průměrná doba follow-up byla 21,4 měsíce s mediánem 14 měsíců. Z follow-up bylo celkem vyloučeno 22 pacientů, kteří buďto nepodstoupili žádnou, nebo pouze jednu pooperační kontrolu. Celkem 76 pacientů (27,2 %) trpělo v předoperačním období kromě obezity mimo jiné i cukrovkou druhého typu. Naší snahou bylo rovněž zhodnotit vliv chirurgického přístupu k obezitě na zlepšení nebo dokonce vyléčení diabetu do 12 měsíců od zákroku. Za zlepšení jsme považovali snížení dávek nebo ukončení léčby diabetu pomocí perorálních antidiabetik (PAD) či inzulínu. Pokrok v kompenzaci byl zaznamenán u 28 pacientů a úplné vyléčení u dalších 17 pacientů. Celkem tedy u 57,8 % pacientů léčených předoperačně s diabetem druhého typu došlo podstoupením tubulizace žaludku ke zlepšení kompenzace nebo vyléčení diabetu do jednoho roku. Žádnou změnu v PAD nebo inzulinoterapii jsme pozorovali u 10 pacientů. Zde je ale nutno poznamenat, že 3 pacienti z této skupiny podstoupili zákrok necelých 5 měsíců před koncem follow-up a navíc v době celosvětové pandemie covid-19 nebylo zavedené schéma kontrol vždy možné dodržet. U jednoho pacienta došlo ke zhoršení kompenzace diabetu druhého typu a u 20 pacientů nebyla data dohledatelná (Tab. 3).
Table 3. Vliv laparoskopické tubulizace žaludku na diabetes melitus druhého typu
Tab. 3: Impact of laparoscopic sleeve gastrectomy on type two diabetes mellitus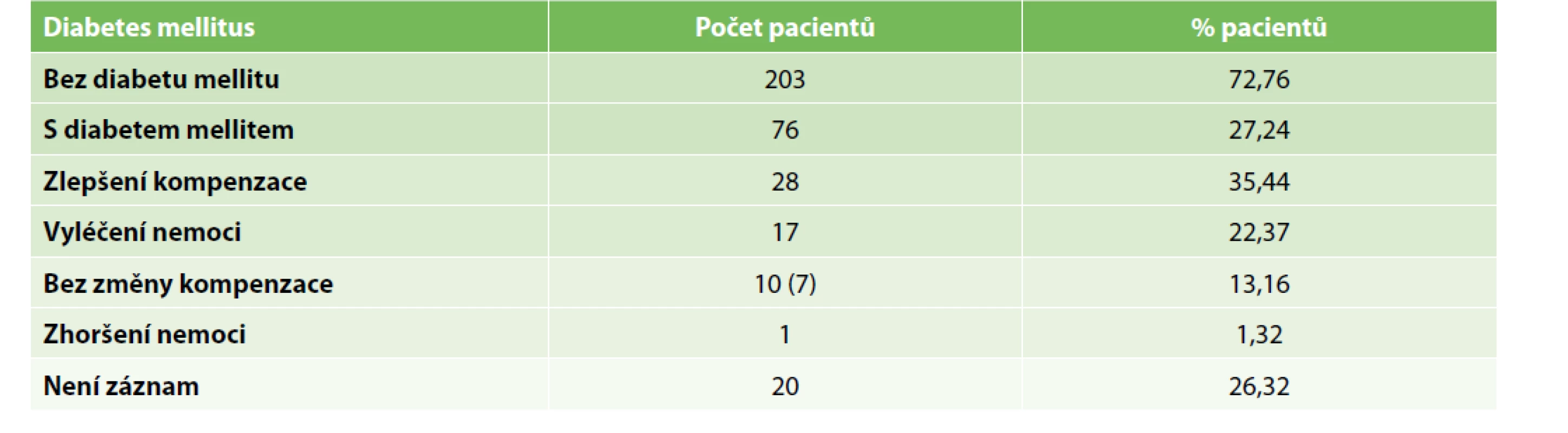
Pooperační komplikace jsme sledovali ve dvou rovinách, a to časné (do 3 měsíců od operace) a střednědobé (do 1 roku pooperačně) (Tab. 4). Nejčastější nežádoucí časnou komplikací byla pyróza. Vyskytla se u 20,8 % operovaných pacientů. Gastroezofageální reflux (GERD) je častým tématem a sledovanou veličinou recentních i dávnějších studií souvisejících s laparoskopickou tubulizací žaludku. U 11 pacientů z našeho souboru se vyskytlo intermitentní zvracení. Ve skupině střednědobých komplikací se ale zvracení objevilo pouze u 2 pacientů. Při detailnějším rozboru bylo zjištěno, že se tak dělo na základě nedodržování dietních opatření. U jednoho pacienta šlo o exces v objemu přijaté potravy a u druhého zvracení po dietní chybě – tučné jídlo. Z dalších časných komplikací se vyskytly obstipace, průjem, dysfagie. U 8 pacientů došlo k anemizaci, 2 z nich si vyžádali revizní operaci. Jeden pro známky počínajícího hemorhagického šoku již v den primární operace. Byla provedena hemostáza tepenného zdroje krvácení z oblasti resekční linie. U druhého byla nutná revize 2. pooperační den pro ultrasonografický nález hemoperitonea. Peroperační nález koreloval se zobrazovacím vyšetřením a potvrdil přítomnost 650 ml koagul v oblasti levého subfrenia. Aktivní „leak“ krve z resekční linie již nebyl nalezen. Jednomu pacientovi byly aplikovány 4 krevní transfuze a u jednoho byla nutná readmise 2 týdny od primární operace pro intraabdominální hematom – postupováno bylo konzervativně. U 165 pacientů se žádné pooperační komplikace nevyskytly a u 22 pacientů vzhledem k době follow-up nebyly dohledatelné.
Table 4. Časné a střednědobé pooperační komplikace
Tab. 4: Early and mid-term complications after laparoscopic sleeve gastrectomy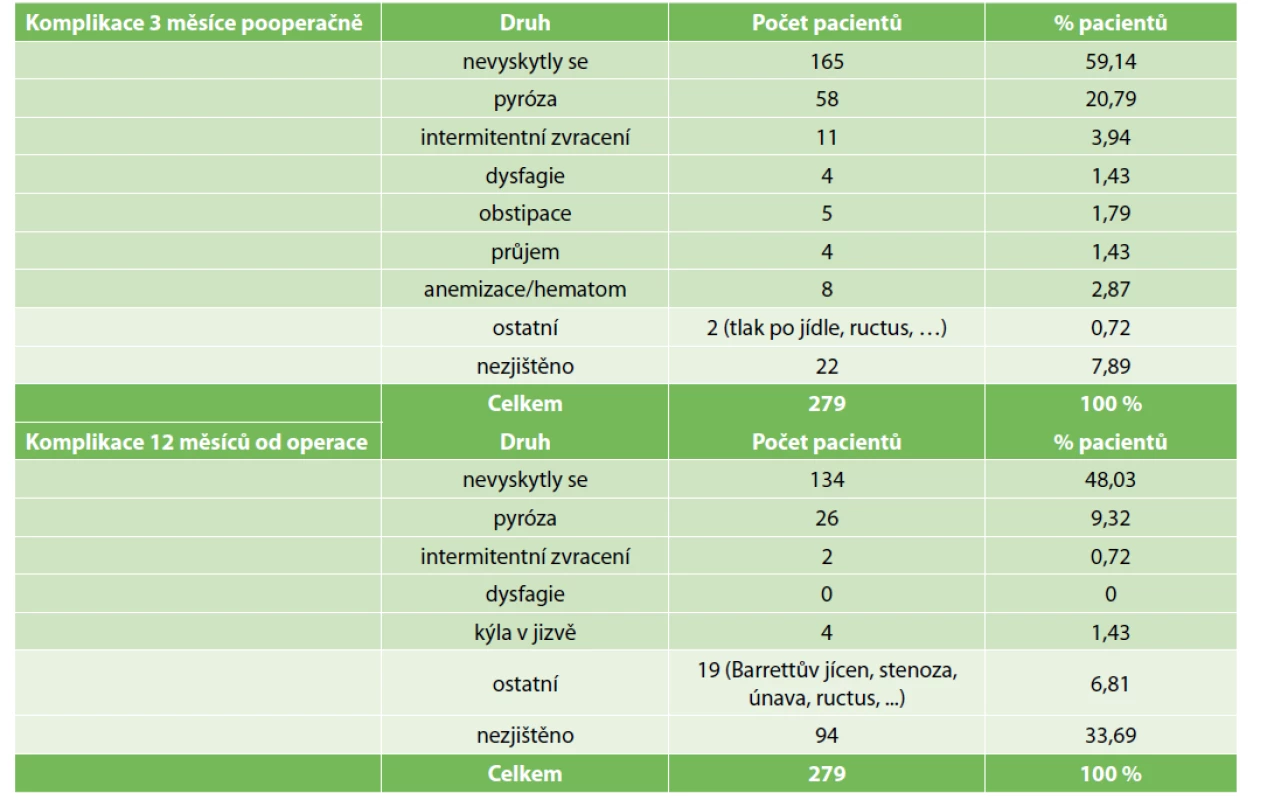
Z analýzy střednědobých pooperačních komplikací je zřetelný procentuální pokles výskytu pyrózy (9,32 % pacientů). Na druhou stranu je třeba podotknout, že se zvýšil počet pacientů, u kterých nebyl údaj o pyróze dohledatelný (33,7% pacientů).
DISKUZE
Z uvedené studie lze vyvodit, že laparoskopická tubulizace žaludku má v horizontu 1 roku po operaci ve většině případů velice dobrý efekt na hmotnostní redukci (průměrná ztráta na váze téměř 30 kg). Doba hodnoceného follow-up je limitací naší práce. Vzhledem k délce sledované periody (10 let) je follow-up 12 měsíců poměrně krátký. Určité procento pacientů po přechodném snížení hmotnosti opět přibere na váze. Ze studie Bark AA, et al. plyne, že 14 % pacientů po LSG přibere do 5 let alespoň 10 % minimální, pooperačně dosažené váhy. Za hlavní rizikové faktory opětovného zvyšování hmotnosti označuje statisticky významně vyšší věk, nižší maximální ztrátu hmotnosti (maximum weight loss), nepřizpůsobení stravovacích návyků, větší objem remnantu tubulizovaného žaludku a těhotenství [5].
V porovnání se zahraniční a českou literaturou bylo v našem souboru dosaženo srovnatelné hodnoty %EWL. Dle metaanalýzy Golzarand M, et al., kteří sledovali úbytek hmotnosti v dostupné literatuře, bylo průměrné %EWL v horizontu minimálně 5 let po LSG 53,25 %. Do analýzy zařadili celkem 80 studií. %EWL po RYGB minimálně 5 let po výkonu bylo 62,58 % [6]. Dle studie českých autorů Kasalický, M et al., kteří sledovali vliv míry restrikce žaludku na pokles hmotnosti, bylo dosaženo %EWL 50,8 % u skupiny s „minor sleeve restriction“ a 66,8 % u skupiny s „major sleeverestriction“ [7]. Dle jiné studie Michalský D, et al., kteří sledovali mimo jiné úbytek na váze u pacientů s nebo bez radikální resekce antrum pyloricum žaludku při LSG, byl %EWL 12 měsíců po výkonu 61,2 %, respektive 62,5 % [8].
Kromě výrazného a dlouhodobého poklesu hmotnosti má bariatrie další příznivý efekt i v kompenzaci dalších onemocnění. Dle studie Salminen P, et al. došlo ke kompletní nebo částečné remisi diabetes mellitus II. typu u 37 % pacientů po LSG, a dokonce u 45 % pacientů po gastrickém bypassu [9]. V našem souboru pacientů bylo zlepšení diabetu zaznamenáno téměř u 60 % pacientů. Dle již zmiňované studie finských autorů došlo k redukci medikace užívané pro dyslipidemii u 47 % a pro hypertenzi u 29 % respondentů. Dle studie Samson R, et al. došlo k vyléčení arteriální hypertenze u více než 1/3 operovaných pacientů [9,10]. Naše studie vliv operace na dislipidemii ani hypertenzi nehodnotila, při sběru dat si ale autoři všimli častého zlepšení arteriální hypertenze projevující se snížením dávek užívaných antihypertenziv u pacientů po LSG.
Dle publikace Francisca A Guzman-Prunedy, et al. není konsenzus mezi jednotlivými studiemi, pokud jde o výskyt a závažnost GERD po LSG. Je ale jasné, že u některých pacientů se refluxní nemoc rozvine po bariatrickém výkonu de novo a pacienti s preexistujícím GERD mohou mít přetrvávající nebo dokonce progredující potíže. Zatímco většina z nich může být úspěšně léčena medikamentózně, u části bývá třeba ke zmírnění příznaků provést revizní endoskopický nebo chirurgický zákrok [11].
Ve skupině střednědobých komplikací jsme zaznamenali pouze 2 pacienty s endoskopicky verifikovaným Barrettovým jícnem, resp. stenózou sleevu. Dle studie rakouských autorů publikované v Obesity surgery v roce 2017, kteří sledovali 43 pacientů po laparoskopické tubulizaci žaludku, museli u 14 % případů provést konverzi výkonu na RYGB pro nezvladatelný reflux v horizontu do 130 měsíců pooperačně. Deset dalších pacientů trpělo symptomatickým refluxem. De novo hiátová hernie se objevila u 45 % operovaných a Barrettova metaplázie jícnu u 15 % [12].
Publikace Termine P, et al. hodnotila celkem 5235 pacientů operovaných LSG v letech 2011–2019 rozdělených do dvou skupin a sledovala symptomatické stenózy sleevů. Celkem byl v obou skupinách identifikován výskyt stenóz u 2,15 % pacientů. Ve 64 % se jednalo o organické stenózy, zbytek představovaly stenózy funkční [13]. V našem souboru byla zjištěna dysfagie u 4 pacientů ve skupině komplikací do 3 měsíců, po 12 měsících jsme nenašli žádného pacienta s potížemi při polykání. U všech 4 případů byla provedena endoskopická kontrola, u dvou s nálezem organické a dvou funkční stenózy. Organické striktury byly ovlivnitelné endoskopickou balonovou dilatací. Dle studie Sethi M, et al. byla 30denní readmise pacientů po LSG 3,6 % a z toho 42 % pacientů bylo znovu hospitalizovaných pro komplikace typu selhání resekční linie, krvácení, trombózy mezenterické žíly etc. [14]. Dle studie Rebibo L, et al. recentní práce reportují výskyt kýly v jizvě po trokaru u 0−45,2% pacientů. Samotný autor zkoumal výskyt kýl v jizvě po 12mm trokaru u skupiny bez uzavření a se suturou fascie. Incidenci incizionální kýly zaznamenal u 8,1 % (skupina s uzavřením fascie), respektive u 17 % (skupina bez uzavření fascie) pacientů [15]. V našem souboru byl výskyt incizionální hernie zaznamenán pouze u 4 pacientů.
ZÁVĚR
Laparoskopická tubulizace žaludku se zdá být nejen bezpečnou metodou léčby nadváhy, ale také efektivní terapií přidružených nemocí, jako je diabetes mellitus druhého typu u spolupracujících pacientů. Procento excess weight loss, výskyt závažných pooperačních komplikací a časných závažných pooperačních komplikací v našem souboru koreluje s celosvětovými statistikami [16]. Dnes nejčastěji prováděný bariatrický výkon má v porovnání s ostatními bariatrickými operacemi, které mají srovnatelné výsledky v %EWLa léčbě komorbidit, výhody v relativně krátké learnig curve, představující 60 provedených výkonů potřebných k získání bezpečné erudice [17]. Relevantním problémem po daném typu metabolického chirurgického zákroku v rámci dlouhodobých komplikací se ukazuje být gastroezofageální reflux a de novo vznik hiátové hernie a z toho plynoucí následky, jako možnost rozvoje Barrettova jícnu nebo na léky nereagující GERD s nutností revizní operace. Rozvoj jednodenní a miniinvazivní chirurgie má pozitivní vliv na délku hospitalizace pacientů a jejích dřívější návrat k běžnému životu, což se odrazilo i na našem souborů pacientů při porovnání obou 5letých period.
Seznam zkratek
BMI – body mass index
EBW – excess body weight
ERAS – enhanced recovery after surgery
EWL – excess weight loss
GERD – gastroespohageal reflux disease
LSG – laparoskopic sleeve gastrectomy
OAGB – one anastomosis gastric bypass
PAD – perorální antidiabetické léky
RYGB – Roux-en-Y gastric bypass
SADI-S – single anastomosis duodeno-ileal bypass with sleeve gastrectomy
T2DM – type two diabetes mellitus
ÚVN – Ústřední vojenská nemocnice – Vojenská fakultní nemocnice Praha
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Jaroslav Pažin
Chirurgická klinika 2. LF UK a ÚVN, Praha
U vojenské nemocnice 1200
160 00 Praha 6
e-mail: pazin.jaroslav@uvn.cz
Sources
1. Conway B, Rene A. Obesity as a disease: no lightweight matter. Obesity Reviews 2004;5(3):145–151. doi: 10.1111/j.1467 - 789X.2004.00144.x.
2. Caballero B. Humans against obesity: Who will win? Adv Nutr. 2019 Jan; 10 (Suppl 1): S4–S9. doi: 10.1093/advances/ nmy055.
3. Angrisani L, Santonicola A, Iovino P, et al. Bariatric surgery survey 2018: Similarities and disparities among the 5 IFSO chapters. Obes Surg. 2021 Jan 12 : 1–12. doi: 10.1007/s11695-020-05207-7. Epub ahead of print.
4. Chung AY, Thompson R, Overby DW, et al. Sleeve gastrectomy: Surgical tips. Journal of Laparoendoscopic & Advanced Surgical Techniques 2018;28(8).930–937. doi: 10.1089/lap.2018.0392. Epub 2018 Jul 13.
5. Guzman-Pruneda FA, Brethauer SA. Gastroesophageal reflux after sleeve gastrectomy. 2021 Feb;25(2):542−550. doi: 10.1007/s11605-020-04786-1.
6. Sethi M, Patel K, Zagzag J, et al. Thirty-day readmission after laparoscopic sleeve gastrectomy—a predictable event? J Gastrointest Surg. 2016 Feb;20(2):244−252. doi: 10.1007/s11605-015-2978-x.
7. Rebibo L, Demouron M, Dembinski J, et al. Impact of routine 12 mm epigastric trocar site closure on incisional hernia after sleeve gastrectomy: A prospective before/after study. Obes Surg. 2019 Nov;29(11):3500−3507. doi: 10.1007/ s11695-019-03971-9.
8. Bakr AA, Fahmy MH, Elward AS, et al. Analysis of medium-term weight regain 5 years after laparoscopic sleeve gastrectomy. Obes Surg. 2019 Nov;29(11):3508−3513. doi: 10.1007/ s11695-019-04009-w.
9. Golzarand M, Toolabi K, Farid R. The bariatric surgery and weight losing: a meta - analysis in the long - and very long-term effects of laparoscopic adjustable gastric banding, laparoscopic Roux-en-Y gastric bypass and laparoscopic sleeve gastrectomy on weight loss in adults. Surg Endosc. 2017 Nov;31(11):4331−4345. doi: 10.1007/s00464-017-5505-1.
10. Kasalicky M, Dolezel R, Vernerova E, et al. Laparoscopic sleeve gastrectomy without over-sewing of the staple line is effective and safe. Wideochir Inne Tech Maloinwazyjne 2014 Mar;9(1):46−52. doi: 10.5114/wiitm.2014.40387.
11. Michalsky D, Dvorak P, Belacek J, et al. Radical resection of the pyloric antrum and its effect on gastric emptying after sleeve gastrectomy. Obes Surg. 2013 Apr;23(4):567−573. doi: 10.1007/s11695 - 012-0850-6.
12. Salminen P, Helmiö M, Ovaska J, et al. Effect of laparoscopic sleeve gastrectomy vs laparoscopic Roux-en-Y gastric bypass on weight loss at 5 years among patients with morbid obesity: The SLEEVEPASS randomized clinical trial. JAMA 2018 Jan 16;319(3):241−254. doi: 10.1001/ jama.2017.20313.
13. Samson R, Milligan G, Lewine E, et al. Effect of sleeve gastrectomy on hypertension. J Am Soc Hypertens. 2018 Nov;12(11):e19−e25. doi: 10.1016/j. jash.2018.09.007.
14. Felsenreich DM, Kefurt R, Schermann M, et al. Reflux, sleeve dilation, and Barrett‘ s esophagus after laparoscopic sleeve gastrectomy: Long-term follow-up. Obes Surg. 2017 Dec;27(12):3092−3101. doi: 10.1016/j.jash.2018.09.007.
15. Termine P, Boru CE, Turcu F, et al. The impact of the surgical technique on stenosis after laparoscopic sleeve gastrectomy: a single center study on 5235 patients. Minerva Surg. 021 Feb;76(1):43-49. doi: 10.23736/S0026-4733.20.08505-3.
16. Emile SH, Elfeki H, Elalfy K, et al. Laparoscopic sleeve gastrectomy then and now: An updated systematic review of the progress and short-term outcomes over the last 5 years. Surg Laparosc Endosc Percutan Tech. 2017 Oct;27(5):307−317. doi: 10.1097/SLE.0000000000000418.
17. Carandina S, Montana L, Danan M, et al. Laparoscopic sleeve gastrectomy learning curve: Clinical and economical impact. Obes Surg. 2019 Jan;29(1):143−148. doi: 10.1007/s11695-018-3486-3.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2021 Issue 5-
All articles in this issue
- Vojenská chirurgie ve vojenské nemocnici
- Minimally invasive pancreatic resection in the light of evidence − state of the art
- Negative pressure wound therapy updates for 2021
- Robotic-assisted surgery for rectal cancer − results of a non-randomized study
- Ten years of laparoscopic sleeve gastrectomy at the Military University Hospital in Prague
- Posttraumatic intercostal pulmonary herniation – case report
- Penetrating abdominal trauma – selected case reports
- Pancreatic head resections in the setting of celiac axis stenosis: Case report and review of literature
- The impact of the Covid-19 pandemic on hernia surgery in the University Hospital in the Czech Republic
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Negative pressure wound therapy updates for 2021
- Posttraumatic intercostal pulmonary herniation – case report
- Penetrating abdominal trauma – selected case reports
- Ten years of laparoscopic sleeve gastrectomy at the Military University Hospital in Prague
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

