-
Medical journals
- Career
SADIS − Single anastomosis duodeno ilealis sleeve gastrectomy, jako druhý krok po sleeve gastrectomy
Authors: M. Kasalický 1,2; E. Koblihová 1; J. Pažin 1
Authors‘ workplace: Chirurgická klinika 2. lékařské fakulty Univerzity Karlovy a Ústřední vojenská nemocnice, Praha 1; Fakulta zdravotníctva a sociálnej práce, Trnavská univerzita 2
Published in: Rozhl. Chir., 2019, roč. 98, č. 2, s. 52-57.
Category: Original articles
Overview
Úvod:
V současné době je nejpopulárnější bariatrickou metodou tubulizace žaludku − sleeve gastrectomy. V případě, že je efekt sleeve gastrectomy (SG) u těžce obézního jedince nedostatečný, tedy nedošlo k uspokojivému poklesu hmotnosti, zlepšení metabolického syndromu nebo pacient opět přibírá na hmotnosti, poskytuje bariatrie možnost druhého kroku. Jednou z možností je malabsorpční metoda biliopankreatické diverze (BPD) typu SADIS.
Metoda:
Od roku 2009 do roku 2017 bylo na našem pracovišti provedeno u morbidně obézních pacientů celkem 327 operací typu sleeve gastrectomy. Od poloviny roku 2011 do konce roku 2017 byla u 37 (11,3 %) nemocných po SG, u kterých nedošlo k uspokojivému efektu po SG, v intervalu 23 (15−48) měsíců provedena jako druhý krok BPD typu SADIS. V průběhu dvou let po reoperaci byl u všech nemocných sledován pokles hmotnosti, změna BMI (Body Mass Index) a změna hladiny glykovaného hemoglobinu (HbA1c).
Výsledky:
Celkem bylo hodnoceno 31 (83,7 %) pacientů, ostatní byli vyřazeni pro nedostatečný „follow-up“ (FU) nebo pro krátkou dobu od operace. Po dvou letech od SADIS byl průměrný %EBMIL 47,1 (41,5−52,7) %, průměrný %EWL byl 73,9 (65,1−83,7) %, průměrný výsledný BMI byl 29,4 (24,6−38,2) kg/m2, tedy průměrný pokles BMI o 9,3 (2,9−14,1) kg/m2. Průměrná hladina HbA1c byla 37,9 (28−42) mmol/mol, DM2 byla vyléčena u 20 (64,5 %) pacientů.
Závěr:
Biliopankreatická diverze typu SADIS nabízí dostatečný efekt poklesu hmotnosti a zlepšení metabolického syndromu u nemocných, u kterých tento efekt po SG nebyl dostatečný. Oproti klasické biliopankreatické diverzi typu duodenal switch je SADIS technicky jednodušší metoda s menším výskytem komplikací a s přijatelnou mírou malnutrice.
Klíčová slova:
morbidní obezita – cukrovka – bariatrie – sleeve gastrectomy – SADIS
Úvod
Na základě údajů Světové zdravotnické organizace (WHO − World Health Organization) bylo opakovaně publikováno, že současná pandemie obezity a cukrovky druhého typu není na ústupu, ale právě naopak a nelze v krátké době očekávat její oslabení. Obezita je současnou nejčastější multifaktoriálně podmíněnou metabolickou chorobou. Je definována jako chronické zánětlivé onemocnění, které je charakterizováno zmnožením tělesného tuku. Obezita vzniká vlivem pozitivní energetické bilance, a to snáze u jedinců s genetickou, obvykle polygenně podmíněnou dispozicí k hromadění tuku. Dnes je známo více typů obezity, ale běžná obezita se na výskytu otylosti podílí více než 90 %. Obezita způsobená onemocněním žláz s vnitřní sekrecí je vzácná, stejně jako je vzácná obezita monogenní. Velmi vzácné jsou hereditární syndromy, charakterizované mendelovskou dědičností, kterých bylo dosud určeno kolem dvaceti, z nich nejčastěji se vyskytujícím typem je Prader-Williho syndrom [1,2].
Z obezitologické nebo diabetologické praxe je známo, že významné dlouhodobé redukce hmotnosti u morbidně obézních nemocných (s diabetem druhého typu (DM2), nebo bez něho) lze dosáhnout neoperační léčbou jen ve výjimečných případech a je velmi obtížné tento úbytek na hmotnosti udržet. Konzervativní léčbou obezity se většinou daří redukovat nadváhu průměrně o 10−15 %. Při selhání konzervativní léčby obezity je zde již mnoho let možnost chirurgické léčby obezity. Bariatricko-metabolická chirurgie (bariatrie) je zvláště vhodná u morbidně obézních jedinců s BMI (Body Mass Index) větším než 40 kg/m2, respektive 35 kg/m2 [3].
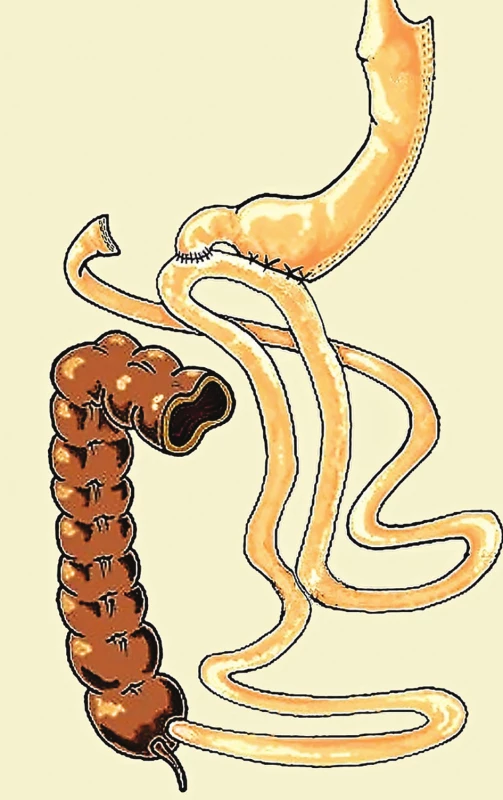
V současné době je nejpopulárnější bariatrickou metodou tubulizace žaludku – sleeve gastrectomy (SG), která se zdá být samostatnou vysoce efektivní a bezpečnou metodou pro většinu morbidně obézních pacientů, respektive jako metoda prvního kroku u super obézních pacientů s BMI nad 50, respektive nad 60 [4,5]. V případě, že je efekt SG u těžce obézního jedince nedostatečný, tedy nedošlo k uspokojivému poklesu hmotnosti, zlepšení metabolického syndromu nebo pacient opět přibírá na hmotnosti, poskytuje bariatrie možnost druhého kroku. Donedávna byla často jako druhý krok po SG používána malabsorpční metoda biliopankreatické diverze typu Duodenal switch (BPD/DS) (Obr. 1), jejímž prvním krokem vlastně SG je. Avšak vzhledem k tomu, že BPD/DS je značně invazivní metoda, tak v roce 2007 Sánchez-Pernaute publikoval první zkušenosti s modifikací metody BPD/DS na metodu SADIS (Single anastomosis duodeno ilealis bypass sleeve gastrectomy) (Obr. 2) [6,7]. Od té doby byly publikovány krátkodobé i dlouhodobé výsledky této metody s velmi uspokojivými výsledky na redukci hmotnosti a léčbu metabolického syndromu, především DM2. Kontraindikací SADIS je větší brániční kýla, gastroezofageální reflux, vředová choroba gastroduodena, přítomnost helicobacter pylory, jaterní cirhóza, nespecifický střevní zánět nebo výrazné zvětšení původní velikosti sleevu.
Image 1. Biliopankreatická diverze typu duodenal switch
Fig. 1: Biliopancreatic diversion, the duodenal switch type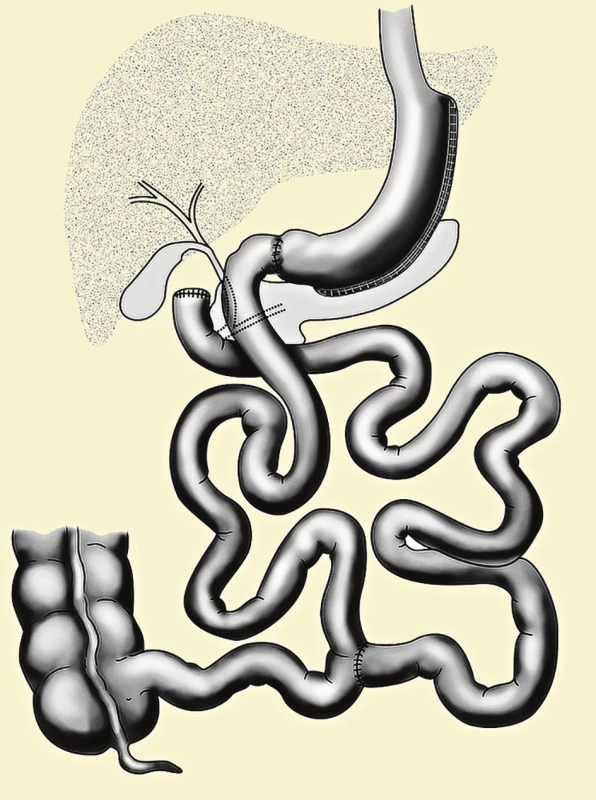
Metoda
Od roku 2009 do roku 2017 bylo na našem pracovišti provedeno u morbidně obézních pacientů celkem 327 operací typu sleeve gastrectomy. Z tohoto počtu bylo 241 žen a 86 mužů s průměrným věkem 43,6 (19−65) roku, průměrnou výškou 168,4 (151−192) cm, průměrnou hmotností 129,4 (96−184) kg a průměrným BMI 44,7 (34,1−71,9) kg/m2 (Tab. 1). Obezitou podmíněný DM2 mělo 71 (21,7 %) pacientů s průměrnou hladinou ranní glykemie 9,3 (7,2−14,1) mmol/l. Průměrná doba trvání DM2 u těchto nemocných byla 4,7 (1,5−7,5) roku. Z celkového počtu provedených SG bylo hodnoceno celkem 258 pacientů (79 %), 69 nemocných bylo vyřazeno pro nedostatečný „follow-up“(FU) nebo pro krátkou dobu od operace. Dva roky po SG byl průměrný %EBMIL (excess body mass index loss) 69,4 (24,5−119,2) % a průměrný %EWL (excess weight loss) 66,4 (22,7−113,2) % (Tab. 2).
Table 1. Demografické údaje nemocných před SG 2010−2017
Tab. 1: Demographics of the patients before SG 2010−2017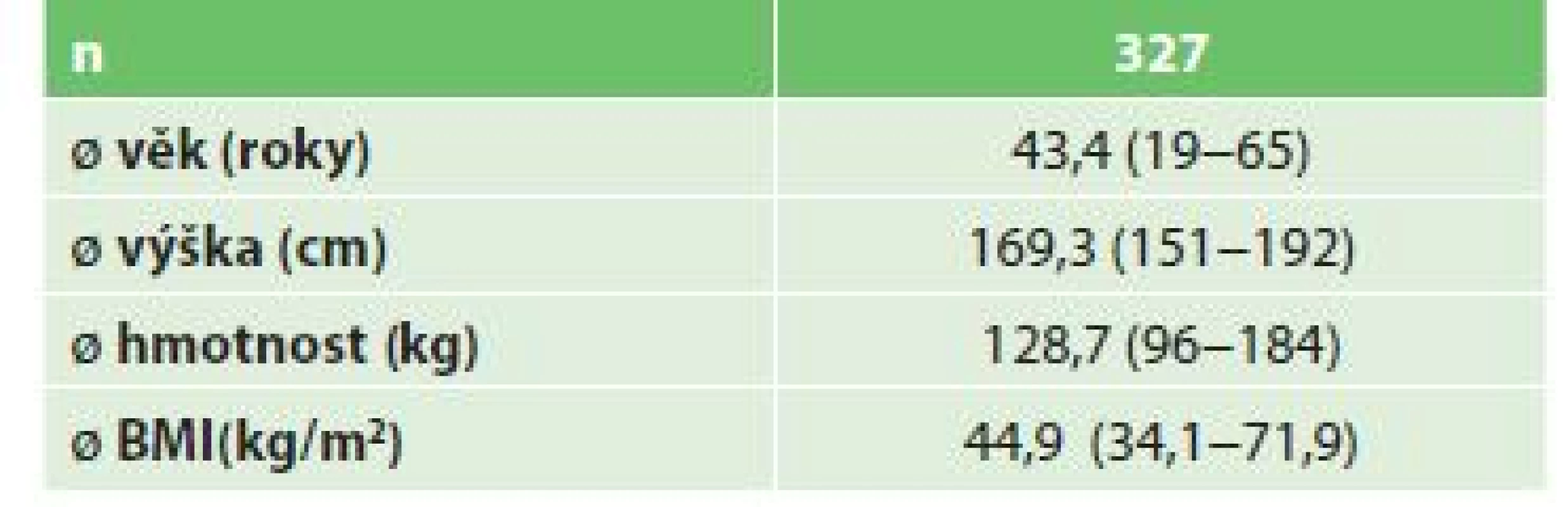
Table 2. Efekt SG na pokles hmotnosti (21 % pacientů vyřazeno pro nekompletní FU)
Tab. 2: Effectof SG on weightloss (21 % of patients lost from the FU)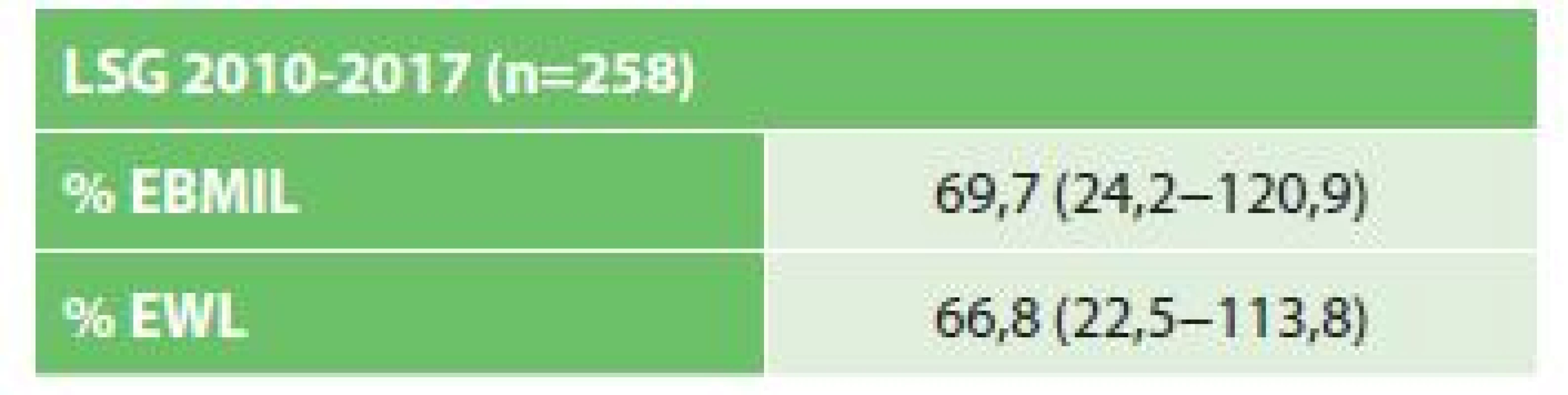
Od poloviny roku 2011 do konce roku 2017 byla u 37 (11,3 %) nemocných po SG (6 z nich byla SG provedena na jiném pracovišti), u kterých nedošlo k uspokojivému efektu tubulizace žaludku na cukrovku druhého typu a souhlasili s další bariatrickou operací, provedena biliopankreatická diverze typu SADIS. Několik pacientů bez DM2, u kterých SG nepřinesla uspokojivý efekt na pokles hmotnosti, metodu SADIS odmítli. Všichni nemocní byli indikováni multioborovým týmem ve složení: bariatrický chirurg, obezitolog nebo diabetolog, psycholog a nutriční specialista. U žádného pacienta nebyla zjištěna brániční kýla, gastroezofageální reflux, jaterní cirhóza, ulcerózní kolitida nebo Crohnova nemoc, chronické onemocnění žaludku. U všech bylo provedeno kompletní vyšetření před bariatrickou operací včetně gastroskopie a RTG vyšetření žaludku, které neprokázalo výraznější změnu velikosti tubulizovaného žaludku oproti pooperačnímu stavu.
Všichni obézní nemocní byli diabetici 2. typu s průměrnou hodnotou HbA1c 47,1 (42−53) mmol/mol, (22 pacientů mělo perorální antidiabetika (PAD), 13 nemocných bylo léčeno kombinací PAD a inzulinu, 2 nemocní měli prediabetes na dietě). (Norma HbA1c je <39 mmol/l). Průměrná doba trvání DM2 před SADIS, respektive před SG a SADIS, byla 4,7 roku (2−8) let. Průměrná doba od SG k druhému kroku SADIS bylo 23 (15−48) měsíců. Jednalo se o 21 žen a 16 mužů s průměrným věkem 48,5 (37−62) roku, průměrnou předoperační hmotností 119,6 (98−149) kg a průměrným BMI 40,3 (31,8−43,6) kg/m2 (Tab. 3).
Table 3. Demografické údaje pacientů před SADIS 2011−2017
Tab. 3: Demographics of the patients before SADIS 2011−2017
Nemocní byli po operaci sledováni týden, měsíc a následně v tříměsíčním intervalu po dobu dvou let, pak vždy po půl roce. U nemocných byl sledován pokles hmotnosti, změna BMI a změna hladiny HbA1c. Data byla získávána prospektivně a hodnocena retrospektivně metodou deskriptivní statistiky.
Operační metoda
Operace byly prováděny v celkové anestezii zkušeným anesteziologickým týmem vzhledem k tomu, že morbidně obézní pacienti jsou svojí těžkou obezitou primárně vysoce rizikoví. Všichni nemocní měli odpovídající prevenci tromboembolické choroby. Po uvedení do celkové anestezie byla zavedena nasogastrická sonda. Během operace byli nemocní standardně monitorováni. Pacienti byli uloženi na operačním stole do anti Trendelenburgovy polohy a zajištěni tak, aby bylo možno během operace měnit jejich polohu.
Operace začínala incizí mírně vpravo nad pupkem a pomocí Verressovy jehly bylo založeno kapnoperitoneum 14 mmHg (rtuti) a zaveden 10mm trokar pro videolaparoskop a dále 4 pracovní trokary (Obr. 3). Vysokoenergetickým nástrojem (bipolární koagulace, harmonický skalpel), nůžkami nebo háčkem bylo dle potřeby uvolněno antrum a duodenum z eventuálních srůstů. Po odměření 4−5 cm od pyloru bylo šetrně mobilizováno duodenum tak, aby bylo možno projít za jeho zadní stěnou na druhou stranu a pomocí lineárního stapleru (60 mm, modrá nebo béžová náplň) duodenum přerušit. V případě, že měl nemocný velmi silné a tučné omentum, bylo omentum protnuto až k orálnímu transverzu směrem k přerušenému duodenu. (Někteří autoři protětí omenta nepovažují za nezbytné). Po změně polohy nemocného bylo od ileokolického přechodu odměřeno na ileu 250 cm a v tomto místě byla vytvořena ručně šitá antekolická duodeno-ileální anastomóza koncem do strany ve dvou vrstvách pokračujícím vstřebatelným stehem (Obr. 4). Následně byla pomocí fyziologického roztoku s metylenovou modří, která byla do žaludku instalována pomocí nasogastrické sondy, provedena tlaková zkouška těsnosti anastomózy. Třemi nebo čtyřmi stehy byla přívodná klička ilea fixována k části antra tubulizovaného žaludku. Za anastomózou byl protažen kapilární drén. Po výplachu, odsátí a kontrole krvácení bylo kapnoperitonenum zrušeno a operace byla ukončena suturou incizí kůže. Nasogastrická sonda byla většinou ponechána do druhého dne.
Image 3. Pozice trokarů při SADIS 10mm − port pro video, 12–15mm − port pro stapler
Fig. 3: SADIS – position of the trocars 10mm − port for video, 12−15mm − port for the stapler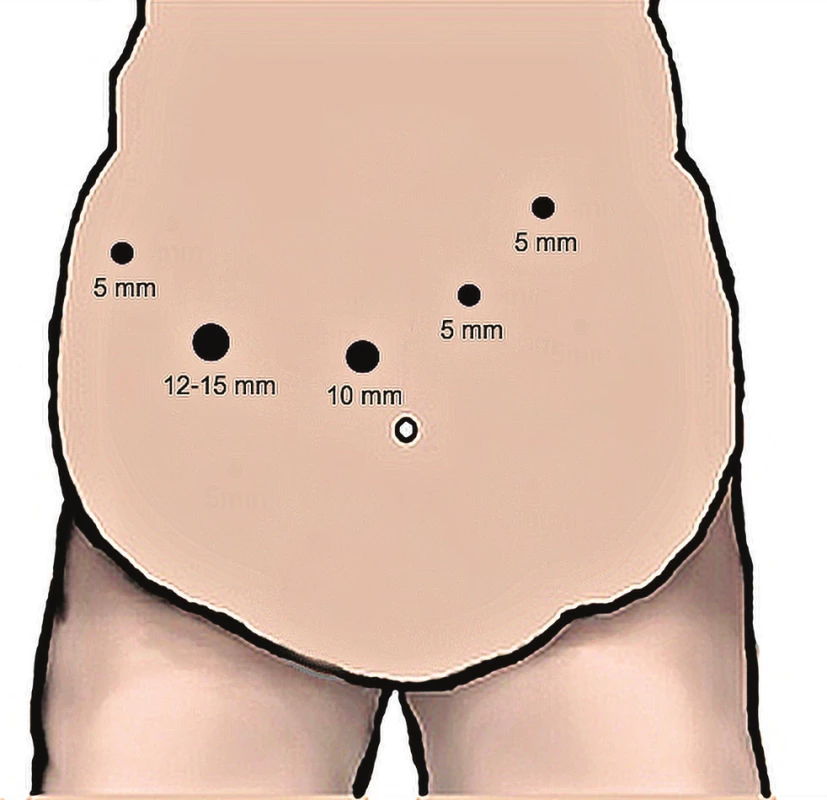
Image 4. Ručně šitá duodeno-ileální anastomóza
Fig. 4: Hand-sewn duodeno-ileal anastomosis
Nemocní byli uloženi na jednotku intenzivní péče k další léčbě a monitoraci. Antibiotika byla podána jen v jedné dávce společně s premedikací. Druhý pooperační den bylo u všech nemocných provedeno radiologické vyšetření horní části zažívacího traktu vodnou kontrastní látkou.
Výsledky
U žádného pacienta se nevyskytly závažné peroperační ani pooperační komplikace, jen v jednom případě měl nemocný první pooperační den jednorázovou melenu, ale bez výrazného poklesu hodnoty hemoglobinu a jeho klinický stav si nevyžádal krevní transfuzi. Průměrný operační čas byl 148 (120−195) minut, obnovení činnosti zažívacího traktu bylo průměrně 2,4 (1−4) dne a průměrná délka hospitalizace byla 5 (4−7) dní.
Po propuštění měli všichni pacienti 14 dní tekutou, až řídce kašovitou dietu, následně během dalších 14 dní přešli přes kašovitou dietu na redukční dietu s nízkým obsahem tuků. Dieta byla doplněna o nutriční multivitaminová aditiva se stopovými prvky. V případě potřeby byl podáván i vitamin D3 nebo preparáty železa.
Od operace byli nemocní sledováni týden, měsíc a následně v tříměsíčním intervalu po dobu dvou let, pak vždy po půl roce. Průměrná doba FU byla 26 (6−59) měsíců.
Celkem bylo hodnoceno 31 (83,7 %) pacientů, ostatní byli vyřazeni pro nedostatečný FU nebo pro krátkou dobu od operace. Dva roky po SADIS byl průměrný %EBMIL 47,1 (41,5−52,7) %, průměrný %EWL byl 73,9 (65,1−83,7) %, průměrný výsledný BMI byl 29,4 (24,6−38,2) kg/m2, tedy průměrný pokles BMI o 9,3 (2,9−14,1) kg/m2. Průměrná hladina HbA1c byla po dvou letech 37,9 (28−42) mmol/mol (Tab. 4). Tedy za dva roky po operaci byla DM2 vyléčena u 20 (64,5 %) pacientů, z nichž bylo před operací 18 pacientů léčeno PAD a dva pacienti PAD a inzulinem. Tedy u nemocných léčených jen PAD došlo k vyléčení v 90 %, kdežto u pacientů léčených PAD a inzulinem byla cukrovka vyléčena jen v 22 %. U ostatních nemocných došlo k výraznému zlepšení DM2 a redukci její terapie.
Table 4. Průměrný %EBMIL, %EWL, BMI a HbA1c 3, 6, 12, 18 a 24 měsíců po SADIS (n=31)
Tab. 4: Average %EBMIL, %EWL, BMI and HbA1c 3, 6, 12, 18 and 24 months after SADIS (n=31)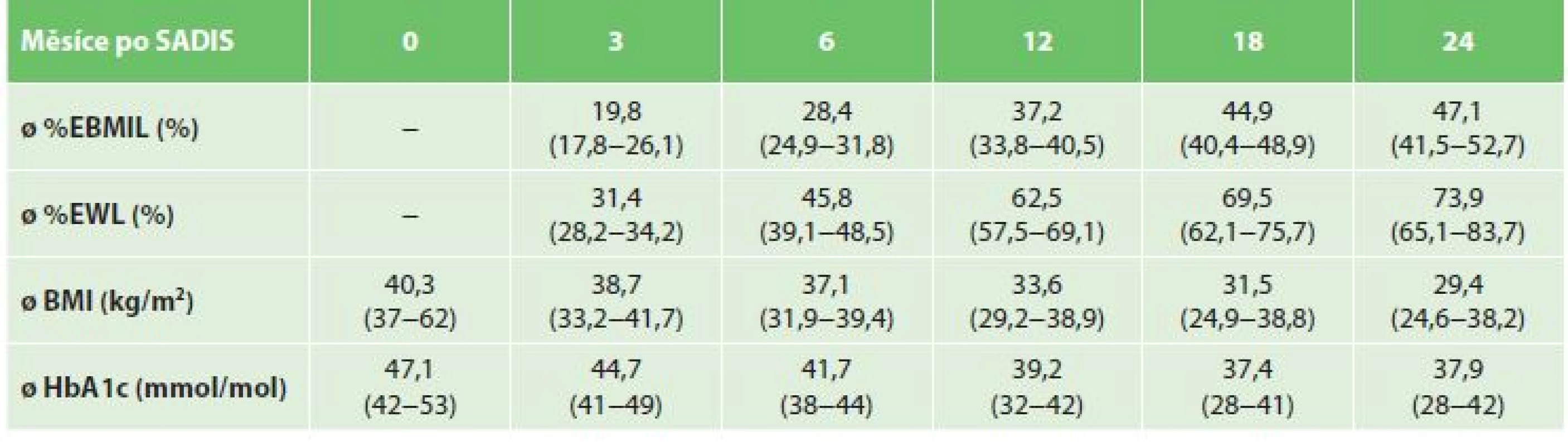
Diskuze
Bariatrická chirurgie v posledním desetiletí prokázala svou nezastupitelnou úlohu v léčbě pacientů s těžkou obezitou, a to nejen vlastním snížením hmotnosti, ale i přímým vlivem na řadu přidružených onemocnění. Tuto skutečnost dokládají mimo jiné studie SOS (Swedish Obesity Subject study), která porovnávala dlouhodobé vlivy konzervativní a chirurgické léčby obezity [8]. Na základě získaných zkušeností z této, ale i z řady jiných studií bylo doporučeno vycházet při dlouhodobém hodnocení efektu bariatrické metody na redukci hmotnosti z procentuálního poklesu nadváhy %EWL, nebo z procentuálního poklesu rozdílu hodnoty aktuálního BMI přesahujícího 25 kg/m2 %EBMIL.
- %EWL = [(celková hmotnost v kg – pooperační hmotnost v kg) / počáteční nadváha v kg] x 100.
- %EBMIL = 100 – [(pooperační BMI – 25/počáteční BMI – 25) x 100 ].
Například u současné nejpopulárnější bariatricko-metabolické metody SG je v různých studiích po dvou a více letech od operace uváděn průměrný %EBMIL mezi 59,3−72,5 %.
U obézních nemocných, u kterých nedošlo k dostatečnému poklesu hmotnosti po tubulizaci žaludku, respektive u kterých nedošlo k uspokojivému zlepšení DM2, je možno provést jako druhý krok metodu SADIS. Shoar ve svém článku, na základě rozboru 13 studií, uvádí po dvou letech po SADIS průměrný %EWL 85 (72−100) % [9]. Balibrea ve svém článku hodnotícím střednědobé výsledky po SADIS uvádí po dvou letech %EBMIL 49,7 % [10]. V našem souboru pacientů 2 roky po SADIS byl %EWL 73,9 (65,1−83,7) % a %EBMIL 47,1 (41,5−52,7) %.
Hladiny glykemie nalačno i hladiny HbA1c se po operaci velmi rychle zlepšovaly. Po dvou letech po SADIS byla DM2 vyléčena u 20 (64,5 %) pacientů. Většina těchto nemocných byla před operací léčena jen PAD. Nicméně i po dvou letech byla u některých z nich ponechána minimální dávka metforminu, což v současnosti není v kontradikci k vyléčení DM2 [11]. U ostatních nemocných došlo k výraznému zlepšení kompenzace diabetu a ke snížení terapie.
Sánchez-Pernaute [12] uvádí vyléčení DM2 po dvou letech od SADIS v 77 %, z toho v 97 % u pacientů léčených jen PAD a v 54 % u pacientů, kteří již měli terapii inzulinem. V našem souboru po dvou letech byla DM2 vyléčena u 64,5 % pacientů, z toho v 90 % u pacientů léčených PAD a v 22 % u pacientů léčených PAD a inzulinem. Shoar [9] ve svém článku uvádí vyléčení DM2 po SADIS v 74,12 % a Lee [13] uvádí dokonce v 93 % vyléčení cukrovky. Porovnání výsledků v léčbě DM2 metodou SADIS mezi jednotlivými autory je velmi obtížné pro velkou variabilitu jednotlivých souborů, jako je délka trvání diabetu a charakter jeho léčby, anebo značnou rozdílnost kritérií, která definují vyléčení nebo zlepšení cukrovky.
U pacientů po SG, u kterých tato metoda nevyvolala potřebný léčebný efekt na redukci hmotnosti nebo na léčbu DM2, je možnost provést buď re-sleeve gastrectomy, nebo bandáž proximální části tubulizovaného žaludku, nebo gastrický bypass (GBP) (Roux-Y gastrický bypass nebo bypass typu „one anastomosis gastric bypass“), nebo malabsorpční metodu biliopankreatické diverze typu duodenálního switche (BPD/DS), nebo nověji SADIS. Sánchez-Pernaute vysvětluje menší výskyt komplikací a zkrácení operačního času u SADIS, tím že u této metody je jen jedna anastomóza, kdežto u BPD/DS je třeba vytvořit anastomózy dvě. Asi proto někteří autoři BPD/DS považují za technicky obtížnější operaci s vyšším výskytem pooperačních komplikací.
Jako nejčastější pozdní komplikace po BPD/DS jsou uváděny různě závažné deficity vitaminů a mikronutrientů, proteino-kalorická malnutrice nebo vzácně ileus na tenkém střevě. Chronické průjmy po BPD/DS nebývají tak časté, častější mohou být například u nemocných po cholecystektomiích, kdy do střeva neustále odtéká žluč, která se nestačí v ileu vstřebat a může dráždit tračník k usilovnější peristaltice. Steatorhea, někdy impulzivní, se může vyskytovat u pacientů, kteří nedodržují doporučenou dietu s velmi nízkým obsahem tuků [14]. Všechny tyto komplikace se sice mohou také vyskytovat u pacientů po SADIS, ale v signifikantně menší míře. Nicméně vzhledem k tomu, že stejně jako po BPD/DS, tak i po SADIS může dojít k deficitu některých nutrientů, je nezbytný pečlivý výběr pacientů, přesné změření vzdálenosti duodeno-ileální anastomózy od céka a velmi precizní dlouhodobé komplexní pooperační sledování pacientů chirurgem, obezitologem nebo diabetologem a nutričním specialistou. Dále je třeba u pacientů po SADIS, vzhledem ke zkrácení vzdálenosti od žaludku po cékum na 250 cm, počítat s eventuální změnou vstřebávání některých medikamentů.
Autoři si uvědomují, že slabinou prezentované práce je absence randomizace, retrospektivní analýza dat, malý počet hodnocených pacientů. Nicméně práce prokázala velmi dobrý efekt bariatrie na komplexní léčbu metabolického syndromu a na možnost druhého kroku po SG.
Závěr
Biliopankreatická diverze typu SADIS nabízí dostatečný efekt poklesu hmotnosti a zlepšení metabolického syndromu u nemocných, u kterých tento efekt po SG nebyl dostatečný, nebo u super obézních pacientů s BMI ≥60, u kterých je SADIS prováděna ve dvou dobách. Oproti klasické BPD/ DS je SADIS technicky jednodušší s menším výskytem jak časných, tak i pozdních komplikací s přijatelnou mírou malnutrice, která je menší nebo srovnatelná jako po BPD/DS.
Podpořeno MO1012
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
prof. MUDr. Mojmír Kasalický, CSc.
Chirurgická klinika
2. LF UK a ÚVN Praha
e-mail: mojmir.kasalicky@uvn.cz
Sources
- Angrisani L. Bariatric surgery worldwide 2014. Obes Surg 2015;25 : 1822−32.
- Kunešová M a kol. Základy obezitologie. Praha, Galén 2016.
- Kasalický M, Bařinka A, Čierny M, et al. 10 let sleeve gastrectomy − tubulizace žaludku v České republice z hlediska operačního výkonu. Rozhl Chir 2016;95 : 425−31.
- Gagner M, Hutchinson C, Rosenthal R. Fifth International Consensus Conference: current status of sleeve gastrectomy. Surg Obes Relat Dis 2016;12 : 750−6.
- Deitel M, Gagner M, Erickson AL, et al. Third International Summit: Current status of sleeve gastrectomy. Surg Obes Relat Dis 2011;7 : 749–59.
- Sánchez-Pernaute A, Rubio MA, Pérez Aguirre E, et al. Single-anastomosis duodeno ileal bypas swith sleeve gastrectomy: metabolic improvement and weight loss in first 100 patients. Surg Obes Relat Dis 2013;9 : 731–5.
- Sánchez-Pernaute A, Rubio Herrera MA, Pérez-Aguirre E, et al. Proximal duodenal-ileal end-to-side bypass with sleeve gastrectomy: proposed technique. Obes Surg 2007;17 : 1614−8.
- Sjöström L. Review of the key results from the Swedish Obese Subjects (SOS) trial − a prospective controlled intervention study of bariatric surgery. J Intern Med 2013;273 : 219−34.
- Shoar S, Poliakin L, Rubenstein R, et al. Single anastomosis duodeno-ileal switch (SADIS): A systematic review of efficacy and safety. Obes Surg 2018;28 : 104−3.
- Balibrea JM, Vilallonga R, Hidalgo M, et al. Mid-term results and responsiveness predictors after two-step single-anastomosis duodeno-Ileal bypass with sleeve gastrectomy. Obes Surg 2017;27 : 1302−8.
- Škrha J, Pelikánová T, Kvapil M. Doporučený postup péče o diabetes mellitus 2. typu. Česká diabetologická společnost ČLS JEP. Available from. http://www.diab.cz/dokumenty/standard_lecba_dm_typ_II.pdf.
- Sánchez-Pernaute A, Rubio MÁ, Cabrerizo L, et al. Single-anastomosis duodenoileal bypass with sleeve gastrectomy (SADI-S) for obese diabetic patients. Surg Obes Relat Dis 2015;11 : 1092−8.
- Lee WJ, Almulaifi AM, Tsou JJ, et al. Duodenal-jejunal bypass with sleeve gastrectomy versus the sleeve gastrectomy procedure alone: the role of duodenal exclusion. Surg Obes Relat Dis 2015;11 : 765−70.
- Ceriani V, Pinna F, Lodi T, et al. Revision of biliopancreatic diversion for side effects or insufficient weight loss: Codification of a new procedure. Obes Surg 2017;27 : 1091−7.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2019 Issue 2-
All articles in this issue
- Současnost a budoucnost metabolické chirurgie
- Bariatrická/metabolická chirurgie v léčbě diabetu z pohledu diabetologa
- SADIS − Single anastomosis duodeno ilealis sleeve gastrectomy, jako druhý krok po sleeve gastrectomy
- Gastrický bypass a jeho role v metabolické a bariatrické chirurgii
- Wernickeova encefalopatie jako vzácná komplikace po sleeve gastrectomy
- Parciální magnetická jejunální diverze (PMJD) u vysoce obézních pacientů
- Neobvyklé nálezy po bariatrické operaci − plikaci žaludku
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Gastrický bypass a jeho role v metabolické a bariatrické chirurgii
- Neobvyklé nálezy po bariatrické operaci − plikaci žaludku
- Wernickeova encefalopatie jako vzácná komplikace po sleeve gastrectomy
- SADIS − Single anastomosis duodeno ilealis sleeve gastrectomy, jako druhý krok po sleeve gastrectomy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career