-
Medical journals
- Career
Timing ERCP u akutní biliární pankreatitidy
Authors: R. Svatoň 1; Z. Kala 1; I. Novotný 1; J. Trna 2,3; T. Andrašina 4; L. Kunovsky 1,2
Authors‘ workplace: Chirurgická klinika Fakultní nemocnice Brno a Lékařské fakulty Masarykovy univerzity 1; Interní gastroenterologická klinika Fakultní nemocnice Brno a Lékařské fakulty Masarykovy univerzity 2; Gastroenterologická ambulance, Interní oddělení, Nemocnice Boskovice 3; Klinika radiologie a nukleární medicíny Fakultní nemocnice Brno a Lékařské fakulty Masarykovy univerzity 4
Published in: Rozhl. Chir., 2019, roč. 98, č. 1, s. 10-13.
Category: Review
Overview
Navzdory řadě studií je role a timing endoskopické retrográdní cholangiopankreatikografie (ERCP) v případě akutní biliární pankreatitidy (ABP) nadále předmětem diskuzí. Jasná indikace časné ERCP do 72 hodin je u pacientů s ABP v koincidenci s obstrukcí choledochu, v případě cholangitidy pak ERCP do 24 hodin. Kontroverzní je poté úloha ERCP u pacientů s ABP bez příznaků cholangitidy, resp. bez obstrukce žlučových cest konkrementem. Pokud je ERCP u ABP indikována, je její časnější provedení spojeno s nižším výskytem komplikací. Rozhodnutí o provedení ERCP se často opírá o nálezy z biochemického a transabdominálního ultrazvukového vyšetření. Výsledky těchto vyšetření mohou, ale nemusí, potvrdit přítomnost kamenů v choledochu. Účinnou a bezpečnou metodou dosahující senzitivity ERCP v diagnostice konkrementů v choledochu je endoskopická ultrasonografie (EUS) a magnetická rezonanční cholangiopankreatikografie (MRCP). Z důvodu prevence recidivy pankreatitidy a biliárních obtíží by měla být po zvládnutí ataky ABP provedena cholecystektomie.
Klíčová slova:
akutní biliární pankreatitida − choledocholitiáza − cholangitida − endoskopická retrográdní cholangiopankreatikografie
Úvod
Akutní biliární pankreatitida (ABP) je jednou z nejčastějších forem akutní pankreatitidy, s podílem 30–50 %. Navzdory pokrokům v léčbě zůstává mortalita tohoto onemocnění nadále významná (2−10 %) [1].
Vznik ABP je spojován se zaklíněním žlučových kamenů v oblasti Vaterské papily, s následnou obstrukcí žlučových cest a pankreatického vývodu. To vede ke zvýšení tlaku v pankreatickém duktu, zároveň dochází k regurgitaci žluče, případně duodenálního obsahu do něj [2]. Podmínkou rozvoje biliární pankreatitidy je, že obstrukce musí být trvalá nebo intermitentně protrahovaná.
Samotná obstrukce choledochu, respektive délka trvání obstrukce, je významný rizikový faktor závažnosti následné pankreatitidy [3]. Za 72 hodin od začátku obtíží byla zaznamenána přítomnost kamenů ve žlučových cestách signifikantně častěji u pacientů s těžkou formou pankreatitidy ve srovnání s lehkou formou, 61 % vs. 35 % (p<0,01) [4]. A podobně, pokud obstrukce u ABP trvala více než 48 hodin, došlo k významnému nárůstu komplikací, 8 % vs. 78 % (p<0,001) [5].
Na druhé straně je nutné si uvědomit, že ke spontánnímu odchodu kamenů ze žlučových cest dochází u pacientů s ABP ve více než 50 % [6]. ERCP provedená na základě různých klinických a paraklinických prediktorů prokázala kameny ve žlučových cestách u méně než 20 % pacientů s ABP v intervalu 48−72 hodin od začátku obtíží [7]. A v neposlední řadě, ERCP jako invazivní metoda je v 7−10 % spojená s rizikem vzniku komplikací (pankreatitida, cholangitida, krvácení, perforace) a 0,2−2,2 % mortalitou [8]. Z tohoto důvodu by měla být ERCP rezervovaná především k účelům terapeutickým (Obr. 1 a 2) a ne jako metoda diagnostická k průkazu kamenů ve žlučových cestách.
Image 1. ERCP, četná drobná litiáza v hepatocholedochu
Fig. 1: ERCP, multiple lithiasis in the hepatocholedochus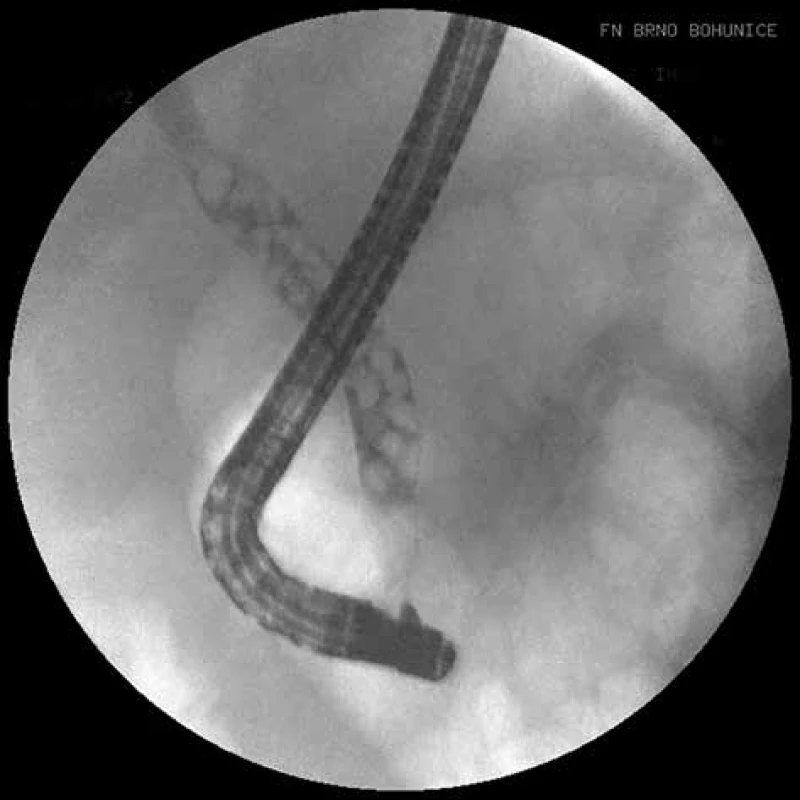
Image 2. ERCP, stav po extrakci litiázy extrakčním košíkem a balonkem
Fig. 2: ERCP, condition after the extraction of lithiasis by an extraction basket and balloon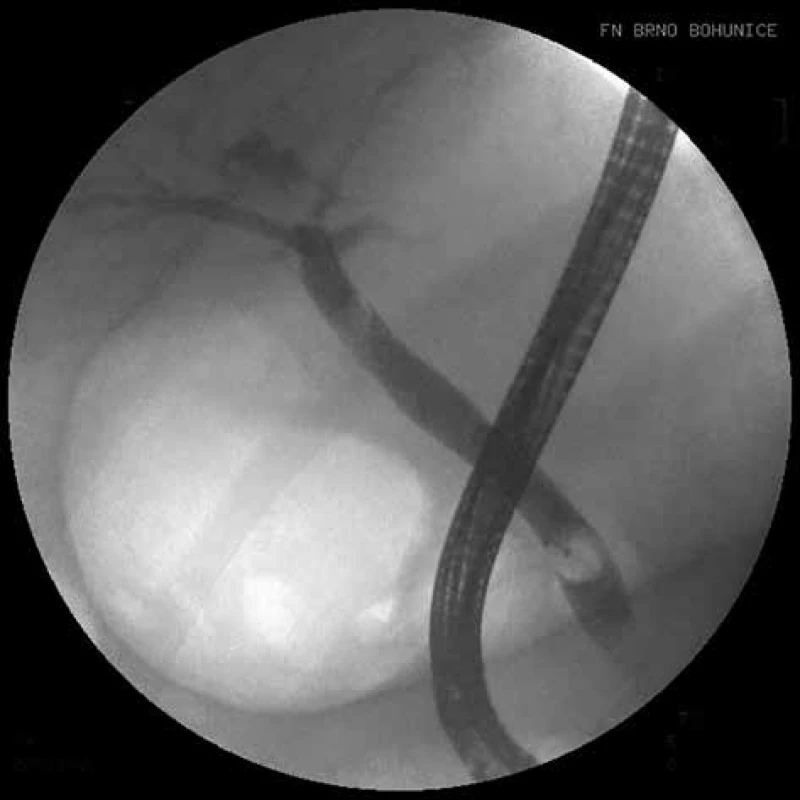
Z výše uvedeného vyplývá, že indikací k provedení ERCP není biliární pankreatitida samotná, ale přítomnost obstrukce žlučových cest často doprovázená cholangitidou.
Jak poznat, že jde skutečně o obstrukční cholangitidu a ne pouze o změny v rámci zánětlivé reakce při probíhající pankreatitidě?
V prvním i druhém případě můžeme zaznamenat u pacientů bolesti v horní polovině břicha, nauzeu s/bez zvracení, teplotu či zimnici. V laboratorních vyšetřeních elevaci bilirubinu, jaterních enzymů a zánětlivých parametrů. Obdobně transabdominální ultrazvukové vyšetření může v obou případech prokázat dilatované žlučové cesty (v případě pankreatitidy v důsledku komprese distálního choledochu při otoku slinivky).
Kvalitním a jednoduchým nástrojem využitelným v každodenní praxi při stanovení diagnózy cholangitidy jsou doporučení z Tokyo guidelines [9].
O podezření na cholangitidu podle nich mluvíme, pokud je u pacienta přítomen alespoň jeden ze systémových projevů zánětu a současně je přítomen minimálně jeden z příznaků cholestázy, anebo pozitivní nález na zobrazovacích metodách. [A (1 nebo 2) + B (1 nebo 2) anebo C (1 nebo 2)]
Definitivně je poté stanovena diagnóza cholangitidy, pokud je současně přítomná známka zánětu, cholestázy a je pozitivní nález na zobrazovacích metodách. [A (1 nebo 2) + B (1 nebo 2) + C (1 nebo 2)]
A. Systémové projevy zánětu
- A1. Teplota a/nebo zimnice
- A2. Známky zánětu v laboratorním vyšetření
B. Cholestáza
- B1. Žloutenka (obstrukčního typu)
- B2. Abnormální hodnoty jaterních testů
C. Zobrazovací metody
- C1. Dilatace žlučových cest
- C2. Nález striktury, kamenů nebo přítomnost stentu ve žlučových cestách
Prahové hodnoty:
A:
- A1. Tělesná teplota >38 °C
- A2. Počet leukocytů <4 nebo >10x109/l
C-reaktivní protein (CRP) ≥10 mg/l
B:
- B1. Celkový bilirubin ≥34,2 μmol/l
- B2. Alkalická fosfatáza (ALP) >1,5x horní hranice normy
- Gama-glutamyltransferáza (GGT) >1,5x horní hranice normy
- Aspartátaminotransferáza (AST) >1,5x horní hranice normy
- Alaninaminotransferáza (ALT) >1,5x horní hranice normy
Pozitivní prediktivní hodnota výsledků laboratorních testů s elevací bilirubinu, gama-glutamyltransferázy a alkalické fosfatázy v detekci obstrukce žlučových cest se pohybuje v rozmezí 25–50 % [10].
Samotný kámen je pomocí transabdominálního ultrazvukového vyšetření diagnostikován se senzitivitou 27–50 %, senzitivita pro dilataci žlučových cest je poté 77–87 %. U CT je senzitivita k detekci konkrementů ve žlučových cestách o něco vyšší – 65–88 %.
Citlivější, ale rovněž bezpečnou metodou v diagnostice obstrukce žlučových cest konkrementy, je endoskopická ultrasonografie (EUS) se senzitivitou 93–97 % a magnetická rezonanční cholangiopankreatikografie (MRCP) se senzitivitou 85–92 %. Senzitivita těchto dvou metod je plně srovnatelná se senzitivitou ERCP (89–93 %), přičemž u těchto vyšetření dochází k nižšímu výskytu komplikací než u ERCP [11]. EUS je zejména vhodná k diagnostice kamenů menších než 5 mm, které jsou zároveň zodpovědné za více než 50 % případů ABP [12].
Rozhodnutí o indikaci ERCP u ABP se tedy opírá o klinický obraz, výsledky laboratorních vyšetření a nález na zobrazovacích metodách.
Timing ERCP
U pacientů s ABP a cholangitidou je doporučované provedení ERCP do 24 hodin od přijetí. ERCP do 72 hodin je poté doporučována u pacientů s ABP a se známkami obstrukce žlučových cest bez cholangitidy [13.]
Již v roce 1988 Neoptolemos ve své doposud často citované práci prokázal, že pokud byla provedena ERCP u pacientů s predikcí těžké pankreatitidy do 72 hodin od přijetí, byl výskyt komplikací spojených s pankreatitidou signifikantně nižší, 24 % vs. 61 % (p<0,01) [4]. Tento poměr zůstal zachován, i pokud se ze souboru vyřadili pacienti s cholangitidou, 15 % vs. 60 % (p=0,003). Podobně Rustagi, ačkoliv ve své práci na vzorku 14 411 ABP nezaznamenal signifikantní pokles v mortalitě, 0,8 % vs. 1,2 % (p=0,68) u pacientů s ERCP provedenou do 72 hodin, prokázal signifikantní zkrácení délky hospitalizace (5 vs. 7 dnů, p=0,01) a snížení v nákladech za hospitalizaci (23 873 $ vs. 36 256 $, p<0,001). Pokud byla, ale analyzovaná podskupina pacientů se známkami obstrukce anebo cholangitidy, byl zaznamenán signifikantní nárůst mortality (OR 1,51) u pacientů s ERCP provedenou s odstupem 72 hodin po přijetí [14].
Obdobné závěry v redukci komplikací přinesla také studie hongkongských autorů, kde byl interval do ERCP zkrácen na 24 hodin po přijetí (13 % vs. 54 %, p=0,002) [15].
Multicentrická randomizovaná studie německých autorů poté neprokázala signifikantní rozdíl v mortalitě (11,1 % vs. 6,25 %, p=0,1) a morbiditě (46 % vs. 51 %, p=0,51) u pacientů s ABP a ERCP provedenou do 72 hodin od začátku příznaků a léčenými konzervativně. Vyřazeni zde však byli pacienti s hladinou bilirubinu vyšší než 85,5 µmol/l, což opět podporuje tvrzení, že ERCP u pacientů s ABP bez obstrukce žlučových cest nepřináší zásadnější benefit [16].
Dalším argumentem podporujícím časné provedení ERCP (v indikovaných případech obstrukce a cholangitidy) je fakt, že s rozvojem pankreatitidy dochází k otoku duodena a Vaterské papily, znesnadňující pozdější provedení výkonu.
Pokud je ERCP u ABP indikovaná, je vhodné ji doplnit o endoskopickou papilosfinkterotomii (EPST) (Obr. 3a, 3b). Tato může kupříkladu usnadnit odchod nediagnostikovaných konkrementů. V případě, že v rámci ERCP nebyla EPST provedena, došlo k signifikantnímu nárůstu recidiv biliárních obtíží, včetně ABP (24 % vs. 10 %, p=0,001) [17].
Image 3. a, 3b: Endoskopická papilosfinkterotomie
Fig. 3a, 3b: Endoscopic papilosphincterotomy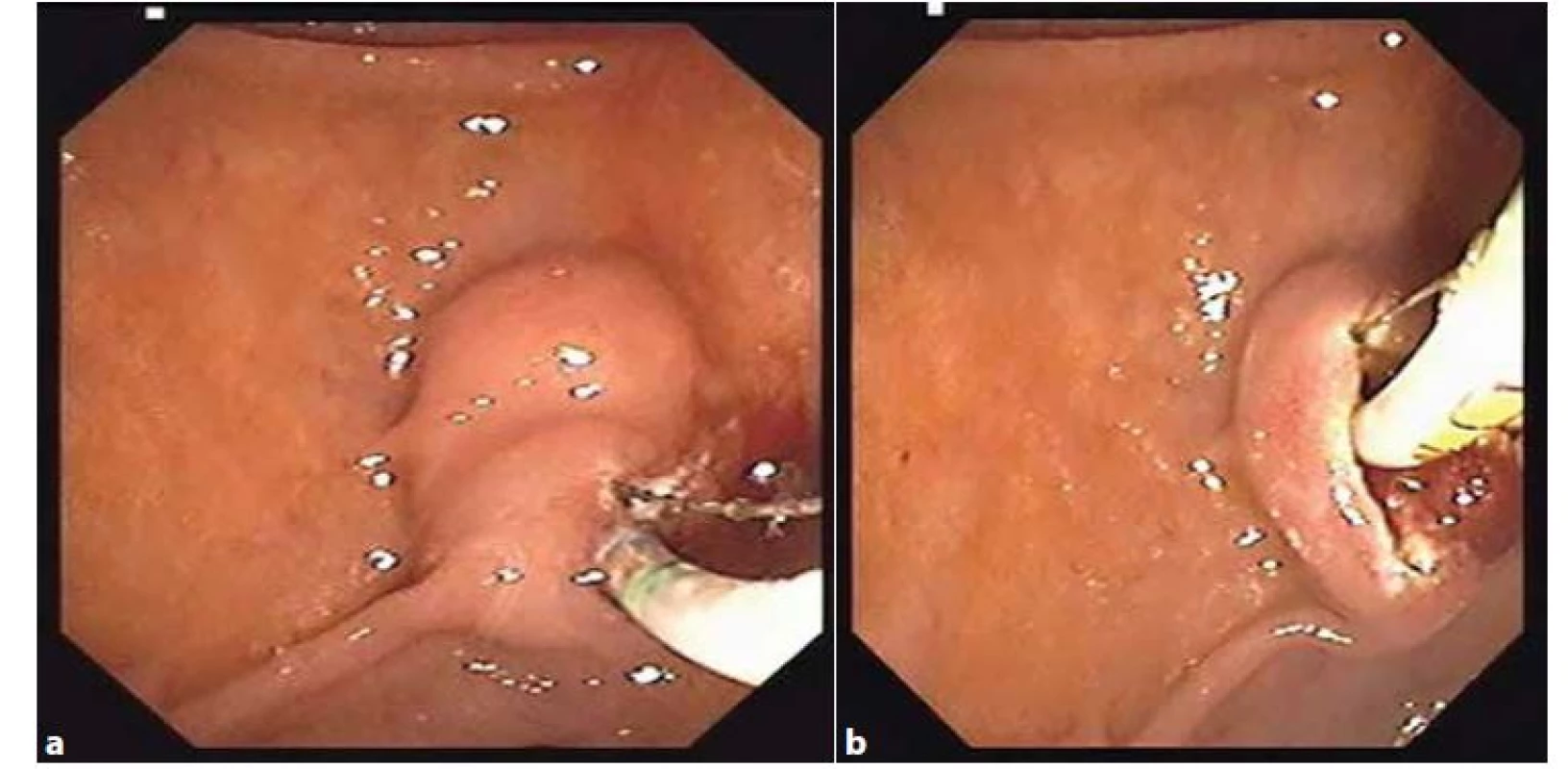
Na základě dostupných prací lze usuzovat, že čím dříve od začátku obtíží je ERCP v případě obstrukce provedena, tím menší je výskyt vážných komplikací ABP.
ABP a cholecystektomie
S biliární obstrukcí, resp. ABP úzce souvisí také potřeba provedení cholecystektomie. V nejbližších měsících po proběhlé ABP dochází v 15−32 % k recidivě biliárních obtíží, pokud cholecystektomie provedena nebyla [18]. U pacientů s lehkou formou pankreatitidy je proto doporučené provedení cholecystektomie do 2 týdnů od zvládnutí ataky ABP nebo v rámci jedné hospitalizace [19]. Bezpečným se jeví i interval do 48 hodin po přijetí [20].
Odklad cholecystektomie je poté odůvodnitelný u středně těžkých a těžkých forem pankreatitidy za účelem kompenzace systémových nebo lokálních komplikací. V těchto případech je přínosné provedení EPST jako překlenujícího opatření v prevenci recidivy biliárních obtíží.
Nutno však upozornit, že k recidivě pankreatitidy může dojít u pacienta i po provedené cholecystektomii (11−12 %) [21]. Výskyt recidiv pankreatitidy po cholecystektomii je poté signifikantně vyšší ve skupině pacientů, u kterých v rámci ataky pankreatitidy nedošlo 1. den k významné elevaci jaterních enzymů, anebo nebyla přítomná cholecystolithiáza [22].
Závěr
ERCP je u akutní biliární pankreatitidy indikována, pokud jsou přítomné známky cholangitidy a obstrukce žlučových cest. Platí přitom pravidlo, že čím dříve je k ERCP přistoupeno, tím příznivější má následně pankreatitida průběh. V případě, že biliární pankreatitida není doprovázená cholangitidou, anebo není přítomen konkrement v choledochu, neměla by být ERCP prováděna. Možností, jak diagnosticky oddiferencovat cholangitidu s obstrukcí od zánětlivé reakce v rámci pankreatitidy, je využití EUS nebo MRCP. Důležitým krokem, po zvládnutí ABP, je provedení cholecystektomie za účelem zamezení recidivy obstrukce, cholangitidy a ABP.
Seznam zkratek
ERCP − endoskopická retrográdní cholangiopankreatikografie
EPST − endoskopická papilosfinkterotomie
ABP − akutní biliární pankreatitida
EUS − endoskopická ultrasonografie
MRCP − magnetická rezonanční cholangiopankreatikografie
Podpořeno MZ ČR – RVO (FNBr, 65269705)
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Lumír Kunovský, Ph.D.
Chirurgická klinika, FN Brno Bohunice, LF MU
Jihlavská 20
625 00 Brno
e-mail: kunovsky.lumir@fnbrno.cz
Sources
-
Mitchell RM, Byrne MF, Baillie J. Pancreatitis. Lancet 2003;361 : 1447–55.
-
Frossard JL, Steer ML, Pastor CM. Acute pancreatitis. Lancet 2008;371 : 143−52.
-
Acosta JM, Pellegrini CA, Skinner DB. Etiology and pathogenesis of acute biliary pancreatitis. Surgery 1980;88 : 118–25.
-
Neoptolemos JP, Carr-Locke DL, London NJ, et al. Controlled trial of urgent endoscopic retrograde cholangiopancreatography and endoscopic sphincterotomy versus conservative treatment for acute pancreatitis due to gallstones. Lancet 1988;2 : 979–83.
-
Acosta JM, Katkhouda N, Debian KA, et al. Early ductal decompression versus conservative management for gallstone pancreatitis with ampullary obstruction: a prospective randomized clinical trial. Ann Surg 2006;243 : 33−40.
-
Anderloni A, Repici A. Role and timing of endoscopy in acute biliary pancreatitis. World J Gastroenterol 2015;21 : 11205−8.
-
Byrne MF. Gallstone pancreatitis – who really needs an ERCP? Can J Gastroenterol 2006;20 : 15−7.
-
Loperfido S, Angelini G, Benedetti G, et al. Major early complications from diagnostic and therapeutic ERCP: a prospective multicenter study. Gastrointest Endosc 1998;48 : 1–10.
-
Kiriyama S, Kozaka K, Takada T, et al. Tokyo Guidelines 2018: diagnostic criteria and severity grading of acute cholangitis (with videos). J Hepatobiliary Pancreat Sci 2018;25 : 17−30.
-
Peng WK, Sheikh Z, Paterson-Brown S, et al. Role of liver function tests in predicting common bile duct stones in patients with acute calculous cholecystitis. Br J Surg 2005;92 : 1241−7.
-
Maple JT, Ben-Menachem T, Anderson MA, et al. The role of endoscopy in the evaluation of suspected choledocholithiasis. Gastrointest Endosc 2010;71 : 1–9.
-
Stabuc B, Drobne D, Ferkolj I, et al. Acute biliary pancreatitis: detection of common bile duct stones with endoscopic ultrasound. Eur J Gastroenterol Hepatol 2008;20 : 1171−5.
-
Tse F, Yuan Y. Early routine endoscopic re-trograde cholangiopancreatography strategy versus early conservative management strategy in acute gallstone pancreatitis. Cochrane Database Syst Rev 2012. Available from: doi: 10.1002/14651858.CD009779.pub2.
-
Rustagi T, Njei B. Timing of ERCP and outcomes of patients with acute gallstone pancreatitis: a nationwide population based study. Gastrointest Endosc 2015;81:Suppl. AB405.
-
Fan ST, Lai EC, Mok FP, et al. Early treatment of acute biliary pancreatitis by endoscopic papillotomy. N Engl J Med 1993;328 : 228−32.
-
Folsch UR, Nitsche R, Ludtke R, et al. Early ERCP and papillotomy compared with conservative treatment for acute biliary pancreatitis. The German Study Group on Acute Biliary Pancreatitis. N Engl J Med 1997;336 : 237−42.
-
van Baal MC, Besselink MG, Bakker OJ, et al. Timing of cholecystectomy after mild biliary pancreatitis: a systematic review. Ann Surg 2012;255 : 860−6.
-
Greenberg JA, Hsu J, Bawazeer M, et al. Clinical practice guideline: management of acute pancreatitis. Can J Surg 2016;59 : 128−40.
-
Krška Z. Akutní pankreatitida – komplexní problematika. Rozhl Chir 2012;91 : 692−6.
-
Gurusamy KS, Nagendran M, Davidson BR. Early versus delayed laparoscopic cholecystectomy for acute gallstone pancreatitis. Cochrane Database Syst Rev 2013. Available from: doi: 10.1002/14651858.CD010326.pub2.
-
Stibůrek O, Trna J, Šenkyřík M, et al. Časování chirurgické a endoskopické terapie akutní biliární pankreatitidy v podmínkách terciární nemocnice v České republice. Vnitř Lék 2014;60 : 417−22.
-
Trna J, Vege SS, Pribramska V, et al. Lack of significant liver enzyme elevation and gallstones and/or sludge on ultrasound on day 1 of acute pancreatitis is associated with recurrence after cholecystectomy: a population-based study. Surgery 2012;151 : 199−205.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2019 Issue 1-
All articles in this issue
- Obstrukce tlustého střeva nádorem – co je prioritou léčby?
- Timing ERCP u akutní biliární pankreatitidy
- Současná léčba difuzních peritonitid – je kvadrantová laváž stále aktuální?
- Spontánní retroperitoneální hematom – naše zkušenosti s aktivním chirurgickým přístupem
- Mezenteriální divertikly tenkého střeva jako příčina náhlé příhody břišní
- Náhlé příhody břišní u pacientů s Crohnovou chorobou − kazuistiky
- Náhlé příhody břišní u drogově závislých
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Spontánní retroperitoneální hematom – naše zkušenosti s aktivním chirurgickým přístupem
- Mezenteriální divertikly tenkého střeva jako příčina náhlé příhody břišní
- Timing ERCP u akutní biliární pankreatitidy
- Současná léčba difuzních peritonitid – je kvadrantová laváž stále aktuální?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

